
La historia de la medicina es tanto un estudio de la medicina a lo largo de la historia como un campo de estudio multidisciplinario que busca explorar y comprender las prácticas médicas, tanto pasadas como presentes, en todas las sociedades humanas. [1]
La historia de la medicina es el estudio y la documentación de la evolución de los tratamientos, prácticas y conocimientos médicos a lo largo del tiempo. Los historiadores médicos a menudo recurren a otros campos de estudio de las humanidades , como la economía, las ciencias de la salud , la sociología y la política, para comprender mejor las instituciones, las prácticas, las personas, las profesiones y los sistemas sociales que han dado forma a la medicina. Cuando se trata de un período que es anterior o carece de fuentes escritas sobre medicina, la información se extrae de fuentes arqueológicas. [1] [2] Este campo rastrea la evolución del enfoque de las sociedades humanas hacia la salud, la enfermedad y las lesiones desde la prehistoria hasta la actualidad, los eventos que dan forma a estos enfoques y su impacto en las poblaciones.
Las tradiciones médicas tempranas incluyen las de Babilonia , China , Egipto e India . La invención del microscopio fue una consecuencia de la mejora de la comprensión, durante el Renacimiento. Antes del siglo XIX, se pensaba que el humorismo (también conocido como humoralismo) explicaba la causa de la enfermedad, pero fue reemplazado gradualmente por la teoría de los gérmenes de la enfermedad , lo que llevó a tratamientos efectivos e incluso curas para muchas enfermedades infecciosas. Los médicos militares avanzaron en los métodos de tratamiento de traumas y cirugía. Las medidas de salud pública se desarrollaron especialmente en el siglo XIX, ya que el rápido crecimiento de las ciudades requería medidas sanitarias sistemáticas. Los centros de investigación avanzados abrieron a principios del siglo XX, a menudo conectados con los principales hospitales . La mitad del siglo XX se caracterizó por nuevos tratamientos biológicos, como los antibióticos . Estos avances, junto con los desarrollos en química , genética y radiografía, dieron lugar a la medicina moderna . La medicina se profesionalizó en gran medida en el siglo XX y se abrieron nuevas carreras para las mujeres como enfermeras (a partir de la década de 1870) y como médicas (especialmente después de 1970).

La medicina prehistórica es un campo de estudio centrado en comprender el uso de plantas medicinales , prácticas curativas, enfermedades y bienestar de los humanos antes de que existieran registros escritos. [4] Aunque se la denomina "medicina" prehistórica, las prácticas de atención médica prehistóricas eran muy diferentes de lo que entendemos por medicina en la era actual y se refiere con mayor precisión a los estudios y la exploración de las primeras prácticas curativas.
Este período se extiende desde el primer uso de herramientas de piedra por parte de los primeros humanos hace aproximadamente 3,3 millones de años [5] hasta el comienzo de los sistemas de escritura y la posterior historia registrada hace aproximadamente 5000 años.
Como las poblaciones humanas alguna vez estuvieron dispersas por todo el mundo, formando comunidades y culturas aisladas que interactuaban esporádicamente, se han desarrollado una variedad de períodos arqueológicos para dar cuenta de los diferentes contextos de tecnología, desarrollos socioculturales y adopción de sistemas de escritura en las primeras sociedades humanas. [6] [7] La medicina prehistórica es entonces altamente contextual a la ubicación y la gente en cuestión, [8] creando un período de estudio no uniforme para reflejar varios grados de desarrollo social.
Sin registros escritos, los conocimientos sobre la medicina prehistórica provienen indirectamente de la interpretación de la evidencia dejada por los humanos prehistóricos. Una rama de esto incluye la arqueología de la medicina; una disciplina que utiliza una variedad de técnicas arqueológicas, desde la observación de enfermedades en restos humanos, fósiles de plantas, hasta excavaciones para descubrir prácticas médicas. [3] [9] Hay evidencia de prácticas curativas entre los neandertales [10] y otras especies humanas tempranas. La evidencia prehistórica del compromiso humano con la medicina incluye el descubrimiento de fuentes de plantas psicoactivas como los hongos psilocibios en el Sahara alrededor del 6000 a . C. [11] hasta el cuidado dental primitivo en Riparo Fredian alrededor del 10 900 a. C. (13 000 a. C. ) [12] (actual Italia) [13] y Mehrgarh alrededor del 7000 a. C. (actual Pakistán ). [14] [15]
La antropología es otra rama académica que contribuye a la comprensión de la medicina prehistórica al descubrir las relaciones socioculturales, el significado y la interpretación de la evidencia prehistórica. [16] La superposición de la medicina como raíz de la curación del cuerpo y de lo espiritual a lo largo de los períodos prehistóricos resalta los múltiples propósitos que las prácticas curativas y las plantas podrían tener potencialmente. [17] [18] [19] Desde las proto-religiones hasta los sistemas espirituales desarrollados, las relaciones entre humanos y entidades sobrenaturales , desde los dioses hasta los chamanes , han jugado un papel entrelazado en la medicina prehistórica. [20] [21]
La historia antigua abarca el período comprendido entre el año 3000 a. C. y el año 500 d. C. , desde el desarrollo de los sistemas de escritura hasta el final de la era clásica y el comienzo del período posclásico . Esta periodización presenta la historia como si fuera la misma en todas partes, pero es importante señalar que los desarrollos socioculturales y tecnológicos pueden diferir localmente de un asentamiento a otro, así como globalmente de una sociedad a otra. [22]
La medicina antigua cubre un período de tiempo similar y presentó una variedad de teorías curativas similares de todo el mundo que conectan la naturaleza , la religión y los humanos dentro de las ideas de fluidos circulantes y energía. [23] Aunque destacados académicos y textos detallaron conocimientos médicos bien definidos, sus aplicaciones en el mundo real se vieron empañadas por la destrucción y pérdida de conocimiento, [24] mala comunicación, reinterpretaciones localizadas y aplicaciones inconsistentes posteriores. [25]

La región mesopotámica , que abarca gran parte de los actuales Irak , Kuwait , Siria , Irán y Turquía , estuvo dominada por una serie de civilizaciones, entre ellas Sumeria , la civilización más antigua conocida en la región de la Media Luna Fértil , [26] [27] junto con los acádios (incluidos los asirios y babilonios ). Las ideas superpuestas de lo que ahora entendemos como medicina, ciencia, magia y religión caracterizaron las primeras prácticas curativas mesopotámicas como un sistema híbrido de creencias naturalistas y sobrenaturales . [28] [29] [30]
Los sumerios , que desarrollaron uno de los primeros sistemas de escritura conocidos en el tercer milenio a. C. , crearon numerosas tablillas de arcilla cuneiformes sobre su civilización que incluían relatos detallados de prescripciones de medicamentos , operaciones y exorcismos. Estos eran administrados y llevados a cabo por profesionales altamente definidos, incluidos bârû (videntes), âs[h]ipu (exorcistas) y asû (médicos-sacerdotes). [31] Un ejemplo de un medicamento temprano, similar a una prescripción, apareció en sumerio durante la Tercera Dinastía de Ur ( c. 2112 a. C. - c. 2004 a. C. ). [32]
Tras la conquista de la civilización sumeria por el Imperio acadio y el colapso final del imperio debido a una serie de factores sociales y ambientales, [33] la civilización babilónica comenzó a dominar la región. Entre los ejemplos de medicina babilónica se incluyen el extenso texto médico babilónico, el Manual de diagnóstico, escrito por el ummânū , o erudito principal, Esagil-kin-apli de Borsippa , [34] : 99 [35] a mediados del siglo XI a. C. durante el reinado del rey babilónico Adad-apla-iddina (1069-1046 a. C.). [36]
Este tratado médico dedicó gran atención a la práctica del diagnóstico , el pronóstico , el examen físico y los remedios. El texto contiene una lista de síntomas médicos y, a menudo, observaciones empíricas detalladas junto con reglas lógicas utilizadas para combinar los síntomas observados en el cuerpo de un paciente con su diagnóstico y pronóstico. [34] : 97–98 Aquí se desarrollaron fundamentos claramente desarrollados para comprender las causas de las enfermedades y las lesiones, respaldados por teorías acordadas en ese momento sobre elementos que ahora podríamos entender como causas naturales, magia sobrenatural y explicaciones religiosas. [35]

La mayoría de los artefactos conocidos y recuperados de las antiguas civilizaciones mesopotámicas se centran en los períodos neoasirio ( c. 900 – 600 a. C. ) y neobabilónico ( c. 600 – 500 a. C. ), como los últimos imperios gobernados por gobernantes nativos de Mesopotamia. [37] Estos descubrimientos incluyen una gran variedad de tablillas de arcilla médicas de este período, aunque el daño a los documentos de arcilla crea grandes lagunas en nuestra comprensión de las prácticas médicas. [38]
A lo largo de las civilizaciones de Mesopotamia existe una amplia gama de innovaciones médicas que incluyen prácticas comprobadas de profilaxis , toma de medidas para prevenir la propagación de enfermedades, [28] relatos de accidentes cerebrovasculares, [ cita requerida ] y una conciencia de las enfermedades mentales. [39]

El antiguo Egipto , una civilización que se extendió a través del río Nilo (a lo largo de partes del actual Egipto , Sudán y Sudán del Sur ), existió desde su unificación en aproximadamente 3150 a. C. hasta su colapso a través de la conquista persa en 525 a. C. [40] y su caída final tras la conquista de Alejandro Magno en 332 a. C.
A lo largo de dinastías únicas, eras doradas y períodos intermedios de inestabilidad, los antiguos egipcios desarrollaron una tradición médica compleja, experimental y comunicativa que ha sido descubierta a través de documentos sobrevivientes, la mayoría hechos de papiro , como el Papiro Ginecológico de Kahun , el Papiro de Edwin Smith , el Papiro de Ebers , el Papiro Médico de Londres , hasta los Papiros Mágicos Griegos . [41]
Heródoto describió a los egipcios como "los más sanos de todos los hombres, después de los libios", [42] debido al clima seco y al notable sistema de salud pública que poseían. Según él, "la práctica de la medicina está tan especializada entre ellos que cada médico es un sanador de una enfermedad y no más". Aunque la medicina egipcia, en gran medida, se ocupaba de lo sobrenatural, [43] con el tiempo desarrolló un uso práctico en los campos de la anatomía, la salud pública y el diagnóstico clínico.
La información médica contenida en el Papiro de Edwin Smith puede datar de una época tan temprana como el año 3000 a. C. [44] A veces se atribuye a Imhotep , de la tercera dinastía, el mérito de ser el fundador de la medicina egipcia antigua y el de ser el autor original del Papiro de Edwin Smith , que detalla curas, dolencias y observaciones anatómicas . El Papiro de Edwin Smith se considera una copia de varias obras anteriores y fue escrito alrededor del año 1600 a. C. Es un antiguo libro de texto sobre cirugía casi completamente desprovisto de pensamiento mágico y describe con exquisito detalle el examen , el diagnóstico , el tratamiento y el pronóstico de numerosas dolencias. [45]

El Papiro Ginecológico de Kahun [46] trata las dolencias de las mujeres, incluidos los problemas de concepción . Sobreviven treinta y cuatro casos que detallan el diagnóstico y [47] el tratamiento, algunos de ellos de forma fragmentaria. [48] Data de 1800 a. C. y es el texto médico más antiguo que se conserva de cualquier tipo.
Se sabe que las instituciones médicas, conocidas como Casas de Vida, se establecieron en el antiguo Egipto ya en el año 2200 a. C. [49]
El papiro de Ebers es el texto escrito más antiguo que menciona los enemas . Muchos medicamentos se administraban mediante enemas y uno de los muchos tipos de especialistas médicos era un Iri, el Pastor del Ano. [50]
El médico más antiguo conocido también se atribuye al antiguo Egipto : Hesy-Ra , "Jefe de dentistas y médicos" del rey Djoser en el siglo 27 a. C. [51] Además, la mujer médica más antigua conocida, Peseshet , ejerció en el Antiguo Egipto en la época de la IV dinastía . Su título era "Señora supervisora de las mujeres médicas". [52]

Las prácticas médicas y curativas de las primeras dinastías chinas estuvieron fuertemente influenciadas por la práctica de la medicina tradicional china (MTC). [53] A partir de la dinastía Zhou , se desarrollaron partes de este sistema y se demuestran en los primeros escritos sobre hierbas en el Clásico de los cambios ( Yi Jing ) y el Clásico de la poesía ( Shi Jing ). [54] [55]
China también desarrolló un amplio corpus de medicina tradicional. Gran parte de la filosofía de la medicina tradicional china se deriva de observaciones empíricas de enfermedades y dolencias realizadas por médicos taoístas y refleja la creencia china clásica de que las experiencias humanas individuales expresan principios causales que actúan en el entorno a todas las escalas. Estos principios causales, ya sean materiales, esenciales o místicos, se correlacionan como la expresión del orden natural del universo .
El texto fundacional de la medicina china es el Huangdi Neijing (o Canon interno del Emperador Amarillo ), escrito entre el siglo V y el siglo III a. C. [56] Cerca del final del siglo II d. C., durante la dinastía Han, Zhang Zhongjing escribió un Tratado sobre el daño por frío , que contiene la referencia más antigua conocida al Neijing Suwen . El practicante de la dinastía Jin y defensor de la acupuntura y la moxibustión , Huangfu Mi (215-282), también cita al Emperador Amarillo en su Jiayi jing , c. 265. Durante la dinastía Tang , el Suwen se amplió y revisó y ahora es la mejor representación existente de las raíces fundamentales de la medicina tradicional china. La medicina tradicional china que se basa en el uso de la medicina herbal, la acupuntura, el masaje y otras formas de terapia se ha practicado en China durante miles de años.
Los críticos dicen que la teoría y la práctica de la medicina tradicional china no tienen base en la ciencia moderna , y los practicantes de la medicina tradicional china no están de acuerdo sobre qué diagnóstico y tratamientos se deben utilizar para cada persona en particular. [57] Un editorial de 2007 en la revista Nature escribió que la medicina tradicional china "sigue estando poco investigada y respaldada, y la mayoría de sus tratamientos no tienen un mecanismo de acción lógico " . [ 58 ] También describió a la medicina tradicional china como "plagada de pseudociencia ". [58] Una revisión de la literatura en 2008 encontró que los científicos "todavía no pueden encontrar una pizca de evidencia" de acuerdo con los estándares de la medicina basada en la ciencia para conceptos chinos tradicionales como el qi , los meridianos y los puntos de acupuntura, [59] y que los principios tradicionales de la acupuntura son profundamente defectuosos. [60] Existe preocupación por una serie de plantas, partes de animales y compuestos minerales chinos potencialmente tóxicos, [61] así como por la facilitación de enfermedades. Los animales traficados y criados en granjas utilizados en la medicina tradicional china son una fuente de varias enfermedades zoonóticas fatales . [62] Existen preocupaciones adicionales por el comercio y transporte ilegal de especies en peligro de extinción, incluidos los rinocerontes y los tigres, y el bienestar de los animales criados especialmente para esa especie, incluidos los osos. [63]
El Atharvaveda , un texto sagrado del hinduismo que data de la era védica media (c. 1200–900 a. C.), [64] es uno de los primeros textos indios que tratan sobre medicina. Es un texto lleno de amuletos mágicos, hechizos y encantamientos utilizados para diversos fines, como la protección contra los demonios, reavivar el amor, asegurar el parto y lograr el éxito en la batalla, el comercio e incluso el juego. También incluye numerosos amuletos destinados a curar enfermedades y varios remedios a base de hierbas medicinales, lo que lo convierte en una fuente clave de conocimiento médico durante el período védico . El uso de hierbas para tratar dolencias formaría más tarde una gran parte del Ayurveda . [5]
Ayurveda, que significa "conocimiento completo para una vida larga", es otro sistema médico de la India. Sus dos textos más famosos (samhitas) pertenecen a las escuelas de Charaka y Sushruta . Los Samhitas representan versiones revisadas (recensiones) posteriores de sus obras originales. Los primeros fundamentos del Ayurveda se construyeron sobre una síntesis de prácticas herbarias tradicionales junto con una enorme incorporación de conceptualizaciones teóricas, nuevas nosologías y nuevas terapias que datan de aproximadamente el año 600 a. C. en adelante y que surgieron de las comunidades de pensadores que incluían a Buda y otros. [65] [66]
Según el compendio de Charaka , el Charakasamhitā , la salud y la enfermedad no están predeterminadas y la vida puede prolongarse mediante el esfuerzo humano. El compendio de Suśruta , el Suśrutasamhitā, define el propósito de la medicina para curar las enfermedades de los enfermos, proteger a los sanos y prolongar la vida. Ambos compendios antiguos incluyen detalles del examen, diagnóstico, tratamiento y pronóstico de numerosas dolencias. El Suśrutasamhitā es notable por describir procedimientos en varias formas de cirugía, incluida la rinoplastia , la reparación de lóbulos de las orejas desgarrados, la litotomía perineal , la cirugía de cataratas y varias otras escisiones y otros procedimientos quirúrgicos. Lo más notable fue la cirugía de Susruta, especialmente la rinoplastia, por la que se le llama el padre de la cirugía plástica. Susruta también describió más de 125 instrumentos quirúrgicos en detalle. También es notable la inclinación de Sushruta por la clasificación científica: su tratado médico consta de 184 capítulos y enumera 1.120 afecciones, incluidas lesiones y enfermedades relacionadas con el envejecimiento y las enfermedades mentales. [ aclaración necesaria ]
Los clásicos ayurvédicos mencionan ocho ramas de la medicina: kāyācikitsā ( medicina interna ), śalyacikitsā (cirugía incluyendo anatomía ), śālākyacikitsā (enfermedades de ojos, oídos, nariz y garganta), kaumārabhṛtya ( pediatría con obstetricia y ginecología ), bhūtavidyā (medicina espiritual y psiquiátrica), agada tantra ( toxicología con tratamientos de picaduras y mordeduras), rasāyana (ciencia del rejuvenecimiento) y vājīkaraṇa ( afrodisíaco y fertilidad). Además de aprender estas, se esperaba que el estudiante de Ayurveda conociera diez artes que eran indispensables en la preparación y aplicación de sus medicinas: destilación , habilidades operativas, cocina, horticultura, metalurgia , fabricación de azúcar, farmacia , análisis y separación de minerales, composición de metales y preparación de álcalis . La enseñanza de varias materias se realizó durante la instrucción de las materias clínicas relevantes. Por ejemplo, la enseñanza de la anatomía era parte de la enseñanza de la cirugía, la embriología era parte de la formación en pediatría y obstetricia, y el conocimiento de la fisiología y la patología estaba entretejido en la enseñanza de todas las disciplinas clínicas. [ aclaración necesaria ]
Incluso hoy en día se practica el tratamiento ayurvédico, pero se considera pseudocientífico porque sus premisas no se basan en la ciencia; se ha descubierto que algunos medicamentos ayurvédicos contienen sustancias tóxicas. [67] [68] Se ha criticado tanto la falta de solidez científica en los fundamentos teóricos del ayurveda como la calidad de la investigación. [67] [69] [70] [71]
Humores
La teoría de los humores se derivó de obras médicas antiguas, dominó la medicina occidental hasta el siglo XIX y se le atribuye al filósofo y cirujano griego Galeno de Pérgamo (129 - c. 216 d. C. ). [72] En la medicina griega, se cree que hay cuatro humores o fluidos corporales que están vinculados a la enfermedad: sangre, flema, bilis amarilla y bilis negra. [73] Los primeros científicos creían que los alimentos se digieren en sangre, músculos y huesos, mientras que los humores que no eran sangre se formaban a partir de materiales no digeribles que sobraban. Se teoriza que un exceso o escasez de cualquiera de los cuatro humores causa un desequilibrio que resulta en enfermedad; la declaración antes mencionada fue hipotetizada por fuentes anteriores a Hipócrates . [73] Hipócrates ( c. 400 a. C. ) dedujo que las cuatro estaciones del año y las cuatro edades del hombre afectan al cuerpo en relación con los humores. [72] Las cuatro edades del hombre son la infancia, la juventud, la madurez y la vejez. [73] La bilis negra se asocia con el otoño, la flema con el invierno, la sangre con la primavera y la bilis amarilla con el verano. [74]
En De temperamentis, Galeno relacionó lo que él llamó temperamentos, o características de personalidad, con la mezcla natural de humores de una persona. También dijo que el mejor lugar para comprobar el equilibrio de los temperamentos era en la palma de la mano. Una persona que se considera flemática se dice que es introvertida, de temperamento equilibrado, tranquila y pacífica. [73] Esta persona tendría un exceso de flema, que se describe como una sustancia viscosa o mucosa. [75] De manera similar, un temperamento melancólico se relaciona con estar de mal humor, ansioso, deprimido, introvertido y pesimista. [73] Un temperamento melancólico es causado por un exceso de bilis negra, que es sedimentaria y de color oscuro. [75] Ser extrovertido, hablador, tolerante, despreocupado y sociable coincide con un temperamento sanguíneo, que está vinculado a un exceso de sangre. [73] Finalmente, el temperamento colérico se relaciona con demasiada bilis amarilla, que en realidad es de color rojo y tiene la textura de la espuma; se asocia con ser agresivo, excitable, impulsivo y también extrovertido.
Existen numerosas formas de tratar una desproporción de los humores. Por ejemplo, si se sospecha que alguien tiene demasiada sangre, entonces el médico realiza una sangría como tratamiento. Del mismo modo, si se cree que una persona tiene demasiada flema debe sentirse mejor después de expectorar, y alguien con demasiada bilis amarilla debe purgarse. [75] Otro factor a considerar en el equilibrio de los humores es la calidad del aire donde uno reside, como el clima y la altitud. También son importantes el nivel de comida y bebida, el equilibrio entre el sueño y la vigilia, el ejercicio y el descanso, la retención y la evacuación. Los estados de ánimo como la ira, la tristeza, la alegría y el amor pueden afectar el equilibrio. Durante esa época, la importancia del equilibrio quedó demostrada por el hecho de que las mujeres pierden sangre mensualmente durante la menstruación y tienen una menor incidencia de gota, artritis y epilepsia que los hombres. [75] Galeno también planteó la hipótesis de que hay tres facultades. La facultad natural afecta al crecimiento y la reproducción y se produce en el hígado. La facultad animal o vital controla la respiración y la emoción, que proviene del corazón. En el cerebro, la facultad psíquica comanda los sentidos y los pensamientos. [75] La estructura de las funciones corporales también está relacionada con los humores. Los médicos griegos entendían que la comida se cocinaba en el estómago; de ahí se extraían los nutrientes. Los mejores, más potentes y puros nutrientes de los alimentos se reservaban para la sangre, que se producía en el hígado y se transportaba por las venas hasta los órganos. La sangre enriquecida con pneuma, que significa viento o aliento, es transportada por las arterias. [73] El camino que sigue la sangre es el siguiente: la sangre venosa pasa por la vena cava y se desplaza hasta el ventrículo derecho del corazón; luego, la arteria pulmonar la lleva a los pulmones. [75] Más tarde, la vena pulmonar mezcla el aire de los pulmones con la sangre para formar la sangre arterial, que tiene diferentes características observables. [73] Después de salir del hígado, la mitad de la bilis amarilla que se produce viaja a la sangre, mientras que la otra mitad viaja a la vesícula biliar. De manera similar, la mitad de la bilis negra producida se mezcla con la sangre y la otra mitad es utilizada por el bazo. [75]
Gente
Alrededor del año 800 a. C., Homero, en la Ilíada, describe el tratamiento de heridas por parte de los dos hijos de Asclepio , los admirables médicos Podalirio y Macaón y un médico en funciones, Patroclo . Como Macaón está herido y Podalirio está en combate, Eurípilo le pide a Patroclo que "corte la punta de la flecha, lave la sangre oscura de mi muslo con agua tibia y espolvoree hierbas calmantes con poder para curar mi herida". [76] Asclepio, como Imhotep , llegó a ser asociado como un dios de la curación con el tiempo.

Los templos dedicados al dios sanador Asclepio , conocido como Asclepieia ( griego antiguo : Ἀσκληπιεῖα , sing. Ἀσκληπιεῖον , Asclepieion ), funcionaban como centros de asesoramiento médico, pronóstico y curación. [77] En estos santuarios, los pacientes entraban en un estado onírico de sueño inducido conocido como enkoimesis ( ἐγκοίμησις ), no muy diferente de la anestesia, en la que recibían orientación de la deidad en un sueño o eran curados mediante cirugía. [78] Asclepeia proporcionaba espacios cuidadosamente controlados propicios para la curación y cumplía varios de los requisitos de las instituciones creadas para la curación. [77] En el Asclepeion de Epidauro , tres grandes tableros de mármol datados en el 350 a. C. conservan los nombres, historias clínicas, quejas y curas de unos 70 pacientes que acudieron al templo con un problema y lo arrojaron allí. Algunas de las curas quirúrgicas enumeradas, como la apertura de un absceso abdominal o la eliminación de material extraño traumático, son lo suficientemente realistas como para haber tenido lugar, pero con el paciente en un estado de enkoimesis inducido con la ayuda de sustancias soporíferas como el opio. [78] Alcmeón de Crotona escribió sobre medicina entre el 500 y el 450 a. C. Sostuvo que los canales conectaban los órganos sensoriales con el cerebro, y es posible que descubriera un tipo de canal, los nervios ópticos, mediante disección. [79]
Hipócrates de Cos ( c. 460 – c. 370 a. C. ), considerado el "padre de la medicina moderna". [80] El Corpus Hipocrático es una colección de alrededor de setenta obras médicas tempranas de la antigua Grecia fuertemente asociadas con Hipócrates y sus estudiantes. El más famoso es el juramento hipocrático inventado por los hipocráticos para los médicos. Los médicos contemporáneos juran un juramento de cargo que incluye aspectos que se encuentran en las primeras ediciones del juramento hipocrático.
Hipócrates y sus seguidores fueron los primeros en describir muchas enfermedades y afecciones médicas. Aunque el humorismo (humoralismo) como sistema médico es anterior a la medicina griega del siglo V, Hipócrates y sus estudiantes sistematizaron el pensamiento de que la enfermedad puede explicarse por un desequilibrio de sangre, flema, bilis negra y bilis amarilla. [81] A Hipócrates se le atribuye la primera descripción de los dedos en palillo de tambor, un signo diagnóstico importante en la enfermedad pulmonar supurativa crónica, el cáncer de pulmón y la enfermedad cardíaca cianótica . Por esta razón, a los dedos en palillo de tambor a veces se los denomina "dedos hipocráticos". [82] Hipócrates también fue el primer médico en describir el rostro hipocrático en Prognosis . Shakespeare alude famosamente a esta descripción cuando escribe sobre la muerte de Falstaff en el Acto II, Escena iii. de Enrique V. [83] Hipócrates comenzó a categorizar las enfermedades como agudas , crónicas , endémicas y epidémicas, y a utilizar términos como "exacerbación, recaída , resolución, crisis, paroxismo , pico y convalecencia ". [84] [85]

El griego Galeno (c. 129–216 d. C. ) fue uno de los médicos más importantes del mundo antiguo, ya que sus teorías dominaron todos los estudios médicos durante casi 1500 años. [86] Sus teorías y experimentos sentaron las bases de la medicina moderna en torno al corazón y la sangre. La influencia y las innovaciones de Galeno en la medicina se pueden atribuir a los experimentos que realizó, que no se parecían a ningún otro experimento médico de su tiempo. Galeno creía firmemente que la disección médica era uno de los procedimientos esenciales para comprender verdaderamente la medicina. Comenzó a diseccionar diferentes animales que eran anatómicamente similares a los humanos, lo que le permitió aprender más sobre los órganos internos y extrapolar los estudios quirúrgicos al cuerpo humano. [86] Además, realizó muchas operaciones audaces, incluidas cirugías cerebrales y oculares, que no se volvieron a intentar durante casi dos milenios. A través de las disecciones y los procedimientos quirúrgicos, Galeno concluyó que la sangre puede circular por todo el cuerpo humano y que el corazón es el más similar al alma humana. [86] [87] En Ars medica ("Artes de la medicina"), explica con más detalle las propiedades mentales en términos de mezclas específicas de los órganos corporales. [88] [89] Si bien gran parte de su trabajo giró en torno a la anatomía física, también trabajó intensamente en la fisiología humoral.
La obra médica de Galeno fue considerada como una autoridad hasta bien entrada la Edad Media. Dejó un modelo fisiológico del cuerpo humano que se convirtió en el pilar del plan de estudios de anatomía de los médicos universitarios medievales. Aunque intentó extrapolar las disecciones animales al modelo del cuerpo humano, algunas de las teorías de Galeno eran incorrectas. Esto hizo que su modelo sufriera mucho de estancamiento intelectual. [90] Los tabúes griegos y romanos hicieron que la disección del cuerpo humano estuviera prohibida en la antigüedad, pero en la Edad Media esto cambió. [91] [92]
En 1523 se publicó en Londres De las facultades naturales de Galeno . En la década de 1530, el anatomista y médico belga Andreas Vesalio emprendió un proyecto para traducir muchos de los textos griegos de Galeno al latín. La obra más famosa de Vesalio, De humani corporis fabrica, estuvo muy influida por la escritura y la forma galénicas.
Herófilo y Erasístrato

Dos grandes alejandrinos sentaron las bases para el estudio científico de la anatomía y la fisiología: Herófilo de Calcedonia y Erasístrato de Ceos . [94] Otros cirujanos alejandrinos nos dieron la ligadura (hemostasia), la litotomía , las operaciones de hernia , la cirugía oftálmica , la cirugía plástica , los métodos de reducción de dislocaciones y fracturas, la traqueotomía y la mandrágora como anestésico . Parte de lo que sabemos de ellos proviene de Celso y Galeno de Pérgamo. [95]
Herófilo de Calcedonia , el famoso médico alejandrino, fue uno de los pioneros de la anatomía humana. Aunque su conocimiento de la estructura anatómica del cuerpo humano era vasto, se especializó en los aspectos de la anatomía neural. [96] Por lo tanto, su experimentación se centró en la composición anatómica del sistema vascular sanguíneo y las pulsaciones que se pueden analizar desde el sistema. [96] Además, la experimentación quirúrgica que administró hizo que se volviera muy prominente en todo el campo de la medicina, ya que fue uno de los primeros médicos en iniciar la exploración y disección del cuerpo humano. [97]
La práctica prohibida de la disección humana fue levantada durante su tiempo dentro de la comunidad escolástica. Este breve momento en la historia de la medicina griega le permitió estudiar más a fondo el cerebro, que creía que era el núcleo del sistema nervioso. [97] También distinguió entre venas y arterias , notando que estas últimas pulsan y las primeras no. Así, mientras trabajaba en la escuela de medicina de Alejandría , Herófilo colocó la inteligencia en el cerebro basándose en su exploración quirúrgica del cuerpo, y conectó el sistema nervioso con el movimiento y la sensación. Además, él y su contemporáneo, Erasístrato de Quíos , continuaron investigando el papel de las venas y los nervios . Después de realizar una extensa investigación, los dos alejandrinos trazaron el curso de las venas y los nervios en el cuerpo humano. Erasístrato conectó la mayor complejidad de la superficie del cerebro humano en comparación con otros animales a su inteligencia superior . A veces empleó experimentos para promover su investigación, en una ocasión pesando repetidamente un pájaro enjaulado y notando su pérdida de peso entre los tiempos de alimentación. [98] En la fisiología de Erasístrato , el aire entra en el cuerpo, es aspirado por los pulmones hasta el corazón, donde se transforma en espíritu vital y luego es bombeado por las arterias a todo el cuerpo. Parte de este espíritu vital llega al cerebro, donde se transforma en espíritu animal, que luego se distribuye por los nervios. [98]
Los romanos inventaron numerosos instrumentos quirúrgicos , incluidos los primeros instrumentos exclusivos de las mujeres, [99] así como los usos quirúrgicos de fórceps , bisturíes , cauterizadores , tijeras de hoja cruzada , la aguja quirúrgica , la sonda y los espéculos . [100] [101] Los romanos también realizaban cirugía de cataratas . [102]
Dioscórides ( c. 40-90 d. C.), médico militar romano , fue un botánico y farmacólogo griego. Escribió la enciclopedia De Materia Medica, en la que describía más de 600 remedios a base de hierbas, lo que dio origen a una farmacopea influyente que se utilizó ampliamente durante los siguientes 1500 años. [103]
Los primeros cristianos del Imperio Romano incorporaron la medicina a su teología, prácticas rituales y metáforas. [104]

Medicina bizantina
La medicina bizantina abarca las prácticas médicas comunes del Imperio bizantino desde aproximadamente el año 400 d. C. hasta el año 1453 d. C. La medicina bizantina se destacó por aprovechar la base de conocimientos desarrollada por sus predecesores grecorromanos. Al preservar las prácticas médicas de la antigüedad, la medicina bizantina influyó en la medicina islámica y fomentó el renacimiento occidental de la medicina durante el Renacimiento.
Los médicos bizantinos solían recopilar y estandarizar el conocimiento médico en libros de texto. Sus registros tendían a incluir tanto explicaciones diagnósticas como dibujos técnicos. El Compendio médico en siete libros , escrito por el destacado médico Pablo de Egina , sobrevivió como una fuente particularmente completa de conocimiento médico. Este compendio, escrito a fines del siglo VII, se siguió utilizando como libro de texto estándar durante los siguientes 800 años.
La Antigüedad tardía marcó el comienzo de una revolución en la ciencia médica, y los registros históricos a menudo mencionan hospitales civiles (aunque la medicina en el campo de batalla y el triaje en tiempos de guerra se registraron mucho antes de la Roma Imperial). Constantinopla se destacó como un centro de medicina durante la Edad Media, a lo que contribuyeron su ubicación en una encrucijada, su riqueza y el conocimiento acumulado.
El primer ejemplo conocido de separación de siameses ocurrió en el Imperio bizantino en el siglo X. El siguiente ejemplo de separación de siameses se registraría muchos siglos después en Alemania en 1689. [105] [106]
Los vecinos del Imperio bizantino , el Imperio persa sasánida , también hicieron sus notables contribuciones principalmente con el establecimiento de la Academia de Gondeshapur , que fue "el centro médico más importante del mundo antiguo durante los siglos VI y VII". [107] Además, Cyril Elgood , médico británico e historiador de la medicina en Persia, comentó que gracias a centros médicos como la Academia de Gondeshapur, "en gran medida, el crédito por todo el sistema hospitalario debe atribuirse a Persia". [108]
Medicina islámica

La civilización islámica alcanzó la primacía en la ciencia médica a medida que sus médicos contribuyeron significativamente al campo de la medicina, incluida la anatomía , la oftalmología , la farmacología , la farmacia , la fisiología y la cirugía. La contribución de la civilización islámica a estos campos dentro de la medicina fue un proceso gradual que tomó cientos de años. Durante la época de la primera gran dinastía musulmana, el Califato Omeya (661-750 d. C.), estos campos estaban en sus primeras etapas de desarrollo y no se logró mucho progreso. [109] Una razón para el avance limitado en medicina durante el Califato Omeya fue el enfoque del Califato en la expansión después de la muerte de Mahoma (632 d. C.). [110] El enfoque en el expansionismo redirigió recursos de otros campos, como la medicina. La prioridad en estos factores llevó a un gran porcentaje de la población a creer que Dios proporcionará curas para sus enfermedades y dolencias debido a la atención en la espiritualidad. [110]
También hubo muchas otras áreas de interés durante ese tiempo antes de que hubiera un creciente interés en el campo de la medicina. Abd al-Malik ibn Marwan , el quinto califa de los Omeyas, desarrolló la administración gubernamental, adoptó el árabe como idioma principal y se centró en muchas otras áreas. [111] Sin embargo, este creciente interés en la medicina islámica creció significativamente cuando el califato abasí (750-1258 d. C.) derrocó al califato omeya en 750 d. C. [112] Este cambio de dinastía del califato omeya al califato abasí sirvió como un punto de inflexión hacia los desarrollos científicos y médicos. Un gran contribuyente a esto fue que bajo el gobierno abasí, gran parte del legado griego se transmitió al árabe, que para entonces era el idioma principal de las naciones islámicas. [110] Debido a esto, muchos médicos islámicos fueron fuertemente influenciados por las obras de los eruditos griegos de Alejandría y Egipto y pudieron expandir aún más esos textos para producir nuevas piezas de conocimiento médico. [113] Este período de tiempo también se conoce como la Edad de Oro Islámica , donde hubo un período de desarrollo y florecimiento de la tecnología, el comercio y las ciencias, incluida la medicina. Además, durante este tiempo, la creación del primer hospital islámico en 805 d. C. por el califa abasí Harun al-Rashid en Bagdad se relató como un evento glorioso de la Edad de Oro. [109] Este hospital en Bagdad contribuyó enormemente al éxito de Bagdad y también proporcionó oportunidades educativas para los médicos islámicos. Durante la Edad de Oro Islámica, hubo muchos médicos islámicos famosos que allanaron el camino para los avances y la comprensión médica. Sin embargo, esto no sería posible sin la influencia de muchas áreas diferentes del mundo que influyeron en los árabes.

Los musulmanes fueron influenciados por las antiguas prácticas médicas indias, persas, griegas, romanas y bizantinas, y ayudaron a que se desarrollaran aún más. [114] Galeno e Hipócrates fueron autoridades preeminentes. La traducción de 129 de las obras de Galeno al árabe por el cristiano nestoriano Hunayn ibn Ishaq y sus asistentes, y en particular la insistencia de Galeno en un enfoque sistemático racional de la medicina, sentó las bases para la medicina islámica , que se extendió rápidamente por todo el Imperio árabe . [115] Entre sus médicos más famosos se encontraban los eruditos persas Muhammad ibn Zakarīya al-Rāzi y Avicena , que escribió más de 40 obras sobre salud, medicina y bienestar. Siguiendo los pasos de Grecia y Roma, los eruditos islámicos mantuvieron vivos y en movimiento tanto el arte como la ciencia de la medicina. [116] El erudito persa Avicena también ha sido llamado el "padre de la medicina". [117] Escribió El canon de la medicina , que se convirtió en un texto médico estándar en muchas universidades europeas medievales, [118] considerado uno de los libros más famosos en la historia de la medicina. [119] El canon de la medicina presenta una descripción general del conocimiento médico contemporáneo del mundo islámico medieval , que había sido influenciado por tradiciones anteriores, incluida la medicina grecorromana (particularmente Galeno ), [120] la medicina persa , la medicina china y la medicina india . El médico persa al-Rāzi [121] fue uno de los primeros en cuestionar la teoría griega del humorismo , que sin embargo siguió siendo influyente tanto en la medicina occidental medieval como en la islámica medieval . [122] Algunos volúmenes de la obra de al-Rāzi Al-Mansuri , a saber, "Sobre la cirugía" y "Un libro general sobre terapia", se convirtieron en parte del plan de estudios de medicina en las universidades europeas. [123] Además, ha sido descrito como un médico de médicos, [124] el padre de la pediatría , [125] [126] y un pionero de la oftalmología . Por ejemplo, fue el primero en reconocer la reacción de la pupila del ojo a la luz. [ cita requerida ]
Además de las contribuciones a la comprensión de la anatomía humana por parte de la humanidad, los científicos y eruditos islámicos, específicamente los médicos, desempeñaron un papel invaluable en el desarrollo del sistema hospitalario moderno, creando las bases sobre las cuales los profesionales médicos más contemporáneos construirían modelos de sistemas de salud pública en Europa y en otros lugares. [127] Durante la época del imperio safávida (siglos XVI-XVIII) en Irán y el imperio mogol (siglos XVI-XIX) en la India, los eruditos musulmanes transformaron radicalmente la institución del hospital, creando un entorno en el que el conocimiento médico en rápido desarrollo de la época podía transmitirse entre estudiantes y profesores de una amplia gama de culturas. [128] Había dos escuelas principales de pensamiento con respecto al cuidado del paciente en ese momento. Estas incluían la fisiología humoral de los persas y la práctica ayurvédica. Después de que estas teorías se tradujeron del sánscrito al persa y viceversa, los hospitales podían tener una mezcla de cultura y técnicas. Esto permitió un sentido de medicina colaborativa. [ cita requerida ] Los hospitales se volvieron cada vez más comunes durante este período, ya que los patrocinadores ricos comúnmente los fundaban. Muchas características que todavía se utilizan hoy en día, como el énfasis en la higiene, un personal totalmente dedicado al cuidado de los pacientes y la separación de los pacientes entre sí, se desarrollaron en los hospitales islámicos mucho antes de que se pusieran en práctica en Europa. [129] En ese momento, los aspectos de atención al paciente de los hospitales en Europa no habían tenido efecto. Los hospitales europeos eran lugares de religión en lugar de instituciones científicas. Como fue el caso con gran parte del trabajo científico realizado por los eruditos islámicos, muchos de estos nuevos avances en la práctica médica se transmitieron a las culturas europeas cientos de años después de que se hubieran utilizado durante mucho tiempo en todo el mundo islámico. Aunque los científicos islámicos fueron responsables de descubrir gran parte del conocimiento que permite que el sistema hospitalario funcione de manera segura hoy en día, los eruditos europeos que se basaron en este trabajo aún reciben la mayor parte del crédito históricamente. [127]
Antes del desarrollo de las prácticas médicas científicas en los imperios islámicos, la atención médica era realizada principalmente por figuras religiosas como los sacerdotes. [127] Sin una comprensión profunda de cómo funcionaban las enfermedades infecciosas y por qué la enfermedad se propagaba de persona a persona, estos primeros intentos de cuidar a los enfermos y heridos a menudo hicieron más daño que bien. Por el contrario, con el desarrollo de prácticas nuevas y más seguras por parte de académicos y médicos en los hospitales del mundo islámico, se desarrollaron, aprendieron y transmitieron ampliamente ideas vitales para la atención eficaz de los pacientes. Los hospitales desarrollaron "conceptos y estructuras" novedosos que todavía se utilizan hoy en día: salas separadas para pacientes masculinos y femeninos, farmacias, mantenimiento de registros médicos y saneamiento e higiene personal e institucional. [127] Gran parte de este conocimiento se registró y se transmitió a través de textos médicos islámicos, muchos de los cuales fueron llevados a Europa y traducidos para el uso de los trabajadores médicos europeos. El Tasrif, escrito por el cirujano Abu Al-Qasim Al-Zahrawi, fue traducido al latín; Se convirtió en uno de los textos médicos más importantes en las universidades europeas durante la Edad Media y contenía información útil sobre técnicas quirúrgicas y propagación de infecciones bacterianas. [127]
El hospital era una institución típica de la mayoría de las ciudades musulmanas y, aunque a menudo estaba físicamente unido a instituciones religiosas, no era en sí mismo un lugar de práctica religiosa. [128] Más bien, servía como un lugar en el que la educación y la innovación científica podían florecer. Si tenían lugares de culto, eran secundarios con respecto al aspecto médico del hospital. Los hospitales islámicos, junto con los observatorios utilizados para la ciencia astronómica, eran algunos de los puntos de intercambio más importantes para la difusión del conocimiento científico. Sin duda, el sistema hospitalario desarrollado en el mundo islámico desempeñó un papel inestimable en la creación y evolución de los hospitales que conocemos como sociedad y de los que dependemos hoy.

Después del año 400 d. C., el estudio y la práctica de la medicina en el Imperio romano de Occidente entró en una profunda decadencia. Los servicios médicos se proporcionaban, especialmente para los pobres, en los miles de hospitales monásticos que surgieron en toda Europa, pero la atención era rudimentaria y principalmente paliativa. [130] La mayoría de los escritos de Galeno e Hipócrates se perdieron en Occidente, y los resúmenes y compendios de San Isidoro de Sevilla fueron el principal canal de transmisión de las ideas médicas griegas. [131] El Renacimiento carolingio trajo consigo un mayor contacto con Bizancio y un mayor conocimiento de la medicina antigua, [132] pero solo con el Renacimiento del siglo XII y las nuevas traducciones procedentes de fuentes musulmanas y judías en España, y la avalancha de recursos del siglo XV tras la caída de Constantinopla, Occidente recuperó por completo su conocimiento de la antigüedad clásica.
Los tabúes griegos y romanos habían significado que la disección estaba generalmente prohibida en la antigüedad, pero en la Edad Media esto cambió: los profesores y estudiantes de medicina en Bolonia comenzaron a abrir cuerpos humanos, y Mondino de Luzzi ( c. 1275-1326 ) produjo el primer libro de texto de anatomía conocido basado en la disección humana. [91] [92]
Wallis identifica una jerarquía de prestigio con médicos con educación universitaria en la cima, seguidos por cirujanos expertos, cirujanos con formación artesanal, cirujanos barberos, especialistas itinerantes como dentistas y oculistas, empíricos y parteras. [133]
Las primeras escuelas de medicina se abrieron en el siglo IX, sobre todo la Schola Medica Salernitana en Salerno, en el sur de Italia. Las influencias cosmopolitas de fuentes griegas, latinas, árabes y hebreas le dieron una reputación internacional como la ciudad hipocrática. Estudiantes de familias adineradas venían para tres años de estudios preliminares y cinco de estudios de medicina. La medicina, siguiendo las leyes de Federico II, que fundó en 1224 la universidad y mejoró la Schola Salernitana, en el período entre 1200 y 1400, tuvo en Sicilia (la llamada Edad Media siciliana) un desarrollo particular hasta el punto de crear una verdadera escuela de medicina judía. [134]
A raíz de lo cual, después de un examen legal, se confirió a una mujer judía siciliana, Virdimura , esposa de otro médico Pasquale de Catania, el registro histórico de antes de una mujer capacitada oficialmente para ejercer la profesión médica. [135]
En la Universidad de Bolonia se inició la formación de médicos en 1219. La ciudad italiana atraía a estudiantes de toda Europa. Taddeo Alderotti construyó una tradición de educación médica que estableció los rasgos característicos de la medicina culta italiana y fue copiada por las escuelas de medicina de otros lugares. Turisano (fallecido en 1320) fue alumno suyo. [136]
La Universidad de Padua fue fundada alrededor de 1220 por estudiantes que abandonaron la Universidad de Bolonia y comenzó a enseñar medicina en 1222. Desempeñó un papel destacado en la identificación y el tratamiento de enfermedades y dolencias, especializándose en autopsias y el funcionamiento interno del cuerpo. [137] A partir de 1595, el famoso teatro anatómico de Padua atrajo a artistas y científicos que estudiaban el cuerpo humano durante disecciones públicas. El estudio intensivo de Galeno condujo a críticas a Galeno inspiradas en sus propios escritos, como en el primer libro de De humani corporis fabrica de Vesalio. Andreas Vesalio ocupó la cátedra de Cirugía y Anatomía ( explicator chirurgiae ) y en 1543 publicó sus descubrimientos anatómicos en De Humani Corporis Fabrica . Retrató el cuerpo humano como un sistema interdependiente de agrupaciones de órganos. El libro desencadenó un gran interés público en las disecciones e hizo que muchas otras ciudades europeas establecieran teatros anatómicos. [138]
En el siglo XIII, la escuela de medicina de Montpellier comenzó a eclipsar a la escuela salernitana. En el siglo XII, se fundaron universidades en Italia, Francia e Inglaterra, que pronto desarrollaron escuelas de medicina. La Universidad de Montpellier en Francia y la Universidad de Padua y la Universidad de Bolonia en Italia fueron las escuelas más importantes. Casi todo el aprendizaje se basaba en conferencias y lecturas de Hipócrates, Galeno, Avicena y Aristóteles. En siglos posteriores, la importancia de las universidades fundadas a fines de la Edad Media aumentó gradualmente, por ejemplo, la Universidad Carolina de Praga (fundada en 1348), la Universidad Jagellónica de Cracovia (1364), la Universidad de Viena (1365), la Universidad de Heidelberg (1386) y la Universidad de Greifswald (1456).
Inglaterra
En Inglaterra, después de 1550, sólo había tres hospitales pequeños. Pelling y Webster calculan que en Londres, en el período de 1580 a 1600, de una población de casi 200.000 personas, había unos 500 médicos. No se incluyen enfermeras ni parteras. Había unos 50 médicos, 100 cirujanos con licencia, 100 boticarios y 250 médicos adicionales sin licencia. En esta última categoría, alrededor del 25% eran mujeres. [139] En toda Inglaterra (y, de hecho, en todo el mundo), la gran mayoría de la gente de las ciudades, pueblos y zonas rurales dependía para su atención médica de aficionados locales sin formación profesional, pero con reputación de curanderos sabios que podían diagnosticar problemas y aconsejar a los enfermos qué hacer, y tal vez arreglar huesos rotos, sacar una muela, dar algunas hierbas o brebajes tradicionales o realizar un poco de magia para curar lo que les aquejaba.
El Renacimiento trajo consigo un intenso interés por la erudición en la Europa cristiana. Se produjo un gran esfuerzo por traducir las obras científicas árabes y griegas al latín. Los europeos se convirtieron gradualmente en expertos no sólo en los escritos antiguos de los romanos y los griegos, sino también en los escritos contemporáneos de los científicos islámicos. Durante los últimos siglos del Renacimiento se produjo un aumento de la investigación experimental, en particular en el campo de la disección y el examen corporal, lo que hizo avanzar nuestro conocimiento de la anatomía humana. [140]
_Venenbild.jpg/440px-William_Harvey_(1578-1657)_Venenbild.jpg)

En la Universidad de Bolonia el plan de estudios fue revisado y reforzado entre 1560 y 1590. [143] Un profesor representativo fue Julio César Aranzi (Arantius) (1530-1589). Se convirtió en profesor de Anatomía y Cirugía en la Universidad de Bolonia en 1556, donde estableció la anatomía como una rama importante de la medicina por primera vez. Aranzi combinó la anatomía con una descripción de procesos patológicos, basándose en gran medida en su propia investigación, Galeno y el trabajo de sus contemporáneos italianos. Aranzi descubrió los 'Nódulos de Aranzio' en las válvulas semilunares del corazón y escribió la primera descripción del elevador palpebral superior y los músculos coracobraquiales. Sus libros (en latín) cubrieron técnicas quirúrgicas para muchas afecciones, incluyendo hidrocefalia , pólipos nasales , bocio y tumores hasta fimosis , ascitis , hemorroides , abscesos anales y fístulas . [144]
Mujer
Las mujeres católicas desempeñaron un papel importante en la salud y la curación en la Europa medieval y moderna. [145] La vida como monja era un papel prestigioso; las familias ricas proporcionaban dotes para sus hijas, y estas financiaban los conventos, mientras que las monjas proporcionaban atención de enfermería gratuita a los pobres. [146]
Las élites católicas proporcionaban servicios hospitalarios debido a su teología de la salvación, según la cual las buenas obras eran el camino al cielo. Los reformadores protestantes rechazaban la idea de que los ricos podían ganar la gracia de Dios a través de las buenas obras (y así escapar del purgatorio) al proporcionar donaciones en efectivo a instituciones benéficas. También rechazaban la idea católica de que los pacientes pobres ganaban la gracia y la salvación a través de su sufrimiento. [147] Los protestantes generalmente cerraron todos los conventos [148] y la mayoría de los hospitales, enviando a las mujeres a sus casas para que se convirtieran en amas de casa, a menudo en contra de su voluntad. [149] Por otro lado, los funcionarios locales reconocieron el valor público de los hospitales, y algunos continuaron en tierras protestantes, pero sin monjes ni monjas y bajo el control de los gobiernos locales. [150]
En Londres, la corona permitió que dos hospitales continuaran con su labor caritativa, bajo el control no religioso de funcionarios de la ciudad. [151] Todos los conventos fueron cerrados, pero Harkness descubre que las mujeres (algunas de ellas ex monjas) formaban parte de un nuevo sistema que prestaba servicios médicos esenciales a personas ajenas a su familia. Eran empleadas por parroquias y hospitales, así como por familias privadas, y proporcionaban atención de enfermería, así como algunos servicios médicos, farmacéuticos y quirúrgicos. [152]
Mientras tanto, en países católicos como Francia, las familias ricas seguían financiando conventos y monasterios, e inscribían a sus hijas como monjas que proporcionaban servicios sanitarios gratuitos a los pobres. La enfermería era una función religiosa para la enfermera, y había poca demanda de ciencias. [153]
En el siglo XVIII, durante la dinastía Qing, proliferaron los libros populares y las enciclopedias más avanzadas sobre medicina tradicional. Los misioneros jesuitas introdujeron la ciencia y la medicina occidentales en la corte real, aunque los médicos chinos los ignoraron. [154]
La medicina unani , basada en el Canon de medicina de Avicena (ca. 1025), se desarrolló en la India durante los períodos medieval y moderno temprano. Su uso continuó, especialmente en las comunidades musulmanas, durante los períodos del sultanato indio y mogol . La medicina unani es en algunos aspectos similar a la ayurveda y a la medicina europea moderna temprana. Todas comparten una teoría sobre la presencia de los elementos (en la medicina unani, como en Europa, se considera que son fuego, agua, tierra y aire) y humores en el cuerpo humano. Según los médicos unani, estos elementos están presentes en diferentes fluidos humorales y su equilibrio conduce a la salud y su desequilibrio conduce a la enfermedad. [155]
La literatura médica sánscrita del período moderno temprano incluyó obras innovadoras como el Compendio de Śārṅgadhara (Skt. Śārṅgadharasaṃhitā , ca. 1350) y especialmente La iluminación de Bhāva ( Bhāvaprakāśa, de Bhāvamiśra , ca. 1550). Esta última obra también contenía un extenso diccionario de materia médica y se convirtió en un libro de texto estándar ampliamente utilizado por los médicos ayurvédicos en el norte de la India hasta el día de hoy (2024). Las innovaciones médicas de este período incluyeron el diagnóstico del pulso, el diagnóstico de orina, el uso de mercurio y raíz de china para tratar la sífilis y el uso creciente de ingredientes metálicos en los medicamentos. [156]
En el siglo XVIII, la terapia médica ayurvédica todavía se utilizaba ampliamente entre la mayoría de la población. Los gobernantes musulmanes construyeron grandes hospitales en Hyderabad en 1595 y en Delhi en 1719, y se escribieron numerosos comentarios sobre textos antiguos. [157]
La era de las Luces en Europa
Durante la época de las Luces , en el siglo XVIII, la ciencia gozaba de gran estima y los médicos mejoraron su estatus social al volverse más científicos. El campo de la salud estaba repleto de barberos-cirujanos autodidactas, boticarios, parteras, vendedores de drogas y charlatanes.
En toda Europa, las facultades de medicina dependían principalmente de conferencias y lecturas. El estudiante de último año tendría una experiencia clínica limitada al seguir al profesor por las salas. El trabajo de laboratorio era poco común y las disecciones rara vez se realizaban debido a las restricciones legales sobre los cadáveres. La mayoría de las facultades eran pequeñas y solo la Facultad de Medicina de Edimburgo , Escocia, con 11.000 exalumnos, produjo un gran número de graduados. [158] [159]
España y el Imperio Español
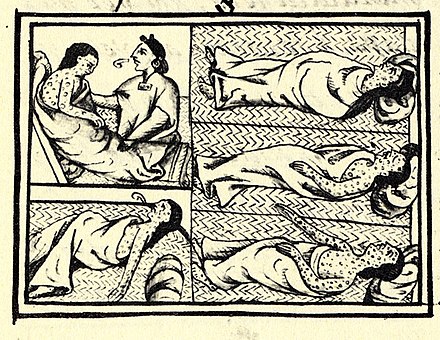
En el Imperio español , la capital virreinal de la Ciudad de México fue un sitio de formación médica para médicos y de creación de hospitales. Las enfermedades epidémicas habían diezmado las poblaciones indígenas a partir de la conquista española del imperio azteca a principios del siglo XVI , cuando un auxiliar negro en las fuerzas armadas del conquistador Hernán Cortés , con un caso activo de viruela , desencadenó una epidemia en tierra virgen entre los pueblos indígenas, aliados españoles y enemigos por igual. El emperador azteca Cuitláhuac murió de viruela. [160] [161] La enfermedad también fue un factor significativo en la conquista española en otros lugares. [162]

La educación médica instituida en la Real y Pontificia Universidad de México atendía principalmente las necesidades de las élites urbanas. Los curanderos o practicantes laicos, hombres y mujeres, atendían los males de las clases populares. La corona española comenzó a regular la profesión médica tan solo unos años después de la conquista, estableciendo el Tribunal Real del Protomedicato, una junta para otorgar licencias al personal médico en 1527. La concesión de licencias se volvió más sistemática después de 1646, y los médicos, farmacéuticos, cirujanos y sangradores necesitaban una licencia antes de poder ejercer públicamente. [163] La regulación de la corona de la práctica médica se volvió más general en el imperio español. [164]
Tanto las élites como las clases populares invocaban la intervención divina en las crisis sanitarias personales y de toda la sociedad, como la epidemia de 1737. La intervención de la Virgen de Guadalupe se representaba en una escena de indios muertos y moribundos, con las élites de rodillas rezando por su ayuda. A finales del siglo XVIII, la corona comenzó a aplicar políticas secularizadoras en la península ibérica y su imperio de ultramar para controlar las enfermedades de forma más sistemática y científica. [165] [166] [167]
La búsqueda española de especias medicinales
Las medicinas botánicas también se hicieron populares durante los siglos XVI, XVII y XVIII. Los libros farmacéuticos españoles durante esta época contienen recetas medicinales que consisten en especias, hierbas y otros productos botánicos. Por ejemplo, se documentó que el aceite de nuez moscada curaba dolencias estomacales y se creía que el aceite de cardamomo aliviaba dolencias intestinales. [168] Durante el auge del mercado comercial global, las especias y hierbas, junto con muchos otros productos, que eran autóctonos de diferentes territorios comenzaron a aparecer en diferentes lugares del mundo. Las hierbas y especias fueron especialmente populares por su utilidad en la cocina y la medicina. Como resultado de esta popularidad y el aumento de la demanda de especias, algunas áreas de Asia, como China e Indonesia, se convirtieron en centros de cultivo y comercio de especias. [169] El Imperio español también quería beneficiarse del comercio internacional de especias, por lo que miró hacia sus colonias americanas.
Las colonias hispanoamericanas se convirtieron en un área donde los españoles buscaron descubrir nuevas especias y recetas medicinales indígenas americanas. El Códice Florentino , un estudio de investigación etnográfica del siglo XVI en Mesoamérica realizado por el fraile franciscano español Bernardino de Sahagún , es una importante contribución a la historia de la medicina nahua . [170] Los españoles descubrieron muchas especias y hierbas nuevas para ellos, algunas de las cuales, según se informa, eran similares a las especias asiáticas. Un médico español llamado Nicolás Monardes estudió muchas de las especias americanas que llegaban a España. Documentó muchas de las nuevas especias americanas y sus propiedades medicinales en su estudio Historia medicinal de las cosas que se traen de nuestras Indias Occidentales . Por ejemplo, Monardes describe la "Pimienta larga" (Pimienta luenga), que se encuentra a lo largo de las costas de los países que ahora se conocen como Panamá y Colombia, como una pimienta que era más sabrosa, saludable y picante en comparación con la pimienta negra oriental. [168] El interés español en las especias americanas se puede ver por primera vez en el encargo del Libellus de Medicinalibus Indorum Herbis , que era un códice hispanoamericano que describía las especias y hierbas indígenas americanas y describía las formas en que se usaban en las medicinas naturales aztecas. El códice fue encargado en el año 1552 por Francisco de Mendoza, hijo de Antonio de Mendoza , quien fue el primer virrey de Nueva España. [168] Francisco de Mendoza estaba interesado en estudiar las propiedades de estas hierbas y especias, para poder sacar provecho del comercio de estas hierbas y las medicinas que se podían producir con ellas.
Francisco de Mendoza reclutó la ayuda de Monárdez para estudiar las medicinas tradicionales de los pueblos indígenas que vivían en lo que entonces eran las colonias españolas. Monárdez investigó estas medicinas y realizó experimentos para descubrir las posibilidades del cultivo de especias y la creación de medicinas en las colonias españolas. Los españoles trasplantaron algunas hierbas de Asia, pero solo unos pocos cultivos extranjeros se cultivaron con éxito en las colonias españolas. Un cultivo notable traído de Asia y cultivado con éxito en las colonias españolas fue el jengibre, ya que se consideraba el cultivo número 1 de La Española a fines del siglo XVI. [168] El Imperio español se benefició del cultivo de hierbas y especias, pero también introdujo el conocimiento medicinal americano precolombino en Europa. Otros europeos se inspiraron en las acciones de España y decidieron tratar de establecer un sistema de trasplante botánico en las colonias que controlaban; sin embargo, estos intentos posteriores no tuvieron éxito. [169]
Reino Unido y el Imperio Británico

El dispensario de Londres abrió sus puertas en 1696, la primera clínica del Imperio británico que dispensaba medicamentos a enfermos pobres. La innovación tardó en imponerse, pero en la década de 1770 se abrieron nuevos dispensarios. En las colonias, se abrieron pequeños hospitales en Filadelfia en 1752, Nueva York en 1771 y Boston ( Massachusetts General Hospital ) en 1811. [171]

El Guy's Hospital , el primer gran hospital británico con una base moderna, abrió sus puertas en 1721 en Londres, con financiación del empresario Thomas Guy . Había sido precedido por el St Bartholomew's Hospital y el St Thomas's Hospital , ambas fundaciones medievales. En 1821, un legado de 200.000 libras esterlinas de William Hunt en 1829 financió la expansión de un centenar de camas adicionales en el Guy's. Samuel Sharp (1709-1778), cirujano del Guy's Hospital desde 1733 hasta 1757, fue famoso internacionalmente; su Tratado sobre las operaciones de cirugía (1.ª ed., 1739) fue el primer estudio británico centrado exclusivamente en la técnica quirúrgica. [172]
El médico inglés Thomas Percival (1740-1804) escribió un sistema integral de conducta médica, Ética médica; o, un Código de institutos y preceptos, adaptado a la conducta profesional de médicos y cirujanos (1803), que sentó las bases para muchos libros de texto. [173]
En la década de 1830, en Italia, Agostino Bassi atribuyó la enfermedad del gusano de seda a microorganismos. Mientras tanto, en Alemania, Theodor Schwann dirigió una investigación sobre la fermentación alcohólica por levaduras y propuso que los microorganismos vivos eran los responsables. Los principales químicos, como Justus von Liebig , que buscaban explicaciones exclusivamente fisicoquímicas , se burlaron de esta afirmación y alegaron que Schwann estaba retrocediendo al vitalismo .
En 1847 en Viena, Ignaz Semmelweis (1818-1865), redujo drásticamente la tasa de mortalidad de las nuevas madres (debido a la fiebre puerperal ) al exigir a los médicos que se limpiaran las manos antes de asistir al parto, pero sus principios fueron marginados y atacados por sus pares profesionales. [174] En ese momento, la mayoría de la gente todavía creía que las infecciones eran causadas por olores desagradables llamados miasmas .


El científico francés Louis Pasteur confirmó los experimentos de fermentación de Schwann en 1857 y posteriormente apoyó la hipótesis de que las levaduras eran microorganismos. Además, sugirió que dicho proceso también podría explicar las enfermedades contagiosas. En 1860, el informe de Pasteur sobre la fermentación bacteriana del ácido butírico motivó a su compatriota francés Casimir Davaine a identificar una especie similar (a la que llamó bacteridia ) como el patógeno de la enfermedad mortal del ántrax . Otros descartaron la " bacteridia " como un mero subproducto de la enfermedad. Sin embargo, el cirujano británico Joseph Lister se tomó en serio estos hallazgos y posteriormente introdujo la antisepsia en el tratamiento de heridas en 1865.
El médico alemán Robert Koch , tras observar el informe de su compatriota Ferdinand Cohn sobre la fase de esporas de una determinada especie bacteriana, trazó el ciclo de vida de la bacteridia de Davaine , identificó las esporas, inoculó con ellas a animales de laboratorio y reprodujo el ántrax, lo que supuso un gran avance para la patología experimental y la teoría microbiana de las enfermedades . El grupo de Pasteur añadió investigaciones ecológicas que confirmaron el papel de las esporas en el entorno natural, mientras que Koch publicó en 1878 un tratado fundamental sobre la patología bacteriana de las heridas. En 1881, Koch informó del descubrimiento del « bacilo tuberculoso », lo que consolidó la teoría microbiana y su reconocimiento.
Tras el estallido de una epidemia de cólera en Alejandría, Egipto , dos misiones médicas fueron a investigar y atender a los enfermos, una fue enviada por Pasteur y la otra dirigida por Koch. [176] El grupo de Koch regresó en 1883, habiendo descubierto con éxito el patógeno del cólera . [176] En Alemania, sin embargo, los bacteriólogos de Koch tuvieron que competir contra Max von Pettenkofer , el principal defensor alemán de la teoría miasmática . [177] Pettenkofer admitió la participación casual de las bacterias, pero sostuvo que se requerían otros factores ambientales para convertirlas en patógenas, y se opuso al tratamiento del agua como un esfuerzo mal dirigido en medio de formas más importantes de mejorar la salud pública. [177] La epidemia masiva de cólera en Hamburgo en 1892 devastó la posición de Pettenkoffer y cedió la salud pública alemana a la "bacteriología de Koch". [177]
Al perder la rivalidad de 1883 en Alejandría, Pasteur cambió la dirección de la investigación e introdujo su tercera vacuna, la vacuna contra la rabia , la primera vacuna para humanos desde la de Jenner para la viruela . [176] De todo el mundo, llegaron donaciones que financiaron la fundación del Instituto Pasteur , el primer instituto biomédico del mundo , que abrió sus puertas en 1888. [176] Junto con los bacteriólogos de Koch, el grupo de Pasteur, que prefería el término microbiología , llevó a la medicina a la nueva era de la "medicina científica" sobre la bacteriología y la teoría de los gérmenes. [176] Aceptados de Jakob Henle , los pasos de Koch para confirmar la patogenicidad de una especie se hicieron famosos como " postulados de Koch ". Aunque su propuesta de tratamiento para la tuberculosis, la tuberculina , aparentemente fracasó, pronto se utilizó para probar la infección con la especie involucrada . En 1905, Koch recibió el Premio Nobel de Fisiología o Medicina y sigue siendo reconocido como el fundador de la microbiología médica . [178]
El avance hacia la profesionalización basada en el conocimiento de la medicina avanzada fue liderado por Florence Nightingale en Inglaterra. Ella decidió proporcionar una formación más avanzada que la que vio en el continente. En Kaiserswerth, donde las primeras escuelas de enfermería alemanas fueron fundadas en 1836 por Theodor Fliedner , dijo: "La enfermería era nula y la higiene horrible". [179] Los médicos varones de Gran Bretaña preferían el antiguo sistema, pero Nightingale ganó y su Escuela de Formación Nightingale abrió en 1860 y se convirtió en un modelo. La solución Nightingale dependía del patrocinio de las mujeres de clase alta, y ellas demostraron estar ansiosas por servir. La realeza se involucró. En 1902, la esposa del rey británico tomó el control de la unidad de enfermería del ejército británico, se convirtió en su presidenta y la rebautizó con su nombre como Cuerpo de Enfermería del Ejército Real de la Reina Alejandra ; cuando murió, la siguiente reina se convirtió en presidenta. Hoy su coronel en jefe es Sophie, condesa de Wessex , la nuera de la reina Isabel II . En los Estados Unidos, las mujeres de clase media alta que ya apoyaban a los hospitales promovieron la enfermería. La nueva profesión resultó muy atractiva para mujeres de todos los orígenes y a fines del siglo XIX se abrieron escuelas de enfermería. Las enfermeras pronto pasaron a formar parte de los grandes hospitales, donde proporcionaban un flujo constante de trabajadoras idealistas mal pagadas. La Cruz Roja Internacional comenzó a operar en numerosos países a fines del siglo XIX, promoviendo la enfermería como una profesión ideal para las mujeres de clase media. [180]

Un gran avance en la epidemiología se produjo con la introducción de los mapas y gráficos estadísticos, que permitieron un análisis cuidadoso de las cuestiones de estacionalidad en los incidentes de enfermedades, y los mapas permitieron a los funcionarios de salud pública identificar los lugares críticos para la propagación de la enfermedad. John Snow en Londres desarrolló los métodos. En 1849, observó que los síntomas del cólera, que ya se había cobrado alrededor de 500 vidas en un mes, eran vómitos y diarrea. Concluyó que la fuente de contaminación debía ser la ingestión, en lugar de la inhalación, como se creía anteriormente. Fue esta idea la que dio lugar a la eliminación de The Pump On Broad Street, después de lo cual las muertes por cólera se desplomaron. La enfermera inglesa Florence Nightingale fue pionera en el análisis de grandes cantidades de datos estadísticos, utilizando gráficos y tablas, sobre el estado de miles de pacientes en la guerra de Crimea para evaluar la eficacia de los servicios hospitalarios. Sus métodos resultaron convincentes y condujeron a reformas en los hospitales militares y civiles, normalmente con el pleno apoyo del gobierno. [181] [182] [183]
A finales del siglo XIX y principios del XX, los estadísticos ingleses liderados por Francis Galton , Karl Pearson y Ronald Fisher desarrollaron herramientas matemáticas como correlaciones y pruebas de hipótesis que hicieron posible un análisis mucho más sofisticado de datos estadísticos. [184]
Durante la Guerra Civil de Estados Unidos, la Comisión Sanitaria recopiló enormes cantidades de datos estadísticos y planteó los problemas de almacenamiento de información para un acceso rápido y la búsqueda mecánica de patrones de datos. El pionero fue John Shaw Billings (1838-1913). Un cirujano de alto rango en la guerra, Billings construyó la Biblioteca de la Oficina del Cirujano General (ahora la Biblioteca Nacional de Medicina ), la pieza central de los sistemas de información médica modernos. [185] Billings descubrió cómo analizar mecánicamente datos médicos y demográficos convirtiendo hechos en números y perforando los números en tarjetas de cartón que podían clasificarse y contarse a máquina. Las aplicaciones fueron desarrolladas por su asistente Herman Hollerith ; Hollerith inventó el sistema de tarjetas perforadas y contador-clasificador que dominó la manipulación de datos estadísticos hasta la década de 1970. La empresa de Hollerith se convirtió en International Business Machines (IBM) en 1911. [186]

Hasta el siglo XIX, el cuidado de los enfermos mentales era en gran medida una responsabilidad comunitaria y familiar, más que médica. La gran mayoría de los enfermos mentales eran tratados en contextos domésticos, y sólo los más difíciles de manejar o más onerosos tenían probabilidades de ser confinados en instituciones. [187] Esta situación se transformó radicalmente a partir de finales del siglo XVIII, cuando, en medio de concepciones culturales cambiantes de la locura, surgió un optimismo renovado en la posibilidad de curar la locura dentro del entorno del asilo. [188] Cada vez más, la locura se percibía menos como una condición fisiológica que como una condición mental y moral [189] para la cual la respuesta correcta era la persuasión, destinada a inculcar la moderación interna, en lugar de la coerción externa. [190] Esta nueva sensibilidad terapéutica, conocida como tratamiento moral , se ejemplificó en el desencadenamiento casi mitológico de los lunáticos del Hospital Bicêtre de París por parte del médico francés Philippe Pinel [191] y se realizó en un entorno institucional con la fundación en 1796 del Retiro de York dirigido por cuáqueros en Inglaterra. [47]

Desde principios del siglo XIX, a medida que los movimientos de reforma de la locura dirigidos por laicos ganaban influencia, [192] cada vez más gobiernos estatales en Occidente extendieron su autoridad y responsabilidad sobre los enfermos mentales. [193] Los asilos de pequeña escala, concebidos como instrumentos para remodelar tanto la mente como la conducta de los perturbados, [194] proliferaron en estas regiones. [195] En la década de 1830, el tratamiento moral, junto con el propio asilo, se medicalizó cada vez más [196] y los médicos de los asilos comenzaron a establecer una identidad médica distintiva con el establecimiento en la década de 1840 de asociaciones para sus miembros en Francia, Alemania, el Reino Unido y Estados Unidos, junto con la fundación de revistas médico-psicológicas. [47] El optimismo médico en la capacidad del asilo para curar la locura se agrió a fines del siglo XIX, cuando el crecimiento de la población del asilo superó con creces al de la población general. [a] [197] Los procesos de segregación institucional a largo plazo, que permitieron la conceptualización psiquiátrica del curso natural de la enfermedad mental, apoyaron la perspectiva de que los locos eran una población distinta, sujeta a patologías mentales derivadas de causas médicas específicas. [194] A medida que la teoría de la degeneración creció en influencia desde mediados del siglo XIX, [198] la herencia fue vista como el elemento causal central en la enfermedad mental crónica, [199] y, con los sistemas nacionales de asilo superpoblados y la locura aparentemente experimentando un aumento inexorable, el enfoque de la terapéutica psiquiátrica pasó de una preocupación por el tratamiento del individuo a mantener la salud racial y biológica de las poblaciones nacionales. [200]

Emil Kraepelin (1856-1926) introdujo nuevas categorías médicas de enfermedades mentales , que finalmente entraron en uso psiquiátrico a pesar de su base en el comportamiento en lugar de la patología o la causa subyacente . El shock de guerra entre los soldados de primera línea expuestos a bombardeos de artillería pesada fue diagnosticado por primera vez por médicos del ejército británico en 1915. En 1916, también se observaron síntomas similares en soldados no expuestos a descargas explosivas, lo que llevó a preguntas sobre si el trastorno era físico o psiquiátrico. [202] En la década de 1920, la oposición surrealista a la psiquiatría se expresó en varias publicaciones surrealistas. En la década de 1930 se introdujeron varias prácticas médicas controvertidas, incluida la inducción de convulsiones (por electroshock , insulina u otros medicamentos) o el corte de partes del cerebro ( leucotomía o lobotomía ). Ambas entraron en uso generalizado por la psiquiatría, pero hubo graves preocupaciones y mucha oposición por motivos de moralidad básica, efectos nocivos o mal uso. [203]
En la década de 1950, se diseñaron nuevos fármacos psiquiátricos , en particular el antipsicótico clorpromazina , en laboratorios y poco a poco se fueron utilizando de forma preferente. Aunque a menudo se aceptaban como un avance en algunos aspectos, hubo cierta oposición, debido a los efectos adversos graves, como la discinesia tardía . Los pacientes a menudo se oponían a la psiquiatría y rechazaban o dejaban de tomar los fármacos cuando no estaban sujetos a control psiquiátrico. También hubo una creciente oposición al uso de hospitales psiquiátricos y a los intentos de reintegrar a las personas a la comunidad en un enfoque de grupo colaborativo dirigido por los usuarios ("comunidades terapéuticas") no controlado por la psiquiatría. Se realizaron campañas contra la masturbación en la era victoriana y en otros lugares. La lobotomía se utilizó hasta la década de 1970 para tratar la esquizofrenia . Esto fue denunciado por el movimiento antipsiquiátrico en la década de 1960 y posteriormente.
Antes de los años 1970, era muy difícil para las mujeres convertirse en médicos en cualquier campo. Elizabeth Blackwell se convirtió en la primera mujer en estudiar y ejercer formalmente la medicina en los Estados Unidos. Fue una líder en la educación médica de las mujeres. Mientras que Blackwell veía la medicina como un medio para la reforma social y moral, su alumna Mary Putnam Jacobi (1842-1906) se centró en curar enfermedades. En un nivel más profundo de desacuerdo, Blackwell sentía que las mujeres tendrían éxito en la medicina debido a sus valores humanos femeninos, pero Jacobi creía que las mujeres deberían participar como iguales a los hombres en todas las especialidades médicas utilizando métodos, valores y conocimientos idénticos. [204] En la Unión Soviética, aunque la mayoría de los médicos eran mujeres, se les pagaba menos que a los trabajadores de las fábricas, en su mayoría hombres. [205]
Porcelana
Finalmente, en el siglo XIX, la medicina occidental fue introducida a nivel local por misioneros médicos cristianos de la Sociedad Misionera de Londres (Gran Bretaña), la Iglesia Metodista (Gran Bretaña) y la Iglesia Presbiteriana (EE. UU.) . Benjamin Hobson (1816-1873) en 1839, estableció una Clínica Wai Ai de gran éxito en Guangzhou, China. [206] La Facultad de Medicina de Hong Kong para chinos fue fundada en 1887 por la Sociedad Misionera de Londres , y su primer graduado (en 1892) fue Sun Yat-sen , quien más tarde lideró la Revolución china (1911) . La Facultad de Medicina de Hong Kong para chinos fue la precursora de la Facultad de Medicina de la Universidad de Hong Kong , que comenzó en 1911.
Debido a la costumbre social de que los hombres y las mujeres no debían estar cerca unos de otros, las mujeres chinas se mostraban reacias a ser atendidas por médicos varones. Los misioneros enviaron médicas, como la Dra. Mary Hannah Fulton (1854-1927). Con el apoyo de la Junta de Misiones Extranjeras de la Iglesia Presbiteriana (EE. UU.), fundó en 1902 la primera facultad de medicina para mujeres en China, la Facultad de Medicina Hackett para Mujeres, en Cantón. [207]
Japón
.jpg/440px-Doctor_(Kusakabe_Kimbei).jpg)
Las ideas europeas de la medicina moderna se difundieron ampliamente por todo el mundo gracias a los misioneros médicos y a la difusión de libros de texto. Las élites japonesas adoptaron con entusiasmo la medicina occidental después de la Restauración Meiji de la década de 1860. Sin embargo, se habían preparado gracias a su conocimiento de la medicina holandesa y alemana, ya que habían tenido algún contacto con Europa a través de los holandeses. La edición de 1765 de la obra pionera de Hendrik van Deventer, Nieuw Ligt ("Una nueva luz") sobre la obstetricia japonesa, tuvo una gran influencia, especialmente en la publicación de Katakura Kakuryo en 1799 de Sanka Hatsumo ("Ilustración de la obstetricia"). [208] [209] Un grupo de médicos japoneses comenzó a interactuar con los médicos holandeses, que introdujeron las vacunas contra la viruela. En 1820, los médicos japoneses ranpô no solo traducían textos médicos holandeses, sino que integraban sus lecturas con diagnósticos clínicos. Estos hombres se convirtieron en líderes de la modernización de la medicina en su país. Rompieron con las tradiciones japonesas de fraternidades médicas cerradas y adoptaron el enfoque europeo de una comunidad abierta de colaboración basada en la experiencia en los últimos métodos científicos. [210]
Kitasato Shibasaburō (1853-1931) estudió bacteriología en Alemania con Robert Koch . En 1891 fundó el Instituto de Enfermedades Infecciosas en Tokio, que introdujo el estudio de la bacteriología en Japón. Él y el investigador francés Alexandre Yersin fueron a Hong Kong en 1894, donde; Kitasato confirmó el descubrimiento de Yersin de que la bacteria Yersinia pestis es el agente de la peste. En 1897 aisló y describió el organismo que causaba la disentería. Se convirtió en el primer decano de medicina en la Universidad de Keio y el primer presidente de la Asociación Médica de Japón. [211] [212]
Los médicos japoneses reconocieron inmediatamente el valor de los rayos X. Pudieron comprar el equipo localmente a la Compañía Shimadzu, que desarrolló, fabricó, comercializó y distribuyó máquinas de rayos X después de 1900. [213] Japón no sólo adoptó los métodos alemanes de salud pública en las islas de origen, sino que los implementó en sus colonias, especialmente Corea y Taiwán, y después de 1931 en Manchuria. [214] Una fuerte inversión en saneamiento resultó en un aumento dramático de la expectativa de vida. [215]
La práctica de la medicina cambió ante los rápidos avances de la ciencia, así como ante los nuevos enfoques de los médicos. Los médicos de los hospitales comenzaron a realizar análisis mucho más sistemáticos de los síntomas de los pacientes para el diagnóstico. [216] Entre las nuevas técnicas más poderosas se encontraban la anestesia y el desarrollo de quirófanos tanto asépticos como antisépticos. [217] Se desarrollaron curas efectivas para ciertas enfermedades infecciosas endémicas. Sin embargo, el descenso de muchas de las enfermedades más letales se debió más a las mejoras en la salud pública y la nutrición que a los avances en la medicina. [ cita requerida ]
La medicina se vio revolucionada en el siglo XIX y después por los avances en química, técnicas de laboratorio y equipamiento. Las viejas ideas de la epidemiología de las enfermedades infecciosas fueron gradualmente reemplazadas por los avances en bacteriología y virología . [142]
A finales del siglo XIX, la Iglesia Ortodoxa Rusa patrocinó siete órdenes de hermanas enfermeras, que dirigían hospitales, clínicas, asilos, farmacias y albergues, así como escuelas de formación para enfermeras. En la era soviética (1917-1991), cuando los patrocinadores aristocráticos desaparecieron, la enfermería se convirtió en una ocupación de bajo prestigio que se desarrollaba en hospitales mal mantenidos. [218]
París (Francia) y Viena fueron los dos principales centros médicos del continente en el período comprendido entre 1750 y 1914.
Entre 1770 y 1850, París se convirtió en un centro mundial de investigación y enseñanza médica. La "Escuela de París" hizo hincapié en que la enseñanza y la investigación debían basarse en grandes hospitales y promovió la profesionalización de la profesión médica y el énfasis en el saneamiento y la salud pública. Un reformador importante fue Jean-Antoine Chaptal (1756-1832), un médico que fue ministro del Interior. Creó el Hospital de París, consejos de salud y otros organismos. [219]
Louis Pasteur (1822–1895) fue uno de los fundadores más importantes de la microbiología médica . Es recordado por sus notables avances en las causas y prevención de enfermedades. Sus descubrimientos redujeron la mortalidad por fiebre puerperal y creó las primeras vacunas contra la rabia y el ántrax . Sus experimentos apoyaron la teoría de los gérmenes de la enfermedad . Fue más conocido por el público en general por inventar un método para tratar la leche y el vino para evitar que causaran enfermedades, un proceso que llegó a llamarse pasteurización . Se le considera uno de los tres principales fundadores de la microbiología , junto con Ferdinand Cohn y Robert Koch . Trabajó principalmente en París y en 1887 fundó allí el Instituto Pasteur para perpetuar su compromiso con la investigación básica y sus aplicaciones prácticas. Tan pronto como se creó su instituto, Pasteur reunió a científicos de varias especialidades. Los primeros cinco departamentos fueron dirigidos por Emile Duclaux (investigación microbiológica general ) y Charles Chamberland (investigación microbiana aplicada a la higiene ), así como por un biólogo, Ilya Ilyich Mechnikov (investigación microbiana morfológica) y dos médicos, Jacques-Joseph Grancher ( rabia ) y Emile Roux (investigación microbiana técnica). Un año después de la inauguración del Instituto Pasteur, Roux estableció el primer curso de microbiología jamás impartido en el mundo, entonces llamado Cours de Microbie Technique (Curso de técnicas de investigación microbiana). Se convirtió en el modelo para numerosos centros de investigación en todo el mundo llamados "Institutos Pasteur". [220] [221]
La primera escuela vienesa de medicina, 1750-1800, estuvo dirigida por el holandés Gerard van Swieten (1700-1772), que se propuso sentar nuevas bases científicas para la medicina, promoviendo la observación clínica imparcial, la investigación botánica y química y la introducción de remedios simples pero poderosos. Cuando se inauguró el Hospital General de Viena en 1784, se convirtió de inmediato en el hospital más grande del mundo y los médicos adquirieron unas instalaciones que gradualmente se convirtieron en el centro de investigación más importante. [222] El progreso terminó con las guerras napoleónicas y el cierre gubernamental en 1819 de todas las revistas y escuelas liberales; esto provocó un retorno general al tradicionalismo y al eclecticismo en la medicina. [223]
Viena fue la capital de un imperio diverso y atrajo no solo a alemanes sino también a checos, húngaros, judíos, polacos y otros a sus instalaciones médicas de clase mundial. Después de 1820 surgió la Segunda Escuela Vienesa de Medicina con las contribuciones de médicos como Carl Freiherr von Rokitansky , Josef Škoda , Ferdinand Ritter von Hebra e Ignaz Philipp Semmelweis . La ciencia médica básica se expandió y la especialización avanzó. Además, las primeras clínicas de dermatología , ojos, oídos, nariz y garganta del mundo se fundaron en Viena. El libro de texto del oftalmólogo Georg Joseph Beer (1763-1821) Lehre von den Augenkrankheiten combinó investigación práctica y especulaciones filosóficas, y se convirtió en la obra de referencia estándar durante décadas. [224]

Después de 1871, Berlín, la capital del nuevo Imperio Alemán, se convirtió en un centro líder de investigación médica. La Charité remonta sus orígenes al año 1710. Más de la mitad de todos los ganadores alemanes del Premio Nobel en Fisiología o Medicina, incluidos Emil von Behring , Robert Koch y Paul Ehrlich , trabajaron allí. Koch, (1843-1910), fue un líder representativo. Se hizo famoso por aislar Bacillus anthracis (1877), el bacilo de la tuberculosis (1882) y Vibrio cholerae (1883) y por su desarrollo de los postulados de Koch . Fue galardonado con el Premio Nobel de Fisiología o Medicina en 1905 por sus hallazgos sobre la tuberculosis. Koch es uno de los fundadores de la microbiología y la medicina moderna . Inspiró a figuras tan importantes como Ehrlich, quien descubrió el primer antibiótico , la arsfenamina , y Gerhard Domagk , quien creó el primer antibiótico disponible comercialmente, el Prontosil . [221]
Guerra civil americana

En la Guerra Civil estadounidense (1861-1865), como fue típico del siglo XIX, más soldados murieron de enfermedades que en batalla, e incluso un número mayor quedó incapacitado temporalmente por heridas, enfermedades y accidentes. [225] [226] Las condiciones eran malas en la Confederación , donde los médicos y los suministros médicos escaseaban. [227] La guerra tuvo un impacto dramático a largo plazo en la medicina en los EE. UU., desde la técnica quirúrgica hasta los hospitales, la enfermería y las instalaciones de investigación. El desarrollo de armas, en particular la aparición del Springfield Modelo 1861 , producido en masa y mucho más preciso que los mosquetes, llevó a los generales a subestimar los riesgos del fuego de rifle de largo alcance; riesgos ejemplificados en la muerte de John Sedgwick y la desastrosa Carga de Pickett . Los rifles podían romper huesos, lo que obligaba a la amputación, y los alcances más largos significaban que a veces no se encontraban víctimas rápidamente. La evacuación de los heridos de la Segunda Batalla de Bull Run tomó una semana. [228] Como en guerras anteriores, las víctimas no tratadas a veces sobrevivían inesperadamente gracias a que los gusanos desbridaban la herida, una observación que llevó al uso quirúrgico de gusanos, todavía un método útil en ausencia de antibióticos efectivos.
La higiene de los campamentos de entrenamiento y de campaña era deficiente, especialmente al comienzo de la guerra, cuando hombres que rara vez habían estado lejos de casa se reunían para entrenarse con miles de desconocidos. Primero llegaron las epidemias de enfermedades infantiles como la varicela, las paperas, la tos ferina y, especialmente, el sarampión. Las operaciones en el Sur suponían un entorno peligroso y nuevo, con diarrea, disentería, fiebre tifoidea y malaria. No había antibióticos, por lo que los cirujanos recetaban café, whisky y quinina. El clima riguroso, el agua en mal estado, los refugios inadecuados en los cuarteles de invierno, la mala vigilancia de los campamentos y los hospitales de los campamentos sucios se cobraron su precio. [229]
Este era un escenario común en las guerras desde tiempos inmemoriales, y las condiciones que enfrentaba el ejército confederado eran aún peores. La Unión respondió construyendo hospitales militares en todos los estados. Lo que fue diferente en la Unión fue el surgimiento de organizadores médicos capacitados y bien financiados que tomaron medidas proactivas, especialmente en el Departamento Médico del Ejército de los Estados Unidos, muy ampliado, [230] y la Comisión Sanitaria de los Estados Unidos , una nueva agencia privada. [231] Numerosas otras agencias nuevas también se enfocaron en las necesidades médicas y morales de los soldados, incluida la Comisión Cristiana de los Estados Unidos, así como agencias privadas más pequeñas. [232]
El Ejército de Estados Unidos aprendió muchas lecciones y en agosto de 1886 estableció el Cuerpo de Hospitales.
El Hospital Johns Hopkins , fundado en 1889, originó varias prácticas médicas modernas, incluidas residencias y rondas .
El sistema de grupos sanguíneos ABO fue descubierto en 1901 por Karl Landsteiner en la Universidad de Viena . Landsteiner experimentó con su personal, mezclando sus diversos componentes sanguíneos, y descubrió que la sangre de algunas personas se aglutinaba (se agrupaba) con otra sangre, mientras que la de otras no. Esto lo llevó a identificar tres grupos sanguíneos, ABC, que luego se renombraría como ABO. [236] El grupo sanguíneo AB, que se encuentra con menos frecuencia , fue descubierto más tarde en 1902 por Alfred Von Decastello y Adriano Sturli. [237] En 1937, Landsteiner y Alexander S. Wiener descubrieron además el factor Rh (nombre incorrecto debido a la idea inicial de que este grupo sanguíneo era similar al que se encuentra en los monos rhesus ), cuyos antígenos determinan aún más la reacción sanguínea entre las personas. [237] Esto se demostró en un estudio de caso de 1939 realizado por Phillip Levine y Rufus Stetson, donde una madre que había dado a luz recientemente había reaccionado a la sangre de su pareja, resaltando el factor Rh. [238]
El médico canadiense Norman Bethune , MD desarrolló un servicio de transfusión de sangre móvil para operaciones de primera línea en la Guerra Civil Española (1936-1939), pero irónicamente, él mismo murió de sepsis . [239]
En 1958, Arne Larsson, en Suecia, se convirtió en el primer paciente en depender de un marcapasos cardíaco artificial . Murió en 2001 a los 86 años, tras haber sobrevivido a su inventor, el cirujano, y a 26 marcapasos.
El tratamiento del cáncer se ha desarrollado con radioterapia , quimioterapia y oncología quirúrgica .
Las imágenes por rayos X fueron el primer tipo de imágenes médicas , y más tarde estuvieron disponibles las imágenes por ultrasonido , la tomografía computarizada , la resonancia magnética y otros métodos de imágenes.

Las prótesis han mejorado con materiales ligeros y también con las prótesis neurales que surgieron a finales del siglo XX.
La terapia de rehidratación oral se ha utilizado ampliamente desde la década de 1970 para tratar el cólera y otras infecciones que provocan diarrea.
A medida que las enfermedades infecciosas se han vuelto menos letales y las causas más comunes de muerte en los países desarrollados son ahora los tumores y las enfermedades cardiovasculares , estas afecciones han recibido mayor atención en la investigación médica.
A partir de la Segunda Guerra Mundial, el DDT se utilizó como insecticida para combatir los insectos vectores portadores de la malaria , que era endémica en la mayoría de las regiones tropicales del mundo. [240] [241] [242] El primer objetivo era proteger a los soldados, pero fue ampliamente adoptado como un dispositivo de salud pública. En Liberia, por ejemplo, Estados Unidos tuvo grandes operaciones militares durante la guerra y el Servicio de Salud Pública de Estados Unidos comenzó a utilizar DDT para la pulverización residual en interiores (IRS) y como larvicida, con el objetivo de controlar la malaria en Monrovia, la capital liberiana. A principios de la década de 1950, el proyecto se amplió a las aldeas cercanas. En 1953, la Organización Mundial de la Salud (OMS) lanzó un programa contra la malaria en partes de Liberia como proyecto piloto para determinar la viabilidad de la erradicación de la malaria en África tropical. Sin embargo, estos proyectos encontraron una serie de dificultades que presagiaron la retirada general de los esfuerzos de erradicación de la malaria en África tropical a mediados de la década de 1960. [243]
La pandemia de gripe de 1918 fue una pandemia mundial que se produjo a principios del siglo XX entre 1918 y 1920. A veces conocida como gripe española debido a la opinión popular de la época de que la gripe se originó en España, esta pandemia causó cerca de 50 millones de muertes en todo el mundo. [244] Se propagó al final de la Primera Guerra Mundial . [245]
Las medidas de salud pública se volvieron particularmente importantes durante la pandemia de gripe de 1918 , que mató al menos a 50 millones de personas en todo el mundo. [246] Se convirtió en un importante estudio de caso en epidemiología . [247] Bristow muestra que hubo una respuesta de género de los cuidadores de la salud a la pandemia en los Estados Unidos. Los médicos varones no pudieron curar a los pacientes y se sintieron fracasados. Las enfermeras también vieron morir a sus pacientes, pero se enorgullecían de su éxito en el cumplimiento de su papel profesional de cuidar, ministrar, consolar y aliviar las últimas horas de sus pacientes, y ayudar a las familias de los pacientes también a sobrellevar la situación.
La medicina basada en la evidencia es un concepto moderno, que no se introdujo en la literatura hasta la década de 1990.

La revolución sexual incluyó investigaciones que rompieron tabúes en la sexualidad humana , como los informes Kinsey de 1948 y 1953 , la invención de la anticoncepción hormonal y la normalización del aborto y la homosexualidad en muchos países. La planificación familiar ha promovido una transición demográfica en la mayor parte del mundo. Ante la amenaza de las infecciones de transmisión sexual , en particular el VIH, el uso de métodos anticonceptivos de barrera se ha vuelto imperativo. La lucha contra el VIH ha mejorado los tratamientos antirretrovirales .
El tabaquismo como causa del cáncer de pulmón se investigó por primera vez en la década de 1920, pero no recibió amplio respaldo en publicaciones hasta la década de 1950.
La cirugía cardíaca se revolucionó en 1948 cuando se introdujo la cirugía a corazón abierto por primera vez desde 1925. En 1954, Joseph Murray , J. Hartwell Harrison y otros lograron el primer trasplante de riñón . Los trasplantes de otros órganos, como el corazón, el hígado y el páncreas, también se introdujeron durante la última parte del siglo XX. El primer trasplante parcial de cara se realizó en 2005 y el primero completo en 2010. A finales del siglo XX, se había utilizado la microtecnología para crear pequeños dispositivos robóticos para ayudar a la microcirugía utilizando microvideos y cámaras de fibra óptica para ver los tejidos internos durante la cirugía con prácticas mínimamente invasivas. [248] La cirugía laparoscópica se introdujo ampliamente en la década de 1990. Le siguió la cirugía de orificios naturales.
Durante el siglo XIX, las guerras a gran escala se acompañaban de médicos y unidades hospitalarias móviles que desarrollaron técnicas avanzadas para curar heridas masivas y controlar infecciones rampantes en condiciones de campo de batalla. Durante la Revolución Mexicana (1910-1920), el general Pancho Villa organizó trenes hospitalarios para los soldados heridos. Los vagones de carga marcados como "Servicio Sanitario " se reutilizaron como quirófanos quirúrgicos y áreas de recuperación, y fueron atendidos por hasta 40 médicos mexicanos y estadounidenses. Los soldados gravemente heridos fueron trasladados de regreso a los hospitales de las bases. [249]

Miles de soldados con cicatrices hicieron necesario mejorar las prótesis y ampliar las técnicas de cirugía plástica o reconstructiva . Esas prácticas se combinaron para ampliar la cirugía estética y otras formas de cirugía electiva .
Entre 1917 y 1932, la Cruz Roja estadounidense se trasladó a Europa con una serie de proyectos de salud infantil a largo plazo. Construyó y dirigió hospitales y clínicas, y organizó campañas contra la tuberculosis y el tifus. Una de las principales prioridades eran los programas de salud infantil, como clínicas, programas para bebés, parques infantiles, campamentos al aire libre y cursos para mujeres sobre higiene infantil. Cientos de médicos, enfermeras y profesionales de la asistencia social estadounidenses administraban estos programas, cuyo objetivo era reformar la salud de la juventud europea y remodelar la salud pública y el bienestar europeos siguiendo los lineamientos estadounidenses. [250] [251] [252]

Los avances en medicina marcaron una diferencia dramática para las tropas aliadas, mientras que los alemanes y especialmente los japoneses y chinos sufrieron una grave falta de medicinas, técnicas e instalaciones más modernas. Harrison descubre que las probabilidades de recuperación de un soldado de infantería británico gravemente herido eran hasta 25 veces mejores que en la Primera Guerra Mundial. La razón era que:
Durante la Segunda Guerra Mundial , Alexis Carrel y Henry Dakin desarrollaron el método Carrel-Dakin para tratar heridas con una irrigación, la solución de Dakin, un germicida que ayudó a prevenir la gangrena . [254]
La guerra impulsó el uso de los rayos X de Roentgen y del electrocardiógrafo para el control de las funciones corporales internas. A esto le siguió, en el período de entreguerras, el desarrollo de los primeros agentes antibacterianos, como los antibióticos sulfamidas .
Investigaciones médicas nazis y japonesas
La investigación no ética con sujetos humanos y el asesinato de pacientes con discapacidades alcanzaron su punto máximo durante la era nazi, siendo la experimentación humana nazi y la Aktion T4 durante el Holocausto los ejemplos más significativos. Muchos de los detalles de estos y otros eventos relacionados fueron el foco del Juicio de los Médicos . Posteriormente, se introdujeron principios de ética médica , como el Código de Núremberg , para prevenir la recurrencia de tales atrocidades. [255] Después de 1937, el ejército japonés estableció programas de guerra biológica en China. En la Unidad 731 , médicos e investigadores japoneses llevaron a cabo un gran número de vivisecciones y experimentos en seres humanos, en su mayoría víctimas chinas. [256]

La Organización Mundial de la Salud fue fundada en 1948 como una agencia de las Naciones Unidas para mejorar la salud mundial . En la mayor parte del mundo, la esperanza de vida ha mejorado desde entonces, y era de unos 67 años en 2010 [update], y muy por encima de los 80 años en algunos países. La erradicación de las enfermedades infecciosas es un esfuerzo internacional, y se han desarrollado varias vacunas nuevas durante los años de posguerra, contra infecciones como el sarampión , las paperas , varias cepas de influenza y el virus del papiloma humano . La vacuna conocida desde hace mucho tiempo contra la viruela finalmente erradicó la enfermedad en la década de 1970, y la peste bovina fue eliminada en 2011. La erradicación de la polio está en marcha. El cultivo de tejidos es importante para el desarrollo de vacunas. Aunque el éxito temprano de las vacunas antivirales y los medicamentos antibacterianos, los medicamentos antivirales no se introdujeron hasta la década de 1970. A través de la OMS, la comunidad internacional ha desarrollado un protocolo de respuesta contra las epidemias, como se vio durante la epidemia de SARS en 2003, la del virus de la influenza A subtipo H5N1 a partir de 2004, la epidemia del virus del Ébola en África occidental y en adelante.
El descubrimiento de la penicilina en el siglo XX por Alexander Fleming proporcionó una línea de defensa vital contra las infecciones bacterianas que, sin ellas, a menudo hacen que los pacientes sufran períodos de recuperación prolongados y aumentan enormemente las probabilidades de muerte. Su descubrimiento y aplicación dentro de la medicina permitió que se llevaran a cabo tratamientos previamente imposibles, incluidos tratamientos contra el cáncer , trasplantes de órganos y cirugías a corazón abierto . [257] Sin embargo, a lo largo del siglo XX, su uso excesivo a humanos, [258] así como a animales que los necesitan debido a las condiciones de la ganadería intensiva , [259] ha llevado al desarrollo de bacterias resistentes a los antibióticos . [257]



El comienzo del siglo XXI, facilitado por extensas conexiones globales, viajes internacionales y una perturbación humana sin precedentes de los sistemas ecológicos, [260] [261] ha estado definido por una serie de pandemias globales nuevas y continuas a partir del siglo XX. [262]
El brote de SARS de 2002 a 2004 afectó a varios países de todo el mundo y mató a cientos de personas. Este brote dio lugar a una serie de lecciones aprendidas en materia de control de infecciones virales, incluidos protocolos más eficaces en las salas de aislamiento y mejores técnicas de lavado de manos para el personal médico. [263] Una cepa mutada del SARS se convertiría en COVID-19 , causando la futura pandemia de COVID-19. Una cepa importante de influenza , H1N1 , causó otra pandemia entre 2009 y 2010. Conocida como gripe porcina, debido a su origen indirecto en los cerdos, infectó a más de 700 millones de personas. [264]
La continua pandemia del VIH , que comenzó en 1981, ha infectado y provocado la muerte de millones de personas en todo el mundo. [265] Los tratamientos emergentes y mejorados de profilaxis previa a la exposición (PrEP) y profilaxis posterior a la exposición (PEP) que apuntan a reducir la propagación de la enfermedad han demostrado ser eficaces para limitar la propagación del VIH [266] junto con el uso combinado de métodos sexuales seguros , educación sobre salud sexual , programas de intercambio de agujas y exámenes de salud sexual. [267] Los esfuerzos para encontrar una vacuna contra el VIH están en curso, mientras que las desigualdades en materia de salud han dejado a ciertos grupos de población, como las mujeres trans , [268] así como a regiones con recursos limitados, como el África subsahariana , en mayor riesgo de contraer el VIH en comparación con, por ejemplo, los países desarrollados . [269]
El brote de COVID-19 , que comenzó en 2019, y la posterior declaración de pandemia de COVID-19 por parte de la OMS [270] es un evento pandémico importante a principios del siglo XXI. Al causar trastornos globales, millones de infecciones y muertes, la pandemia ha causado sufrimiento en todas las comunidades. La pandemia también ha visto algunas de las mayores organizaciones logísticas de bienes , equipos médicos, profesionales médicos y personal militar desde la Segunda Guerra Mundial , lo que pone de relieve su impacto de largo alcance. [271] [272]
El auge de la medicina personalizada en el siglo XXI ha generado la posibilidad de desarrollar diagnósticos y tratamientos basados en las características individuales de una persona, en lugar de a través de prácticas genéricas que definieron la medicina del siglo XX. Áreas como la secuenciación de ADN , el mapeo genético , la terapia génica , los protocolos de imágenes, la proteómica , la terapia con células madre y los dispositivos inalámbricos de monitoreo de la salud [273] son todas innovaciones en ascenso que pueden ayudar a los profesionales médicos a ajustar el tratamiento a la persona. [274] [275]
La cirugía a distancia es otro avance reciente, siendo la operación transatlántica de Lindbergh en 2001 un ejemplo innovador.
El racismo tiene una larga historia en la forma en que la medicina ha evolucionado y se ha establecido, tanto en términos de la experiencia del racismo en los pacientes, los profesionales y la violencia sistemática más amplia dentro de las instituciones y los sistemas médicos. [276] [277] Véase: racismo médico en los Estados Unidos , raza y salud , y racismo científico .
Las mujeres siempre han ejercido el papel de curanderas y parteras desde la antigüedad. Sin embargo, la profesionalización de la medicina las obligó a relegarse cada vez más a un segundo plano. A medida que se multiplicaban los hospitales, en Europa dependían de las órdenes de monjas enfermeras católicas romanas y de las diaconisas protestantes y anglicanas alemanas a principios del siglo XIX. Se las formaba en métodos tradicionales de atención física que implicaban poco conocimiento de la medicina.
{{cite book}}: CS1 maint: location missing publisher (link)[ página necesaria ]Son bienvenidos los enfoques constructivos para adivinar la utilidad potencial de las terapias tradicionales. Pero parece problemático aplicar una técnica completamente nueva, en gran parte no probada en la clínica, para probar la veracidad de la medicina tradicional china, cuando el campo está tan plagado de pseudociencia. Mientras tanto, las afirmaciones hechas en nombre de un cuerpo de conocimiento inexplorado deben tratarse con el escepticismo habitual que es la piedra angular tanto de la ciencia como de la medicina.
Estas teorías pseudocientíficas pueden... confundir afirmaciones metafísicas con empíricas (por ejemplo... medicina ayurvédica)(se requiere suscripción)
El Ayurveda, una medicina tradicional india, es el tema de más de una docena de publicaciones, algunas de las cuales están dedicadas exclusivamente al Ayurveda..., otras al Ayurveda y a otras pseudociencias. ... La mayor parte de la investigación actual sobre el Ayurveda puede clasificarse como "ciencia del hada de los dientes", investigación que acepta como premisa algo cuya existencia no se conoce científicamente. ... El Ayurveda es un sistema de creencias y tradiciones de larga data, pero sus supuestos efectos no han sido probados científicamente. La mayoría de los investigadores del Ayurveda bien podrían estar estudiando al hada de los dientes. La editorial alemana Wolters Kluwer compró la editorial india de acceso abierto Medknow en 2011... Adquirió toda su flota de revistas, incluidas las dedicadas a temas de pseudociencia como An International Quarterly Journal of Research in Ayurveda .
{{cite book}}: |work=ignorado ( ayuda ) [ enlace muerto permanente ]{{cite book}}: CS1 maint: location missing publisher (link)By writing a monograph on 'Diseases in Children' he may also be looked upon as the father of paediatrics.
{{cite book}}: CS1 maint: location missing publisher (link){{cite book}}: CS1 maint: location missing publisher (link)