El cáncer de páncreas surge cuando las células del páncreas , un órgano glandular ubicado detrás del estómago , comienzan a multiplicarse sin control y forman una masa . Estas células cancerosas tienen la capacidad de invadir otras partes del cuerpo. [9] Se conocen varios tipos de cáncer de páncreas. [10]
El adenocarcinoma de páncreas , el más común , representa alrededor del 90% de los casos, [11] y el término "cáncer de páncreas" a veces se utiliza para referirse solo a ese tipo. [10] Estos adenocarcinomas comienzan dentro de la parte del páncreas que produce enzimas digestivas . [10] Varios otros tipos de cáncer, que colectivamente representan la mayoría de los no adenocarcinomas, también pueden surgir de estas células. [10]
Entre el 1 y el 2 % de los casos de cáncer de páncreas son tumores neuroendocrinos , que surgen de las células productoras de hormonas del páncreas. [10] Estos son generalmente menos agresivos que el adenocarcinoma de páncreas. [10]
Los signos y síntomas de la forma más común de cáncer de páncreas pueden incluir piel amarilla , dolor abdominal o de espalda , pérdida de peso inexplicable , heces de color claro , orina oscura y pérdida de apetito . [1] Por lo general, no se observan síntomas en las primeras etapas de la enfermedad, y los síntomas que son lo suficientemente específicos como para sugerir cáncer de páncreas generalmente no se desarrollan hasta que la enfermedad ha alcanzado una etapa avanzada. [1] [2] En el momento del diagnóstico, el cáncer de páncreas a menudo se ha propagado a otras partes del cuerpo. [10] [12]
El cáncer de páncreas rara vez ocurre antes de los 40 años, y más de la mitad de los casos de adenocarcinoma de páncreas ocurren en personas mayores de 70 años . [2] Los factores de riesgo para el cáncer de páncreas incluyen el tabaquismo , la obesidad , la diabetes y ciertas enfermedades genéticas raras. [2] Alrededor del 25% de los casos están relacionados con el tabaquismo, [3] y entre el 5 y el 10% están relacionados con genes heredados . [2]
El cáncer de páncreas se suele diagnosticar mediante una combinación de técnicas de diagnóstico por imágenes, como ecografía o tomografía computarizada , análisis de sangre y examen de muestras de tejido ( biopsia ). [3] [4] La enfermedad se divide en estadios , desde el estadio temprano (estadio I) hasta el estadio tardío (estadio IV). [12] No se ha demostrado que el cribado en la población general sea eficaz. [13]
El riesgo de desarrollar cáncer de páncreas es menor entre los no fumadores y las personas que mantienen un peso saludable y limitan su consumo de carne roja o procesada ; [5] el riesgo es mayor para los hombres, los fumadores y las personas con diabetes. [14] Existe cierta evidencia que vincula los altos niveles de consumo de carne roja con un mayor riesgo de cáncer de páncreas. [15] [16] [17] El riesgo de los fumadores de desarrollar la enfermedad disminuye inmediatamente después de dejar de fumar y casi vuelve al del resto de la población después de 20 años. [10] El cáncer de páncreas se puede tratar con cirugía, radioterapia , quimioterapia , cuidados paliativos o una combinación de estos. [1] Las opciones de tratamiento se basan en parte en el estadio del cáncer. [1] La cirugía es el único tratamiento que puede curar el adenocarcinoma de páncreas, [12] y también se puede realizar para mejorar la calidad de vida sin el potencial de cura. [1] [12] A veces se necesitan analgésicos y medicamentos para mejorar la digestión. [12] Se recomiendan cuidados paliativos tempranos incluso para quienes reciben un tratamiento que tiene como objetivo la cura. [18]
El cáncer de páncreas es una de las formas de cáncer más letales a nivel mundial, con una de las tasas de supervivencia más bajas. En 2015, los cánceres de páncreas de todos los tipos provocaron 411.600 muertes en todo el mundo. [8] El cáncer de páncreas es la quinta causa más común de muerte por cáncer en el Reino Unido, [19] y la tercera más común en los Estados Unidos. [20] La enfermedad se presenta con mayor frecuencia en el mundo desarrollado, donde se originó alrededor del 70% de los nuevos casos en 2012. [10] El adenocarcinoma de páncreas generalmente tiene un pronóstico muy malo; después del diagnóstico, el 25% de las personas sobreviven un año y el 12% vive cinco años. [6] [10] Para los cánceres diagnosticados temprano, la tasa de supervivencia a cinco años aumenta a aproximadamente el 20%. [21] Los cánceres neuroendocrinos tienen mejores resultados; a los cinco años del diagnóstico, el 65% de los diagnosticados están vivos, aunque la supervivencia varía considerablemente según el tipo de tumor. [10]


Los numerosos tipos de cáncer de páncreas se pueden dividir en dos grupos generales. La gran mayoría de los casos (alrededor del 95%) se producen en la parte del páncreas que produce enzimas digestivas , conocida como componente exocrino . Se describen varios subtipos de cánceres de páncreas exocrinos, pero su diagnóstico y tratamiento tienen mucho en común.
La pequeña minoría de cánceres que surgen en el tejido productor de hormonas ( endocrino ) del páncreas tienen características clínicas diferentes y se denominan tumores neuroendocrinos pancreáticos , a veces abreviados como "PanNET". Ambos grupos se presentan principalmente (pero no exclusivamente) en personas mayores de 40 años, y son ligeramente más comunes en hombres, pero algunos subtipos raros se presentan principalmente en mujeres o niños. [23] [24]
El grupo exocrino está dominado por el adenocarcinoma pancreático (las variaciones de este nombre pueden agregar "invasivo" y "ductal"), que es por lejos el tipo más común, representando aproximadamente el 85% de todos los cánceres pancreáticos. [2] Casi todos estos comienzan en los conductos del páncreas, como adenocarcinoma ductal pancreático (PDAC). [25] Esto es a pesar del hecho de que el tejido del que surge -el epitelio ductal pancreático- representa menos del 10% del páncreas por volumen celular, porque constituye solo los conductos (un sistema de conductos extenso pero similar a un capilar que se abre en abanico) dentro del páncreas. [26] Este cáncer se origina en los conductos que transportan secreciones (como enzimas y bicarbonato ) fuera del páncreas. Aproximadamente el 60-70% de los adenocarcinomas ocurren en la cabeza del páncreas . [2]
El siguiente tipo más común, el carcinoma de células acinares del páncreas , surge en los grupos de células que producen estas enzimas y representa el 5% de los cánceres de páncreas exocrinos. [27] Al igual que los cánceres endocrinos "funcionales" descritos a continuación, los carcinomas de células acinares pueden causar una sobreproducción de ciertas moléculas, en este caso enzimas digestivas, que pueden causar síntomas como erupciones cutáneas y dolor en las articulaciones.
Los cistadenocarcinomas representan el 1% de los cánceres de páncreas y tienen un mejor pronóstico que los otros tipos exocrinos. [27]
El pancreatoblastoma es una forma rara, que se presenta principalmente en la infancia y tiene un pronóstico relativamente bueno. Otros cánceres exocrinos incluyen carcinomas adenoescamosos , carcinomas de células en anillo de sello , carcinomas hepatoides , carcinomas coloides, carcinomas indiferenciados y carcinomas indiferenciados con células gigantes similares a osteoclastos . El tumor pseudopapilar sólido es una neoplasia rara de bajo grado que afecta principalmente a mujeres jóvenes y generalmente tiene un pronóstico muy bueno. [2] [28]
Las neoplasias quísticas mucinosas pancreáticas son un grupo amplio de tumores pancreáticos que tienen un potencial maligno variable. Se están detectando a una tasa mucho mayor a medida que las tomografías computarizadas se vuelven más potentes y comunes, y continúa el debate sobre cuál es la mejor manera de evaluarlas y tratarlas, dado que muchas son benignas. [29]
La pequeña minoría de tumores que surgen en otras partes del páncreas son principalmente tumores neuroendocrinos pancreáticos (PanNET). [30] Los tumores neuroendocrinos (NET) son un grupo diverso de tumores benignos o malignos que surgen de las células neuroendocrinas del cuerpo , que son responsables de integrar los sistemas nervioso y endocrino. Los NET pueden comenzar en la mayoría de los órganos del cuerpo, incluido el páncreas, donde los diversos tipos malignos se consideran raros . Los PanNET se agrupan en tipos "funcionales" y "no funcionales", según el grado en que producen hormonas. Los tipos funcionales secretan hormonas como insulina , gastrina y glucagón en el torrente sanguíneo, a menudo en grandes cantidades, lo que da lugar a síntomas graves como bajo nivel de azúcar en sangre , pero también favorece la detección relativamente temprana. Los PanNET funcionales más comunes son los insulinomas y los gastrinomas , llamados así por las hormonas que secretan. Los tipos no funcionales no secretan hormonas en una cantidad suficiente como para dar lugar a síntomas clínicos evidentes, por lo que los PanNET no funcionales a menudo se diagnostican sólo después de que el cáncer se ha propagado a otras partes del cuerpo. [31]
Al igual que con otros tumores neuroendocrinos, la historia de la terminología y la clasificación de los PanNET es compleja. [30] A los PanNET a veces se los llama "cánceres de células de los islotes", [32] aunque ahora se sabe que en realidad no surgen de las células de los islotes como se creía anteriormente. [31]

Dado que el cáncer de páncreas no suele causar síntomas reconocibles en sus primeras etapas, la enfermedad no suele diagnosticarse hasta que se ha propagado más allá del páncreas. [4] Esta es una de las principales razones de las tasas de supervivencia generalmente bajas. Las excepciones a esto son los PanNET funcionales, en los que la sobreproducción de varias hormonas activas puede dar lugar a síntomas (que dependen del tipo de hormona). [33]
Los síntomas de presentación comunes del adenocarcinoma de páncreas incluyen:
Otras manifestaciones comunes de la enfermedad incluyen debilidad y cansancio fácil, boca seca , problemas para dormir y una masa abdominal palpable . [35]

La propagación del cáncer de páncreas a otros órganos ( metástasis ) también puede causar síntomas. Por lo general, el adenocarcinoma de páncreas se propaga primero a los ganglios linfáticos cercanos y luego al hígado o a la cavidad peritoneal , el intestino grueso o los pulmones. [3] Con poca frecuencia, se propaga a los huesos o al cerebro. [37]
Los cánceres de páncreas también pueden ser cánceres secundarios que se han propagado desde otras partes del cuerpo. Esto es poco común y se encuentra en solo alrededor del 2% de los casos de cáncer de páncreas. El cáncer de riñón es, con mucho, el cáncer más común que se propaga al páncreas, seguido por el cáncer colorrectal y luego los cánceres de piel , mama y pulmón . En estos casos, se puede realizar una cirugía en el páncreas, ya sea con la esperanza de una cura o para aliviar los síntomas. [38]
Los factores de riesgo del adenocarcinoma de páncreas incluyen: [2] [10] [12] [39] [40] [ citas excesivas ]
El consumo excesivo de alcohol es una de las principales causas de pancreatitis crónica , que a su vez predispone al cáncer de páncreas, pero numerosas investigaciones no han logrado establecer firmemente que el consumo de alcohol sea un factor de riesgo directo para el cáncer de páncreas. En general, la asociación es consistentemente débil y la mayoría de los estudios no han encontrado ninguna asociación, siendo el tabaquismo un importante factor de confusión . La evidencia es más sólida en cuanto a un vínculo con el consumo excesivo de alcohol, de al menos seis bebidas por día. [3] [48]
_Case_01.jpg/440px-Pancreas_adenocarcinoma_(4)_Case_01.jpg)


Se cree que los cánceres exocrinos surgen de varios tipos de lesiones precancerosas dentro del páncreas, pero estas lesiones no siempre progresan a cáncer, y los números crecientes detectados como un subproducto del uso creciente de tomografías computarizadas por otras razones no son todos tratados. [3] Aparte de los cistoadenomas serosos pancreáticos , que casi siempre son benignos, se reconocen cuatro tipos de lesiones precancerosas.
La primera es la neoplasia intraepitelial pancreática (PanIN). Estas lesiones son anomalías microscópicas en el páncreas y se encuentran a menudo en autopsias de personas sin cáncer diagnosticado. Estas lesiones pueden progresar de grado bajo a grado alto y luego convertirse en un tumor. Más del 90% de los casos en todos los grados tienen un gen KRAS defectuoso, mientras que en los grados 2 y 3, se encuentran cada vez más daños en otros tres genes: CDKN2A ( p16 ), p53 y SMAD4 . [2]
Un segundo tipo es la neoplasia mucinosa papilar intraductal (NMPI). Se trata de lesiones macroscópicas que se encuentran en aproximadamente el 2% de todos los adultos. Esta tasa aumenta a aproximadamente el 10% a los 70 años. Estas lesiones tienen un riesgo de alrededor del 25% de convertirse en cáncer invasivo. Pueden tener mutaciones en el gen KRAS (40-65% de los casos) y en la subunidad alfa Gs de GNAS y RNF43, que afectan la vía de señalización Wnt . [2] Incluso si se extirpan quirúrgicamente, sigue habiendo un riesgo considerablemente mayor de que se desarrolle cáncer de páncreas posteriormente. [3]
El tercer tipo, la neoplasia quística mucinosa pancreática (MCN), se presenta principalmente en mujeres y puede permanecer benigna o progresar a cáncer. [50] Si estas lesiones se vuelven grandes, causan síntomas o tienen características sospechosas, generalmente se pueden extirpar con éxito mediante cirugía. [3]
Un cuarto tipo de cáncer que se origina en el páncreas es la neoplasia tubulopapilar intraductal. Este tipo fue reconocido por la OMS en 2010 y constituye alrededor del 1-3% de todas las neoplasias pancreáticas. La edad media en el momento del diagnóstico es de 61 años (rango 35-78 años). Alrededor del 50% de estas lesiones se vuelven invasivas. El diagnóstico depende de la histología, ya que estas lesiones son muy difíciles de diferenciar de otras lesiones tanto por criterios clínicos como radiológicos. [51]
Los eventos genéticos encontrados en el adenocarcinoma ductal han sido bien caracterizados, y se ha realizado una secuenciación completa del exoma para los tipos comunes de tumores. Se ha encontrado que cuatro genes están mutados en la mayoría de los adenocarcinomas: KRAS (en el 95% de los casos), CDKN2A (también en el 95%), TP53 (75%) y SMAD4 (55%). El último de estos está especialmente asociado con un mal pronóstico. [3] Las mutaciones/ deleciones SWI/SNF ocurren en aproximadamente el 10-15% de los adenocarcinomas. [2] También se han investigado las alteraciones genéticas en varios otros tipos de cáncer de páncreas y lesiones precancerosas. [3] Los análisis transcriptómicos y la secuenciación de ARNm para las formas comunes de cáncer de páncreas han descubierto que el 75% de los genes humanos se expresan en los tumores, con unos 200 genes expresados más específicamente en el cáncer de páncreas en comparación con otros tipos de tumores. [52] [53]
Se sabe que las células cancerosas del adenocarcinoma ductal pancreático secretan citocinas inmunosupresoras, lo que crea un microambiente tumoral que inhibe la detección inmunitaria y bloquea la inmunidad contra el cáncer. Los fibroblastos asociados al cáncer secretan tejido fibroso ( desmoplasia ) que consiste en metaloproteinasas de matriz y ácido hialurónico que impiden que las células T CD8+ del huésped lleguen al tumor. Los macrófagos , neutrófilos y células T reguladoras asociados al tumor secretan citocinas y trabajan para crear un microambiente tumoral que promueve el crecimiento del cáncer. [54]
Los genes que suelen encontrarse mutados en los tumores neuroendocrinos pancreáticos (PanNET) son diferentes de los del cáncer pancreático exocrino. [55] Por ejemplo, la mutación KRAS normalmente está ausente. En cambio, las mutaciones hereditarias del gen MEN1 dan riesgo de síndrome MEN1 , en el que los tumores primarios aparecen en dos o más glándulas endocrinas . Alrededor del 40-70% de las personas que nacen con una mutación MEN1 acaban desarrollando un PanNet. [56] Otros genes que mutan con frecuencia son DAXX , mTOR y ATRX . [31]
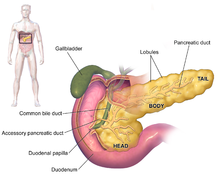


Los síntomas del adenocarcinoma de páncreas no suelen aparecer en las primeras etapas de la enfermedad y no son distintivos de cada caso. [3] [12] [34] Los síntomas en el momento del diagnóstico varían según la ubicación del cáncer en el páncreas, que los anatomistas dividen (de izquierda a derecha en la mayoría de los diagramas) en la cabeza gruesa, el cuello y el cuerpo afilado que termina en la cola.
Independientemente de la ubicación del tumor, el síntoma más común es la pérdida de peso inexplicable, que puede ser considerable. Una gran minoría (entre el 35% y el 47%) de las personas diagnosticadas con la enfermedad habrán tenido náuseas, vómitos o una sensación de debilidad. Los tumores en la cabeza del páncreas generalmente también causan ictericia, dolor, pérdida de apetito , orina oscura y heces de color claro. Los tumores en el cuerpo y la cola generalmente también causan dolor. [34]
Las personas a veces tienen un inicio reciente de diabetes tipo 2 atípica que es difícil de controlar, antecedentes de inflamación reciente pero inexplicable de los vasos sanguíneos causada por coágulos de sangre ( tromboflebitis ) conocida como signo de Trousseau , o un ataque previo de pancreatitis . [34] Un médico puede sospechar cáncer de páncreas cuando el inicio de la diabetes en alguien mayor de 50 años se acompaña de síntomas típicos como pérdida de peso inexplicable, dolor abdominal o de espalda persistente, indigestión, vómitos o heces grasas. [12] La ictericia acompañada de una vesícula biliar hinchada sin dolor (conocida como signo de Courvoisier ) también puede generar sospechas y puede ayudar a diferenciar el cáncer de páncreas de los cálculos biliares . [57]
Las técnicas de diagnóstico por imágenes , como la tomografía computarizada (TC) y la ecografía endoscópica (EUS), se utilizan tanto para confirmar el diagnóstico como para ayudar a decidir si el tumor se puede extirpar quirúrgicamente (su " resecabilidad "). [12] En la tomografía computarizada con contraste , el cáncer de páncreas suele mostrar una captación de radiocontraste que aumenta gradualmente, en lugar de un lavado rápido como el que se ve en un páncreas normal o un lavado tardío como el que se ve en la pancreatitis crónica. [58] También se pueden utilizar la resonancia magnética y la tomografía por emisión de positrones , [2] y la colangiopancreatografía por resonancia magnética puede ser útil en algunos casos. [34] La ecografía abdominal es menos sensible y no detectará tumores pequeños, pero puede identificar cánceres que se han diseminado al hígado y la acumulación de líquido en la cavidad peritoneal ( ascitis ). [12] Se puede utilizar para un primer examen rápido y económico antes de otras técnicas. [59]
.jpg/440px-Adenocarcinoma_of_Pancreas,_FNA_(5558060087).jpg)
Se puede utilizar una biopsia por aspiración con aguja fina , a menudo guiada por ecografía endoscópica, cuando hay incertidumbre sobre el diagnóstico, pero por lo general no se requiere un diagnóstico histológico para proceder a la extirpación quirúrgica del tumor. [12]
Las pruebas de función hepática pueden mostrar una combinación de resultados indicativos de obstrucción del conducto biliar ( niveles elevados de bilirrubina conjugada , γ-glutamil transpeptidasa y fosfatasa alcalina ). El CA19-9 (antígeno carbohidrato 19.9) es un marcador tumoral que frecuentemente está elevado en el cáncer de páncreas. Sin embargo, carece de sensibilidad y especificidad , sobre todo porque el 5% de las personas carecen del antígeno Lewis (a) y no pueden producir CA19-9. Tiene una sensibilidad del 80% y una especificidad del 73% en la detección del adenocarcinoma de páncreas, y se utiliza para el seguimiento de casos conocidos en lugar de para el diagnóstico. [2] [12]
Todas las personas con cáncer de páncreas requieren pruebas genéticas, ya que las mutaciones oncogénicas de alto riesgo pueden proporcionar información pronóstica y ciertas mutaciones con características de alto riesgo requieren que los familiares de primer grado también se sometan a pruebas genéticas. [54]
La forma más común de cáncer de páncreas (adenocarcinoma) se caracteriza típicamente por estructuras glandulares moderadamente a pobremente diferenciadas en el examen microscópico. Por lo general, hay una desmoplasia considerable o formación de un estroma fibroso denso o tejido estructural que consiste en una variedad de tipos de células (incluidos miofibroblastos , macrófagos , linfocitos y mastocitos ) y material depositado (como colágeno tipo I y ácido hialurónico ). Esto crea un microambiente tumoral que carece de vasos sanguíneos (hipovascular) y, por lo tanto, de oxígeno ( hipoxia tumoral ). [2] Se cree que esto impide que muchos medicamentos de quimioterapia lleguen al tumor, como un factor que hace que el cáncer sea especialmente difícil de tratar. [2] [3]
El cáncer de páncreas se suele estadificar mediante una tomografía computarizada . [34] El sistema de estadificación del cáncer de páncreas más utilizado es el formulado por el Comité Conjunto Estadounidense sobre Cáncer (AJCC) junto con la Unión para el Control Internacional del Cáncer (UICC). El sistema de estadificación AJCC-UICC designa cuatro estadios generales principales, que van desde la enfermedad temprana hasta la avanzada, según la clasificación TNM del tamaño del tumor, la propagación a los ganglios linfáticos y la metástasis . [64]
Para ayudar a decidir el tratamiento, los tumores también se dividen en tres categorías más amplias en función de si la extirpación quirúrgica parece posible: de esta manera, los tumores se juzgan como "resecables", "resecables en el límite" o "irresecables". [65] Cuando la enfermedad todavía está en una etapa temprana (estadios I y II de la AJCC-UICC), sin propagación a grandes vasos sanguíneos u órganos distantes como el hígado o los pulmones, normalmente se puede realizar la resección quirúrgica del tumor, si el paciente está dispuesto a someterse a esta importante operación y se cree que está lo suficientemente en forma. [12]
El sistema de estadificación AJCC-UICC permite distinguir entre tumores en estadio III que se juzgan como "resecables en el límite" (donde la cirugía es técnicamente factible porque el eje celíaco y la arteria mesentérica superior todavía están libres) y aquellos que son "irresecables" (debido a una enfermedad localmente más avanzada); en términos de la clasificación TNM más detallada, estos dos grupos corresponden a T3 y T4 respectivamente. [3]

Los adenocarcinomas localmente avanzados se han diseminado a órganos vecinos, que pueden ser cualquiera de los siguientes (en orden decreciente de frecuencia aproximadamente): el duodeno , el estómago , el colon transverso , el bazo , la glándula suprarrenal o el riñón . Muy a menudo también se diseminan a los vasos sanguíneos o linfáticos y nervios importantes que pasan cerca del páncreas, lo que dificulta mucho la cirugía. Los sitios típicos de diseminación metastásica (enfermedad en etapa IV) son el hígado, la cavidad peritoneal y los pulmones , todos los cuales ocurren en el 50% o más de los casos completamente avanzados. [66]
La clasificación de la OMS de 2010 de los tumores del sistema digestivo clasifica todos los tumores neuroendocrinos pancreáticos (PanNET) en tres categorías, según su grado de diferenciación celular (desde "NET G1" hasta el pobremente diferenciado "NET G3"). [24] La Red Nacional Integral del Cáncer de los EE. UU. recomienda el uso del mismo sistema de estadificación AJCC-UICC que el adenocarcinoma de páncreas. [67] : 52 Con este esquema, los resultados etapa por etapa para los PanNET son diferentes a los de los cánceres exocrinos. [68] La Sociedad Europea de Tumores Neuroendocrinos ha propuesto un sistema TNM diferente para los PanNET. [24]
Además de no fumar, la Sociedad Estadounidense del Cáncer recomienda mantener un peso saludable y aumentar el consumo de frutas, verduras y cereales integrales , al tiempo que se reduce el consumo de carne roja y procesada , aunque no hay evidencia consistente de que esto prevenga o reduzca específicamente el cáncer de páncreas. [69] Una revisión de investigaciones de 2014 concluyó que había evidencia de que el consumo de frutas cítricas y curcumina reducía el riesgo de cáncer de páncreas, mientras que posiblemente había un efecto beneficioso de los cereales integrales, el folato , el selenio y el pescado no frito. [48]
En la población general, el cribado de grandes grupos no se considera eficaz y puede ser perjudicial a partir de 2019, [70] aunque se están evaluando técnicas más nuevas y el cribado de grupos muy específicos. [71] [72] No obstante, se recomienda el cribado regular con ecografía endoscópica e imágenes por resonancia magnética/TC para aquellos con alto riesgo de genética hereditaria. [4] [59] [72] [73]
Un metanálisis de 2019 encontró que el uso de aspirina podría estar asociado negativamente con el riesgo de incidencia de cáncer de páncreas, pero no encontró una relación significativa con la mortalidad por cáncer de páncreas. [74]
Una evaluación clave que se realiza después del diagnóstico es si es posible la extirpación quirúrgica del tumor (ver Estadificación), ya que es la única cura para este cáncer. La posibilidad de ofrecer o no la resección quirúrgica depende de cuánto se haya propagado el cáncer. La ubicación exacta del tumor también es un factor significativo, y la TC puede mostrar cómo se relaciona con los vasos sanguíneos principales que pasan cerca del páncreas. También se debe evaluar la salud general de la persona, aunque la edad en sí no es un obstáculo para la cirugía. [3]
Es probable que a la mayoría de las personas se les ofrezca quimioterapia y, en menor medida, radioterapia, independientemente de que la cirugía sea posible o no. Los especialistas recomiendan que el tratamiento del cáncer de páncreas esté en manos de un equipo multidisciplinario que incluya especialistas en varios aspectos de la oncología y, por lo tanto, es mejor que se lleve a cabo en centros más grandes. [2] [3]

La cirugía con la intención de curar el tumor sólo es posible en alrededor de una quinta parte (20%) de los casos nuevos. [12] Aunque las tomografías computarizadas ayudan, en la práctica puede ser difícil determinar si el tumor puede ser extirpado completamente (su "resecabilidad"), y sólo puede resultar evidente durante la cirugía que no es posible extirpar con éxito el tumor sin dañar otros tejidos vitales. La posibilidad de ofrecer o no una resección quirúrgica depende de varios factores, entre ellos la extensión precisa de la adyacencia anatómica local a los vasos sanguíneos venosos o arteriales o su afectación, [2] así como la experiencia quirúrgica y una consideración cuidadosa de la recuperación posoperatoria prevista. [75] [76] La edad de la persona no es en sí misma una razón para no operar, pero su estado general de rendimiento debe ser adecuado para una operación importante. [12]
Una característica particular que se evalúa es la presencia alentadora, o la ausencia desalentadora, de una capa o plano claro de grasa que crea una barrera entre el tumor y los vasos. [3] Tradicionalmente, se realiza una evaluación de la proximidad del tumor a los vasos venosos o arteriales principales, en términos de "tope" (definido como el tumor que toca no más de la mitad de la circunferencia de un vaso sanguíneo sin ninguna grasa que lo separe), "encapsulamiento" (cuando el tumor encierra la mayor parte de la circunferencia del vaso) o afectación total del vaso. [77] : 22 Una resección que incluya secciones encapsuladas de vasos sanguíneos puede ser posible en algunos casos, [78] [79] particularmente si es factible una terapia neoadyuvante preliminar , [80] [81] [82] utilizando quimioterapia [76] [77] : 36 [83] y/o radioterapia. [77] : 29–30
Incluso cuando la operación parece haber sido exitosa, a menudo se encuentran células cancerosas alrededor de los bordes (" márgenes ") del tejido extirpado, cuando un patólogo las examina microscópicamente (esto siempre se hará), lo que indica que el cáncer no se ha eliminado por completo. [2] Además, las células madre cancerosas generalmente no son evidentes microscópicamente, y si están presentes, pueden continuar desarrollándose y diseminándose. [84] [85] Por lo tanto, se puede realizar una laparoscopia exploratoria (un pequeño procedimiento quirúrgico guiado por cámara) para obtener una idea más clara del resultado de una operación completa. [86]

En el caso de los cánceres que afectan a la cabeza del páncreas, el tratamiento quirúrgico curativo más frecuentemente intentado es el procedimiento de Whipple . Se trata de una operación mayor que implica la extirpación conjunta de la cabeza del páncreas y la curva del duodeno ("pancreatoduodenectomía"), la realización de una derivación para que los alimentos pasen del estómago al yeyuno ("gastroyeyunostomía") y la unión de un asa de yeyuno al conducto cístico para drenar la bilis ("colecistoyeyunostomía"). Se puede realizar únicamente si es probable que la persona sobreviva a una cirugía mayor y si el cáncer está localizado sin invadir estructuras locales ni hacer metástasis. Por lo tanto, se puede realizar únicamente en una minoría de los casos. Los cánceres de la cola del páncreas se pueden resecar mediante un procedimiento conocido como pancreatectomía distal , que a menudo también implica la extirpación del bazo . [2] [3] Hoy en día, esto a menudo se puede realizar mediante cirugía mínimamente invasiva . [2] [3]
Aunque la cirugía curativa ya no conlleva las altísimas tasas de mortalidad que se daban hasta la década de 1980, una gran proporción de personas (alrededor del 30-45%) todavía tienen que ser tratadas por una enfermedad posoperatoria que no es causada por el cáncer en sí. La complicación más común de la cirugía es la dificultad para vaciar el estómago. [3] También se pueden utilizar ciertos procedimientos quirúrgicos más limitados para aliviar los síntomas (véase Cuidados paliativos): por ejemplo, si el cáncer está invadiendo o comprimiendo el duodeno o el colon . En tales casos, la cirugía de bypass puede superar la obstrucción y mejorar la calidad de vida, pero no está destinada a ser una cura. [12]
Después de la cirugía, se puede ofrecer quimioterapia adyuvante con gemcitabina o 5-FU si la persona está lo suficientemente en forma , después de un período de recuperación de uno a dos meses. [4] [59] En personas no aptas para la cirugía curativa, se puede utilizar quimioterapia para prolongar la vida o mejorar su calidad . [3] Antes de la cirugía, se puede utilizar quimioterapia neoadyuvante o quimiorradioterapia en casos que se consideran "resecables al límite" (ver Estadificación) para reducir el cáncer a un nivel en el que la cirugía podría ser beneficiosa. En otros casos, la terapia neoadyuvante sigue siendo controvertida, porque retrasa la cirugía. [3] [4] [87]
La gemcitabina fue aprobada por la Administración de Alimentos y Medicamentos de los Estados Unidos (FDA) en 1997, después de que un ensayo clínico informara mejoras en la calidad de vida y una mejora de cinco semanas en la duración media de supervivencia en personas con cáncer de páncreas avanzado. [88] Este fue el primer fármaco de quimioterapia aprobado por la FDA principalmente para un criterio de valoración de ensayo clínico no de supervivencia. [89] La quimioterapia con gemcitabina sola fue el estándar durante aproximadamente una década, ya que varios ensayos que la probaron en combinación con otros fármacos no lograron demostrar resultados significativamente mejores. Sin embargo, se descubrió que la combinación de gemcitabina con erlotinib aumentaba la supervivencia modestamente, y la FDA autorizó el uso de erlotinib en el cáncer de páncreas en 2005. [90]
El régimen de quimioterapia FOLFIRINOX , que utiliza cuatro fármacos, resultó ser más eficaz que la gemcitabina, pero con importantes efectos secundarios, por lo que solo es adecuado para personas con un buen estado funcional. Esto también es cierto en el caso del paclitaxel unido a proteínas (nab-paclitaxel), que fue autorizado por la FDA en 2013 para su uso con gemcitabina en el cáncer de páncreas. [91] A finales de 2013, tanto FOLFIRINOX como nab-paclitaxel con gemcitabina se consideraban buenas opciones para quienes podían tolerar los efectos secundarios, y la gemcitabina seguía siendo una opción eficaz para quienes no los toleraban. Se espera un ensayo comparativo entre las dos nuevas opciones, y continúan los ensayos que investigan otras variaciones. Sin embargo, los cambios de los últimos años solo han aumentado los tiempos de supervivencia en unos pocos meses. [88] A menudo se realizan ensayos clínicos para terapias adyuvantes novedosas. [4]
El papel de la radioterapia como tratamiento auxiliar (adyuvante) después de una cirugía potencialmente curativa ha sido controvertido desde la década de 1980. [3] A principios de la década de 2000, el Grupo de Estudio Europeo para la Investigación del Cáncer de Páncreas ( ESPAC ) mostró la superioridad pronóstica de la quimioterapia adyuvante sobre la quimiorradioterapia. [92] [93] [4] La Sociedad Europea de Oncología Médica recomienda que la radioterapia adyuvante solo se utilice en personas inscritas en ensayos clínicos. [59] Sin embargo, existe una tendencia continua entre los médicos de los EE. UU. a estar más dispuestos a utilizar la radioterapia adyuvante que los de Europa. Muchos ensayos clínicos han probado una variedad de combinaciones de tratamientos desde la década de 1980, pero no han logrado resolver el asunto de manera concluyente. [3] [4]
La radioterapia puede formar parte del tratamiento para intentar reducir el tamaño de un tumor hasta que sea resecable, pero su uso en tumores irresecables sigue siendo controvertido, ya que existen resultados contradictorios de los ensayos clínicos. Los resultados preliminares de un ensayo, presentado en 2013, "redujeron notablemente el entusiasmo" por su uso en tumores localmente avanzados. [2]
El tratamiento de los PanNET, incluidos los tipos malignos menos comunes , puede incluir una serie de enfoques. [67] [94] [95] [96] Algunos tumores pequeños de menos de 1 cm que se identifican incidentalmente, por ejemplo en una tomografía computarizada realizada para otros fines, pueden ser seguidos por una espera vigilante . [67] Esto depende del riesgo evaluado de la cirugía que está influenciado por el sitio del tumor y la presencia de otros problemas médicos . [67] Los tumores dentro del páncreas únicamente (tumores localizados), o con metástasis limitadas, por ejemplo al hígado, pueden extirparse mediante cirugía. El tipo de cirugía depende de la ubicación del tumor y el grado de propagación a los ganglios linfáticos. [24]
En el caso de tumores localizados, el procedimiento quirúrgico puede ser mucho menos extenso que los tipos de cirugía utilizados para tratar el adenocarcinoma pancreático descritos anteriormente, pero por lo demás los procedimientos quirúrgicos son similares a los de los tumores exocrinos. El rango de posibles resultados varía mucho; algunos tipos tienen una tasa de supervivencia muy alta después de la cirugía, mientras que otros tienen un pronóstico desfavorable. Como todos los de este grupo son raros, las pautas enfatizan que el tratamiento debe realizarse en un centro especializado. [24] [31] El uso del trasplante de hígado puede considerarse en ciertos casos de metástasis hepática. [97]
En el caso de tumores funcionales, la clase de medicamentos análogos de la somatostatina , como la octreotida , puede reducir la producción excesiva de hormonas. [24] La lanreotida puede retardar el crecimiento del tumor. [98] Si el tumor no se puede extirpar quirúrgicamente y está causando síntomas, la terapia dirigida con everolimus o sunitinib puede reducir los síntomas y retardar la progresión de la enfermedad. [31] [99] [100] La quimioterapia citotóxica estándar generalmente no es muy eficaz para los PanNET, pero se puede utilizar cuando otros tratamientos farmacológicos no logran prevenir la progresión de la enfermedad, [31] o en cánceres PanNET poco diferenciados. [101]
En ocasiones, se utiliza radioterapia si hay dolor debido a la extensión anatómica, como la metástasis ósea. Algunos PanNET absorben péptidos u hormonas específicos y pueden responder a la terapia de medicina nuclear con péptidos u hormonas radiomarcados como el iobenguano (yodo-131-MIBG). [102] [103] [104] [105] También se pueden utilizar la ablación por radiofrecuencia (ARF), la crioablación y la embolización de la arteria hepática . [106] [107]
Los cuidados paliativos son cuidados médicos que se centran en el tratamiento de los síntomas de enfermedades graves, como el cáncer, y en mejorar la calidad de vida. [108] Debido a que el adenocarcinoma de páncreas generalmente se diagnostica después de que ha progresado a una etapa avanzada, los cuidados paliativos como tratamiento de los síntomas suelen ser el único tratamiento posible. [109]
Los cuidados paliativos no se centran en tratar el cáncer subyacente, sino en tratar síntomas como el dolor o las náuseas, y pueden ayudar a tomar decisiones, como cuándo y si los cuidados paliativos serán beneficiosos. [110] El dolor se puede controlar con medicamentos como los opioides o mediante una intervención procedimental, mediante un bloqueo nervioso del plexo celíaco (CPB). Esto altera o, según la técnica utilizada, destruye los nervios que transmiten el dolor desde el abdomen. El CPB es una forma segura y eficaz de reducir el dolor, lo que generalmente reduce la necesidad de usar analgésicos opioides, que tienen efectos secundarios negativos significativos. [3] [111]
Otros síntomas o complicaciones que pueden tratarse con cirugía paliativa son la obstrucción por el tumor de los intestinos o de los conductos biliares . Para esto último, que se produce en más de la mitad de los casos, se puede insertar un pequeño tubo de metal llamado stent mediante un endoscopio para mantener el drenaje de los conductos. [34] Los cuidados paliativos también pueden ayudar a tratar la depresión que a menudo acompaña al diagnóstico de cáncer de páncreas. [3]
Tanto la cirugía como los tumores avanzados inoperables a menudo conducen a trastornos del sistema digestivo por falta de productos exocrinos del páncreas (insuficiencia exocrina). Estos pueden tratarse tomando pancreatina , que contiene enzimas pancreáticas fabricadas y se toma mejor con alimentos. [12] La dificultad para vaciar el estómago (vaciamiento gástrico retardado) es común y puede ser un problema grave, que implica hospitalización. El tratamiento puede implicar una variedad de enfoques, incluido el drenaje del estómago mediante aspiración nasogástrica y medicamentos llamados inhibidores de la bomba de protones o antagonistas H 2 , que reducen la producción de ácido gástrico . [12] También se pueden utilizar medicamentos como la metoclopramida para limpiar el contenido del estómago.
El adenocarcinoma de páncreas y otros cánceres exocrinos menos comunes tienen un pronóstico muy malo , ya que normalmente se diagnostican en una etapa tardía cuando el cáncer ya está localmente avanzado o se ha diseminado a otras partes del cuerpo. [2] Los resultados son mucho mejores para los PanNET: muchos son benignos y completamente asintomáticos, e incluso aquellos casos no tratables con cirugía tienen una tasa de supervivencia promedio a cinco años del 16%, [65] aunque el pronóstico varía considerablemente según el tipo. [33]
En el caso de los adenocarcinomas pancreáticos localmente avanzados y metastásicos , que juntos representan más del 80% de los casos, numerosos ensayos que comparan regímenes de quimioterapia han demostrado tiempos de supervivencia mayores, pero no más de un año. [2] [88] La supervivencia general a cinco años para el cáncer de páncreas en los EE. UU. ha mejorado del 2% en los casos diagnosticados entre 1975 y 1977, y del 4% en los diagnósticos entre 1987 y 1989, al 6% entre 2003 y 2009. [112] En menos del 20% de los casos de adenocarcinoma pancreático con diagnóstico de un crecimiento canceroso localizado y pequeño (menos de 2 cm en estadio T1), aproximadamente el 20% de los estadounidenses sobreviven hasta cinco años. [21]
Alrededor de 1500 genes están vinculados a los resultados del adenocarcinoma de páncreas. Estos incluyen tanto genes desfavorables, donde la expresión alta se relaciona con un mal resultado, por ejemplo C-Met y MUC-1 , como genes favorables donde la expresión alta se asocia con una mejor supervivencia, por ejemplo el factor de transcripción PELP1 . [52] [53]

En 2015, los cánceres de páncreas de todo tipo provocaron 411.600 muertes en todo el mundo. [8] Se estima que en 2014 se diagnosticará cáncer de páncreas a unas 46.000 personas en los EE. UU. y que 40.000 morirán a causa de esta enfermedad. [2] Aunque representa solo el 2,5 % de los casos nuevos, el cáncer de páncreas es responsable del 6 % de las muertes por cáncer cada año. [113] Es la séptima causa de muerte por cáncer en todo el mundo. [10] El cáncer de páncreas es la quinta causa más común de muerte por cáncer en el Reino Unido, [19] y la tercera más común en los Estados Unidos. [20]
A nivel mundial, el cáncer de páncreas es el undécimo cáncer más común en mujeres y el duodécimo más común en hombres. [10] La mayoría de los casos registrados ocurren en países desarrollados . [10] Las personas de los Estados Unidos tienen un riesgo de por vida promedio de aproximadamente 1 en 67 (o 1,5%) de desarrollar la enfermedad, [114] ligeramente más alto que la cifra para el Reino Unido. [115] La enfermedad es más común en hombres que en mujeres, [2] [10] aunque la diferencia en las tasas se ha reducido en las últimas décadas, probablemente reflejando aumentos anteriores en el tabaquismo femenino. En los Estados Unidos, el riesgo para los afroamericanos es más del 50% mayor que para los blancos , pero las tasas en África y Asia Oriental son mucho más bajas que las de América del Norte o Europa. Estados Unidos, Europa Central y Oriental, y Argentina y Uruguay tienen tasas altas. [10]
La incidencia anual de tumores neuroendocrinos pancreáticos (PanNET) clínicamente reconocidos es baja (alrededor de 5 por un millón de personas-año) y está dominada por los tipos no funcionales. [28] Se cree que entre el 45% y el 90% de los PanNET son de tipos no funcionales. [24] [31] Los estudios de autopsias han descubierto PanNET pequeños con bastante frecuencia, lo que sugiere que la prevalencia de tumores que permanecen inertes y asintomáticos puede ser relativamente alta. [31] En general, se cree que los PanNET representan alrededor del 1 al 2% de todos los tumores pancreáticos. [28] La definición y clasificación de los PanNET ha cambiado con el tiempo, lo que afecta lo que se sabe sobre su epidemiología y relevancia clínica. [55]
El reconocimiento más temprano del cáncer de páncreas se ha atribuido al científico italiano del siglo XVIII Giovanni Battista Morgagni , el padre histórico de la patología anatómica moderna , quien afirmó haber rastreado varios casos de cáncer en el páncreas. Muchos médicos de los siglos XVIII y XIX eran escépticos sobre la existencia de la enfermedad, dada la apariencia similar de la pancreatitis. Algunos informes de casos se publicaron en las décadas de 1820 y 1830, y finalmente el médico estadounidense Jacob Mendes Da Costa registró un diagnóstico histopatológico genuino , quien también dudó de la confiabilidad de las interpretaciones de Morgagni. A principios del siglo XX, el cáncer de la cabeza del páncreas se había convertido en un diagnóstico bien establecido. [116]
En cuanto al reconocimiento de los PanNET, la posibilidad de cáncer de las células de los islotes se sugirió inicialmente en 1888. El primer caso de hiperinsulinismo debido a un tumor de este tipo se informó en 1927. El reconocimiento de un tipo de PanNET no secretor de insulina se atribuye generalmente a los cirujanos estadounidenses, R. M. Zollinger y E. H. Ellison, quienes dieron sus nombres al síndrome de Zollinger-Ellison , después de postular la existencia de un tumor pancreático secretor de gastrina en un informe de dos casos de úlceras pépticas inusualmente graves publicado en 1955. [116] En 2010, la OMS recomendó que los PanNET se denominen tumores "neuroendocrinos" en lugar de "endocrinos". [30]
Las técnicas modernas de diagnóstico por imagen están detectando cada vez más neoplasias precancerosas pequeñas de muchos cánceres de páncreas. Un tipo, la neoplasia mucinosa papilar intraductal (NMPI), fue descrita por primera vez por investigadores japoneses en 1982. En 2010 se observó que: "Durante la década siguiente, se prestó poca atención a este informe; sin embargo, durante los 15 años posteriores, ha habido una explosión virtual en el reconocimiento de este tumor". [66]
La primera pancreatoduodenectomía parcial de la que se tiene noticia fue realizada por el cirujano italiano Alessandro Codivilla en 1898, pero el paciente sólo sobrevivió 18 días antes de sucumbir a las complicaciones. Las primeras operaciones se vieron comprometidas en parte por la creencia errónea de que las personas morirían si se les extirpaba el duodeno y también, al principio, si se detenía el flujo de jugos pancreáticos. Más tarde se creyó, también erróneamente, que el conducto pancreático podía simplemente ligarse sin efectos adversos graves; de hecho, muy a menudo supura más adelante. En 1907-1908, después de algunas operaciones más infructuosas realizadas por otros cirujanos, cirujanos franceses probaron procedimientos experimentales en cadáveres. [117]
En 1912, el cirujano alemán Walther Kausch fue el primero en extirpar grandes partes del duodeno y el páncreas juntos ( en bloque ). Esto ocurrió en Breslau, hoy Wrocław , en Polonia. En 1918 se demostró, en operaciones en perros, que es posible sobrevivir incluso después de la extirpación completa del duodeno, pero no se informó de un resultado similar en cirugía humana hasta 1935, cuando el cirujano estadounidense Allen Oldfather Whipple publicó los resultados de una serie de tres operaciones en el Hospital Presbiteriano de Columbia en Nueva York. Solo a uno de los pacientes se le extirpó el duodeno por completo, pero sobrevivió durante dos años antes de morir de metástasis en el hígado.
La primera operación no fue planificada, ya que el cáncer se descubrió en el quirófano. El éxito de Whipple mostró el camino para el futuro, pero la operación siguió siendo difícil y peligrosa hasta las últimas décadas. Publicó varias mejoras de su procedimiento, incluida la primera extirpación total del duodeno en 1940, pero solo realizó un total de 37 operaciones. [117]
El descubrimiento a finales de los años 30 de que la vitamina K prevenía el sangrado por ictericia y el desarrollo de la transfusión sanguínea como un proceso cotidiano mejoraron la supervivencia posoperatoria, [117] pero alrededor del 25% de las personas nunca salían con vida del hospital hasta los años 70. [118] En los años 70, un grupo de cirujanos estadounidenses escribió instando a que el procedimiento era demasiado peligroso y debería abandonarse. Desde entonces, los resultados en centros más grandes han mejorado considerablemente y la mortalidad de la operación suele ser inferior al 4%. [26]
En 2006 se publicó un informe sobre una serie de 1.000 pancreatoduodenectomías consecutivas realizadas por un solo cirujano del Hospital Johns Hopkins entre 1969 y 2003. La tasa de estas operaciones había aumentado de manera constante durante este período, con solo tres de ellas antes de 1980, y el tiempo operatorio medio se redujo de 8,8 horas en la década de 1970 a 5,5 horas en la década de 2000, y la mortalidad dentro de los 30 días o en el hospital fue solo del 1%. [117] [118] Otra serie de 2.050 operaciones en el Hospital General de Massachusetts entre 1941 y 2011 mostró un panorama similar de mejora. [119]
La investigación en etapa temprana sobre el cáncer de páncreas incluye estudios de genética y detección temprana, tratamiento en diferentes etapas del cáncer, estrategias quirúrgicas y terapias dirigidas , como la inhibición de factores de crecimiento , terapias inmunológicas y vacunas . [44] [120] [121] [122] [123] Los ácidos biliares pueden tener un papel en la carcinogénesis del cáncer de páncreas. [124] [125]
Una pregunta clave es el momento en que se producen los acontecimientos a medida que la enfermedad se desarrolla y progresa, en particular el papel de la diabetes [120] [36] y cómo y cuándo se propaga la enfermedad. [126] El conocimiento de que la aparición de diabetes puede ser un signo temprano de la enfermedad podría facilitar el diagnóstico y la prevención oportunos si se puede desarrollar una estrategia de detección viable. [120] [36] [127] El ensayo del Registro Europeo de Pancreatitis Hereditaria y Cáncer de Páncreas Familiar (EUROPAC) tiene como objetivo determinar si la detección regular es apropiada para las personas con antecedentes familiares de la enfermedad. [128]
Se está evaluando la cirugía por ojo de cerradura ( laparoscopia ) en lugar del procedimiento de Whipple , particularmente en términos de tiempo de recuperación. [129] La electroporación irreversible es una técnica de ablación relativamente novedosa con potencial para reducir la estadificación y prolongar la supervivencia en personas con enfermedad localmente avanzada, especialmente para tumores en proximidad a vasos peripancreáticos sin riesgo de traumatismo vascular. [130] [131]
Se están realizando esfuerzos para desarrollar nuevos medicamentos, incluidos aquellos dirigidos a los mecanismos moleculares de la aparición del cáncer, [132] [133] células madre , [85] y proliferación celular . [133] [134] Un enfoque adicional implica el uso de inmunoterapia , como virus oncolíticos . [135] Se están estudiando los mecanismos específicos de galectina del microambiente tumoral . [136]
Las nanopartículas ayudan en la liberación sostenida y dirigida de un régimen farmacológico a sitios específicos del cáncer o tumor en lugar de afectar las células sanas, lo que produce una toxicidad insignificante o nula. [137]
{{cite journal}}: CS1 maint: DOI inactivo a partir de noviembre de 2024 ( enlace )