La demencia es un síndrome asociado con muchas enfermedades neurodegenerativas , que se caracteriza por un declive general en las capacidades cognitivas que afecta la capacidad de una persona para realizar actividades cotidianas . Esto generalmente implica problemas con la memoria , el pensamiento , el comportamiento y el control motor . [10] Aparte del deterioro de la memoria y una alteración en los patrones de pensamiento , los síntomas más comunes de la demencia incluyen problemas emocionales, dificultades con el lenguaje y disminución de la motivación . [2] Los síntomas pueden describirse como que ocurren en un continuo a lo largo de varias etapas. [11] [a] La demencia en última instancia tiene un efecto significativo en el individuo, sus cuidadores y sus relaciones sociales en general. [2] Un diagnóstico de demencia requiere la observación de un cambio en el funcionamiento mental habitual de una persona y un mayor declive cognitivo del que podría ser causado por el proceso normal de envejecimiento . [13]
Varias enfermedades y lesiones en el cerebro, como un accidente cerebrovascular , pueden dar lugar a la demencia. Sin embargo, la causa más común es la enfermedad de Alzheimer , un trastorno neurodegenerativo. [2] El Manual diagnóstico y estadístico de los trastornos mentales, quinta edición (DSM-5) , ha vuelto a describir la demencia como un trastorno neurocognitivo leve o mayor con diversos grados de gravedad y muchos subtipos causales . La Clasificación Internacional de Enfermedades ( CIE-11 ) también clasifica la demencia como un trastorno neurocognitivo (ENT) con muchas formas o subclases. [14] La demencia se clasifica como un síndrome cerebral adquirido, marcado por un deterioro de la función cognitiva, y se contrasta con los trastornos del desarrollo neurológico . [15] También se describe como un espectro de trastornos con subtipos causales de demencia basados en un trastorno conocido, como la enfermedad de Parkinson para la demencia de la enfermedad de Parkinson , la enfermedad de Huntington para la demencia de la enfermedad de Huntington, la enfermedad vascular para la demencia vascular , la infección por VIH que causa demencia por VIH , la degeneración lobar frontotemporal para la demencia frontotemporal , la enfermedad de cuerpos de Lewy para la demencia con cuerpos de Lewy y las enfermedades priónicas . [16] Los subtipos de demencias neurodegenerativas también pueden basarse en la patología subyacente de proteínas mal plegadas, como las sinucleinopatías y las tauopatías . [16] La coexistencia de más de un tipo de demencia se conoce como demencia mixta . [15]
Muchos trastornos neurocognitivos pueden ser causados por otra afección o trastorno médico, incluidos tumores cerebrales y hematomas subdurales , trastornos endocrinos como hipotiroidismo e hipoglucemia , deficiencias nutricionales como tiamina y niacina , infecciones, trastornos inmunológicos, insuficiencia hepática o renal, trastornos metabólicos como la enfermedad de Kufs , algunas leucodistrofias y trastornos neurológicos como la epilepsia y la esclerosis múltiple . Algunos de los déficits neurocognitivos a veces pueden mostrar una mejoría con el tratamiento de la afección médica causante. [17]
El diagnóstico de la demencia se basa generalmente en la historia de la enfermedad y en pruebas cognitivas con imágenes . Se pueden realizar análisis de sangre para descartar otras posibles causas que pueden ser reversibles, como el hipotiroidismo (una tiroides poco activa), y para determinar el subtipo de demencia. Una prueba cognitiva que se utiliza habitualmente es el miniexamen del estado mental . Aunque el mayor factor de riesgo para desarrollar demencia es el envejecimiento, la demencia no es una parte normal del proceso de envejecimiento; muchas personas de 90 años o más no muestran signos de demencia. [18] Varios factores de riesgo de demencia, como el tabaquismo y la obesidad , se pueden prevenir con cambios en el estilo de vida. No se ha observado que la detección del trastorno en la población general de mayor edad afecte al resultado. [19]
La demencia es actualmente la séptima causa de muerte en todo el mundo y se notifican 10 millones de casos nuevos cada año (aproximadamente uno cada tres segundos). [2] No existe una cura conocida para la demencia. Los inhibidores de la acetilcolinesterasa, como el donepezilo, se utilizan a menudo y pueden ser beneficiosos en el trastorno leve a moderado, pero el beneficio general puede ser menor. Hay muchas medidas que pueden mejorar la calidad de vida de una persona con demencia y sus cuidadores. Las intervenciones cognitivas y conductuales pueden ser adecuadas para tratar los síntomas asociados a la depresión. [20]
Los signos y síntomas de la demencia se denominan síntomas neuropsiquiátricos (también conocidos como síntomas conductuales y psicológicos ) de la demencia. [21] [22] Los síntomas conductuales pueden incluir agitación , inquietud, comportamiento inapropiado, desinhibición sexual y agresión verbal o física. [23] Estos síntomas pueden ser resultado de alteraciones en la inhibición cognitiva . [24] Los síntomas psicológicos pueden incluir depresión, alucinaciones (más a menudo visuales), [25] delirios, apatía y ansiedad. [23] [26] Las áreas de la función cerebral más comúnmente afectadas incluyen la memoria , el lenguaje , la atención , la resolución de problemas y la función visoespacial que afecta la percepción y la orientación. Los síntomas progresan a un ritmo continuo durante varias etapas y varían entre los subtipos de demencia. [27] [11] La mayoría de los tipos de demencia son lentamente progresivos con cierto deterioro del cerebro bien establecido antes de que los signos del trastorno se hagan evidentes. A menudo hay otras afecciones presentes, como presión arterial alta o diabetes , y a veces puede haber hasta cuatro de estas comorbilidades. [28]
Los signos de demencia incluyen perderse en un vecindario familiar, usar palabras inusuales para referirse a objetos familiares, olvidar el nombre de un familiar cercano o un amigo, olvidar viejos recuerdos y ser incapaz de completar tareas de forma independiente. [29] Las personas con demencia en desarrollo a menudo se atrasan en el pago de las facturas; específicamente la hipoteca y las tarjetas de crédito, y una mala calificación crediticia puede ser un indicador temprano de la enfermedad. [30] [31]
Las personas con demencia tienen más probabilidades de tener problemas de incontinencia que aquellas de una edad comparable sin demencia: tienen tres veces más probabilidades de tener incontinencia urinaria y cuatro veces más probabilidades de tener incontinencia fecal . [32] [33]
La evolución de la demencia suele describirse en cuatro etapas (predemencia, temprana, intermedia y tardía) que muestran un patrón de deterioro cognitivo y funcional progresivo. Se pueden obtener descripciones más detalladas mediante el uso de escalas numéricas. Estas escalas incluyen la Escala de deterioro global para la evaluación de la demencia degenerativa primaria (GDS o Escala de Reisberg), la Prueba de estadificación de evaluación funcional (FAST) y la Calificación clínica de la demencia (CDR). [34] Utilizando la GDS, que identifica con mayor precisión cada etapa de la progresión de la enfermedad, se describe una evolución más detallada en siete etapas, dos de las cuales se dividen en cinco y seis grados. La etapa 7(f) es la etapa final. [35] [36]
La predemencia incluye etapas preclínicas y prodrómicas . La última etapa incluye deterioro cognitivo leve (DCL), inicio de delirio y presentaciones de inicio psiquiátrico. [37]
Se afirma que la disfunción sensorial se produce en la etapa preclínica, que puede preceder a los primeros signos clínicos de demencia hasta diez años antes. [11] En particular, se pierde el sentido del olfato , [11] [38] asociado con la depresión y la pérdida de apetito que conduce a una mala nutrición. [39] Se sugiere que esta disfunción puede surgir porque el epitelio olfativo está expuesto al medio ambiente y la falta de protección de la barrera hematoencefálica permite que entren elementos tóxicos y provoquen daños a las redes quimiosensoriales . [11]
Los estados pre-demenciales considerados como prodrómicos son el deterioro cognitivo leve (DCL) y el deterioro conductual leve (DCL). [40] [41] [42]
La quinurenina es un metabolito del triptófano que regula la señalización del microbioma, la respuesta de las células inmunitarias y la excitación neuronal. Una alteración en la vía de la quinurenina puede estar asociada con los síntomas neuropsiquiátricos y el pronóstico cognitivo en la demencia leve. [43] [44]
Los signos y síntomas en la etapa prodrómica pueden ser sutiles, y los primeros signos a menudo se hacen evidentes solo en retrospectiva. [45] De los diagnosticados con DCL, el 70% luego progresa a demencia. [13] En el DCL, los cambios en el cerebro de la persona han estado sucediendo durante mucho tiempo, pero los síntomas recién están comenzando a aparecer. Sin embargo, estos problemas no son lo suficientemente graves como para afectar el funcionamiento diario. Si lo hacen, el diagnóstico se convierte en demencia. La persona puede tener algunos problemas de memoria y dificultad para encontrar las palabras, pero puede resolver problemas cotidianos y manejar competentemente sus asuntos de la vida. [46] Durante esta etapa, es ideal asegurarse de que se haya realizado una planificación anticipada de la atención para proteger los deseos de la persona. Existen directivas anticipadas que son específicas para quienes padecen demencia; [47] estas pueden ser particularmente útiles para abordar las decisiones relacionadas con la alimentación que surgen con la progresión de la enfermedad.
El deterioro cognitivo leve (DCL) ha sido incluido nuevamente en el DSM-5 y en la CIE-11 como "trastornos neurocognitivos leves", es decir, formas más leves de los principales subtipos de trastornos neurocognitivos (demencia). [48]
En la etapa inicial de la demencia, los síntomas se vuelven perceptibles para otras personas. Además, los síntomas comienzan a interferir con las actividades diarias y se registran en una puntuación en un mini examen del estado mental (MMSE). Las puntuaciones del MMSE se establecen entre 24 y 30 para una calificación cognitiva normal y las puntuaciones más bajas reflejan la gravedad de los síntomas. Los síntomas dependen del tipo de demencia. Las tareas más complicadas y las tareas en la casa o en el trabajo se vuelven más difíciles. La persona generalmente todavía puede cuidar de sí misma, pero puede olvidar cosas como tomar pastillas o lavar la ropa y puede necesitar indicaciones o recordatorios. [49]
Los síntomas de la demencia temprana suelen incluir dificultad para recordar, pero también pueden incluir algunos problemas para encontrar palabras y problemas con las funciones ejecutivas de planificación y organización. [50] Administrar las finanzas puede resultar difícil. Otros signos pueden ser perderse en lugares nuevos, repetir cosas y cambios de personalidad. [51]
En algunos tipos de demencia, como la demencia con cuerpos de Lewy y la demencia frontotemporal , los cambios de personalidad y la dificultad con la organización y la planificación pueden ser los primeros signos. [52]
A medida que la demencia progresa, los síntomas iniciales generalmente empeoran. La tasa de deterioro es diferente para cada persona. Las puntuaciones en el MMSE entre 6 y 17 indican demencia moderada. Por ejemplo, las personas con demencia de Alzheimer moderada pierden casi toda la información nueva. Las personas con demencia pueden tener un deterioro grave en la resolución de problemas y su juicio social a menudo está afectado. Por lo general, no pueden funcionar fuera de su propia casa y, por lo general, no se las debe dejar solas. Es posible que puedan hacer tareas sencillas en la casa, pero no mucho más, y comienzan a necesitar ayuda para el cuidado personal y la higiene más allá de simples recordatorios. [13] Se hará evidente la falta de comprensión de tener la enfermedad. [53] [54]
Las personas con demencia en etapa avanzada suelen volverse cada vez más introspectivas y necesitan ayuda con la mayor parte o la totalidad de su cuidado personal. Las personas con demencia en las últimas etapas suelen necesitar supervisión las 24 horas para garantizar su seguridad personal y satisfacer sus necesidades básicas. Si no se las supervisa, pueden deambular o caerse; pueden no reconocer peligros comunes como una estufa caliente; o pueden no darse cuenta de que necesitan usar el baño y sufrir incontinencia . [46] Es posible que no quieran levantarse de la cama o que necesiten ayuda para hacerlo. Por lo general, la persona ya no reconoce caras familiares. Pueden tener cambios significativos en los hábitos de sueño o tener problemas para dormir en absoluto. [13]
Los cambios en la alimentación ocurren con frecuencia. Se necesita conciencia cognitiva para comer y tragar y el deterioro cognitivo progresivo da como resultado dificultades para comer y tragar . Esto puede hacer que se rechace la comida o se atragante, y a menudo será necesaria ayuda para alimentarse. [55] Para facilitar la alimentación, la comida puede licuarse hasta formar un puré espeso. También pueden tener dificultades para caminar, en particular entre aquellos con enfermedad de Alzheimer . [56] [57] [58] En algunos casos, la lucidez terminal , una forma de lucidez paradójica , ocurre inmediatamente antes de la muerte; en este fenómeno, hay una recuperación inesperada de la claridad mental. [59]
Muchas causas de demencia son neurodegenerativas , y el plegamiento incorrecto de proteínas es una característica cardinal de estas. [60] Otras causas comunes incluyen demencia vascular, demencia con cuerpos de Lewy, demencia frontotemporal y demencia mixta (comúnmente enfermedad de Alzheimer y demencia vascular). [2] [b] [64] Las causas menos comunes incluyen hidrocefalia de presión normal , demencia por enfermedad de Parkinson , sífilis , VIH y enfermedad de Creutzfeldt-Jakob . [65]

La enfermedad de Alzheimer representa entre el 60 y el 70 % de los casos de demencia en todo el mundo. Los síntomas más comunes de la enfermedad de Alzheimer son la pérdida de memoria a corto plazo y las dificultades para encontrar palabras . También se observan problemas con el funcionamiento visoespacial (perderse a menudo), el razonamiento, el juicio y la introspección . La introspección se refiere a si la persona se da cuenta o no de que tiene problemas de memoria.
La parte del cerebro más afectada por el Alzheimer es el hipocampo . Otras partes que muestran atrofia (encogimiento) incluyen los lóbulos temporal y parietal . Aunque este patrón de encogimiento cerebral sugiere Alzheimer, es variable y una tomografía cerebral no es suficiente para realizar un diagnóstico.
Se sabe poco sobre los eventos que ocurren durante y que realmente causan la enfermedad de Alzheimer. Esto se debe al hecho de que el tejido cerebral de los pacientes con la enfermedad solo se puede estudiar después de la muerte de la persona. Sin embargo, se sabe que uno de los primeros aspectos de la enfermedad es una disfunción en el gen que produce amiloide . Las placas seniles extracelulares (SP), que consisten en péptidos beta-amiloide (Aβ), y los ovillos neurofibrilares intracelulares (NFT) que están formados por proteínas tau hiperfosforiladas, son dos características patológicas bien establecidas de la EA. [66] El amiloide causa inflamación alrededor de las placas seniles del cerebro , y una acumulación excesiva de esta inflamación conduce a cambios en el cerebro que no se pueden controlar, lo que conduce a los síntomas de la enfermedad de Alzheimer. [67]
Se han publicado varios artículos sobre una posible relación (como causa primaria o exacerbación de la enfermedad de Alzheimer) entre la anestesia general y el Alzheimer, específicamente en los ancianos . [68]
La demencia vascular representa al menos el 20% de los casos de demencia, lo que la convierte en el segundo tipo más común. [69] Es causada por una enfermedad o lesión que afecta el suministro de sangre al cerebro , que generalmente implica una serie de miniaccidentes cerebrovasculares . Los síntomas de esta demencia dependen de dónde se produjeron los accidentes cerebrovasculares en el cerebro y de si los vasos sanguíneos afectados eran grandes o pequeños. [13] Las lesiones repetidas pueden causar demencia progresiva con el tiempo, mientras que una sola lesión ubicada en un área crítica para la cognición, como el hipocampo o el tálamo, puede provocar un deterioro cognitivo repentino. [69] Los elementos de la demencia vascular pueden estar presentes en todas las demás formas de demencia. [70]
Las exploraciones cerebrales pueden mostrar evidencia de múltiples accidentes cerebrovasculares de diferentes tamaños en varias ubicaciones. Las personas con demencia vascular tienden a tener factores de riesgo de enfermedad de los vasos sanguíneos , como el consumo de tabaco , presión arterial alta , fibrilación auricular , colesterol alto , diabetes u otros signos de enfermedad vascular, como un ataque cardíaco previo o angina de pecho . [71]
Los síntomas prodrómicos de la demencia con cuerpos de Lewy (DLB) incluyen deterioro cognitivo leve y aparición de delirio . [72] Los síntomas de DLB son más frecuentes, más graves y se presentan más temprano que en los otros subtipos de demencia. [73] La demencia con cuerpos de Lewy tiene los síntomas principales de cognición, alerta o atención fluctuantes; trastorno de conducta del sueño REM (RBD); una o más de las características principales del parkinsonismo , no debidas a medicación o accidente cerebrovascular; y alucinaciones visuales repetidas. [74] Las alucinaciones visuales en DLB son generalmente alucinaciones vívidas de personas o animales y a menudo ocurren cuando alguien está a punto de quedarse dormido o despertarse. Otros síntomas destacados incluyen problemas con la planificación (función ejecutiva) y dificultad con la función visoespacial, [13] y alteración de las funciones corporales autónomas . [75] Las conductas anormales del sueño pueden comenzar antes de que se observe el deterioro cognitivo y son una característica central de DLB. [74] El trastorno por déficit de atención con hiperactividad se diagnostica mediante un registro del estudio del sueño o, cuando no se pueden realizar estudios del sueño, mediante la historia clínica y cuestionarios validados. [74]
La enfermedad de Parkinson está asociada con la demencia por cuerpos de Lewy que a menudo progresa a demencia por enfermedad de Parkinson después de un período de enfermedad de Parkinson sin demencia. [76]
Las demencias frontotemporales (DFT) se caracterizan por cambios drásticos de personalidad y dificultades con el lenguaje. En todas las DFT, la persona presenta un retraimiento social relativamente temprano y una falta temprana de introspección. Los problemas de memoria no son una característica principal. [13] [77] Hay seis tipos principales de DFT. El primero tiene síntomas importantes en la personalidad y el comportamiento. Esto se llama variante conductual de la DFT (vc-DFT) y es el más común. La característica distintiva de la vc-DFT es el comportamiento impulsivo , y esto se puede detectar en estados previos a la demencia. [42] En la vc-DFT, la persona muestra un cambio en la higiene personal, se vuelve rígida en su pensamiento y rara vez reconoce los problemas; se retrae socialmente y a menudo tiene un aumento drástico del apetito. Puede volverse socialmente inapropiada. Por ejemplo, puede hacer comentarios sexuales inapropiados o puede comenzar a usar pornografía abiertamente. Uno de los signos más comunes es la apatía , o no preocuparse por nada. La apatía, sin embargo, es un síntoma común en muchas demencias. [13]
Existen dos tipos de DFT que presentan afasia (problemas del lenguaje) como síntoma principal. Un tipo se denomina afasia progresiva primaria variante semántica (APP-SV). La característica principal de esta afasia es la pérdida del significado de las palabras. Puede comenzar con dificultad para nombrar cosas. Con el tiempo, la persona puede perder también el significado de los objetos. Por ejemplo, un dibujo de un pájaro, un perro y un avión en una persona con DFT puede parecer casi igual. [13] En una prueba clásica para esto, al paciente se le muestra una imagen de una pirámide y debajo de ella una imagen de una palmera y un pino. Se le pide a la persona que diga cuál combina mejor con la pirámide. En la APP-SV, la persona no puede responder a esa pregunta. El otro tipo se denomina afasia progresiva primaria variante agramatical no fluida (APP-NFA). Se trata principalmente de un problema con la producción del habla. Tienen problemas para encontrar las palabras adecuadas, pero sobre todo tienen dificultad para coordinar los músculos que necesitan para hablar. Con el tiempo, alguien con NFA-PPA solo usa palabras de una sílaba o puede volverse totalmente mudo.
Una demencia frontotemporal asociada con la esclerosis lateral amiotrófica (ELA), conocida como DFT-ELA, incluye los síntomas de la DFT (problemas de comportamiento, lenguaje y movimiento) que ocurren simultáneamente con la esclerosis lateral amiotrófica (pérdida de neuronas motoras). Dos trastornos relacionados con la DFT son la parálisis supranuclear progresiva (también clasificada como un síndrome de Parkinson-plus), [78] [79] y la degeneración corticobasal . [13] Estos trastornos están asociados a la proteína tau.
La enfermedad de Huntington es una enfermedad neurodegenerativa causada por mutaciones en un solo gen , HTT , que codifica la proteína huntingtina . Los síntomas incluyen deterioro cognitivo y este suele empeorar hasta convertirse en demencia. [80]
Los primeros síntomas principales de la enfermedad de Huntington suelen incluir:
La demencia asociada al VIH es el resultado de una etapa tardía de la infección por VIH y afecta principalmente a personas jóvenes. [82] Las características esenciales de la demencia asociada al VIH son el deterioro cognitivo incapacitante acompañado de disfunción motora, problemas del habla y cambios de comportamiento. [82] El deterioro cognitivo se caracteriza por lentitud mental, problemas de memoria y falta de concentración . Los síntomas motores incluyen una pérdida del control motor fino que conduce a torpeza, falta de equilibrio y temblores. Los cambios de comportamiento pueden incluir apatía , letargo y disminución de las respuestas emocionales y la espontaneidad. Histopatológicamente , se identifica por la infiltración de monocitos y macrófagos en el sistema nervioso central (SNC), gliosis , palidez de las vainas de mielina , anomalías de los procesos dendríticos y pérdida neuronal . [83]
La enfermedad de Creutzfeldt-Jakob es una enfermedad priónica de rápida progresión que suele causar demencia que empeora en cuestión de semanas o meses. Los priones son patógenos causantes de enfermedades creados a partir de proteínas anormales. [84]
La demencia relacionada con el alcohol, también llamada daño cerebral relacionado con el alcohol, se produce como resultado del uso excesivo de alcohol, particularmente como un trastorno por abuso de sustancias. Diferentes factores pueden estar involucrados en este desarrollo, incluida la deficiencia de tiamina y la vulnerabilidad a la edad. [85] [86] Se observa un cierto grado de daño cerebral en más del 70% de las personas con trastorno por consumo de alcohol . Las regiones cerebrales afectadas son similares a las que se ven afectadas por el envejecimiento y también por la enfermedad de Alzheimer. Las regiones que muestran pérdida de volumen incluyen los lóbulos frontal, temporal y parietal, así como el cerebelo, el tálamo y el hipocampo. [86] Esta pérdida puede ser más notable, y se observan mayores deterioros cognitivos en personas de 65 años o más. [86]
En aproximadamente el 10% de los casos de demencia, puede coexistir más de un tipo de demencia, conocida como demencia mixta. [2] El tipo más común de demencia mixta es la enfermedad de Alzheimer y la demencia vascular. [87] Los principales síntomas de este tipo particular de demencia mixta son una combinación de vejez, presión arterial alta y daño a los vasos sanguíneos del cerebro. [15]
El diagnóstico de la demencia mixta puede ser difícil, ya que a menudo predomina un solo tipo. Esto hace que el tratamiento de las personas con demencia mixta sea poco común y que muchas personas se queden sin tratamientos que podrían serles útiles. La demencia mixta puede hacer que los síntomas aparezcan antes y empeoren más rápidamente, ya que se verán afectadas más partes del cerebro. [15]
Las condiciones inflamatorias crónicas que pueden afectar el cerebro y la cognición incluyen la enfermedad de Behçet , la esclerosis múltiple , la sarcoidosis , el síndrome de Sjögren , el lupus , la enfermedad celíaca y la sensibilidad al gluten no celíaca . [88] [89] Estos tipos de demencias pueden progresar rápidamente, pero generalmente tienen una buena respuesta al tratamiento temprano. Este consiste en inmunomoduladores o administración de esteroides , o en ciertos casos, la eliminación del agente causal. [89] Una revisión de 2019 no encontró asociación entre la enfermedad celíaca y la demencia en general, pero sí una posible asociación con la demencia vascular. [90] Una revisión de 2018 encontró un vínculo entre la enfermedad celíaca o la sensibilidad al gluten no celíaca y el deterioro cognitivo y que la enfermedad celíaca puede estar asociada con la enfermedad de Alzheimer, la demencia vascular y la demencia frontotemporal . [91] Una dieta estricta sin gluten iniciada temprano puede proteger contra la demencia asociada con los trastornos relacionados con el gluten . [90] [91]
Los casos de demencia fácilmente reversibles incluyen hipotiroidismo , deficiencia de vitamina B12 , enfermedad de Lyme y neurosífilis . En el caso de la enfermedad de Lyme y la neurosífilis, se deben realizar pruebas si existen factores de riesgo. Debido a que los factores de riesgo suelen ser difíciles de determinar, las pruebas de neurosífilis y enfermedad de Lyme, así como otros factores mencionados, pueden realizarse de manera rutinaria cuando se sospecha demencia. [13] : 31–32
Muchas otras enfermedades médicas y neurológicas incluyen demencia solo en etapas tardías de la enfermedad. Por ejemplo, una proporción de pacientes con enfermedad de Parkinson desarrollan demencia, aunque se citan cifras muy variables para esta proporción. [92] Cuando la demencia ocurre en la enfermedad de Parkinson, la causa subyacente puede ser la demencia con cuerpos de Lewy o la enfermedad de Alzheimer , o ambas. [93] El deterioro cognitivo también ocurre en los síndromes Parkinson-plus de parálisis supranuclear progresiva y degeneración corticobasal (y la misma patología subyacente puede causar los síndromes clínicos de degeneración lobar frontotemporal ). Aunque las porfirias agudas pueden causar episodios de confusión y trastornos psiquiátricos, la demencia es una característica rara de estas enfermedades raras. La encefalopatía TDP-43 relacionada con la edad con predominio límbico (LATE) es un tipo de demencia que afecta principalmente a personas de entre 80 y 90 años y en la que la proteína TDP-43 se deposita en la porción límbica del cerebro. [94]
Los trastornos hereditarios que también pueden causar demencia incluyen: algunos trastornos metabólicos como trastornos de almacenamiento lisosomal , leucodistrofias y ataxias espinocerebelosas .
Según un nuevo estudio publicado en 2024 en Nature Mental Health, la soledad persistente puede aumentar significativamente el riesgo de demencia. [95] Los investigadores descubrieron que la soledad estaba asociada con una probabilidad un 31 % mayor de desarrollar cualquier forma de demencia y también aumentaba el riesgo de deterioro cognitivo en un 15 %. [96]
Los síntomas son similares en todos los tipos de demencia y es difícil diagnosticarla únicamente por los síntomas. El diagnóstico puede ser facilitado por técnicas de escaneo cerebral . En muchos casos, el diagnóstico requiere una biopsia cerebral para ser definitivo, pero esto rara vez se recomienda (aunque puede realizarse en la autopsia ). En las personas mayores, la detección general del deterioro cognitivo mediante pruebas cognitivas o el diagnóstico temprano de la demencia no ha demostrado mejorar los resultados. [19] [97] Sin embargo, los exámenes de detección son útiles en personas mayores de 65 años con problemas de memoria. [13]
Normalmente, los síntomas deben estar presentes durante al menos seis meses para apoyar un diagnóstico. [98] La disfunción cognitiva de menor duración se denomina delirio . El delirio puede confundirse fácilmente con la demencia debido a síntomas similares. El delirio se caracteriza por un inicio repentino, un curso fluctuante, una duración corta (que a menudo dura de horas a semanas) y está relacionado principalmente con una alteración somática (o médica). En comparación, la demencia tiene típicamente un inicio largo y lento (excepto en los casos de un accidente cerebrovascular o un traumatismo), un deterioro lento del funcionamiento mental, así como una trayectoria más larga (de meses a años). [99]
Algunas enfermedades mentales , incluidas la depresión y la psicosis , pueden producir síntomas que deben diferenciarse tanto del delirio como de la demencia. [100] Estas se diagnostican de forma diferente como pseudodemencias , y cualquier evaluación de demencia debe incluir una evaluación de depresión como el Inventario Neuropsiquiátrico o la Escala de Depresión Geriátrica . [101] [13] Los médicos solían pensar que las personas con problemas de memoria tenían depresión y no demencia (porque pensaban que las personas con demencia generalmente no eran conscientes de sus problemas de memoria). Sin embargo, los investigadores se han dado cuenta de que muchas personas mayores con problemas de memoria de hecho tienen un deterioro cognitivo leve en la etapa más temprana de la demencia. Sin embargo, la depresión siempre debe permanecer alta en la lista de posibilidades para una persona mayor con problemas de memoria. Los cambios en el pensamiento, la audición y la visión están asociados con el envejecimiento normal y pueden causar problemas al diagnosticar la demencia debido a las similitudes. [102] Dada la naturaleza desafiante de predecir la aparición de la demencia y hacer un diagnóstico de demencia, las ayudas para la toma de decisiones clínicas respaldadas por el aprendizaje automático y la inteligencia artificial tienen el potencial de mejorar la práctica clínica. [103]
Varias pruebas cognitivas breves (5-15 minutos) tienen una fiabilidad razonable para detectar la demencia, pero pueden verse afectadas por factores como la edad, la educación y la etnia. [106] La edad y la educación tienen una influencia significativa en el diagnóstico de la demencia. Por ejemplo, las personas con un nivel educativo más bajo tienen más probabilidades de ser diagnosticadas con demencia que sus contrapartes educadas. [107] Si bien se han estudiado muchas pruebas, [108] [109] [110] actualmente el mini examen del estado mental (MMSE) es el más estudiado y el más utilizado. El MMSE es una herramienta útil para ayudar a diagnosticar la demencia si los resultados se interpretan junto con una evaluación de la personalidad de una persona, su capacidad para realizar actividades de la vida diaria y su comportamiento. [4] Otras pruebas cognitivas incluyen la puntuación abreviada de la prueba mental (AMTS), el "mini examen del estado mental modificado" (3MS), [111] el Instrumento de detección de habilidades cognitivas (CASI), [112] la prueba de trazado de pistas , [113] y la prueba del dibujo del reloj . [34] La MoCA ( Evaluación cognitiva de Montreal ) es una prueba de detección confiable y está disponible en línea de forma gratuita en 35 idiomas diferentes. [13] También se ha demostrado que la MoCA es algo mejor para detectar el deterioro cognitivo leve que el MMSE. [114] [41] Las personas con pérdida auditiva , que comúnmente ocurre junto con la demencia, obtienen peores puntuaciones en la prueba MoCA, lo que podría llevar a un diagnóstico falso de demencia. Los investigadores han desarrollado una versión adaptada de la prueba MoCA, que es precisa y confiable y evita la necesidad de que las personas escuchen y respondan preguntas. [115] [116] El AD-8, un cuestionario de detección utilizado para evaluar los cambios en la función relacionados con el deterioro cognitivo, es potencialmente útil, pero no es diagnóstico, es variable y tiene riesgo de sesgo. [117] Una evaluación cognitiva integrada ( CognICA ) es una prueba de cinco minutos que es muy sensible a las primeras etapas de la demencia y utiliza una aplicación que se puede entregar a un iPad . [118] [119] Anteriormente en uso en el Reino Unido, en 2021 CognICA recibió la aprobación de la FDA para su uso comercial como dispositivo médico . [119]
Otro método para detectar la demencia es pedirle a un informante (un familiar u otra persona de apoyo) que complete un cuestionario sobre el funcionamiento cognitivo cotidiano de la persona. Los cuestionarios para informantes proporcionan información complementaria a las pruebas cognitivas breves. Probablemente el cuestionario más conocido de este tipo es el Cuestionario para informantes sobre el deterioro cognitivo en los ancianos (IQCODE) . [120] No hay pruebas suficientes para determinar la precisión del IQCODE para diagnosticar o predecir la demencia. [121] El Cuestionario para cuidadores de pacientes con enfermedad de Alzheimer es otra herramienta. Tiene una precisión de alrededor del 90 % para la enfermedad de Alzheimer cuando lo realiza un cuidador. [13] La Evaluación de la cognición por parte del médico general combina una evaluación del paciente y una entrevista con el informante. Fue diseñado específicamente para su uso en el ámbito de la atención primaria.
Los neuropsicólogos clínicos ofrecen una consulta diagnóstica tras la administración de una batería completa de pruebas cognitivas, que suelen durar varias horas, para determinar los patrones funcionales de deterioro asociados con distintos tipos de demencia. Son pertinentes las pruebas de memoria, función ejecutiva, velocidad de procesamiento, atención y habilidades lingüísticas, así como las pruebas de ajuste emocional y psicológico. Estas pruebas ayudan a descartar otras etiologías y a determinar el deterioro cognitivo relativo a lo largo del tiempo o a partir de estimaciones de capacidades cognitivas previas. [122]
Por lo general, se realizan análisis de sangre de rutina para descartar causas tratables. Estos incluyen pruebas de vitamina B 12 , ácido fólico , hormona estimulante de la tiroides (TSH), proteína C reactiva , hemograma completo , electrolitos , calcio , función renal y enzimas hepáticas . Las anomalías pueden sugerir deficiencia de vitaminas , infección u otros problemas que comúnmente causan confusión o desorientación en los ancianos. [123]
Se suele realizar una tomografía computarizada o una resonancia magnética para detectar la hidrocefalia normotensiva , una causa potencialmente reversible de demencia, o un tumor asociado. Las exploraciones también pueden proporcionar información relevante para otros tipos de demencia, como un infarto (accidente cerebrovascular) que indicaría un tipo vascular de demencia. Estas pruebas no detectan cambios metabólicos difusos asociados con la demencia en una persona que no muestra problemas neurológicos graves (como parálisis o debilidad) en un examen neurológico. [124]
Las modalidades de neuroimagen funcional SPECT y PET son más útiles para evaluar la disfunción cognitiva de larga duración, ya que han demostrado una capacidad similar para diagnosticar la demencia que un examen clínico y una prueba cognitiva. [125] La capacidad de la SPECT para diferenciar la demencia vascular de la enfermedad de Alzheimer parece superior a la diferenciación mediante un examen clínico. [126]
Se ha establecido el valor de las imágenes PET con PiB utilizando el compuesto B de Pittsburgh (PiB) como radiotrazador en el diagnóstico predictivo, en particular de la enfermedad de Alzheimer. [127]
Los factores de riesgo de demencia incluyen presión arterial alta , niveles altos de colesterol LDL , pérdida de visión , pérdida de audición , tabaquismo , obesidad , depresión , inactividad , diabetes , niveles bajos de educación y bajo contacto social. El consumo excesivo de alcohol, la falta de sueño, la anemia , la lesión cerebral traumática y la contaminación del aire también pueden aumentar la probabilidad de desarrollar demencia. [7] [128] [129] [130] Muchos de estos factores de riesgo, incluido el nivel bajo de educación, el tabaquismo, la inactividad física y la diabetes, son modificables. [131] Varios de este grupo se conocen como factores de riesgo vascular que pueden reducirse o eliminarse. [132] El manejo de estos factores de riesgo puede reducir el riesgo de demencia en personas en la mediana edad o en edad avanzada. Una reducción en varios de estos factores de riesgo puede dar un resultado positivo. [133] La disminución del riesgo lograda al adoptar un estilo de vida saludable se observa incluso en aquellos con un alto riesgo genético. [134]
Además de los factores de riesgo mencionados anteriormente, otras características psicológicas, incluidos ciertos rasgos de personalidad (alto neuroticismo y baja conciencia ), bajo propósito en la vida y alta soledad , son factores de riesgo para la enfermedad de Alzheimer y las demencias relacionadas. [135] [136] [137] Por ejemplo, basándose en el Estudio Longitudinal Inglés sobre el Envejecimiento (ELSA), la investigación encontró que la soledad en las personas mayores puede aumentar el riesgo de demencia en un tercio. No tener pareja (ser soltero, divorciado o viudo) puede duplicar el riesgo de demencia. Sin embargo, tener dos o tres relaciones más cercanas podría reducir el riesgo en tres quintos. [138] [139]
Los dos factores de riesgo más modificables para la demencia son la inactividad física y la falta de estimulación cognitiva. [140] La actividad física, en particular el ejercicio aeróbico , se asocia con una reducción de la pérdida de tejido cerebral relacionada con la edad, y los factores neurotóxicos preservan así el volumen cerebral y la integridad neuronal. La actividad cognitiva fortalece la plasticidad neuronal y juntos ayudan a sustentar la reserva cognitiva . El descuido de estos factores de riesgo disminuye esta reserva. [140]
Las deficiencias sensoriales de la visión y la audición son factores de riesgo modificables para la demencia. [141] Estas deficiencias pueden preceder a los síntomas cognitivos de la enfermedad de Alzheimer, por ejemplo, por muchos años. [142] La pérdida de audición puede conducir al aislamiento social que afecta negativamente a la cognición. [143] El aislamiento social también se identifica como un factor de riesgo modificable. [142] La pérdida de audición relacionada con la edad en la mediana edad está vinculada al deterioro cognitivo en la vejez y se considera un factor de riesgo para el desarrollo de la enfermedad de Alzheimer y la demencia. Esta pérdida de audición puede ser causada por un trastorno del procesamiento auditivo central que dificulta la comprensión del habla en presencia de ruido de fondo. La pérdida de audición relacionada con la edad se caracteriza por un procesamiento central más lento de la información auditiva. [142] [144] En todo el mundo, la pérdida de audición en la mediana edad puede representar alrededor del 9% de los casos de demencia. [145]
La fragilidad puede aumentar el riesgo de deterioro cognitivo y demencia, y lo inverso también es válido si el deterioro cognitivo aumenta el riesgo de fragilidad. La prevención de la fragilidad puede ayudar a prevenir el deterioro cognitivo. [142]
No existen medicamentos que puedan prevenir el deterioro cognitivo y la demencia. [146] Sin embargo, los medicamentos para reducir la presión arterial podrían reducir el riesgo de demencia o problemas cognitivos en aproximadamente un 0,5 %. [147]
Se ha demostrado que la desventaja económica tiene un fuerte vínculo con una mayor prevalencia de demencia, [148] que aún no puede explicarse completamente por otros factores de riesgo.
Hay evidencia limitada que vincula la mala salud bucal con el deterioro cognitivo. Sin embargo, la falta de cepillado de dientes y la inflamación gingival pueden usarse como predictores del riesgo de demencia. [149]
El vínculo entre el Alzheimer y la enfermedad de las encías son las bacterias orales . [150] En la cavidad oral, las especies bacterianas incluyen P. gingivalis , F. nucleatum , P. intermedia y T. forsythia . Se han examinado seis espiroquetas treponema orales en los cerebros de pacientes con Alzheimer. [151] Las espiroquetas son neurotrópicas por naturaleza, lo que significa que actúan para destruir el tejido nervioso y crear inflamación. Los patógenos inflamatorios son un indicador de la enfermedad de Alzheimer y se han encontrado bacterias relacionadas con la enfermedad de las encías en los cerebros de pacientes con enfermedad de Alzheimer. [151] Las bacterias invaden el tejido nervioso en el cerebro, aumentando la permeabilidad de la barrera hematoencefálica y promoviendo la aparición del Alzheimer. Las personas con una gran cantidad de placa dental corren el riesgo de sufrir un deterioro cognitivo. [152] Una mala higiene bucal puede tener un efecto adverso en el habla y la nutrición, causando un deterioro de la salud general y cognitiva.
El virus del herpes simple (VHS) se ha encontrado en más del 70% de las personas mayores de 50 años. El VHS persiste en el sistema nervioso periférico y puede ser desencadenado por estrés, enfermedad o fatiga. [151] Las altas proporciones de proteínas asociadas al virus en las placas amiloides o los ovillos neurofibrilares (NFT) confirman la participación del VHS-1 en la patología de la enfermedad de Alzheimer. Los NFT se conocen como el marcador primario de la enfermedad de Alzheimer. El VHS-1 produce los principales componentes de los NFT. [153]
Se considera que la dieta es un factor de riesgo modificable para el desarrollo de la demencia. Se ha identificado que la deficiencia de tiamina aumenta el riesgo de enfermedad de Alzheimer en adultos. [154] El papel de la tiamina en la fisiología cerebral es único y esencial para la función cognitiva normal de las personas mayores. [155] Muchas opciones dietéticas de la población de edad avanzada, incluida la mayor ingesta de productos sin gluten, comprometen la ingesta de tiamina, ya que estos productos no están fortificados con tiamina. [156]
Tanto la dieta mediterránea como la dieta DASH se asocian con un menor deterioro cognitivo. Un enfoque diferente ha sido incorporar elementos de ambas dietas en una conocida como la dieta MIND . [157] Estas dietas son generalmente bajas en grasas saturadas, al tiempo que proporcionan una buena fuente de carbohidratos, principalmente aquellos que ayudan a estabilizar los niveles de azúcar en sangre e insulina. [158] Los niveles elevados de azúcar en sangre durante un tiempo prolongado pueden dañar los nervios y causar problemas de memoria si no se controlan. [159] Los factores nutricionales asociados con las dietas propuestas para reducir el riesgo de demencia incluyen ácidos grasos insaturados , vitamina E , vitamina C , flavonoides , vitamina B y vitamina D. [ 160] [161] Un estudio realizado en la Universidad de Exeter en el Reino Unido parece haber confirmado estos hallazgos con frutas, verduras, cereales integrales y grasas saludables creando una dieta óptima que puede ayudar a reducir el riesgo de demencia en aproximadamente un 25%. [162]
La dieta MIND puede ser más protectora, pero se necesitan más estudios. La dieta mediterránea parece ser más protectora contra el Alzheimer que la DASH, pero no hay hallazgos consistentes contra la demencia en general. El papel del aceite de oliva necesita más estudios, ya que puede ser uno de los componentes más importantes para reducir el riesgo de deterioro cognitivo y demencia. [157] [163]
En las personas con enfermedad celíaca o sensibilidad al gluten no celíaca , una dieta estricta sin gluten puede aliviar los síntomas dado un deterioro cognitivo leve. [90] [91] Una vez que la demencia está avanzada, no hay evidencia que sugiera que una dieta sin gluten sea útil. [90]
Los suplementos de ácidos grasos omega-3 no parecen beneficiar ni perjudicar a las personas con síntomas leves a moderados. [164] Sin embargo, hay buena evidencia de que la incorporación de omega-3 a la dieta es beneficiosa en el tratamiento de la depresión, un síntoma común, [165] y un factor de riesgo potencialmente modificable para la demencia. [7]
Existen opciones limitadas para tratar la demencia, y la mayoría de los enfoques se centran en controlar o reducir los síntomas individuales. No existen opciones de tratamiento disponibles para retrasar la aparición de la demencia. [166] Los inhibidores de la acetilcolinesterasa se utilizan a menudo al principio del curso del trastorno; sin embargo, el beneficio es generalmente pequeño. [8] [167] Más de la mitad de las personas con demencia pueden experimentar síntomas psicológicos o conductuales, incluyendo agitación, problemas de sueño, agresión y/o psicosis. El tratamiento para estos síntomas está dirigido a reducir la angustia de la persona y mantenerla segura. Los tratamientos distintos de la medicación parecen ser mejores para la agitación y la agresión. [168] Las intervenciones cognitivas y conductuales pueden ser apropiadas. Algunas evidencias sugieren que la educación y el apoyo a la persona con demencia, así como a los cuidadores y miembros de la familia, mejoran los resultados. [169] Las intervenciones de cuidados paliativos pueden llevar a mejoras en la comodidad al morir, pero la evidencia es baja. [170] Los programas de ejercicio son beneficiosos con respecto a las actividades de la vida diaria y potencialmente mejoran la demencia. [171]
El efecto de las terapias se puede evaluar, por ejemplo, evaluando la agitación utilizando el Inventario de Agitación de Cohen-Mansfield (CMAI); evaluando el estado de ánimo y el compromiso con la Escala de Compromiso de Menorah Park (MPES); [172] y la Escala de Calificación de Emociones Observadas (OERS) [173] o evaluando indicadores de depresión utilizando la Escala de Cornell para la Depresión en la Demencia (CSDD) [174] o una versión simplificada de la misma. [175]
A menudo se pasa por alto en el tratamiento y la gestión de la demencia el papel del cuidador y lo que se sabe sobre cómo puede apoyar múltiples intervenciones. Los hallazgos de una revisión sistemática de la literatura de 2021 encontraron que los cuidadores de personas con demencia en hogares de ancianos no tienen suficientes herramientas ni orientación clínica para los síntomas conductuales y psicológicos de la demencia (SCPD) junto con el uso de medicamentos. [176] Medidas simples como hablar con las personas sobre sus intereses pueden mejorar la calidad de vida de los residentes de hogares de ancianos que viven con demencia. Un programa demostró que esas medidas simples redujeron la agitación y la depresión de los residentes. También necesitaron menos visitas al médico de cabecera y menos ingresos hospitalarios, lo que también significó que el programa ahorró costos. [177] [178]
Las terapias psicológicas para la demencia incluyen alguna evidencia limitada para la terapia de reminiscencia (a saber, algunos efectos positivos en las áreas de calidad de vida, cognición, comunicación y estado de ánimo, los primeros tres particularmente en entornos de hogares de cuidado), [179] algún beneficio para el reencuadre cognitivo para los cuidadores, [180] evidencia poco clara para la terapia de validación [181] y evidencia tentativa para ejercicios mentales , como programas de estimulación cognitiva para personas con demencia leve a moderada. [182] Ofrecer actividades personalizadas puede ayudar a reducir el comportamiento desafiante y puede mejorar la calidad de vida. [183] No está claro si las actividades personalizadas tienen un impacto en el afecto o mejoran la calidad de vida del cuidador. [183]
Los centros de atención diurna para adultos , así como las unidades de cuidados especiales en los hogares de ancianos, suelen brindar atención especializada a los pacientes con demencia. Los centros de atención diurna ofrecen supervisión, recreación, comidas y atención médica limitada a los participantes, además de brindar un respiro a los cuidadores. Además, la atención domiciliaria puede brindar apoyo y atención individualizada en el hogar, lo que permite una atención más individualizada que se necesita a medida que avanza el trastorno. Las enfermeras psiquiátricas pueden hacer una contribución distintiva a la salud mental de las personas. [184]
Dado que la demencia altera la comunicación normal debido a los cambios en el lenguaje receptivo y expresivo, así como la capacidad de planificar y resolver problemas, la conducta agitada es a menudo una forma de comunicación para la persona con demencia. La búsqueda activa de una causa potencial, como el dolor, una enfermedad física o la sobreestimulación, puede ser útil para reducir la agitación. [185] Además, el uso de un "análisis ABC de la conducta" puede ser una herramienta útil para comprender la conducta en personas con demencia. Implica observar los antecedentes (A), la conducta (B) y las consecuencias (C) asociadas con un evento para ayudar a definir el problema y prevenir más incidentes que pueden surgir si se malinterpretan las necesidades de la persona. [186] La evidencia más sólida de las terapias no farmacológicas para el manejo de los cambios de conducta en la demencia es el uso de dichos enfoques. [187] La evidencia de baja calidad sugiere que la musicoterapia regular (al menos cinco sesiones de) puede ayudar a los residentes institucionalizados. Puede reducir los síntomas depresivos y mejorar las conductas generales. También puede tener un efecto beneficioso sobre el bienestar emocional y la calidad de vida, además de reducir la ansiedad. [188] En 2003, la Sociedad de Alzheimer puso en marcha el proyecto 'Singing for the Brain' (SftB), basado en estudios piloto que sugerían que la actividad fomentaba la participación y facilitaba el aprendizaje de nuevas canciones. Las sesiones combinan aspectos de la terapia de reminiscencia y la música. [189] La conexión musical e interpersonal puede subrayar el valor de la persona y mejorar la calidad de vida. [190]
Algunos hospitales de Londres descubrieron que el uso de colores, diseños, imágenes y luces ayudaba a las personas con demencia a adaptarse a la hospitalización. Estos cambios en la disposición de las alas de demencia en estos hospitales ayudaron a los pacientes al evitar la confusión. [191]
Se ha descubierto que el trabajo de historias de vida como parte de la terapia de reminiscencia y las biografías en video abordan las necesidades de los clientes y sus cuidadores de diversas maneras, ofreciendo al cliente la oportunidad de dejar un legado y mejorar su personalidad y también beneficiando a los jóvenes que participan en dicho trabajo. Estas intervenciones pueden ser más beneficiosas cuando se realizan en una etapa relativamente temprana de la demencia. También pueden ser problemáticas en aquellos que tienen dificultades para procesar experiencias pasadas [190].
Se ha demostrado que la terapia asistida con animales es útil. Los inconvenientes pueden ser que las mascotas no siempre son bien recibidas en un espacio común en el entorno de atención. Un animal puede representar un riesgo para los residentes o puede ser percibido como peligroso. Algunos grupos culturales también pueden considerar a ciertos animales como "sucios" o "peligrosos". [190]
La terapia ocupacional también aborda las necesidades psicológicas y psicosociales de los pacientes con demencia a través de la mejora del desempeño ocupacional diario y la competencia de los cuidadores. [192] Cuando se añaden estrategias de intervención compensatoria a su rutina diaria, el nivel de desempeño mejora y reduce la carga que comúnmente recae sobre sus cuidadores. [192] Los terapeutas ocupacionales también pueden trabajar con otras disciplinas para crear una intervención centrada en el cliente. [193] Para gestionar la discapacidad cognitiva y hacer frente a los síntomas conductuales y psicológicos de la demencia, las terapias ocupacionales y conductuales combinadas pueden ayudar aún más a los pacientes con demencia. [193]
No hay evidencia sólida que sugiera que el entrenamiento cognitivo sea beneficioso para las personas con enfermedad de Parkinson, demencia o deterioro cognitivo leve. [194] Sin embargo, una revisión de 2023 encontró que la rehabilitación cognitiva puede ser eficaz para ayudar a las personas con demencia leve a moderada a gestionar sus actividades diarias. [195]
Ofrecer sesiones de actividades personalizadas a personas con demencia en hogares de cuidados a largo plazo puede reducir levemente el comportamiento desafiante. [196]
No se ha demostrado que ningún medicamento prevenga o cure la demencia. [197] Se pueden utilizar medicamentos para tratar los síntomas conductuales y cognitivos, pero no tienen ningún efecto sobre el proceso subyacente de la enfermedad. [13] [198]
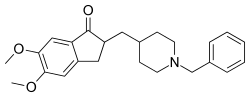
Los inhibidores de la acetilcolinesterasa , como el donepezilo , pueden ser útiles para la enfermedad de Alzheimer, [199] la demencia de la enfermedad de Parkinson, la DLB o la demencia vascular. [198] La calidad de la evidencia es pobre [200] y el beneficio es pequeño. [8] No se ha demostrado ninguna diferencia entre los agentes de esta familia. [201] En una minoría de personas, los efectos secundarios incluyen una frecuencia cardíaca lenta y desmayos . [202] La rivastigmina se recomienda para tratar los síntomas de la demencia de la enfermedad de Parkinson. [64]
Los medicamentos que tienen efectos anticolinérgicos aumentan la mortalidad por todas las causas en personas con demencia, aunque el efecto de estos medicamentos sobre la función cognitiva sigue siendo incierto, según una revisión sistemática publicada en 2021. [203]
Antes de prescribir medicación antipsicótica a los ancianos, es necesaria una evaluación de la causa subyacente del comportamiento. [204] Las reacciones graves y potencialmente mortales ocurren en casi la mitad de las personas con DLB, [75] [205] y pueden ser fatales después de una sola dosis. [206] Las personas con demencias por cuerpos de Lewy que toman neurolépticos corren el riesgo de sufrir síndrome neuroléptico maligno, una enfermedad potencialmente mortal. [207] Se requiere extrema precaución en el uso de medicación antipsicótica en personas con DLB debido a su sensibilidad a estos agentes. [74] Los fármacos antipsicóticos se utilizan para tratar la demencia solo si las terapias no farmacológicas no han funcionado y las acciones de la persona amenazan a sí misma o a los demás. [208] [209] [210] [211] Los cambios de comportamiento agresivos a veces son el resultado de otros problemas solucionables, que podrían hacer innecesario el tratamiento con antipsicóticos. [208] Debido a que las personas con demencia pueden ser agresivas, resistentes a su tratamiento y, en otros sentidos, disruptivas, a veces se consideran los fármacos antipsicóticos como una terapia en respuesta. [208] Estos fármacos tienen efectos adversos riesgosos, incluido el aumento de la probabilidad de que la persona sufra un accidente cerebrovascular y muera. [208] Dados estos eventos adversos y el pequeño beneficio, los antipsicóticos se evitan siempre que sea posible. [187] En general, dejar de tomar antipsicóticos en personas con demencia no causa problemas, incluso en aquellos que los han tomado durante mucho tiempo. [212]
Los bloqueadores del receptor N-metil-D-aspartato (NMDA), como la memantina, pueden ser beneficiosos, pero la evidencia es menos concluyente que para los AChEI. [199] Debido a sus diferentes mecanismos de acción, la memantina y los inhibidores de la acetilcolinesterasa se pueden utilizar en combinación, pero el beneficio es leve. [213] [214]
Un extracto de Ginkgo biloba conocido como EGb 761 se ha utilizado ampliamente para tratar la demencia leve a moderada y otros trastornos neuropsiquiátricos. [215] Su uso está aprobado en toda Europa. [216] Las directrices de la Federación Mundial de Psiquiatría Biológica enumeran al EGb 761 con el mismo peso de evidencia (nivel B) otorgado a los inhibidores de la acetilcolinesterasa y la memantina. El EGb 761 es el único que mostró una mejoría de los síntomas tanto en la EA como en la demencia vascular. Se considera que el EGb 761 puede desempeñar un papel importante ya sea por sí solo o como complemento, particularmente cuando otras terapias resultan ineficaces. [215] Se considera que el EGb 761 es neuroprotector; es un eliminador de radicales libres, mejora la función mitocondrial y modula los niveles de serotonina y dopamina. Muchos estudios sobre su uso en la demencia leve a moderada han demostrado que mejora significativamente la función cognitiva, las actividades de la vida diaria, los síntomas neuropsiquiátricos y la calidad de vida. [215] [217] Sin embargo, no se ha demostrado que su uso prevenga la progresión de la demencia. [215]
Si bien la depresión se asocia frecuentemente con la demencia, el uso de antidepresivos como los inhibidores selectivos de la recaptación de serotonina (ISRS) no parece afectar los resultados. [218] [219] Sin embargo, se ha demostrado que los ISRS sertralina y citalopram reducen los síntomas de agitación, en comparación con el placebo. [220]
No hay evidencia sólida que indique que el folato o la vitamina B12 mejoren los resultados en personas con problemas cognitivos. [221] Las estatinas no tienen ningún beneficio en la demencia. [222] Es posible que los medicamentos para otras afecciones de salud deban manejarse de manera diferente para una persona con diagnóstico de demencia. No está claro si los medicamentos para la presión arterial y la demencia están relacionados. Las personas pueden experimentar un aumento de eventos relacionados con el sistema cardiovascular si se suspenden estos medicamentos. [223]
Los criterios de la Herramienta de adecuación de la medicación para afecciones comórbidas en la demencia (MATCH-D) pueden ayudar a identificar formas en que un diagnóstico de demencia modifica el manejo de la medicación para otras afecciones de salud. [224] Estos criterios se desarrollaron porque las personas con demencia viven con un promedio de otras cinco enfermedades crónicas, que a menudo se controlan con medicamentos. La revisión sistemática que informó los criterios se publicó posteriormente en 2018 y se actualizó en 2022. [225]
Más del 40% de las personas con demencia informan problemas de sueño. Los enfoques para tratar estos problemas de sueño incluyen medicamentos y enfoques no farmacológicos. [226] El uso de medicamentos para aliviar los trastornos del sueño que las personas con demencia a menudo experimentan no ha sido bien investigado, incluso para los medicamentos que se recetan comúnmente. [227] En 2012, la Sociedad Estadounidense de Geriatría recomendó que las benzodiazepinas como el diazepam y los hipnóticos no benzodiazepínicos se eviten en personas con demencia debido a los riesgos de mayor deterioro cognitivo y caídas. [228] También se sabe que las benzodiazepinas promueven el delirio . [229] Además, poca evidencia respalda la efectividad de las benzodiazepinas en esta población. [227] [230] No hay evidencia clara que demuestre que la melatonina o el ramelteon mejoren el sueño de las personas con demencia por Alzheimer, [227] pero se utilizan para tratar el trastorno de conducta del sueño REM en la demencia con cuerpos de Lewy. [75] Evidencia limitada sugiere que una dosis baja de trazodona puede mejorar el sueño, sin embargo se necesita más investigación. [227]
Se han sugerido enfoques no farmacológicos para tratar los problemas de sueño en personas con demencia, sin embargo, no hay evidencia sólida ni conclusiones firmes sobre la efectividad de los diferentes tipos de intervenciones, especialmente para quienes viven en un entorno institucionalizado, como un hogar de ancianos o un hogar de cuidados a largo plazo. [226]
A medida que las personas envejecen, experimentan más problemas de salud, y la mayoría de los problemas de salud asociados con el envejecimiento conllevan una carga sustancial de dolor; por lo tanto, entre el 25% y el 50% de los adultos mayores experimentan dolor persistente. Los adultos mayores con demencia experimentan la misma prevalencia de afecciones que probablemente causen dolor que los adultos mayores sin demencia. [231] El dolor a menudo se pasa por alto en los adultos mayores y, cuando se examina, a menudo se evalúa mal, especialmente entre aquellos con demencia, ya que se vuelven incapaces de informar a los demás sobre su dolor. [231] [232] Más allá de la cuestión de la atención humana, el dolor no aliviado tiene implicaciones funcionales. El dolor persistente puede provocar una disminución de la deambulación, estado de ánimo deprimido, trastornos del sueño, pérdida del apetito y exacerbación del deterioro cognitivo [232] y la interferencia relacionada con el dolor con la actividad es un factor que contribuye a las caídas en los ancianos. [231] [233]
Aunque el dolor persistente en personas con demencia es difícil de comunicar, diagnosticar y tratar, no abordarlo tiene profundas implicaciones funcionales, psicosociales y de calidad de vida para esta población vulnerable. Los profesionales de la salud a menudo carecen de las habilidades y, por lo general, del tiempo necesarios para reconocer, evaluar con precisión y controlar adecuadamente el dolor en personas con demencia. [231] [234] Los familiares y amigos pueden hacer una valiosa contribución al cuidado de una persona con demencia al aprender a reconocer y evaluar su dolor. Hay recursos educativos y herramientas de evaluación observacional disponibles. [231] [235] [236]
Las personas con demencia pueden tener dificultad para comer. Siempre que sea posible, la respuesta recomendada a los problemas de alimentación es que un cuidador les ayude . [208] Una opción secundaria para las personas que no pueden tragar de manera efectiva es considerar la colocación de una sonda de alimentación por gastrostomía como una forma de proporcionar nutrición. Sin embargo, para brindar comodidad y mantener el estado funcional al tiempo que se reduce el riesgo de neumonía por aspiración y muerte, la asistencia con la alimentación oral es al menos tan buena como la alimentación por sonda. [208] [237] La alimentación por sonda se asocia con agitación, mayor uso de restricciones físicas y químicas y empeoramiento de las úlceras por presión . La alimentación por sonda puede causar sobrecarga de líquidos, diarrea, dolor abdominal, complicaciones locales, menor interacción humana y puede aumentar el riesgo de aspiración. [238] [239]
No se han demostrado beneficios en personas con demencia avanzada. [240] Los riesgos de utilizar la alimentación por sonda incluyen agitación, rechazo por parte de la persona (retirada de la sonda o inmovilización física o química para evitar que lo haga) o desarrollo de úlceras por presión. [208] El procedimiento está directamente relacionado con una tasa de mortalidad del 1% [241] con una tasa de complicaciones mayores del 3%. [242] El porcentaje de personas al final de la vida con demencia que utilizan sondas de alimentación en los EE. UU. ha disminuido del 12% en 2000 al 6% en 2014. [243] [244]
No se conocen bien los efectos inmediatos y a largo plazo de modificar el espesor de los líquidos para las dificultades de deglución en personas con demencia. [245] Si bien espesar los líquidos puede tener un efecto positivo inmediato en la deglución y mejorar la ingesta oral, también se debe considerar el impacto a largo plazo en la salud de la persona con demencia. [245]
Los programas de ejercicio pueden mejorar la capacidad de las personas con demencia para realizar actividades diarias, pero aún no está claro cuál es el mejor tipo de ejercicio. [246] Hacer más ejercicio puede retrasar el desarrollo de problemas cognitivos como la demencia, y se ha demostrado que reduce el riesgo de enfermedad de Alzheimer en aproximadamente un 50%. Se recomienda un equilibrio entre ejercicios de fuerza, para ayudar a los músculos a bombear sangre al cerebro, y ejercicios de equilibrio para las personas mayores. Se sugiere una cantidad de aproximadamente 2+1 ⁄ 2 horas por semana puede reducir los riesgos de deterioro cognitivo, así como otros riesgos para la salud, como las caídas. [247]
No hay evidencia de alta calidad para determinar si la tecnología de asistencia ayuda de manera efectiva a las personas con demencia a manejar los problemas de memoria. [248] Algunas de las cosas específicas que se utilizan hoy en día que ayudan con la demencia son: relojes, ayudas de comunicación, electrodomésticos que monitorean el uso, dispositivos de localización/rastreo GPS, robots de atención domiciliaria, cámaras en el hogar y administración de medicamentos, por nombrar solo algunos. [249] La tecnología tiene el potencial de ser una intervención valiosa para aliviar la soledad y promover las conexiones sociales, respaldada por la evidencia disponible. [250]
La evidencia de los valores terapéuticos de la aromaterapia y el masaje no es clara. [251] [252] No está claro si los cannabinoides son dañinos o efectivos para las personas con demencia. [253]
Dada la naturaleza progresiva y terminal de la demencia, los cuidados paliativos pueden ser útiles para los pacientes y sus cuidadores al ayudar a las personas con el trastorno y a sus cuidadores a entender qué esperar, lidiar con la pérdida de capacidades físicas y mentales, apoyar los deseos y objetivos de la persona, incluida la toma de decisiones sustitutiva, y discutir los deseos a favor o en contra de la RCP y el soporte vital . [254] [255] Debido a que el declive puede ser rápido y debido a que la mayoría de las personas prefieren permitir que la persona con demencia tome sus propias decisiones, se recomienda la participación en cuidados paliativos antes de las últimas etapas de la demencia. [256] [257] Se requieren más investigaciones para determinar las intervenciones de cuidados paliativos apropiadas y qué tan bien ayudan a las personas con demencia avanzada. [170]
La atención centrada en la persona ayuda a mantener la dignidad de las personas con demencia. [258]
Las intervenciones a distancia que incluyen apoyo, capacitación e información pueden reducir la carga del cuidador informal y mejorar sus síntomas depresivos. [259] No hay evidencia cierta de que mejoren la calidad de vida relacionada con la salud. [259]
En varias localidades de Japón, se puede poner a disposición de los familiares la vigilancia digital si un paciente con demencia es propenso a deambular y desaparecer. [260]
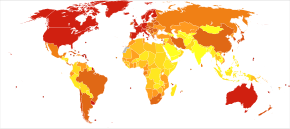

En 2021, se estimó que el número de casos de demencia en todo el mundo era de 55 millones, con cerca de 10 millones de casos nuevos cada año. [2] Según un informe de la Organización Mundial de la Salud , "en 2021, la enfermedad de Alzheimer y otras formas de demencia se clasificaron como la séptima causa principal de muerte, matando a 1,8 millones de personas". [261] Para 2050, se estima que el número de personas que viven con demencia superará los 150 millones en todo el mundo. [262] Alrededor del 7% de las personas mayores de 65 años padecen demencia, con tasas ligeramente más altas (hasta el 10% de los mayores de 65 años) en lugares con una esperanza de vida relativamente alta. [263] Se estima que el 58% de las personas con demencia viven en países de ingresos bajos y medios. [264] [265] La prevalencia de la demencia difiere en las distintas regiones del mundo, desde el 4,7% en Europa central hasta el 8,7% en el norte de África y Oriente Medio; se estima que la prevalencia en otras regiones está entre el 5,6 y el 7,6%. [264] Se estima que el número de personas que viven con demencia se duplica cada 20 años. En 2016, la demencia provocó alrededor de 2,4 millones de muertes, [9] frente a los 0,8 millones de 1990. [266] Los factores de riesgo genéticos y ambientales de los trastornos de demencia varían según la etnia. [267] [268] Por ejemplo, la enfermedad de Alzheimer entre los sujetos hispanos/latinos y afroamericanos presenta menores riesgos asociados con cambios genéticos en el gen de la apolipoproteína E que los sujetos blancos no hispanos. [269]
La incidencia anual de diagnóstico de demencia es de casi 10 millones en todo el mundo. [170] Casi la mitad de los nuevos casos de demencia ocurren en Asia, seguida de Europa (25%), las Américas (18%) y África (8%). La incidencia de la demencia aumenta exponencialmente con la edad, duplicándose con cada aumento de 6,3 años en la edad. [264] La demencia afecta al 5% de la población mayor de 65 años y al 20-40% de los mayores de 85 años. [270] Las tasas son ligeramente más altas en mujeres que en hombres a partir de los 65 años. [270] La trayectoria de la enfermedad es variada y el tiempo medio desde el diagnóstico hasta la muerte depende en gran medida de la edad en el momento del diagnóstico, desde 6,7 años para las personas diagnosticadas a los 60-69 años hasta 1,9 años para las personas diagnosticadas a los 90 años o más. [170]
La demencia no solo afecta a las personas que la padecen, sino también a sus cuidadores y a la sociedad en general. Entre las personas de 60 años o más, la demencia ocupa el noveno lugar entre las afecciones más onerosas según las estimaciones de la Carga Mundial de Morbilidad (GBD) de 2010. Los costos globales de la demencia fueron de alrededor de 818 mil millones de dólares estadounidenses en 2015, un aumento del 35,4% respecto de los 604 mil millones de dólares estadounidenses de 2010. [264]
Un nuevo estudio de 2024 revela que las muertes por demencia en los EE. UU. se han triplicado en los últimos 21 años, aumentando de alrededor de 150.000 en 1999 a más de 450.000 en 2020; la probabilidad de morir de demencia aumentó en todos los grupos demográficos estudiados. [271]
Alrededor del 3% de las personas entre 65 y 74 años tienen demencia, el 19% entre 75 y 84 años, y casi la mitad de los mayores de 85 años. A medida que más personas viven más tiempo, la demencia se está volviendo más común. [272] Sin embargo, para las personas de una edad específica, puede estar volviéndose menos frecuente en el mundo desarrollado, debido a una disminución de los factores de riesgo modificables posibilitada por mayores recursos financieros y educativos. Es una de las causas más comunes de discapacidad entre los ancianos, pero puede desarrollarse antes de los 65 años, cuando se conoce como demencia de inicio temprano o demencia presenil. [273] [274] Menos del 1% de las personas con Alzheimer tienen mutaciones genéticas que causan un desarrollo mucho más temprano de la enfermedad, alrededor de los 45 años, conocida como enfermedad de Alzheimer de inicio temprano . [275] Más del 95% de las personas con enfermedad de Alzheimer tienen la forma esporádica (inicio tardío, 80-90 años de edad). [275] En 2015, el costo mundial de la demencia se estimó en 818 mil millones de dólares. Las personas con demencia suelen estar sujetas a restricciones físicas o químicas mayores de las necesarias, lo que plantea cuestiones de derechos humanos. [2] [276] Las personas con esta afección, y también sus cuidadores, suelen percibir un estigma social. [97]
Hasta finales del siglo XIX, la demencia era un concepto clínico mucho más amplio, que incluía las enfermedades mentales y cualquier tipo de incapacidad psicosocial, incluidas las condiciones reversibles. [277] En esa época, la demencia se refería simplemente a cualquier persona que hubiera perdido la capacidad de razonar, y se aplicaba por igual a la psicosis, a enfermedades "orgánicas" como la sífilis que destruyen el cerebro, y a la demencia asociada a la vejez, que se atribuía al " endurecimiento de las arterias ".

La demencia ha sido mencionada en textos médicos desde la antigüedad . Una de las primeras alusiones conocidas a la demencia se atribuye al filósofo griego del siglo VII a. C. Pitágoras , quien dividió la vida humana en seis fases distintas: 0-6 (infancia), 7-21 (adolescencia), 22-49 (adultez joven), 50-62 (edad madura), 63-79 (vejez) y 80-muerte (edad avanzada). Las dos últimas las describió como el "senium", un período de decadencia mental y física, y que la fase final era cuando "la escena de la existencia mortal se cierra después de un largo período de tiempo al que muy afortunadamente llegan pocos miembros de la especie humana, donde la mente se reduce a la imbecilidad de la primera época de la infancia". [278] En el año 550 a. C., el estadista y poeta ateniense Solón sostuvo que los términos del testamento de un hombre podían ser invalidados si presentaba pérdida de juicio debido a su avanzada edad. Los textos médicos chinos también hacían alusiones a esta condición, y los caracteres para "demencia" se traducen literalmente como "anciano tonto". [279]
Los filósofos atenienses Aristóteles y Platón hablaron del deterioro mental que puede producirse con la vejez y predijeron que esto afecta a todo aquel que envejece y que no se puede hacer nada para impedir que se produzca este deterioro. Platón habló específicamente de que los ancianos no deberían ocupar puestos que exijan responsabilidad porque "no tienen mucha agudeza mental que los dotó en su juventud, esas características que uno llamaría juicio, imaginación, poder de razonamiento y memoria. Las ven gradualmente embotadas por el deterioro y apenas pueden cumplir con su función". [280]
En comparación, el estadista romano Cicerón sostenía una opinión mucho más acorde con la sabiduría médica moderna: la pérdida de la función mental no era inevitable en los ancianos y "afectaba sólo a los ancianos de voluntad débil". Habló de cómo quienes permanecían mentalmente activos y deseosos de aprender cosas nuevas podían evitar la demencia. Sin embargo, las opiniones de Cicerón sobre el envejecimiento, aunque progresistas, fueron en gran medida ignoradas en un mundo que estaría dominado durante siglos por los escritos médicos de Aristóteles. Los médicos durante el Imperio Romano, como Galeno y Celso , simplemente repitieron las creencias de Aristóteles, pero agregaron pocas contribuciones nuevas al conocimiento médico.
Los médicos bizantinos escribieron a veces sobre la demencia. Se sabe que al menos siete emperadores cuya esperanza de vida superó los 70 años mostraron signos de deterioro cognitivo. En Constantinopla , había hospitales especiales para albergar a quienes se les diagnosticaba demencia o locura, pero esto no se aplicaba a los emperadores, que estaban por encima de la ley y cuyo estado de salud no podía reconocerse públicamente.
Por lo demás, en los textos médicos occidentales de casi 1700 años no hay muchos registros sobre la demencia. Una de las pocas referencias fue la del fraile del siglo XIII Roger Bacon , que consideraba la vejez como un castigo divino por el pecado original . Aunque repitió las creencias aristotélicas existentes de que la demencia era inevitable, sí hizo la afirmación progresiva de que el cerebro era el centro de la memoria y el pensamiento, en lugar del corazón.
Los poetas, dramaturgos y otros escritores hicieron alusiones frecuentes a la pérdida de la función mental en la vejez. William Shakespeare la menciona notablemente en obras como Hamlet y El rey Lear .
Durante el siglo XIX, los médicos en general llegaron a creer que la demencia en la tercera edad era el resultado de la aterosclerosis cerebral , aunque las opiniones fluctuaban entre la idea de que se debía al bloqueo de las principales arterias que irrigaban el cerebro o pequeños accidentes cerebrovasculares dentro de los vasos de la corteza cerebral .
En 1907, el psiquiatra bávaro Alois Alzheimer fue el primero en identificar y describir las características de la demencia progresiva en el cerebro de Auguste Deter , de 51 años . [281] Deter había comenzado a comportarse de manera inusual, incluyendo acusar a su esposo de adulterio, descuidar las tareas domésticas, exhibir dificultades para escribir y entablar conversaciones, insomnio aumentado y pérdida del sentido direccional. [282] En un momento, se informó que Deter "arrastró una sábana afuera, deambuló salvajemente y lloró durante horas a medianoche". [282] Alzheimer comenzó a tratar a Deter cuando ingresó en un hospital psiquiátrico de Frankfurt el 25 de noviembre de 1901. [282] Durante su tratamiento en curso, Deter y su esposo lucharon para pagar el costo de la atención médica, y Alzheimer acordó continuar su tratamiento a cambio de los registros médicos de Deter y la donación de su cerebro después de su muerte. [282] Deter murió el 8 de abril de 1906, después de sucumbir a una sepsis y neumonía . [282] Alzheimer realizó la biopsia cerebral utilizando el método de tinción de Bielschowsky , que era un nuevo desarrollo en ese momento, y observó placas seniles , ovillos neurofibrilares y alteración aterosclerótica. [281] En ese momento, el consenso entre los médicos había sido que las placas seniles generalmente se encontraban en pacientes mayores, y la aparición de ovillos neurofibrilares era una observación completamente nueva en ese momento. [282] Alzheimer presentó sus hallazgos en la 37.a conferencia de psiquiatría del suroeste de Alemania en Tubinga el 11 de abril de 1906; sin embargo, la información fue mal recibida por sus pares. [282] En 1910, el profesor de Alois Alzheimer, Emil Kraepelin , publicó un libro en el que acuñó el término "enfermedad de Alzheimer" en un intento de reconocer la importancia del descubrimiento del Alzheimer. [281] [282]
En la década de 1960, el vínculo entre las enfermedades neurodegenerativas y el deterioro cognitivo relacionado con la edad ya estaba más establecido. En la década de 1970, la comunidad médica sostenía que la demencia vascular era más rara de lo que se creía anteriormente y que la enfermedad de Alzheimer causaba la gran mayoría de los deterioros mentales en la vejez. Sin embargo, más recientemente se cree que la demencia es a menudo una mezcla de afecciones.
En 1976, el neurólogo Robert Katzmann sugirió un vínculo entre la demencia senil y la enfermedad de Alzheimer. [283] Katzmann sugirió que gran parte de la demencia senil que ocurre (por definición) después de los 65 años, era patológicamente idéntica a la enfermedad de Alzheimer que ocurre en personas menores de 65 años y, por lo tanto, no debería tratarse de manera diferente. [284] Katzmann sugirió entonces que la enfermedad de Alzheimer, si se considera que ocurre después de los 65 años, es en realidad común, no rara, y fue la cuarta o quinta causa principal de muerte, aunque rara vez se informó en los certificados de defunción en 1976.
Un hallazgo útil fue que, aunque la incidencia de la enfermedad de Alzheimer aumentaba con la edad (de un 5-10% de las personas de 75 años a un 40-50% de las de 90 años), no se encontró un umbral a partir del cual todas las personas la desarrollaran. Esto lo demuestran los supercentenarios documentados (personas que viven hasta los 110 años o más) que no experimentaron deterioro cognitivo sustancial. Algunas evidencias sugieren que la demencia tiene más probabilidades de desarrollarse entre los 80 y los 84 años y que las personas que pasan ese punto sin verse afectadas tienen menos probabilidades de desarrollarla. Las mujeres representan un mayor porcentaje de casos de demencia que los hombres, aunque esto puede atribuirse a su mayor esperanza de vida en general y mayores probabilidades de alcanzar una edad en la que es probable que se presente la enfermedad. [285]
Al igual que otras enfermedades asociadas con el envejecimiento, la demencia era comparativamente rara antes del siglo XX, porque pocas personas vivían más allá de los 80 años. Por el contrario, la demencia sifilítica estaba muy extendida en el mundo desarrollado hasta que fue erradicada en gran medida por el uso de penicilina después de la Segunda Guerra Mundial . Con aumentos significativos en la esperanza de vida a partir de entonces, el número de personas mayores de 65 años comenzó a aumentar rápidamente. Mientras que las personas mayores constituían un promedio del 3-5% de la población antes de 1945, para 2010 muchos países alcanzaron el 10-14% y en Alemania y Japón, esta cifra superó el 20%. La conciencia pública de la enfermedad de Alzheimer aumentó considerablemente en 1994 cuando el expresidente estadounidense Ronald Reagan anunció que le habían diagnosticado la enfermedad.
En el siglo XXI, se han diferenciado otros tipos de demencia de la enfermedad de Alzheimer y las demencias vasculares (los tipos más comunes). Esta diferenciación se basa en el examen patológico de los tejidos cerebrales, en la sintomatología y en los diferentes patrones de actividad metabólica cerebral en pruebas de diagnóstico por imágenes médicas nucleares, como la tomografía computarizada por emisión de fotón único (SPECT) y la tomografía por emisión de positrones (PET) del cerebro. Las distintas formas tienen pronósticos diferentes y diferentes factores de riesgo epidemiológicos. La causa principal de muchas enfermedades, incluida la enfermedad de Alzheimer, sigue sin estar clara. [286]
La demencia en los ancianos antes se llamaba demencia senil o senilidad y se consideraba un aspecto normal y algo inevitable del envejecimiento . [287] [288]
Entre 1913 y 1920 se introdujo el término demencia precoz para sugerir el desarrollo de demencia de tipo senil a una edad más temprana. Finalmente, los dos términos se fusionaron, de modo que hasta 1952 los médicos usaban los términos demencia precoz (demencia precoz) y esquizofrenia de manera intercambiable. Desde entonces, la ciencia ha determinado que la demencia y la esquizofrenia son dos trastornos diferentes, aunque comparten algunas similitudes. [289] El término demencia precoz para una enfermedad mental sugería que se podía esperar que un tipo de enfermedad mental como la esquizofrenia (que incluye paranoia y disminución de la capacidad cognitiva) llegara normalmente en todas las personas con mayor edad (véase parafrenia ). Después de aproximadamente 1920, el uso inicial de demencia para lo que ahora se entiende como esquizofrenia y demencia senil ayudó a limitar el significado de la palabra a "deterioro mental permanente e irreversible". Esto inició el cambio hacia el uso posterior del término. En estudios recientes, los investigadores han visto una conexión entre aquellos diagnosticados con esquizofrenia y pacientes a quienes se les diagnostica demencia, encontrando una correlación positiva entre las dos enfermedades. [290]
La idea de que la demencia siempre debe ser el resultado de un proceso patológico particular condujo durante un tiempo a la propuesta de diagnóstico de "demencia senil de tipo Alzheimer" (SDAT) en personas mayores de 65 años, y de "enfermedad de Alzheimer" en personas menores de 65 años que padecían la misma patología. Sin embargo, con el tiempo se acordó que el límite de edad era artificial y que la enfermedad de Alzheimer era el término adecuado para las personas con esa patología cerebral en particular, independientemente de la edad.
Después de 1952, las enfermedades mentales, incluida la esquizofrenia, fueron excluidas de la categoría de síndromes cerebrales orgánicos y, por lo tanto, (por definición) de las posibles causas de "enfermedades demenciales" (demencias). Al mismo tiempo, sin embargo, la causa tradicional de la demencia senil -el "endurecimiento de las arterias"- volvió a aparecer como un conjunto de demencias de origen vascular (pequeños accidentes cerebrovasculares). Estas pasaron a denominarse demencias multiinfarto o demencias vasculares .
.jpg/440px-Care_at_Home_with_Dementia,_Tigray_(8015180561).jpg)
El costo social de la demencia es alto, especialmente para los cuidadores. [291] Según un estudio realizado en el Reino Unido, casi dos de cada tres cuidadores de personas con demencia se sienten solos. La mayoría de los cuidadores del estudio eran familiares o amigos. [292] [293]
En 2015 [actualizar], el coste anual por paciente de Alzheimer en Estados Unidos era de unos 19.144,36 dólares. Se estima que el coste total para el país es de unos 167.740 millones de dólares. Se prevé que para 2030 el coste socioeconómico anual ascenderá a unos 507.000 millones de dólares, y para 2050 se espera que esa cifra alcance los 1,89 billones de dólares. Este aumento constante se observará no solo en Estados Unidos, sino en todo el mundo. Las estimaciones mundiales de los costes de la demencia eran de 957.560 millones de dólares en 2015, pero para 2050 el coste mundial estimado es de 9,12 billones de dólares. [294]
Muchos países consideran que la atención de las personas que viven con demencia es una prioridad nacional e invierten en recursos y educación para informar mejor a los trabajadores de la salud y de los servicios sociales, los cuidadores no remunerados, los familiares y los miembros de la comunidad en general. Varios países han elaborado planes o estrategias nacionales. [295] [296] Estos planes reconocen que las personas pueden vivir razonablemente con demencia durante años, siempre que dispongan del apoyo adecuado y del acceso oportuno a un diagnóstico. El ex primer ministro británico David Cameron describió la demencia como una "crisis nacional" que afecta a 800.000 personas en el Reino Unido. [297] De hecho, la demencia se ha convertido en la principal causa de muerte de las mujeres en Inglaterra. [298]
En estos casos, como ocurre con todos los trastornos mentales, las personas con demencia pueden ser un peligro para sí mismas o para los demás, por lo que pueden ser internadas en virtud de la Ley de Salud Mental de 1983 para su evaluación, atención y tratamiento. Este es un último recurso y, por lo general, lo evitan las personas con familiares o amigos que puedan garantizar su atención.
Algunos hospitales de Gran Bretaña trabajan para ofrecer una atención más enriquecida y más amigable. Para que las salas del hospital sean más tranquilas y menos agobiantes para los residentes, el personal reemplazó la estación habitual de enfermeras por una serie de escritorios más pequeños, similares a una zona de recepción. La incorporación de una iluminación brillante ayuda a aumentar el estado de ánimo positivo y permite que los residentes vean con más facilidad. [299]
Conducir con demencia puede provocar lesiones o la muerte. Los médicos deben recomendar la realización de pruebas adecuadas para saber cuándo es el momento de dejar de conducir. [300] La DVLA (Driver & Vehicle Licensing Agency) del Reino Unido afirma que a las personas con demencia que específicamente tienen mala memoria a corto plazo, desorientación o falta de percepción o juicio no se les permite conducir, y en estos casos se debe informar a la DVLA para que se pueda revocar el permiso de conducir. Reconocen que en los casos de baja gravedad y en aquellos con un diagnóstico temprano, se puede permitir a los conductores seguir conduciendo.
Existen numerosas redes de apoyo a disposición de las personas con demencia, sus familias y sus cuidadores. Las organizaciones benéficas tienen como objetivo crear conciencia y hacer campaña en favor de los derechos de las personas que viven con demencia. Se dispone de apoyo y orientación para evaluar la capacidad testamentaria de las personas con demencia. [301]
En 2015, Atlantic Philanthropies anunció una donación de 177 millones de dólares destinada a comprender y reducir la demencia. El destinatario fue Global Brain Health Institute, un programa codirigido por la Universidad de California en San Francisco y el Trinity College de Dublín . Esta donación es la mayor subvención no financiera que Atlantic haya hecho jamás, y la mayor donación filantrópica en la historia de Irlanda. [302]
En octubre de 2020, el último lanzamiento musical de Caretaker, Everywhere at the End of Time , fue popularizado por los usuarios de TikTok por su descripción de las etapas de la demencia. [303] Los cuidadores estaban a favor de este fenómeno; Leyland Kirby, el creador del disco, se hizo eco de este sentimiento, explicando que podría causar empatía entre un público más joven. [304]
El 2 de noviembre de 2020, el multimillonario escocés Sir Tom Hunter donó un millón de libras a organizaciones benéficas para la demencia, después de ver a un ex profesor de música con demencia, Paul Harvey, tocando una de sus propias composiciones al piano en un vídeo viral. Se anunció que la donación se dividiría entre la Sociedad de Alzheimer y Music for Dementia. [305]
Conciencia
Las celebridades han utilizado sus plataformas para crear conciencia sobre las diferentes formas de demencia y la necesidad de mayor apoyo, incluida la ex primera dama de California Maria Shriver , el actor ganador del premio de la Academia Samuel L. Jackson , la editora en jefe de la revista ELLE Nina García , el patinador profesional Tony Hawk y otros. [306]
Se ha generado una mayor conciencia sobre el Alzheimer a través de los diagnósticos de personas de alto perfil, entre ellas:
Las calificaciones crediticias entre las personas que luego desarrollan demencia comienzan a caer drásticamente mucho antes de que se identifique formalmente su enfermedad. Un año antes del diagnóstico, estas personas tenían un 17,2 por ciento más de probabilidades de estar en mora con los pagos de su hipoteca que antes del inicio de la enfermedad, y un 34,3 por ciento más de probabilidades de estar en mora con las facturas de sus tarjetas de crédito.
{{cite journal}}: CS1 maint: DOI inactivo a partir de agosto de 2024 ( enlace ){{cite journal}}: CS1 maint: DOI inactivo a partir de agosto de 2024 ( enlace )A menudo se hace referencia incorrecta a la demencia como "senilidad" o "demencia senil", lo que refleja la creencia, antes generalizada pero incorrecta, de que el deterioro mental grave es una parte normal del envejecimiento.
La demencia senil ("senilidad") es un término que alguna vez se utilizó para describir todas las demencias; este término ya no se utiliza como diagnóstico.