El corazón es un órgano muscular que se encuentra en la mayoría de los animales . Este órgano bombea sangre a través de los vasos sanguíneos del sistema circulatorio . [1] La sangre bombeada transporta oxígeno y nutrientes al cuerpo, al mismo tiempo que transporta desechos metabólicos como el dióxido de carbono a los pulmones . [2] En los humanos , el corazón tiene aproximadamente el tamaño de un puño cerrado y está ubicado entre los pulmones, en el compartimento medio del tórax , llamado mediastino . [3]
En los seres humanos, otros mamíferos y aves, el corazón se divide en cuatro cámaras: aurículas superior izquierda y derecha y ventrículos inferior izquierdo y derecho . [4] [5] Comúnmente, la aurícula y el ventrículo derechos se denominan juntos como el corazón derecho y sus contrapartes izquierdas como el corazón izquierdo . [6] Los peces, en contraste, tienen dos cámaras, una aurícula y un ventrículo, mientras que la mayoría de los reptiles tienen tres cámaras. [5] En un corazón sano, la sangre fluye en una dirección a través del corazón debido a las válvulas cardíacas , que evitan el reflujo . [3] El corazón está encerrado en un saco protector, el pericardio , que también contiene una pequeña cantidad de líquido . La pared del corazón está formada por tres capas: epicardio , miocardio y endocardio . [7] En todos los vertebrados , el corazón tiene una orientación asimétrica, casi siempre en el lado izquierdo. Según una teoría, esto es causado por un giro axial del desarrollo en el embrión temprano. [8] [9]
El corazón bombea sangre con un ritmo determinado por un grupo de células marcapasos en el nódulo sinoauricular . Estas generan una corriente eléctrica que hace que el corazón se contraiga, viajando a través del nódulo auriculoventricular y a lo largo del sistema de conducción del corazón . En los humanos, la sangre desoxigenada ingresa al corazón a través de la aurícula derecha desde las venas cavas superior e inferior y pasa al ventrículo derecho. Desde aquí, es bombeada a la circulación pulmonar hasta los pulmones , donde recibe oxígeno y emite dióxido de carbono. La sangre oxigenada luego regresa a la aurícula izquierda, pasa por el ventrículo izquierdo y es bombeada a través de la aorta hacia la circulación sistémica , viajando a través de arterias , arteriolas y capilares —donde se intercambian nutrientes y otras sustancias entre los vasos sanguíneos y las células, perdiendo oxígeno y ganando dióxido de carbono— antes de ser devuelta al corazón a través de vénulas y venas . [10] El corazón late a una frecuencia en reposo cercana a 72 latidos por minuto. [11] El ejercicio aumenta temporalmente la frecuencia cardíaca, pero la reduce a largo plazo y es bueno para la salud del corazón. [12]
Las enfermedades cardiovasculares son la causa más común de muerte a nivel mundial a partir de 2008, representando el 30% de todas las muertes humanas. [13] [14] De estos, más de tres cuartas partes son el resultado de la enfermedad de la arteria coronaria y el accidente cerebrovascular . [13] Los factores de riesgo incluyen: fumar , sobrepeso , poco ejercicio, colesterol alto , presión arterial alta y diabetes mal controlada , entre otros. [15] Las enfermedades cardiovasculares no suelen presentar síntomas, pero pueden causar dolor en el pecho o dificultad para respirar . El diagnóstico de la enfermedad cardíaca a menudo se realiza mediante la toma de una historia clínica , escuchando los sonidos del corazón con un estetoscopio , así como con ECG y ecocardiograma que utiliza ultrasonido . [3] Los especialistas que se centran en las enfermedades del corazón se denominan cardiólogos , aunque muchas especialidades de la medicina pueden estar involucradas en el tratamiento. [14]


El corazón humano está situado en el mediastino , a nivel de las vértebras torácicas T5 - T8 . Un saco de doble membrana llamado pericardio rodea el corazón y se adhiere al mediastino. [17] La superficie posterior del corazón se encuentra cerca de la columna vertebral , y la superficie frontal conocida como superficie esternocostal se encuentra detrás del esternón y los cartílagos costales . [7] La parte superior del corazón es el punto de unión de varios vasos sanguíneos grandes: las venas cavas , la aorta y el tronco pulmonar . La parte superior del corazón se encuentra a nivel del tercer cartílago costal. [7] La punta inferior del corazón, el ápice , se encuentra a la izquierda del esternón (a 8 a 9 cm de la línea medioesternal ) entre la unión de la cuarta y quinta costillas cerca de su articulación con los cartílagos costales. [7]
La parte más grande del corazón suele estar ligeramente desplazada hacia el lado izquierdo del pecho (aunque ocasionalmente puede estar desplazada hacia la derecha ) y se siente que está a la izquierda porque el corazón izquierdo es más fuerte y más grande, ya que bombea a todas las partes del cuerpo. Debido a que el corazón está entre los pulmones , el pulmón izquierdo es más pequeño que el pulmón derecho y tiene una muesca cardíaca en su borde para acomodar el corazón. [7] El corazón tiene forma de cono, con su base posicionada hacia arriba y estrechándose hacia el ápice. [7] Un corazón adulto tiene una masa de 250 a 350 gramos (9 a 12 oz). [18] El corazón a menudo se describe como del tamaño de un puño: 12 cm (5 pulgadas) de largo, 8 cm (3,5 pulgadas) de ancho y 6 cm (2,5 pulgadas) de grosor, [7] aunque esta descripción es discutida, ya que es probable que el corazón sea un poco más grande. [19] Los atletas bien entrenados pueden tener corazones mucho más grandes debido a los efectos del ejercicio sobre el músculo cardíaco, similar a la respuesta del músculo esquelético. [7]

El corazón tiene cuatro cámaras, dos aurículas superiores , las cámaras receptoras, y dos ventrículos inferiores , las cámaras de descarga. Las aurículas se abren a los ventrículos a través de las válvulas auriculoventriculares , presentes en el tabique auriculoventricular . Esta distinción es visible también en la superficie del corazón como el surco coronario . [20] Hay una estructura en forma de oreja en la aurícula superior derecha llamada apéndice auricular derecho , o aurícula, y otra en la aurícula superior izquierda, el apéndice auricular izquierdo . [21] La aurícula derecha y el ventrículo derecho juntos a veces se denominan corazón derecho . De manera similar, la aurícula izquierda y el ventrículo izquierdo juntos a veces se denominan corazón izquierdo . [6] Los ventrículos están separados entre sí por el tabique interventricular , visible en la superficie del corazón como el surco longitudinal anterior y el surco interventricular posterior . [20]
El esqueleto cardíaco fibroso da estructura al corazón. Forma el tabique auriculoventricular, que separa las aurículas de los ventrículos, y los anillos fibrosos, que sirven como bases para las cuatro válvulas cardíacas . [22] El esqueleto cardíaco también proporciona un límite importante en el sistema de conducción eléctrica del corazón, ya que el colágeno no puede conducir electricidad . El tabique interauricular separa las aurículas y el tabique interventricular separa los ventrículos. [7] El tabique interventricular es mucho más grueso que el tabique interauricular, ya que los ventrículos necesitan generar una mayor presión cuando se contraen. [7]

El corazón tiene cuatro válvulas que separan sus cavidades. Una válvula se encuentra entre cada aurícula y ventrículo, y la otra válvula se encuentra a la salida de cada ventrículo. [7]
Las válvulas entre las aurículas y los ventrículos se denominan válvulas auriculoventriculares. Entre la aurícula derecha y el ventrículo derecho se encuentra la válvula tricúspide . La válvula tricúspide tiene tres cúspides, [23] que se conectan a las cuerdas tendinosas y tres músculos papilares llamados músculos anterior, posterior y septal, por sus posiciones relativas. [23] La válvula mitral se encuentra entre la aurícula izquierda y el ventrículo izquierdo. También se la conoce como válvula bicúspide debido a que tiene dos cúspides, una anterior y otra posterior. Estas cúspides también están unidas a través de las cuerdas tendinosas a dos músculos papilares que se proyectan desde la pared ventricular. [24]
Los músculos papilares se extienden desde las paredes del corazón hasta las válvulas a través de conexiones cartilaginosas llamadas cuerdas tendinosas. Estos músculos evitan que las válvulas se desplacen demasiado hacia atrás cuando se cierran. [25] Durante la fase de relajación del ciclo cardíaco, los músculos papilares también están relajados y la tensión en las cuerdas tendinosas es leve. A medida que las cámaras del corazón se contraen, también lo hacen los músculos papilares. Esto crea tensión en las cuerdas tendinosas, lo que ayuda a mantener las cúspides de las válvulas auriculoventriculares en su lugar y evita que sean empujadas hacia atrás hacia las aurículas. [7] [g] [23]
Dos válvulas semilunares adicionales se encuentran a la salida de cada uno de los ventrículos. La válvula pulmonar está ubicada en la base de la arteria pulmonar . Esta tiene tres valvas que no están unidas a ningún músculo papilar. Cuando el ventrículo se relaja, la sangre fluye de regreso al ventrículo desde la arteria y este flujo de sangre llena la válvula en forma de bolsillo, presionando contra las valvas que se cierran para sellar la válvula. La válvula aórtica semilunar está en la base de la aorta y tampoco está unida a los músculos papilares. Esta también tiene tres valvas que se cierran con la presión de la sangre que fluye de regreso desde la aorta. [7]
El corazón derecho consta de dos cámaras, la aurícula derecha y el ventrículo derecho, separadas por una válvula, la válvula tricúspide . [7]
La aurícula derecha recibe sangre casi continuamente de las dos venas principales del cuerpo , las venas cavas superior e inferior . Una pequeña cantidad de sangre de la circulación coronaria también drena hacia la aurícula derecha a través del seno coronario , que está inmediatamente por encima y en el medio de la abertura de la vena cava inferior. [7] En la pared de la aurícula derecha hay una depresión de forma ovalada conocida como fosa oval , que es un remanente de una abertura en el corazón fetal conocida como foramen oval . [7] La mayor parte de la superficie interna de la aurícula derecha es lisa, la depresión de la fosa oval es medial y la superficie anterior tiene crestas prominentes de músculos pectíneos , que también están presentes en el apéndice auricular derecho . [7]
La aurícula derecha está conectada al ventrículo derecho por la válvula tricúspide. [7] Las paredes del ventrículo derecho están revestidas de trabéculas carnosas , crestas de músculo cardíaco cubiertas por endocardio. Además de estas crestas musculares, una banda de músculo cardíaco, también cubierta por endocardio, conocida como banda moderadora refuerza las paredes delgadas del ventrículo derecho y desempeña un papel crucial en la conducción cardíaca. Surge de la parte inferior del tabique interventricular y cruza el espacio interior del ventrículo derecho para conectarse con el músculo papilar inferior. [7] El ventrículo derecho se estrecha en el tronco pulmonar , en el que expulsa sangre al contraerse. El tronco pulmonar se ramifica en las arterias pulmonares izquierda y derecha que llevan la sangre a cada pulmón. La válvula pulmonar se encuentra entre el corazón derecho y el tronco pulmonar. [7]
El corazón izquierdo tiene dos cámaras: la aurícula izquierda y el ventrículo izquierdo, separados por la válvula mitral . [7]
La aurícula izquierda recibe sangre oxigenada de los pulmones a través de una de las cuatro venas pulmonares . La aurícula izquierda tiene una evaginación llamada apéndice auricular izquierdo . Al igual que la aurícula derecha, la aurícula izquierda está revestida por músculos pectíneos . [26] La aurícula izquierda está conectada al ventrículo izquierdo por la válvula mitral. [7]
El ventrículo izquierdo es mucho más grueso en comparación con el derecho, debido a la mayor fuerza necesaria para bombear sangre a todo el cuerpo. Al igual que el ventrículo derecho, el izquierdo también tiene trabéculas carnosas , pero no hay banda moderadora . El ventrículo izquierdo bombea sangre al cuerpo a través de la válvula aórtica y hacia la aorta. Dos pequeñas aberturas sobre la válvula aórtica llevan sangre al músculo cardíaco ; la arteria coronaria izquierda está sobre la cúspide izquierda de la válvula, y la arteria coronaria derecha está sobre la cúspide derecha. [7]

La pared del corazón está formada por tres capas: el endocardio interno , el miocardio medio y el epicardio externo . Estas están rodeadas por un saco de doble membrana llamado pericardio.
La capa más interna del corazón se llama endocardio. Está formada por un revestimiento de epitelio escamoso simple y cubre las cámaras y válvulas cardíacas. Se continúa con el endotelio de las venas y arterias del corazón, y está unida al miocardio con una fina capa de tejido conectivo. [7] El endocardio, al secretar endotelinas , también puede desempeñar un papel en la regulación de la contracción del miocardio. [7]

La capa intermedia de la pared del corazón es el miocardio, que es el músculo cardíaco , una capa de tejido muscular estriado involuntario rodeado por un marco de colágeno . El patrón del músculo cardíaco es elegante y complejo, ya que las células musculares se arremolinan y giran en espiral alrededor de las cámaras del corazón, con los músculos externos formando un patrón en forma de 8 alrededor de las aurículas y alrededor de las bases de los grandes vasos y los músculos internos, formando una figura de 8 alrededor de los dos ventrículos y avanzando hacia el ápice. Este complejo patrón en espiral permite que el corazón bombee sangre de manera más efectiva. [7]
Existen dos tipos de células en el músculo cardíaco: las células musculares , que tienen la capacidad de contraerse fácilmente, y las células marcapasos del sistema de conducción. Las células musculares constituyen la mayor parte (99%) de las células de las aurículas y los ventrículos. Estas células contráctiles están conectadas por discos intercalados que permiten una respuesta rápida a los impulsos del potencial de acción de las células marcapasos. Los discos intercalados permiten que las células actúen como un sincitio y posibilitan las contracciones que bombean sangre a través del corazón y hacia las arterias principales . [7] Las células marcapasos constituyen el 1% de las células y forman el sistema de conducción del corazón. Por lo general, son mucho más pequeñas que las células contráctiles y tienen pocas miofibrillas , lo que les da una contractibilidad limitada. Su función es similar en muchos aspectos a las neuronas . [7] El tejido muscular cardíaco tiene autorritmicidad , la capacidad única de iniciar un potencial de acción cardíaca a una velocidad fija, propagando el impulso rápidamente de célula a célula para desencadenar la contracción de todo el corazón. [7]
Existen proteínas específicas expresadas en las células del músculo cardíaco. [27] [28] Estas están principalmente asociadas con la contracción muscular y se unen con actina , miosina , tropomiosina y troponina . Incluyen MYH6 , ACTC1 , TNNI3 , CDH2 y PKP2 . Otras proteínas expresadas son MYH7 y LDB3 que también se expresan en el músculo esquelético. [29]
El pericardio es el saco que rodea el corazón. La superficie exterior dura del pericardio se llama membrana fibrosa. Está revestida por una membrana interna doble llamada membrana serosa que produce líquido pericárdico para lubricar la superficie del corazón. [30] La parte de la membrana serosa unida a la membrana fibrosa se llama pericardio parietal, mientras que la parte de la membrana serosa unida al corazón se conoce como pericardio visceral. El pericardio está presente para lubricar su movimiento contra otras estructuras dentro del tórax, para mantener la posición del corazón estabilizada dentro del tórax y para protegerlo de infecciones. [31]
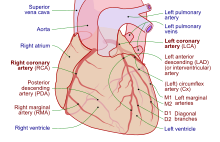
El tejido cardíaco, como todas las células del cuerpo, necesita recibir oxígeno , nutrientes y una forma de eliminar los desechos metabólicos . Esto se logra mediante la circulación coronaria, que incluye arterias , venas y vasos linfáticos . El flujo sanguíneo a través de los vasos coronarios se produce en picos y valles relacionados con la relajación o contracción del músculo cardíaco. [7]
El tejido cardíaco recibe sangre de dos arterias que surgen justo por encima de la válvula aórtica. Estas son la arteria coronaria principal izquierda y la arteria coronaria derecha . La arteria coronaria principal izquierda se divide poco después de salir de la aorta en dos vasos, la arteria descendente anterior izquierda y la arteria circunfleja izquierda . La arteria descendente anterior izquierda irriga el tejido cardíaco y la parte frontal, el lado externo y el tabique del ventrículo izquierdo. Lo hace ramificándose en arterias más pequeñas: ramas diagonales y septales. La arteria circunfleja izquierda irriga la parte posterior e inferior del ventrículo izquierdo. La arteria coronaria derecha irriga la aurícula derecha, el ventrículo derecho y las secciones posteriores inferiores del ventrículo izquierdo. La arteria coronaria derecha también suministra sangre al nódulo auriculoventricular (en aproximadamente el 90% de las personas) y al nódulo sinoatrial (en aproximadamente el 60% de las personas). La arteria coronaria derecha discurre por un surco en la parte posterior del corazón y la arteria descendente anterior izquierda discurre por un surco en la parte frontal. Existe una variación significativa entre las personas en la anatomía de las arterias que irrigan el corazón [32]. Las arterias se dividen en sus tramos más lejanos en ramas más pequeñas que se unen en los bordes de cada distribución arterial. [7]
El seno coronario es una gran vena que drena hacia la aurícula derecha y recibe la mayor parte del drenaje venoso del corazón. Recibe sangre de la gran vena cardíaca (que recibe la aurícula izquierda y ambos ventrículos), la vena cardíaca posterior (que drena la parte posterior del ventrículo izquierdo), la vena cardíaca media (que drena la parte inferior de los ventrículos izquierdo y derecho) y las venas cardíacas pequeñas . [33] Las venas cardíacas anteriores drenan la parte frontal del ventrículo derecho y drenan directamente hacia la aurícula derecha. [7]
Debajo de cada una de las tres capas del corazón existen pequeñas redes linfáticas llamadas plexos . Estas redes se agrupan en un tronco principal izquierdo y un tronco principal derecho, que recorren el surco entre los ventrículos que existe en la superficie del corazón, recibiendo vasos más pequeños a medida que viajan hacia arriba. Estos vasos luego viajan hacia el surco auriculoventricular y reciben un tercer vaso que drena la sección del ventrículo izquierdo que se encuentra sobre el diafragma. El vaso izquierdo se une a este tercer vaso y viaja a lo largo de la arteria pulmonar y la aurícula izquierda, terminando en el nódulo traqueobronquial inferior . El vaso derecho viaja a lo largo de la aurícula derecha y la parte del ventrículo derecho que se encuentra sobre el diafragma. Por lo general, luego viaja por delante de la aorta ascendente y luego termina en un nódulo braquiocefálico. [34]
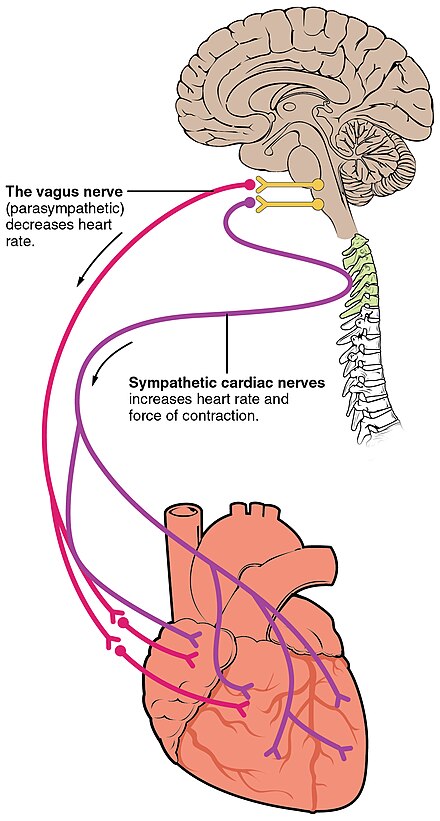
El corazón recibe señales nerviosas del nervio vago y de los nervios que surgen del tronco simpático . Estos nervios actúan para influir, pero no para controlar, la frecuencia cardíaca. Los nervios simpáticos también influyen en la fuerza de la contracción cardíaca. [35] Las señales que viajan a lo largo de estos nervios surgen de dos centros cardiovasculares pareados en el bulbo raquídeo . El nervio vago del sistema nervioso parasimpático actúa para disminuir la frecuencia cardíaca, y los nervios del tronco simpático actúan para aumentarla. [7] Estos nervios forman una red de nervios que se encuentra sobre el corazón llamada plexo cardíaco . [7] [34]
El nervio vago es un nervio largo y errante que emerge del tronco encefálico y proporciona estimulación parasimpática a una gran cantidad de órganos en el tórax y el abdomen, incluido el corazón. [36] Los nervios del tronco simpático emergen a través de los ganglios torácicos T1-T4 y viajan tanto a los nódulos sinoauriculares como auriculoventriculares, así como a las aurículas y los ventrículos. Los ventrículos están más ricamente inervados por fibras simpáticas que por fibras parasimpáticas. La estimulación simpática provoca la liberación del neurotransmisor noradrenalina (también conocido como noradrenalina ) en la unión neuromuscular de los nervios cardíacos. Esto acorta el período de repolarización, acelerando así la tasa de despolarización y contracción, lo que resulta en un aumento de la frecuencia cardíaca. Abre canales de iones de sodio y calcio controlados químicamente o por ligando, lo que permite una afluencia de iones con carga positiva . [7] La noradrenalina se une al receptor beta-1 . [7]
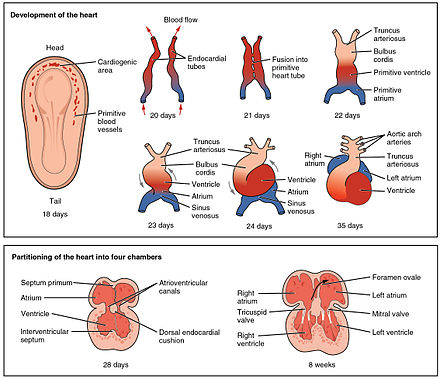
El corazón es el primer órgano funcional que se desarrolla y comienza a latir y a bombear sangre aproximadamente a las tres semanas de la embriogénesis . Este inicio temprano es crucial para el desarrollo embrionario y prenatal posterior .
El corazón se deriva del mesénquima esplácnopleúrico en la placa neural que forma la región cardiogénica . Aquí se forman dos tubos endocárdicos que se fusionan para formar un tubo cardíaco primitivo conocido como corazón tubular . [37] Entre la tercera y la cuarta semana, el tubo cardíaco se alarga y comienza a doblarse para formar una forma de S dentro del pericardio. Esto coloca las cámaras y los vasos principales en la alineación correcta para el corazón desarrollado. El desarrollo posterior incluirá la formación de los tabiques y las válvulas y la remodelación de las cámaras cardíacas. Al final de la quinta semana, los tabiques están completos y, para la novena semana, las válvulas cardíacas están completas. [7]
Antes de la quinta semana, hay una abertura en el corazón fetal conocida como foramen oval . El foramen oval permite que la sangre del corazón fetal pase directamente de la aurícula derecha a la aurícula izquierda, lo que permite que parte de la sangre no pase por los pulmones. En cuestión de segundos después del nacimiento, un colgajo de tejido conocido como septum primum que anteriormente actuaba como válvula cierra el foramen oval y establece el patrón típico de circulación cardíaca. En el lugar donde estaba el foramen oval, queda una depresión en la superficie de la aurícula derecha, llamada fosa oval. [7]
El corazón embrionario comienza a latir alrededor de los 22 días después de la concepción (5 semanas después del último período menstrual normal, LMP). Comienza a latir a una frecuencia cercana a la de la madre, que es de aproximadamente 75 a 80 latidos por minuto (lpm). Luego, la frecuencia cardíaca embrionaria se acelera y alcanza una frecuencia máxima de 165 a 185 lpm a principios de la 7.ª semana (principios de la 9.ª semana después del LMP). [38] [39] Después de 9 semanas (inicio de la etapa fetal ), comienza a desacelerarse, disminuyendo a alrededor de 145 (±25) lpm al nacer. No hay diferencia en las frecuencias cardíacas de mujeres y hombres antes del nacimiento. [40]
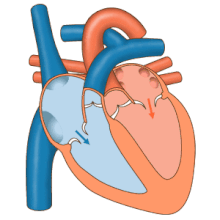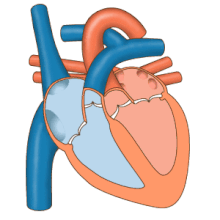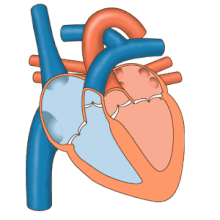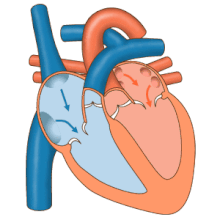
El corazón funciona como una bomba en el sistema circulatorio para proporcionar un flujo continuo de sangre a todo el cuerpo. Esta circulación consta de la circulación sistémica hacia y desde el cuerpo y la circulación pulmonar hacia y desde los pulmones. La sangre en la circulación pulmonar intercambia dióxido de carbono por oxígeno en los pulmones a través del proceso de respiración . Luego, la circulación sistémica transporta oxígeno al cuerpo y devuelve dióxido de carbono y sangre relativamente desoxigenada al corazón para su transferencia a los pulmones. [7]
El corazón derecho recoge sangre desoxigenada de dos grandes venas, las venas cavas superior e inferior . La sangre se acumula en la aurícula derecha e izquierda de forma continua. [7] La vena cava superior drena la sangre desde arriba del diafragma y desemboca en la parte superior trasera de la aurícula derecha. La vena cava inferior drena la sangre desde debajo del diafragma y desemboca en la parte trasera de la aurícula debajo de la abertura de la vena cava superior. Inmediatamente por encima y en la mitad de la abertura de la vena cava inferior se encuentra la abertura del seno coronario de paredes delgadas. [7] Además, el seno coronario devuelve sangre desoxigenada del miocardio a la aurícula derecha. La sangre se acumula en la aurícula derecha. Cuando la aurícula derecha se contrae, la sangre se bombea a través de la válvula tricúspide hacia el ventrículo derecho. A medida que el ventrículo derecho se contrae, la válvula tricúspide se cierra y la sangre se bombea hacia el tronco pulmonar a través de la válvula pulmonar. El tronco pulmonar se divide en arterias pulmonares y, progresivamente, en arterias más pequeñas a lo largo de los pulmones, hasta llegar a los capilares . A medida que estos pasan por los alvéolos, el dióxido de carbono se intercambia por oxígeno. Esto sucede a través del proceso pasivo de difusión .
En el corazón izquierdo, la sangre oxigenada regresa a la aurícula izquierda a través de las venas pulmonares. Luego se bombea al ventrículo izquierdo a través de la válvula mitral y a la aorta a través de la válvula aórtica para la circulación sistémica. La aorta es una arteria grande que se ramifica en muchas arterias más pequeñas, arteriolas y, finalmente, capilares. En los capilares, el oxígeno y los nutrientes de la sangre se suministran a las células del cuerpo para el metabolismo y se intercambian por dióxido de carbono y productos de desecho. [7] La sangre capilar, ahora desoxigenada, viaja a las vénulas y venas que finalmente se acumulan en las venas cavas superior e inferior, y en el corazón derecho.

El ciclo cardíaco es la secuencia de eventos en los que el corazón se contrae y se relaja con cada latido. [11] El período de tiempo durante el cual los ventrículos se contraen, forzando la salida de la sangre hacia la aorta y la arteria pulmonar principal, se conoce como sístole , mientras que el período durante el cual los ventrículos se relajan y se vuelven a llenar de sangre se conoce como diástole . Las aurículas y los ventrículos trabajan en conjunto, por lo que en la sístole, cuando los ventrículos se contraen, las aurículas están relajadas y recolectan sangre. Cuando los ventrículos están relajados en la diástole, las aurículas se contraen para bombear sangre a los ventrículos. Esta coordinación garantiza que la sangre se bombee de manera eficiente al cuerpo. [7]
Al comienzo del ciclo cardíaco, los ventrículos se relajan. A medida que lo hacen, se llenan de sangre que pasa a través de las válvulas mitral y tricúspide abiertas . Una vez que los ventrículos han completado la mayor parte de su llenado, las aurículas se contraen, lo que obliga a que entre más sangre en los ventrículos y activa la bomba. A continuación, los ventrículos comienzan a contraerse. A medida que aumenta la presión dentro de las cavidades de los ventrículos, las válvulas mitral y tricúspide se cierran. A medida que la presión dentro de los ventrículos aumenta aún más, superando la presión en la aorta y las arterias pulmonares, las válvulas aórtica y pulmonar se abren. La sangre es expulsada del corazón, lo que hace que la presión dentro de los ventrículos disminuya. Simultáneamente, las aurículas se vuelven a llenar a medida que la sangre fluye hacia la aurícula derecha a través de las venas cavas superior e inferior , y hacia la aurícula izquierda a través de las venas pulmonares. Finalmente, cuando la presión dentro de los ventrículos cae por debajo de la presión dentro de la aorta y las arterias pulmonares, las válvulas aórtica y pulmonar se cierran. Los ventrículos comienzan a relajarse, las válvulas mitral y tricúspide se abren y el ciclo comienza de nuevo. [11]

El gasto cardíaco (GC) es una medida de la cantidad de sangre bombeada por cada ventrículo (volumen sistólico) en un minuto. Se calcula multiplicando el volumen sistólico (VS) por las pulsaciones por minuto de la frecuencia cardíaca (FC). De modo que: GC = VS x FC. [7] El gasto cardíaco se normaliza al tamaño del cuerpo a través del área de superficie corporal y se denomina índice cardíaco .
El gasto cardíaco promedio, utilizando un volumen sistólico promedio de aproximadamente 70 ml, es de 5,25 L/min, con un rango normal de 4,0 a 8,0 L/min. [7] El volumen sistólico normalmente se mide utilizando un ecocardiograma y puede verse influenciado por el tamaño del corazón, la condición física y mental del individuo, el sexo , la contractilidad , la duración de la contracción, la precarga y la poscarga . [7]
La precarga se refiere a la presión de llenado de las aurículas al final de la diástole, cuando los ventrículos están en su máximo volumen. Un factor principal es el tiempo que tardan los ventrículos en llenarse: si los ventrículos se contraen con más frecuencia, entonces hay menos tiempo para llenarse y la precarga será menor. [7] La precarga también puede verse afectada por el volumen sanguíneo de una persona. La fuerza de cada contracción del músculo cardíaco es proporcional a la precarga, descrita como el mecanismo de Frank-Starling . Este establece que la fuerza de contracción es directamente proporcional a la longitud inicial de la fibra muscular, lo que significa que un ventrículo se contraerá con más fuerza cuanto más se estire. [7] [41]
La poscarga , o la cantidad de presión que el corazón debe generar para expulsar sangre en la sístole, está influenciada por la resistencia vascular . Puede verse influenciada por el estrechamiento de las válvulas cardíacas ( estenosis ) o la contracción o relajación de los vasos sanguíneos periféricos. [7]
La fuerza de las contracciones del músculo cardíaco controla el volumen sistólico. Esto puede verse influenciado positiva o negativamente por agentes denominados inótropos . [42] Estos agentes pueden ser el resultado de cambios dentro del cuerpo, o administrarse como medicamentos como parte del tratamiento de un trastorno médico, o como una forma de soporte vital , particularmente en unidades de cuidados intensivos . Los inótropos que aumentan la fuerza de contracción son inótropos "positivos" e incluyen agentes simpáticos como la adrenalina , la noradrenalina y la dopamina . [43] Los inótropos "negativos" disminuyen la fuerza de contracción e incluyen bloqueadores de los canales de calcio . [42]

El latido cardíaco rítmico normal, llamado ritmo sinusal , es establecido por el propio marcapasos del corazón, el nódulo sinoauricular (también conocido como nódulo sinusal o nódulo SA). Aquí se crea una señal eléctrica que viaja a través del corazón, haciendo que el músculo cardíaco se contraiga. El nódulo sinoauricular se encuentra en la parte superior de la aurícula derecha cerca de la unión con la vena cava superior. [44] La señal eléctrica generada por el nódulo sinoauricular viaja a través de la aurícula derecha de una manera radial que no se entiende completamente. Viaja a la aurícula izquierda a través del haz de Bachmann , de modo que los músculos de las aurículas izquierda y derecha se contraen juntos. [45] [46] [47] La señal luego viaja al nódulo auriculoventricular . Este se encuentra en la parte inferior de la aurícula derecha en el tabique auriculoventricular , el límite entre la aurícula derecha y el ventrículo izquierdo. El tabique es parte del esqueleto cardíaco , tejido dentro del corazón a través del cual la señal eléctrica no puede pasar, lo que obliga a la señal a pasar solo a través del nódulo auriculoventricular. [7] La señal luego viaja a lo largo del haz de His hacia las ramas izquierda y derecha del haz hasta los ventrículos del corazón. En los ventrículos, la señal es transportada por un tejido especializado llamado fibras de Purkinje que luego transmiten la carga eléctrica al músculo cardíaco. [48]

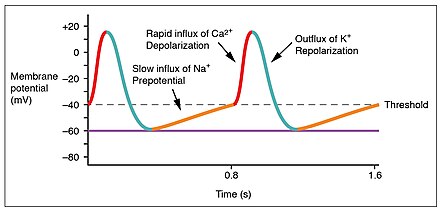
La frecuencia cardíaca normal en reposo se denomina ritmo sinusal y es creada y sostenida por el nódulo sinoauricular , un grupo de células marcapasos que se encuentran en la pared de la aurícula derecha. Las células del nódulo sinoauricular lo hacen creando un potencial de acción . El potencial de acción cardíaco se crea por el movimiento de electrolitos específicos dentro y fuera de las células marcapasos. El potencial de acción luego se propaga a las células cercanas. [49]
Cuando las células sinoauriculares están en reposo, tienen una carga negativa en sus membranas. Una rápida afluencia de iones de sodio hace que la carga de la membrana se vuelva positiva; esto se llama despolarización y ocurre espontáneamente. [7] Una vez que la célula tiene una carga suficientemente alta, los canales de sodio se cierran y los iones de calcio comienzan a ingresar a la célula, poco después de lo cual el potasio comienza a salir de ella. Todos los iones viajan a través de los canales iónicos en la membrana de las células sinoauriculares. El potasio y el calcio comienzan a salir y entrar de la célula solo una vez que tiene una carga suficientemente alta, por lo que se denominan dependientes de voltaje . Poco después de esto, los canales de calcio se cierran y los canales de potasio se abren, lo que permite que el potasio salga de la célula. Esto hace que la célula tenga una carga de reposo negativa y se llama repolarización . Cuando el potencial de membrana alcanza aproximadamente −60 mV, los canales de potasio se cierran y el proceso puede comenzar de nuevo. [7]
Los iones se desplazan desde zonas donde están concentrados hacia zonas donde no lo están. Por este motivo, el sodio se desplaza hacia el interior de la célula desde el exterior y el potasio desde el interior de la célula hacia el exterior. El calcio también desempeña un papel fundamental. Su entrada a través de canales lentos hace que las células sinoauriculares tengan una fase de "meseta" prolongada en la que tienen una carga positiva. Una parte de esta fase se denomina período refractario absoluto . Los iones de calcio también se combinan con la proteína reguladora troponina C en el complejo de troponina para permitir la contracción del músculo cardíaco y se separan de la proteína para permitir la relajación. [50]
La frecuencia cardíaca en reposo de un adulto oscila entre 60 y 100 lpm. La frecuencia cardíaca en reposo de un recién nacido puede ser de 129 latidos por minuto (lpm) y esta disminuye gradualmente hasta la madurez. [51] La frecuencia cardíaca de un atleta puede ser inferior a 60 lpm. Durante el ejercicio, la frecuencia puede ser de 150 lpm con frecuencias máximas que alcanzan de 200 a 220 lpm. [7]
El ritmo sinusal normal del corazón, que da la frecuencia cardíaca en reposo, está influenciado por una serie de factores. Los centros cardiovasculares en el tronco encefálico controlan las influencias simpáticas y parasimpáticas que llegan al corazón a través del nervio vago y el tronco simpático. [52] Estos centros cardiovasculares reciben información de una serie de receptores, incluidos los barorreceptores , que detectan el estiramiento de los vasos sanguíneos, y los quimiorreceptores , que detectan la cantidad de oxígeno y dióxido de carbono en la sangre y su pH. A través de una serie de reflejos, estos ayudan a regular y mantener el flujo sanguíneo. [7]
Los barorreceptores son receptores de estiramiento ubicados en el seno aórtico , los cuerpos carotídeos , las venas cavas y otras ubicaciones, incluidos los vasos pulmonares y el lado derecho del corazón mismo. Los barorreceptores se activan a una velocidad determinada por cuánto se estiran, [53] que está influenciada por la presión arterial, el nivel de actividad física y la distribución relativa de la sangre. Con el aumento de la presión y el estiramiento, la velocidad de activación de los barorreceptores aumenta y los centros cardíacos disminuyen la estimulación simpática y aumentan la estimulación parasimpática. A medida que la presión y el estiramiento disminuyen, la velocidad de activación de los barorreceptores disminuye y los centros cardíacos aumentan la estimulación simpática y disminuyen la estimulación parasimpática. [7] Existe un reflejo similar, llamado reflejo auricular o reflejo de Bainbridge , asociado con diferentes velocidades de flujo sanguíneo a las aurículas. El aumento del retorno venoso estira las paredes de las aurículas donde se encuentran los barorreceptores especializados. Sin embargo, a medida que los barorreceptores auriculares aumentan su frecuencia de activación y se estiran debido al aumento de la presión arterial, el centro cardíaco responde aumentando la estimulación simpática e inhibiendo la estimulación parasimpática para aumentar la frecuencia cardíaca. Lo opuesto también es cierto. [7] Los quimiorreceptores presentes en el cuerpo carotídeo o adyacentes a la aorta en un cuerpo aórtico responden a los niveles de oxígeno y dióxido de carbono de la sangre. Un nivel bajo de oxígeno o un nivel alto de dióxido de carbono estimularán la activación de los receptores. [54]
El nivel de ejercicio y condición física, la edad, la temperatura corporal, la tasa metabólica basal e incluso el estado emocional de una persona pueden afectar la frecuencia cardíaca. Los niveles elevados de las hormonas epinefrina , norepinefrina y hormonas tiroideas pueden aumentar la frecuencia cardíaca. Los niveles de electrolitos, incluidos el calcio, el potasio y el sodio, también pueden influir en la velocidad y la regularidad de la frecuencia cardíaca; el bajo nivel de oxígeno en sangre , la presión arterial baja y la deshidratación pueden aumentarla. [7]
Las enfermedades cardiovasculares , que incluyen enfermedades del corazón, son la principal causa de muerte en todo el mundo. [55] La mayoría de las enfermedades cardiovasculares no son transmisibles y están relacionadas con el estilo de vida y otros factores, y se vuelven más frecuentes con el envejecimiento. [55] Las enfermedades cardíacas son una de las principales causas de muerte y representaron un promedio del 30% de todas las muertes en 2008 a nivel mundial. [13] Esta tasa varía de un 28% a un 40% en los países de altos ingresos . [14] Los médicos que se especializan en el corazón se denominan cardiólogos . Muchos otros profesionales médicos participan en el tratamiento de enfermedades del corazón, incluidos médicos , cirujanos cardiotorácicos , intensivistas y profesionales de la salud afines , incluidos fisioterapeutas y dietistas . [56]
La enfermedad de la arteria coronaria, también conocida como enfermedad cardíaca isquémica, es causada por la aterosclerosis , una acumulación de material graso a lo largo de las paredes internas de las arterias. Estos depósitos grasos conocidos como placas ateroscleróticas estrechan las arterias coronarias y, si son graves, pueden reducir el flujo sanguíneo al corazón. [57] Si un estrechamiento (o estenosis) es relativamente menor, entonces el paciente puede no experimentar ningún síntoma. Los estrechamientos graves pueden causar dolor en el pecho ( angina ) o falta de aire durante el ejercicio o incluso en reposo. La fina cubierta de una placa aterosclerótica puede romperse, exponiendo el centro graso a la sangre circulante. En este caso, se puede formar un coágulo o trombo, bloqueando la arteria y restringiendo el flujo sanguíneo a un área del músculo cardíaco causando un infarto de miocardio (un ataque cardíaco) o angina inestable . [58] En el peor de los casos, esto puede causar un paro cardíaco , una pérdida repentina y total del rendimiento del corazón. [59] La obesidad , la hipertensión arterial , la diabetes no controlada , el tabaquismo y el colesterol alto pueden aumentar el riesgo de desarrollar aterosclerosis y enfermedad de las arterias coronarias. [55] [57]
La insuficiencia cardíaca se define como una afección en la que el corazón no puede bombear suficiente sangre para satisfacer las demandas del cuerpo. [60] Los pacientes con insuficiencia cardíaca pueden experimentar falta de aire, especialmente cuando están acostados, así como hinchazón de tobillos, conocida como edema periférico . La insuficiencia cardíaca es el resultado de muchas enfermedades que afectan al corazón, pero se asocia más comúnmente con la cardiopatía isquémica , la cardiopatía valvular o la presión arterial alta. Las causas menos comunes incluyen varias miocardiopatías . La insuficiencia cardíaca se asocia con frecuencia con la debilidad del músculo cardíaco en los ventrículos (insuficiencia cardíaca sistólica), pero también se puede observar en pacientes con músculo cardíaco fuerte pero rígido (insuficiencia cardíaca diastólica). La afección puede afectar al ventrículo izquierdo (causando predominantemente falta de aire), al ventrículo derecho (causando predominantemente hinchazón de las piernas y una presión venosa yugular elevada ) o a ambos ventrículos. Los pacientes con insuficiencia cardíaca tienen un mayor riesgo de desarrollar alteraciones peligrosas del ritmo cardíaco o arritmias . [60]
Las miocardiopatías son enfermedades que afectan al músculo del corazón. Algunas causan un engrosamiento anormal del músculo cardíaco ( miocardiopatía hipertrófica ), algunas hacen que el corazón se expanda y debilite de manera anormal ( miocardiopatía dilatada ), algunas hacen que el músculo cardíaco se vuelva rígido e incapaz de relajarse por completo entre contracciones ( miocardiopatía restrictiva ) y algunas hacen que el corazón sea propenso a ritmos cardíacos anormales ( miocardiopatía arritmogénica ). Estas afecciones a menudo son genéticas y pueden heredarse , pero algunas, como la miocardiopatía dilatada, pueden ser causadas por daños causados por toxinas como el alcohol. Algunas miocardiopatías, como la miocardiopatía hipertrófica, están relacionadas con un mayor riesgo de muerte cardíaca súbita, particularmente en deportistas. [7] Muchas miocardiopatías pueden provocar insuficiencia cardíaca en las últimas etapas de la enfermedad. [60]
Las válvulas cardíacas sanas permiten que la sangre fluya fácilmente en una dirección y evitan que fluya en la otra dirección. Una válvula cardíaca enferma puede tener una abertura estrecha ( estenosis ), que restringe el flujo de sangre en la dirección hacia adelante. De lo contrario, una válvula puede tener fugas, lo que permite que la sangre se filtre en la dirección inversa ( regurgitación ). La enfermedad cardíaca valvular puede causar disnea, desmayos o dolor en el pecho, pero puede ser asintomática y solo detectarse en un examen de rutina al escuchar ruidos cardíacos anormales o un soplo cardíaco . En el mundo desarrollado, la enfermedad cardíaca valvular es causada más comúnmente por la degeneración secundaria a la vejez, pero también puede ser causada por una infección de las válvulas cardíacas ( endocarditis ). En algunas partes del mundo, la enfermedad cardíaca reumática es una causa importante de enfermedad cardíaca valvular, que generalmente conduce a estenosis mitral o aórtica y es causada por el sistema inmunológico del cuerpo que reacciona a una infección de garganta estreptocócica . [61] [62]
Si bien en un corazón sano las ondas de impulsos eléctricos se originan en el nódulo sinusal antes de propagarse al resto de las aurículas, al nódulo auriculoventricular y, finalmente, a los ventrículos (lo que se denomina ritmo sinusal normal ), este ritmo normal puede verse alterado. Los ritmos cardíacos anormales o arritmias pueden ser asintomáticos o pueden causar palpitaciones, desmayos o disnea. Algunos tipos de arritmia, como la fibrilación auricular, aumentan el riesgo a largo plazo de sufrir un accidente cerebrovascular . [63]
Algunas arritmias hacen que el corazón lata de forma anormalmente lenta, lo que se denomina bradicardia o bradiarritmia. Esto puede deberse a un nódulo sinusal anormalmente lento o a un daño en el sistema de conducción cardíaca ( bloqueo cardíaco ). [64] En otras arritmias, el corazón puede latir de forma anormalmente rápida, lo que se denomina taquicardia o taquiarritmia. Estas arritmias pueden adoptar muchas formas y pueden originarse en diferentes estructuras dentro del corazón: algunas surgen de las aurículas (p. ej., aleteo auricular ), algunas del nódulo auriculoventricular (p. ej. , taquicardia por reentrada del nódulo AV ) mientras que otras surgen de los ventrículos (p. ej., taquicardia ventricular ). Algunas taquiarritmias son causadas por cicatrices dentro del corazón (p. ej., algunas formas de taquicardia ventricular ), otras por un foco irritable (p. ej., taquicardia auricular focal ), mientras que otras son causadas por tejido de conducción anormal adicional que ha estado presente desde el nacimiento (p. ej., síndrome de Wolff-Parkinson-White ). La forma más peligrosa de palpitaciones del corazón es la fibrilación ventricular , en la que los ventrículos tiemblan en lugar de contraerse, y que si no se trata es rápidamente fatal. [65]
El saco que rodea el corazón, llamado pericardio, puede inflamarse en una afección conocida como pericarditis . Esta afección generalmente causa dolor en el pecho que puede extenderse a la espalda y, a menudo, es causada por una infección viral ( fiebre glandular , citomegalovirus o virus coxsackie ). Se puede acumular líquido dentro del saco pericárdico, lo que se conoce como derrame pericárdico . Los derrames pericárdicos a menudo ocurren de manera secundaria a pericarditis, insuficiencia renal o tumores, y con frecuencia no causan ningún síntoma. Sin embargo, los derrames grandes o los derrames que se acumulan rápidamente pueden comprimir el corazón en una afección conocida como taponamiento cardíaco , que causa disnea y presión arterial baja potencialmente fatal. Se puede extraer líquido del espacio pericárdico para el diagnóstico o para aliviar el taponamiento utilizando una jeringa en un procedimiento llamado pericardiocentesis . [66]
Algunas personas nacen con corazones anormales y estas anomalías se conocen como defectos cardíacos congénitos. Pueden variar desde anomalías relativamente menores (por ejemplo, foramen oval permeable , posiblemente una variante de lo normal) hasta anomalías graves que amenazan la vida (por ejemplo, síndrome del corazón izquierdo hipoplásico ). Las anomalías comunes incluyen aquellas que afectan al músculo cardíaco que separa los dos lados del corazón (un "agujero en el corazón", por ejemplo, defecto del tabique ventricular ). Otros defectos incluyen aquellos que afectan a las válvulas cardíacas (por ejemplo, estenosis aórtica congénita ) o los principales vasos sanguíneos que salen del corazón (por ejemplo, coartación de la aorta ). Se observan síndromes más complejos que afectan a más de una parte del corazón (por ejemplo, tetralogía de Fallot ).
Algunas cardiopatías congénitas hacen que la sangre con bajo contenido de oxígeno que normalmente regresaría a los pulmones sea bombeada de nuevo al resto del cuerpo. Estas cardiopatías se conocen como cardiopatías congénitas cianóticas y suelen ser más graves. Las cardiopatías congénitas importantes suelen detectarse en la infancia, poco después del nacimiento o incluso antes de que nazca el niño (p. ej., transposición de las grandes arterias ), lo que provoca disnea y una menor tasa de crecimiento. Las formas más leves de cardiopatía congénita pueden pasar desapercibidas durante muchos años y solo revelarse en la vida adulta (p. ej., defecto del tabique auricular ). [67] [68]
Las canalopatías se pueden clasificar según el sistema orgánico al que afectan. En el sistema cardiovascular, el impulso eléctrico necesario para cada latido del corazón lo proporciona el gradiente electroquímico de cada célula cardíaca. Debido a que el latido del corazón depende del movimiento adecuado de los iones a través de la membrana superficial, las canalopatías iónicas cardíacas forman un grupo importante de enfermedades cardíacas. [69] [70] Las canalopatías iónicas cardíacas pueden explicar algunos de los casos de síndrome de muerte súbita y síndrome de muerte súbita arrítmica . [71] El síndrome de QT largo es la forma más común de canalopatía cardíaca.
La enfermedad cardíaca se diagnostica mediante la obtención de una historia clínica , un examen cardíaco y otras investigaciones, que incluyen análisis de sangre , ecocardiogramas , electrocardiogramas y técnicas de diagnóstico por la imagen . Otros procedimientos invasivos, como el cateterismo cardíaco , también pueden desempeñar un papel. [77]
El examen cardíaco incluye la inspección, la palpación del pecho con las manos ( palpación ) y la escucha con un estetoscopio ( auscultación ). [78] [79] Implica la evaluación de signos que pueden ser visibles en las manos de una persona (como hemorragias en astilla ), articulaciones y otras áreas. Se toma el pulso de una persona, generalmente en la arteria radial cerca de la muñeca, para evaluar el ritmo y la fuerza del pulso. Se toma la presión arterial , utilizando un esfigmomanómetro manual o automático o utilizando una medición más invasiva desde dentro de la arteria. Se anota cualquier elevación del pulso venoso yugular . Se palpa el pecho de una persona para detectar cualquier vibración transmitida desde el corazón y luego se escucha con un estetoscopio.

Por lo general, los corazones sanos tienen solo dos ruidos cardíacos audibles , llamados S1 y S2. El primer ruido cardíaco S1, es el sonido creado por el cierre de las válvulas auriculoventriculares durante la contracción ventricular y normalmente se describe como "lub". El segundo ruido cardíaco , S2, es el sonido de las válvulas semilunares cerrándose durante la diástole ventricular y se describe como "dub". [7] Cada sonido consta de dos componentes, que reflejan la ligera diferencia en el tiempo a medida que se cierran las dos válvulas. [80] S2 puede dividirse en dos sonidos distintos, ya sea como resultado de la inspiración o diferentes problemas valvulares o cardíacos. [80] También pueden estar presentes ruidos cardíacos adicionales y estos dan lugar a ritmos de galope . Un tercer ruido cardíaco , S3, generalmente indica un aumento en el volumen sanguíneo ventricular. Un cuarto ruido cardíaco S4 se conoce como galope auricular y se produce por el sonido de la sangre que se fuerza hacia un ventrículo rígido. La presencia combinada de S3 y S4 da un galope cuádruple. [7] Los soplos cardíacos son sonidos cardíacos anormales que pueden estar relacionados con una enfermedad o ser benignos, y hay varios tipos. [81] Normalmente hay dos sonidos cardíacos, y los sonidos cardíacos anormales pueden ser sonidos adicionales o "murmullos" relacionados con el flujo de sangre entre los sonidos. Los soplos se clasifican por volumen, de 1 (el más silencioso) a 6 (el más fuerte), y se evalúan por su relación con los sonidos cardíacos, la posición en el ciclo cardíaco y características adicionales como su radiación a otros sitios, cambios con la posición de una persona, la frecuencia del sonido según lo determinado por el lado del estetoscopio por el que se escuchan y el sitio en el que se escuchan más fuerte. [81] Los soplos pueden ser causados por válvulas cardíacas dañadas o enfermedad cardíaca congénita como defectos del tabique ventricular , o pueden escucharse en corazones normales. Un tipo diferente de sonido, un roce de fricción pericárdica , se puede escuchar en casos de pericarditis donde las membranas inflamadas pueden frotarse entre sí.
Los análisis de sangre juegan un papel importante en el diagnóstico y tratamiento de muchas enfermedades cardiovasculares.
La troponina es un biomarcador sensible para detectar un corazón con un suministro de sangre insuficiente. Se libera entre 4 y 6 horas después de la lesión y suele alcanzar su punto máximo entre las 12 y las 24 horas. [43] A menudo se realizan dos pruebas de troponina: una en el momento de la presentación inicial y otra dentro de las 3 a 6 horas, [82] y un nivel alto o un aumento significativo es diagnóstico. Se puede utilizar una prueba de péptido natriurético cerebral (BNP) para evaluar la presencia de insuficiencia cardíaca, y aumenta cuando hay una mayor demanda en el ventrículo izquierdo. Estas pruebas se consideran biomarcadores porque son altamente específicas para la enfermedad cardíaca. [83] La prueba de la forma MB de la creatina quinasa proporciona información sobre el suministro de sangre del corazón, pero se utiliza con menos frecuencia porque es menos específica y sensible. [84]
A menudo se realizan otros análisis de sangre para ayudar a comprender la salud general de una persona y los factores de riesgo que pueden contribuir a la enfermedad cardíaca. Estos a menudo incluyen un hemograma completo para investigar la anemia y un panel metabólico básico que puede revelar cualquier alteración en los electrolitos. A menudo se requiere un análisis de coagulación para garantizar que se administra el nivel correcto de anticoagulación. A menudo se solicitan lípidos en ayunas y glucosa en sangre en ayunas (o un nivel de HbA1c ) para evaluar el colesterol y el estado de diabetes de una persona , respectivamente. [85]

Mediante el uso de electrodos de superficie en el cuerpo, es posible registrar la actividad eléctrica del corazón. Este trazado de la señal eléctrica se denomina electrocardiograma (ECG) o (EKG). Un ECG es una prueba que se realiza junto a la cama del paciente y que implica la colocación de diez derivaciones en el cuerpo. Esto produce un ECG de "12 derivaciones" (tres derivaciones adicionales se calculan matemáticamente y una derivación se conecta a tierra eléctricamente ). [86]
Hay cinco características prominentes en el ECG: la onda P (despolarización auricular), el complejo QRS (despolarización ventricular) [h] y la onda T (repolarización ventricular). [7] A medida que las células del corazón se contraen, crean una corriente que viaja a través del corazón. Una deflexión hacia abajo en el ECG implica que las células se están volviendo más positivas en carga ("despolarización") en la dirección de esa derivación, mientras que una inflexión hacia arriba implica que las células se están volviendo más negativas ("repolarización") en la dirección de la derivación. Esto depende de la posición de la derivación, por lo que si una onda de despolarización se moviera de izquierda a derecha, una derivación de la izquierda mostraría una deflexión negativa y una derivación de la derecha mostraría una deflexión positiva. El ECG es una herramienta útil para detectar alteraciones del ritmo y para detectar un suministro insuficiente de sangre al corazón. [86] A veces se sospechan anomalías, pero no son visibles inmediatamente en el ECG. Las pruebas durante el ejercicio se pueden utilizar para provocar una anomalía o se puede usar un ECG durante un período más largo, como un monitor Holter de 24 horas , si no hay una anomalía del ritmo sospechada en el momento de la evaluación. [86]
Se pueden utilizar varios métodos de diagnóstico por imágenes para evaluar la anatomía y la función del corazón, incluyendo la ecografía ( ecocardiografía ), la angiografía , la tomografía computarizada , la resonancia magnética y la tomografía por emisión de positrones . Un ecocardiograma es una ecografía del corazón que se utiliza para medir la función del corazón, evaluar la enfermedad valvular y buscar anomalías. La ecocardiografía se puede realizar mediante una sonda en el tórax ( transtorácica ) o mediante una sonda en el esófago ( transesofágica ). Un informe ecocardiográfico típico incluirá información sobre el ancho de las válvulas, anotando cualquier estenosis , si hay reflujo de sangre ( regurgitación ) e información sobre los volúmenes de sangre al final de la sístole y la diástole, incluida una fracción de eyección , que describe cuánta sangre se expulsa de los ventrículos izquierdo y derecho después de la sístole. La fracción de eyección se puede obtener dividiendo el volumen expulsado por el corazón (volumen sistólico) por el volumen del corazón lleno (volumen telediastólico). [87] También se pueden realizar ecocardiogramas en circunstancias en las que el cuerpo está más estresado, para examinar signos de falta de suministro de sangre. Esta prueba de esfuerzo cardíaco implica ejercicio directo o, cuando esto no es posible, inyección de un fármaco como la dobutamina . [79]
Las tomografías computarizadas, las radiografías de tórax y otras formas de diagnóstico por imágenes pueden ayudar a evaluar el tamaño del corazón, detectar signos de edema pulmonar e indicar si hay líquido alrededor del corazón . También son útiles para evaluar la aorta, el vaso sanguíneo principal que sale del corazón. [79]
Las enfermedades que afectan al corazón se pueden tratar con diversos métodos, entre ellos modificación del estilo de vida, tratamiento farmacológico y cirugía.
Los estrechamientos de las arterias coronarias (cardiopatía isquémica) se tratan para aliviar los síntomas del dolor torácico causado por una arteria parcialmente estrecha (angina de pecho), para minimizar el daño al músculo cardíaco cuando una arteria está completamente ocluida ( infarto de miocardio ) o para prevenir que se produzca un infarto de miocardio. Los medicamentos para mejorar los síntomas de la angina incluyen nitroglicerina , betabloqueantes y bloqueadores de los canales de calcio, mientras que los tratamientos preventivos incluyen antiplaquetarios como la aspirina y las estatinas , medidas de estilo de vida como dejar de fumar y perder peso, y el tratamiento de factores de riesgo como la presión arterial alta y la diabetes. [88]
Además de utilizar medicamentos, las arterias cardíacas estrechas se pueden tratar expandiendo los estrechamientos o redirigiendo el flujo de sangre para evitar una obstrucción. Esto se puede realizar mediante una intervención coronaria percutánea , durante la cual se pueden expandir los estrechamientos introduciendo pequeños alambres con un globo en la punta en las arterias coronarias, inflando el globo para expandir el estrechamiento y, a veces, dejando atrás un armazón de metal conocido como stent para mantener la arteria abierta. [89]
Si los estrechamientos de las arterias coronarias no son adecuados para el tratamiento con una intervención coronaria percutánea, puede ser necesaria una cirugía abierta. Se puede realizar un injerto de derivación de la arteria coronaria , mediante el cual se utiliza un vaso sanguíneo de otra parte del cuerpo (la vena safena , la arteria radial o la arteria mamaria interna ) para redirigir la sangre desde un punto anterior al estrechamiento (normalmente la aorta ) a un punto más allá de la obstrucción. [89] [90]
Las válvulas cardíacas enfermas que se han vuelto anormalmente estrechas o anormalmente permeables pueden requerir cirugía. Esto se realiza tradicionalmente como un procedimiento quirúrgico abierto para reemplazar la válvula cardíaca dañada con una válvula protésica de tejido o metálica . En algunas circunstancias, las válvulas tricúspide o mitral se pueden reparar quirúrgicamente , evitando la necesidad de un reemplazo valvular. Las válvulas cardíacas también se pueden tratar de forma percutánea, utilizando técnicas que comparten muchas similitudes con la intervención coronaria percutánea. El reemplazo de la válvula aórtica transcatéter se utiliza cada vez más para pacientes que se consideran de riesgo muy alto para el reemplazo de la válvula abierta. [61]
Las arritmias cardíacas anormales pueden tratarse con fármacos antiarrítmicos, que pueden actuar manipulando el flujo de electrolitos a través de la membrana celular (como los bloqueadores de los canales de calcio , los bloqueadores de los canales de sodio , la amiodarona o la digoxina ) o modificando el efecto del sistema nervioso autónomo sobre el corazón ( betabloqueantes y atropina ). En algunas arritmias, como la fibrilación auricular, que aumentan el riesgo de accidente cerebrovascular, este riesgo puede reducirse utilizando anticoagulantes como la warfarina o nuevos anticoagulantes orales . [63]
Si los medicamentos no logran controlar una arritmia, otra opción de tratamiento puede ser la ablación con catéter . En estos procedimientos, se pasan cables desde una vena o arteria de la pierna hasta el corazón para encontrar el área anormal de tejido que está causando la arritmia. El tejido anormal puede dañarse intencionalmente, o extirparse, calentándolo o congelándolo para evitar más alteraciones del ritmo cardíaco. Si bien la mayoría de las arritmias se pueden tratar utilizando técnicas de catéter mínimamente invasivas, algunas arritmias (en particular la fibrilación auricular ) también se pueden tratar mediante cirugía abierta o toracoscópica , ya sea al momento de otra cirugía cardíaca o como un procedimiento independiente. También se puede utilizar una cardioversión , mediante la cual se utiliza una descarga eléctrica para aturdir al corazón y sacarlo de un ritmo anormal.
También pueden ser necesarios dispositivos cardíacos en forma de marcapasos o desfibriladores implantables para tratar las arritmias. Los marcapasos, que comprenden un pequeño generador alimentado por batería implantado debajo de la piel y uno o más cables que se extienden hasta el corazón, se utilizan con mayor frecuencia para tratar ritmos cardíacos anormalmente lentos . [64] Los desfibriladores implantables se utilizan para tratar ritmos cardíacos rápidos graves que amenazan la vida. Estos dispositivos monitorean el corazón y, si se detecta una frecuencia cardíaca peligrosa, pueden administrar automáticamente una descarga para restaurar el corazón a un ritmo normal. Los desfibriladores implantables se utilizan con mayor frecuencia en pacientes con insuficiencia cardíaca, miocardiopatías o síndromes de arritmia hereditaria.
Además de abordar la causa subyacente de la insuficiencia cardíaca del paciente (más comúnmente cardiopatía isquémica o hipertensión ), el pilar del tratamiento de la insuficiencia cardíaca son los medicamentos. Estos incluyen medicamentos para evitar la acumulación de líquido en los pulmones al aumentar la cantidad de orina que produce el paciente ( diuréticos ) y medicamentos que intentan preservar la función de bombeo del corazón ( betabloqueantes , inhibidores de la ECA y antagonistas del receptor de mineralocorticoides ). [60]
En algunos pacientes con insuficiencia cardíaca, se puede utilizar un marcapasos especializado, conocido como terapia de resincronización cardíaca, para mejorar la eficiencia de bombeo del corazón. [64] Estos dispositivos se combinan con frecuencia con un desfibrilador. En casos muy graves de insuficiencia cardíaca, se puede implantar una pequeña bomba llamada dispositivo de asistencia ventricular que complementa la capacidad de bombeo del propio corazón. En los casos más graves, se puede considerar un trasplante cardíaco . [60]

Los seres humanos conocen el corazón desde la antigüedad, aunque su función y anatomía precisas no se entendían con claridad. [91] A partir de las visiones principalmente religiosas de las sociedades anteriores hacia el corazón, se considera que los antiguos griegos fueron la sede principal de la comprensión científica del corazón en el mundo antiguo. [92] [93] [94] Aristóteles consideraba que el corazón era el órgano responsable de crear sangre; Platón consideraba que el corazón era la fuente de sangre circulante e Hipócrates observó que la sangre circulaba cíclicamente desde el cuerpo a través del corazón hasta los pulmones. [92] [94] Erasistratos (304-250 a. C.) observó que el corazón era una bomba que causaba la dilatación de los vasos sanguíneos, y observó que tanto las arterias como las venas irradiaban desde el corazón, volviéndose progresivamente más pequeñas con la distancia, aunque creía que estaban llenas de aire y no de sangre. También descubrió las válvulas cardíacas. [92]
El médico griego Galeno (siglo II d. C.) sabía que los vasos sanguíneos transportaban sangre e identificó la sangre venosa (de color rojo oscuro) y la arterial (más brillante y fina), cada una con funciones distintas y separadas. [92] Galeno, observando que el corazón era el órgano más caliente del cuerpo, concluyó que proporcionaba calor al cuerpo. [94] El corazón no bombeaba sangre, el movimiento del corazón succionaba sangre durante la diástole y la sangre se movía por la pulsación de las propias arterias. [94] Galeno creía que la sangre arterial se creaba cuando la sangre venosa pasaba del ventrículo izquierdo al derecho a través de "poros" entre los ventrículos. [91] El aire de los pulmones pasaba desde los pulmones a través de la arteria pulmonar al lado izquierdo del corazón y creaba sangre arterial. [94]
Estas ideas no fueron cuestionadas durante casi mil años. [91] [94]
Las primeras descripciones de los sistemas de circulación coronaria y pulmonar se pueden encontrar en el Comentario sobre la anatomía en el Canon de Avicena , publicado en 1242 por Ibn al-Nafis . [95] En su manuscrito, al-Nafis escribió que la sangre pasa a través de la circulación pulmonar en lugar de moverse desde el ventrículo derecho al izquierdo como creía anteriormente Galeno. [96] Su obra fue traducida posteriormente al latín por Andrea Alpago . [97]
En Europa, las enseñanzas de Galeno siguieron dominando la comunidad académica y sus doctrinas fueron adoptadas como el canon oficial de la Iglesia. Andreas Vesalius cuestionó algunas de las creencias de Galeno sobre el corazón en De humani corporis fabrica (1543), pero su obra magna fue interpretada como un desafío a las autoridades y fue objeto de numerosos ataques. [98] Miguel Servet escribió en Christianismi Restitutio (1553) que la sangre fluye de un lado del corazón al otro a través de los pulmones. [98]

Un gran avance en la comprensión del flujo de sangre a través del corazón y el cuerpo se produjo con la publicación de De Motu Cordis (1628) por el médico inglés William Harvey . El libro de Harvey describe completamente la circulación sistémica y la fuerza mecánica del corazón, lo que llevó a una revisión de las doctrinas galénicas. [94] Otto Frank (1865-1944) fue un fisiólogo alemán; entre sus muchos trabajos publicados se encuentran estudios detallados de esta importante relación del corazón. Ernest Starling (1866-1927) fue un importante fisiólogo inglés que también estudió el corazón. Aunque trabajaron en gran medida de forma independiente, sus esfuerzos combinados y conclusiones similares han sido reconocidos en el nombre de " mecanismo de Frank-Starling ". [7]
Aunque las fibras de Purkinje y el haz de His fueron descubiertos ya en el siglo XIX, su papel específico en el sistema de conducción eléctrica del corazón permaneció desconocido hasta que Sunao Tawara publicó su monografía, titulada Das Reizleitungssystem des Säugetierherzens , en 1906. El descubrimiento de Tawara del nódulo auriculoventricular impulsó a Arthur Keith y Martin Flack a buscar estructuras similares en el corazón, lo que llevó a su descubrimiento del nódulo sinoatrial varios meses después. Estas estructuras forman la base anatómica del electrocardiograma, cuyo inventor, Willem Einthoven , fue galardonado con el Premio Nobel de Medicina o Fisiología en 1924. [99]
El primer trasplante de corazón en un humano jamás realizado fue realizado por James Hardy en 1964, utilizando un corazón de chimpancé, pero el paciente murió en 2 horas. [100] El primer trasplante de corazón de humano a humano fue realizado en 1967 por el cirujano sudafricano Christiaan Barnard en el Hospital Groote Schuur en Ciudad del Cabo . [101] [102] Esto marcó un hito importante en la cirugía cardíaca , capturando la atención tanto de la profesión médica como del mundo en general. Sin embargo, las tasas de supervivencia a largo plazo de los pacientes fueron inicialmente muy bajas. Louis Washkansky , el primer receptor de un corazón donado, murió 18 días después de la operación, mientras que otros pacientes no sobrevivieron más de unas pocas semanas. [103] El cirujano estadounidense Norman Shumway ha sido reconocido por sus esfuerzos para mejorar las técnicas de trasplante, junto con los pioneros Richard Lower , Vladimir Demikhov y Adrian Kantrowitz . Hasta marzo de 2000, se han realizado más de 55.000 trasplantes de corazón en todo el mundo. [104] El primer trasplante exitoso de un corazón de un cerdo genéticamente modificado a un humano en el que el paciente vivió por más tiempo, fue realizado el 7 de enero de 2022 en Baltimore por el cirujano cardíaco Bartley P. Griffith , el receptor fue David Bennett (57) este extendió con éxito su vida hasta el 8 de marzo de 2022 (1 mes y 30 días). [105]
A mediados del siglo XX, las enfermedades cardíacas habían superado a las enfermedades infecciosas como la principal causa de muerte en los Estados Unidos, y actualmente son la principal causa de muerte en todo el mundo. Desde 1948, el Estudio del Corazón de Framingham, que se lleva a cabo en la actualidad , ha arrojado luz sobre los efectos de diversas influencias en el corazón, entre ellas la dieta, el ejercicio y medicamentos comunes como la aspirina. Aunque la introducción de inhibidores de la ECA y betabloqueantes ha mejorado el tratamiento de la insuficiencia cardíaca crónica, la enfermedad sigue siendo una enorme carga médica y social, ya que entre el 30 y el 40 % de los pacientes mueren en el plazo de un año tras recibir el diagnóstico. [106]

As one of the vital organs, the heart was long identified as the center of the entire body, the seat of life, or emotion, or reason, will, intellect, purpose or the mind.[107] The heart is an emblematic symbol in many religions, signifying "truth, conscience or moral courage in many religions—the temple or throne of God in Islamic and Judeo-Christian thought; the divine centre, or atman, and the third eye of transcendent wisdom in Hinduism; the diamond of purity and essence of the Buddha; the Taoist centre of understanding."[107]
In the Hebrew Bible, the word for heart, lev, is used in these meanings, as the seat of emotion, the mind, and referring to the anatomical organ. It is also connected in function and symbolism to the stomach.[108]
An important part of the concept of the soul in Ancient Egyptian religion was thought to be the heart, or ib. The ib or metaphysical heart was believed to be formed from one drop of blood from the child's mother's heart, taken at conception.[109] To ancient Egyptians, the heart was the seat of emotion, thought, will, and intention. This is evidenced by Egyptian expressions which incorporate the word ib, such as Awi-ib for "happy" (literally, "long of heart"), Xak-ib for "estranged" (literally, "truncated of heart").[110] In Egyptian religion, the heart was the key to the afterlife. It was conceived as surviving death in the nether world, where it gave evidence for, or against, its possessor. The heart was therefore not removed from the body during mummification, and was believed to be the center of intelligence and feeling, and needed in the afterlife.[111] It was thought that the heart was examined by Anubis and a variety of deities during the Weighing of the Heart ceremony. If the heart weighed more than the feather of Maat, which symbolized the ideal standard of behavior. If the scales balanced, it meant the heart's possessor had lived a just life and could enter the afterlife; if the heart was heavier, it would be devoured by the monster Ammit.[112]
The Chinese character for "heart", 心, derives from a comparatively realistic depiction of a heart (indicating the heart chambers) in seal script.[113] The Chinese word xīn also takes the metaphorical meanings of "mind", "intention", or "core", and is often translated as "heart-mind" as the ancient Chinese believed the heart was the center of human cognition.[114] In Chinese medicine, the heart is seen as the center of 神 shén "spirit, consciousness".[115] The heart is associated with the small intestine, tongue, governs the six organs and five viscera, and belongs to fire in the five elements.[116]
The Sanskrit word for heart is hṛd or hṛdaya, found in the oldest surviving Sanskrit text, the Rigveda. In Sanskrit, it may mean both the anatomical object and "mind" or "soul", representing the seat of emotion. Hrd may be a cognate of the word for heart in Greek, Latin, and English.[117][118]
Many classical philosophers and scientists, including Aristotle, considered the heart the seat of thought, reason, or emotion, often disregarding the brain as contributing to those functions.[119] The identification of the heart as the seat of emotions in particular is due to the Roman physician Galen, who also located the seat of the passions in the liver, and the seat of reason in the brain.[120]
The heart also played a role in the Aztec system of belief. The most common form of human sacrifice practiced by the Aztecs was heart-extraction. The Aztec believed that the heart (tona) was both the seat of the individual and a fragment of the Sun's heat (istli). To this day, the Nahua consider the Sun to be a heart-soul (tona-tiuh): "round, hot, pulsating".[121]
Indigenous leaders from Alaska to Australia came together in 2020 to deliver a message to the world that humanity needs to shift from the mind to the heart, and let our heart be in charge of what we do.[122] The message was made into a film, which highlighted that humanity must open their hearts to restore balance to the world.[123] Kumu Sabra Kauka, a Hawaiian studies educator and tradition bearer summed up the message of the film saying "Listen to your heart. Follow your path. May it be clear, and for the good of all."[122] The film was led by Illarion Merculieff from the Aleut (Unangan) tribe. Merculieff has written that Unangan Elders referred to the heart as a "source of wisdom", "a deeper portal of profound interconnectedness and awareness that exists between humans and all living things".[124][125]
In Catholicism, there has been a long tradition of veneration of the heart, stemming from worship of the wounds of Jesus Christ which gained prominence from the mid sixteenth century.[126] This tradition influenced the development of the medieval Christian devotion to the Sacred Heart of Jesus and the parallel veneration of the Immaculate Heart of Mary, made popular by John Eudes.[127] There are also many references to the heart in the Christian Bible, including "Blessed are the pure in heart, for they will see God",[128] "Above all else, guard your heart, for everything you do flows from it",[129] "For where your treasure is, there your heart will be also",[130] "For as a man thinks in his heart, so shall he be."[131]
The expression of a broken heart is a cross-cultural reference to grief for a lost one or to unfulfilled romantic love.
The notion of "Cupid's arrows" is ancient, due to Ovid, but while Ovid describes Cupid as wounding his victims with his arrows, it is not made explicit that it is the heart that is wounded. The familiar iconography of Cupid shooting little heart symbols is a Renaissance theme that became tied to Valentine's Day.[107]
In certain Trans-New Guinea languages, such as Foi and Momoona, the heart and seat of emotions are colexified, meaning they share the same word.[132]
Animal hearts are widely consumed as food. As they are almost entirely muscle, they are high in protein. They are often included in dishes with other offal, for example in the pan-Ottoman kokoretsi.
Chicken hearts are considered to be giblets, and are often grilled on skewers; examples of this are Japanese hāto yakitori, Brazilian churrasco de coração, and Indonesian chicken heart satay.[133] They can also be pan-fried, as in Jerusalem mixed grill. In Egyptian cuisine, they can be used, finely chopped, as part of stuffing for chicken.[134] Many recipes combined them with other giblets, such as the Mexican pollo en menudencias[135] and the Russian ragu iz kurinyikh potrokhov.[136]
The hearts of beef, pork, and mutton can generally be interchanged in recipes. As heart is a hard-working muscle, it makes for "firm and rather dry" meat,[137] so is generally slow-cooked. Another way of dealing with toughness is to julienne the meat, as in Chinese stir-fried heart.[138]
Beef heart may be grilled or braised.[139] In the Peruvian anticuchos de corazón, barbecued beef hearts are grilled after being tenderized through long marination in a spice and vinegar mixture. An Australian recipe for "mock goose" is actually braised stuffed beef heart.[140]
Pig heart is stewed, poached, braised,[141] or made into sausage. The Balinese oret is a sort of blood sausage made with pig heart and blood. A French recipe for cœur de porc à l'orange is made of braised heart with an orange sauce.
The size of the heart varies among the different animal groups, with hearts in vertebrates ranging from those of the smallest mice (12 mg) to the blue whale (600 kg).[142] In vertebrates, the heart lies in the middle of the ventral part of the body, surrounded by a pericardium.[143] which in some fish may be connected to the peritoneum.[144]
The sinoatrial node is found in all amniotes but not in more primitive vertebrates. In these animals, the muscles of the heart are relatively continuous, and the sinus venosus coordinates the beat, which passes in a wave through the remaining chambers. Since the sinus venosus is incorporated into the right atrium in amniotes, it is likely homologous with the SA node. In teleosts, with their vestigial sinus venosus, the main centre of coordination is, instead, in the atrium. The rate of heartbeat varies enormously between different species, ranging from around 20 beats per minute in codfish to around 600 in hummingbirds[145] and up to 1200 bpm in the ruby-throated hummingbird.[146]

Adult amphibians and most reptiles have a double circulatory system, meaning a circulatory system divided into arterial and venous parts. However, the heart itself is not completely separated into two sides. Instead, it is separated into three chambers—two atria and one ventricle. Blood returning from both the systemic circulation and the lungs is returned, and blood is pumped simultaneously into the systemic circulation and the lungs. The double system allows blood to circulate to and from the lungs which deliver oxygenated blood directly to the heart.[147]
In reptiles, other than snakes, the heart is usually situated around the middle of the thorax. In terrestrial and arboreal snakes it is usually located nearer to the head; in aquatic species the heart is more centrally located.[148] There is a heart with three chambers: two atria and one ventricle. The form and function of these hearts are different from mammalian hearts due to the fact that snakes have an elongated body, and thus are affected by different environmental factors. In particular, the snake's heart relative to the position in their body has been influenced greatly by gravity. Therefore, snakes that are larger in size tend to have a higher blood pressure due to gravitational change.[148] The ventricle is incompletely separated into two-halves by a wall (septum), with a considerable gap near the pulmonary artery and aortic openings. In most reptilian species, there appears to be little, if any, mixing between the bloodstreams, so the aorta receives, essentially, only oxygenated blood.[145][147] The exception to this rule is crocodiles, which have a four-chambered heart.[149]
In the heart of lungfish, the septum extends partway into the ventricle. This allows for some degree of separation between the de-oxygenated bloodstream destined for the lungs and the oxygenated stream that is delivered to the rest of the body. The absence of such a division in living amphibian species may be partly due to the amount of respiration that occurs through the skin; thus, the blood returned to the heart through the venae cavae is already partially oxygenated. As a result, there may be less need for a finer division between the two bloodstreams than in lungfish or other tetrapods. Nonetheless, in at least some species of amphibian, the spongy nature of the ventricle does seem to maintain more of a separation between the bloodstreams. Also, the original valves of the conus arteriosus have been replaced by a spiral valve that divides it into two parallel parts, thereby helping to keep the two bloodstreams separate.[145]
Archosaurs (crocodilians and birds) and mammals show complete separation of the heart into two pumps for a total of four heart chambers; it is thought that the four-chambered heart of archosaurs evolved independently from that of mammals. In crocodilians, there is a small opening, the foramen of Panizza, at the base of the arterial trunks and there is some degree of mixing between the blood in each side of the heart, during a dive underwater;[150][151] thus, only in birds and mammals are the two streams of blood—those to the pulmonary and systemic circulations—permanently kept entirely separate by a physical barrier.[145]

The heart evolved no less than 380 million years ago in fish.[152] Fish have what is often described as a two-chambered heart,[153] consisting of one atrium to receive blood and one ventricle to pump it.[154] However, the fish heart has entry and exit compartments that may be called chambers, so it is also sometimes described as three-chambered[154] or four-chambered,[155] depending on what is counted as a chamber. The atrium and ventricle are sometimes considered "true chambers", while the others are considered "accessory chambers".[156]
Primitive fish have a four-chambered heart, but the chambers are arranged sequentially so that this primitive heart is quite unlike the four-chambered hearts of mammals and birds. The first chamber is the sinus venosus, which collects deoxygenated blood from the body through the hepatic and cardinal veins. From here, blood flows into the atrium and then to the powerful muscular ventricle where the main pumping action will take place. The fourth and final chamber is the conus arteriosus, which contains several valves and sends blood to the ventral aorta. The ventral aorta delivers blood to the gills where it is oxygenated and flows, through the dorsal aorta, into the rest of the body. (In tetrapods, the ventral aorta has divided in two; one half forms the ascending aorta, while the other forms the pulmonary artery).[145]
In the adult fish, the four chambers are not arranged in a straight row but instead form an S-shape, with the latter two chambers lying above the former two. This relatively simple pattern is found in cartilaginous fish and in the ray-finned fish. In teleosts, the conus arteriosus is very small and can more accurately be described as part of the aorta rather than of the heart proper. The conus arteriosus is not present in any amniotes, presumably having been absorbed into the ventricles over the course of evolution. Similarly, while the sinus venosus is present as a vestigial structure in some reptiles and birds, it is otherwise absorbed into the right atrium and is no longer distinguishable.[145]

Arthropods and most mollusks have an open circulatory system. In this system, deoxygenated blood collects around the heart in cavities (sinuses). This blood slowly permeates the heart through many small one-way channels. The heart then pumps the blood into the hemocoel, a cavity between the organs. The heart in arthropods is typically a muscular tube that runs the length of the body, under the back and from the base of the head. Instead of blood the circulatory fluid is haemolymph which carries the most commonly used respiratory pigment, copper-based haemocyanin as the oxygen transporter. Haemoglobin is only used by a few arthropods.[157]

In some other invertebrates such as earthworms, the circulatory system is not used to transport oxygen and so is much reduced, having no veins or arteries and consisting of two connected tubes. Oxygen travels by diffusion and there are five small muscular vessels that connect these vessels that contract at the front of the animals that can be thought of as "hearts".[157]
Squids and other cephalopods have two "gill hearts" also known as branchial hearts, and one "systemic heart".[158] The branchial hearts have two atria and one ventricle each, and pump to the gills, whereas the systemic heart pumps to the body.[159][160]
Only the chordates (including vertebrates) and the hemichordates have a central "heart", which is a vesicle formed from the thickening of the aorta and contracts to pump blood. This suggests a presence of it in the last common ancestor of these groups (may have been lost in the echinoderms).
This article incorporates text from the CC BY book: OpenStax College, Anatomy & Physiology. OpenStax CNX. 30 July 2014.
{{cite book}}: CS1 maint: multiple names: authors list (link){{cite book}}: CS1 maint: multiple names: authors list (link){{cite book}}: CS1 maint: multiple names: authors list (link)