El páncreas es un órgano del sistema digestivo y del sistema endocrino de los vertebrados . En los humanos, se encuentra en el abdomen detrás del estómago y funciona como una glándula . El páncreas es una glándula mixta o heterocrina , es decir, tiene tanto una función endocrina como una exocrina digestiva. [2] El 99% del páncreas es exocrino y el 1% es endocrino. [3] [4] [5] [6] Como glándula endocrina , funciona principalmente para regular los niveles de azúcar en sangre , secretando las hormonas insulina , glucagón , somatostatina y polipéptido pancreático . Como parte del sistema digestivo, funciona como una glándula exocrina secreta jugo pancreático hacia el duodeno a través del conducto pancreático . Este jugo contiene bicarbonato , que neutraliza el ácido que ingresa al duodeno desde el estómago; y enzimas digestivas , que descomponen los carbohidratos , las proteínas y las grasas de los alimentos que ingresan al duodeno desde el estómago.
La inflamación del páncreas se conoce como pancreatitis y sus causas más comunes son el consumo crónico de alcohol y los cálculos biliares . Debido a su papel en la regulación del azúcar en sangre, el páncreas también es un órgano clave en la diabetes mellitus . El cáncer de páncreas puede surgir después de una pancreatitis crónica o por otras razones, y tiene un pronóstico muy malo, ya que a menudo solo se identifica después de que se ha propagado a otras áreas del cuerpo.
La palabra páncreas proviene del griego πᾶν (pân, "todo") y κρέας (kréas, "carne"). La función del páncreas en la diabetes se conoce al menos desde 1889, y su papel en la producción de insulina se identificó en 1921.

El páncreas es un órgano que en los seres humanos se encuentra en el abdomen , y se extiende desde detrás del estómago hasta la parte superior izquierda del abdomen, cerca del bazo . En los adultos, mide entre 12 y 15 centímetros (4,7 y 5,9 pulgadas) de largo, es lobulado y tiene un aspecto de color salmón. [7]
Anatómicamente, el páncreas se divide en cabeza , cuello , cuerpo y cola . El páncreas se extiende desde la curvatura interna del duodeno , donde la cabeza rodea dos vasos sanguíneos : la arteria y la vena mesentéricas superiores . La parte más larga del páncreas, el cuerpo, se extiende detrás del estómago, y la cola del páncreas termina adyacente al bazo . [7]
Dos conductos, el conducto pancreático principal y un conducto pancreático accesorio más pequeño , recorren el cuerpo del páncreas. El conducto pancreático principal se une al conducto biliar común formando un pequeño globo llamado ampolla de Vater (ampolla hepatopancreática). Esta ampolla está rodeada por un músculo, el esfínter de Oddi . Esta ampolla se abre hacia la parte descendente del duodeno . La apertura del conducto biliar común hacia el conducto pancreático principal está controlada por el esfínter de Boyden . El conducto pancreático accesorio se abre hacia el duodeno con aberturas separadas ubicadas por encima de la abertura del conducto pancreático principal . [7]
La cabeza del páncreas se encuentra dentro de la curvatura del duodeno y envuelve la arteria y la vena mesentéricas superiores. A la derecha se encuentra la parte descendente del duodeno y entre ellas pasan las arterias pancreatoduodenales superior e inferior . Detrás se encuentra la vena cava inferior y el conducto biliar común . Delante se encuentra la membrana peritoneal y el colon transverso . [7] Un pequeño proceso uncinado emerge desde debajo de la cabeza, situado detrás de la vena y, a veces, de la arteria mesentéricas superiores . [7]
El cuello del páncreas separa la cabeza del páncreas, ubicada en la curvatura del duodeno, del cuerpo. El cuello tiene unos 2 cm (0,79 pulgadas) de ancho y se encuentra frente a donde se forma la vena porta . El cuello se encuentra principalmente detrás del píloro del estómago y está cubierto de peritoneo. La arteria pancreatoduodenal anterosuperior pasa por delante del cuello del páncreas. [7]
El cuerpo es la parte más grande del páncreas y se encuentra principalmente detrás del estómago, estrechándose a lo largo de su longitud. El peritoneo se encuentra en la parte superior del cuerpo del páncreas y el colon transverso delante del peritoneo. [7] Detrás del páncreas hay varios vasos sanguíneos, incluida la aorta , la vena esplénica y la vena renal izquierda , así como el comienzo de la arteria mesentérica superior . [7] Debajo del cuerpo del páncreas se encuentra parte del intestino delgado , específicamente la última parte del duodeno y el yeyuno al que se conecta, así como el ligamento suspensorio del duodeno que se encuentra entre estos dos. Delante del páncreas se encuentra el colon transverso. [8]
El páncreas se estrecha hacia la cola, que se encuentra cerca del bazo. [7] Por lo general, mide entre 1,3 y 3,5 cm (0,51 a 1,38 pulgadas) de largo y se encuentra entre las capas del ligamento entre el bazo y el riñón izquierdo . La arteria y la vena esplénicas , que también pasan por detrás del cuerpo del páncreas, pasan por detrás de la cola del páncreas. [7]
El páncreas tiene un rico suministro de sangre, con vasos que se originan como ramas tanto de la arteria celíaca como de la arteria mesentérica superior . [7] La arteria esplénica , la rama más grande del tronco celíaco, corre a lo largo de la parte superior del páncreas y abastece la parte izquierda del cuerpo y la cola del páncreas a través de sus ramas pancreáticas, la más grande de las cuales se llama arteria pancreática mayor . [7] Las arterias pancreaticoduodenales superior e inferior corren a lo largo de las superficies posterior y frontal de la cabeza del páncreas adyacentes al duodeno. Estas irrigan la cabeza del páncreas. Estos vasos se unen ( anastomosis ) en el medio. [7]
El cuerpo y el cuello del páncreas drenan en la vena esplénica , que se encuentra detrás del páncreas. [7] La cabeza drena y envuelve las venas mesentéricas superiores y porta , a través de las venas pancreatoduodenales . [7]
El páncreas drena en vasos linfáticos que recorren sus arterias y tiene un rico suministro linfático. [7] Los vasos linfáticos del cuerpo y la cola drenan en los ganglios linfáticos esplénicos y, finalmente, en los ganglios linfáticos que se encuentran frente a la aorta , entre las arterias celíaca y mesentérica superior. Los vasos linfáticos de la cabeza y el cuello drenan en vasos linfáticos intermedios alrededor de las arterias pancreatoduodenal, mesentérica y hepática, y desde allí a los ganglios linfáticos que se encuentran frente a la aorta. [7]


El páncreas contiene tejido con una función endocrina y exocrina , y esta división también es visible cuando se observa el páncreas bajo un microscopio. [10]
La mayor parte del tejido pancreático tiene una función digestiva. Las células con esta función forman grupos ( latín : acinos ) alrededor de pequeños conductos y están dispuestas en lóbulos que tienen paredes fibrosas delgadas . Las células de cada acino secretan enzimas digestivas inactivas llamadas zimógenos en los pequeños conductos intercalados que rodean. En cada acino, las células tienen forma de pirámide y están situadas alrededor de los conductos intercalados, con los núcleos descansando sobre la membrana basal , un gran retículo endoplasmático y una serie de gránulos de zimógeno visibles dentro del citoplasma . Los conductos intercalados drenan en conductos intralobulillares más grandes dentro del lóbulo y, finalmente, en conductos interlobulillares . Los conductos están revestidos por una sola capa de células en forma de columna . Hay más de una capa de células a medida que aumenta el diámetro de los conductos. [10]
Los tejidos con un papel endocrino dentro del páncreas existen como grupos de células llamadas islotes pancreáticos (también llamados islotes de Langerhans ) que se distribuyen por todo el páncreas. [9] Los islotes pancreáticos contienen células alfa , células beta y células delta , cada una de las cuales libera una hormona diferente. Estas células tienen posiciones características, con células alfa (que secretan glucagón ) que tienden a estar situadas alrededor de la periferia del islote, y células beta (que secretan insulina ) más numerosas y se encuentran en todo el islote. [9] Las células enterocromafines también están dispersas por los islotes. [9] Los islotes están compuestos por hasta 3.000 células secretoras, y contienen varias arteriolas pequeñas para recibir sangre, y vénulas que permiten que las hormonas secretadas por las células entren en la circulación sistémica . [9]
El tamaño del páncreas varía considerablemente. [7] Existen varias variaciones anatómicas relacionadas con el desarrollo embriológico de las dos yemas pancreáticas . El páncreas se desarrolla a partir de estas yemas a cada lado del duodeno. La yema ventral rota para quedar junto a la yema dorsal y finalmente fusionarse. En aproximadamente el 10% de los adultos, puede estar presente un conducto pancreático accesorio si el conducto principal de la yema dorsal del páncreas no retrocede; este conducto se abre hacia la papila duodenal menor . [11] Si las dos yemas, cada una con un conducto, no se fusionan, puede existir un páncreas con dos conductos separados, una condición conocida como páncreas divisum . Esta condición no tiene consecuencias fisiológicas. [12] Si la yema ventral no rota completamente, puede existir un páncreas anular , donde parte o la totalidad del duodeno está rodeado por el páncreas. Esto puede estar asociado con atresia duodenal . [13]
En el páncreas humano normal se expresan 10 000 genes codificadores de proteínas (~50 % de todos los genes humanos). [14] [15] Menos de 100 de estos genes se expresan específicamente en el páncreas. De manera similar a las glándulas salivales , la mayoría de los genes específicos del páncreas codifican proteínas secretadas. Las proteínas específicas del páncreas correspondientes se expresan en el compartimento celular exocrino y tienen funciones relacionadas con la digestión o la absorción de alimentos, como las enzimas digestivas quimotripsinógeno y la lipasa pancreática PNLIP , o se expresan en las diversas células de los islotes pancreáticos endocrinos y tienen funciones relacionadas con las hormonas secretadas, como la insulina , el glucagón , la somatostatina y el polipéptido pancreático . [16]
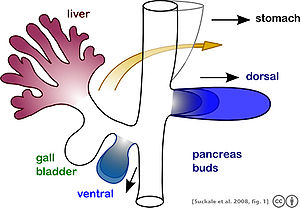
El páncreas se forma durante el desarrollo a partir de dos yemas que surgen de la parte duodenal del intestino anterior , un tubo embrionario que es un precursor del tracto gastrointestinal . [11] Es de origen endodérmico . [11] El desarrollo pancreático comienza con la formación de una yema pancreática dorsal y ventral . Cada una se une con el intestino anterior a través de un conducto. La yema pancreática dorsal forma el cuello, el cuerpo y la cola del páncreas desarrollado, y la yema pancreática ventral forma la cabeza y el proceso uncinado. [11]
El páncreas definitivo resulta de la rotación de la yema ventral y la fusión de las dos yemas. [11] Durante el desarrollo, el duodeno rota hacia la derecha, y la yema ventral rota con él, moviéndose a una posición que se vuelve más dorsal. Al llegar a su destino final, la yema pancreática ventral está debajo de la yema dorsal más grande, y finalmente se fusiona con ella. En este punto de fusión, los conductos principales de las yemas pancreáticas ventral y dorsal se fusionan, formando el conducto pancreático principal. Por lo general, el conducto de la yema dorsal retrocede, dejando el conducto pancreático principal . [11]
Las células progenitoras pancreáticas son células precursoras que se diferencian en células pancreáticas funcionales, incluidas las células acinares exocrinas, las células de los islotes endocrinos y las células ductales. [17] Estas células progenitoras se caracterizan por la coexpresión de los factores de transcripción PDX1 y NKX6-1 . [17]
Las células del páncreas exocrino se diferencian a través de moléculas que inducen la diferenciación, entre ellas la folistatina , los factores de crecimiento de fibroblastos y la activación del sistema de receptores Notch . [17] El desarrollo de los acinos exocrinos progresa a través de tres etapas sucesivas: prediferenciada, protodiferenciada y diferenciada, que corresponden a niveles indetectables, bajos y altos de actividad enzimática digestiva, respectivamente. [17]
Las células progenitoras pancreáticas se diferencian en células de islotes endocrinos bajo la influencia de la neurogenina-3 y la ISL1 , pero solo en ausencia de la señalización del receptor Notch . Bajo la dirección de un gen Pax , las células precursoras endocrinas se diferencian para formar células alfa y gamma. Bajo la dirección de Pax-6 , las células precursoras endocrinas se diferencian para formar células beta y delta. [17] Los islotes pancreáticos se forman a medida que las células endocrinas migran desde el sistema de conductos para formar pequeños grupos alrededor de los capilares . [9] Esto ocurre alrededor del tercer mes de desarrollo, [11] y la insulina y el glucagón se pueden detectar en la circulación fetal humana hacia el cuarto o quinto mes de desarrollo. [17]
El páncreas participa en el control del azúcar en sangre y el metabolismo dentro del cuerpo, y también en la secreción de sustancias (colectivamente jugo pancreático ) que ayudan a la digestión. Estas se dividen en una función "endocrina", relacionada con la secreción de insulina y otras sustancias dentro de los islotes pancreáticos que ayudan a controlar los niveles de azúcar en sangre y el metabolismo dentro del cuerpo, y una función "exocrina", relacionada con la secreción de enzimas involucradas en la digestión de sustancias en el tracto digestivo. [10]

Las células del páncreas ayudan a mantener los niveles de glucosa en sangre ( homeostasis ). Las células que hacen esto se encuentran dentro de los islotes pancreáticos que están presentes en todo el páncreas. Cuando los niveles de glucosa en sangre son bajos, las células alfa secretan glucagón , que aumenta los niveles de glucosa en sangre. Cuando los niveles de glucosa en sangre son altos, las células beta secretan insulina para disminuir la glucosa en sangre. Las células delta en el islote también secretan somatostatina , que disminuye la liberación de insulina y glucagón. [9]
El glucagón actúa para aumentar los niveles de glucosa al promover la creación de glucosa y la descomposición del glucógeno en glucosa en el hígado. También disminuye la absorción de glucosa en la grasa y el músculo. La liberación de glucagón es estimulada por niveles bajos de glucosa en sangre o insulina, y durante el ejercicio. [18] La insulina actúa para disminuir los niveles de glucosa en sangre al facilitar la absorción por las células (particularmente el músculo esquelético ) y promover su uso en la creación de proteínas, grasas y carbohidratos. La insulina se crea inicialmente como una forma precursora llamada preproinsulina . Esta se convierte en proinsulina y es escindida por el péptido C a insulina que luego se almacena en gránulos en las células beta. La glucosa es absorbida por las células beta y degradada. El efecto final de esto es causar la despolarización de la membrana celular que estimula la liberación de la insulina. [18]
El principal factor que influye en la secreción de insulina y glucagón son los niveles de glucosa en el plasma sanguíneo. [19] Un nivel bajo de azúcar en sangre estimula la liberación de glucagón, y un nivel alto de azúcar en sangre estimula la liberación de insulina. Otros factores también influyen en la secreción de estas hormonas. Algunos aminoácidos , que son subproductos de la digestión de proteínas , estimulan la liberación de insulina y glucagón. La somatostatina actúa como inhibidor tanto de la insulina como del glucagón. El sistema nervioso autónomo también desempeña un papel. La activación de los receptores Beta-2 del sistema nervioso simpático por las catecolaminas secretadas por los nervios simpáticos estimula la secreción de insulina y glucagón, [19] [20] mientras que la activación de los receptores Alfa-1 inhibe la secreción. [19] Los receptores M3 del sistema nervioso parasimpático actúan cuando son estimulados por el nervio vago derecho para estimular la liberación de insulina de las células beta. [19]

El páncreas desempeña un papel vital en el sistema digestivo . Lo hace secretando un líquido que contiene enzimas digestivas en el duodeno , la primera parte del intestino delgado que recibe alimentos del estómago . Estas enzimas ayudan a descomponer los carbohidratos, las proteínas y los lípidos (grasas). Esta función se denomina función "exocrina" del páncreas. Las células que realizan esta función están dispuestas en grupos llamados acinos . Las secreciones en la parte media del acino se acumulan en los conductos intralobulillares , que drenan al conducto pancreático principal , que drena directamente en el duodeno . De esta manera se secretan aproximadamente entre 1,5 y 3 litros de líquido todos los días. [8] [21]
Las células de cada acino están llenas de gránulos que contienen enzimas digestivas. Estas se secretan en una forma inactiva denominada zimógenos o proenzimas. Cuando se liberan en el duodeno, son activadas por la enzima enteroquinasa presente en el revestimiento del duodeno. Las proenzimas se escinden, creando una cascada de enzimas activadoras. [21]
Estas enzimas se secretan en un líquido rico en bicarbonato . El bicarbonato ayuda a mantener un pH alcalino para el líquido, un pH en el que la mayoría de las enzimas actúan de manera más eficiente, y también ayuda a neutralizar los ácidos del estómago que ingresan al duodeno. [21] La secreción está influenciada por hormonas como la secretina , la colecistoquinina y el VIP , así como por la estimulación con acetilcolina del nervio vago . La secretina se libera de las células S que forman parte del revestimiento del duodeno en respuesta a la estimulación del ácido gástrico. Junto con el VIP, aumenta la secreción de enzimas y bicarbonato. La colecistoquinina se libera de las células Ito del revestimiento del duodeno y el yeyuno principalmente en respuesta a los ácidos grasos de cadena larga, y aumenta los efectos de la secretina. [21] A nivel celular, el bicarbonato se secreta desde las células centroacinares y ductales a través de un cotransportador de sodio y bicarbonato que actúa debido a la despolarización de la membrana causada por el regulador de conductancia transmembrana de la fibrosis quística . La secretina y el VIP actúan para aumentar la apertura del regulador de conductancia transmembrana de la fibrosis quística, lo que conduce a una mayor despolarización de la membrana y una mayor secreción de bicarbonato. [22] [23] [24]
Una variedad de mecanismos actúan para asegurar que la acción digestiva del páncreas no actúe para digerir el tejido pancreático en sí. Estos incluyen la secreción de enzimas inactivas (zimógenos), la secreción de la enzima protectora inhibidora de tripsina , que inactiva la tripsina, los cambios en el pH que ocurren con la secreción de bicarbonato que estimulan la digestión solo cuando se estimula el páncreas, y el hecho de que el bajo nivel de calcio dentro de las células causa la inactivación de la tripsina. [21]
El páncreas también secreta péptido intestinal vasoactivo y polipéptido pancreático . Las células enterocromafines del páncreas secretan las hormonas motilina , serotonina y sustancia P. [ 9] Se ha demostrado que el tejido pancreático es un fuerte acumulador y secretor en el intestino de cesio radiactivo ( Cs-137 ). [25] [26]
La inflamación del páncreas se conoce como pancreatitis . La pancreatitis se asocia con mayor frecuencia a cálculos biliares recurrentes o al consumo crónico de alcohol, y otras causas comunes incluyen daño traumático, daño después de una CPRE , algunos medicamentos, infecciones como las paperas y niveles muy altos de triglicéridos en sangre . Es probable que la pancreatitis aguda cause dolor intenso en el abdomen central , que a menudo se irradia a la espalda, y puede estar asociado con náuseas o vómitos. La pancreatitis grave puede provocar sangrado o perforación del páncreas que resulte en shock o un síndrome de respuesta inflamatoria sistémica , hematomas en los flancos o la región alrededor del ombligo . Estas complicaciones graves a menudo se manejan en una unidad de cuidados intensivos . [27]
En la pancreatitis, las enzimas del páncreas exocrino dañan la estructura y el tejido del páncreas. La detección de algunas de estas enzimas, como la amilasa y la lipasa en la sangre, junto con los síntomas y los hallazgos en imágenes médicas como la ecografía o una tomografía computarizada , se utilizan a menudo para indicar que una persona tiene pancreatitis. La pancreatitis a menudo se trata médicamente con alivio del dolor y monitoreo para prevenir o controlar el shock, y el manejo de cualquier causa subyacente identificada. Esto puede incluir la eliminación de cálculos biliares, la reducción de los niveles de triglicéridos o glucosa en sangre, el uso de corticosteroides para la pancreatitis autoinmune y el cese de cualquier medicamento desencadenante. [27]
La pancreatitis crónica se refiere al desarrollo de pancreatitis con el tiempo. Comparte muchas causas similares, siendo la más común el consumo crónico de alcohol, con otras causas que incluyen episodios agudos recurrentes y fibrosis quística . El dolor abdominal, que se alivia característicamente al sentarse hacia adelante o beber alcohol, es el síntoma más común. Cuando la función digestiva del páncreas se ve gravemente afectada, esto puede conducir a problemas con la digestión de las grasas y al desarrollo de esteatorrea ; cuando la función endocrina se ve afectada, esto puede conducir a diabetes. La pancreatitis crónica se investiga de manera similar a la pancreatitis aguda. Además del manejo del dolor y las náuseas, y el manejo de cualquier causa identificada (que puede incluir el abandono del alcohol ), debido a la función digestiva del páncreas, puede ser necesaria la reposición enzimática para prevenir la malabsorción . [27]


Los cánceres de páncreas , en particular el tipo más común, el adenocarcinoma de páncreas , siguen siendo muy difíciles de tratar y, en su mayoría, se diagnostican solo en una etapa demasiado tardía para la cirugía, que es el único tratamiento curativo. El cáncer de páncreas es poco común en personas menores de 40 años y la edad media de diagnóstico es de 71 años. [29] Los factores de riesgo incluyen pancreatitis crónica, edad avanzada, tabaquismo, obesidad , diabetes y ciertas afecciones genéticas raras, incluida la neoplasia endocrina múltiple tipo 1 , el cáncer de colon hereditario sin poliposis y el síndrome del nevo displásico, entre otros. [27] [30] Aproximadamente el 25% de los casos son atribuibles al tabaquismo , [31] mientras que entre el 5 y el 10% de los casos están relacionados con genes hereditarios . [29]
El adenocarcinoma pancreático es la forma más común de cáncer pancreático y es un cáncer que surge de la parte digestiva exocrina del páncreas. La mayoría se presenta en la cabeza del páncreas. [27] Los síntomas tienden a surgir en una etapa tardía del cáncer, cuando causa dolor abdominal, pérdida de peso o coloración amarillenta de la piel ( ictericia ). La ictericia ocurre cuando el cáncer bloquea el flujo de salida de la bilis . Otros síntomas menos comunes incluyen náuseas, vómitos, pancreatitis, diabetes o trombosis venosa recurrente . [27] El cáncer de páncreas generalmente se diagnostica mediante imágenes médicas en forma de ecografía o tomografía computarizada con contraste. Se puede utilizar una ecografía endoscópica si se está considerando la extirpación quirúrgica de un tumor, y se puede utilizar una biopsia guiada por CPRE o ecografía para confirmar un diagnóstico incierto. [27]
Debido al desarrollo tardío de los síntomas, la mayoría de los cánceres se presentan en una etapa avanzada . [27] Solo del 10 al 15% de los tumores son adecuados para la resección quirúrgica. [27] A partir de 2018 [actualizar], cuando se administra quimioterapia, se ha demostrado que el régimen FOLFIRINOX que contiene fluorouracilo , irinotecán , oxaliplatino y leucovorina extiende la supervivencia más allá de los regímenes tradicionales con gemcitabina . [27] En su mayor parte, el tratamiento es paliativo , se centra en el manejo de los síntomas que se desarrollan. Esto puede incluir el manejo del prurito , una coledocoyeyunostomía o la inserción de stents con CPRE para facilitar el drenaje de la bilis y medicamentos para ayudar a controlar el dolor. [27] En los Estados Unidos, el cáncer de páncreas es la cuarta causa más común de muerte por cáncer. [32] La enfermedad se presenta con mayor frecuencia en el mundo desarrollado, que tuvo el 68% de los casos nuevos en 2012. [33] El adenocarcinoma de páncreas generalmente tiene malos resultados, con un porcentaje promedio de personas vivas durante al menos uno y cinco años después del diagnóstico del 25% y el 5% respectivamente. [33] [34] En la enfermedad localizada donde el cáncer es pequeño (<2 cm), el número de personas vivas a los cinco años es aproximadamente del 20%. [35]
Existen varios tipos de cáncer de páncreas, que afectan tanto al tejido endocrino como al exocrino. Los numerosos tipos de tumores endocrinos pancreáticos son todos poco comunes o raros, y tienen pronósticos variados. Sin embargo, la incidencia de estos cánceres ha aumentado drásticamente; no está claro hasta qué punto esto refleja una mayor detección, especialmente mediante imágenes médicas , de tumores que se desarrollarían muy lentamente. Los insulinomas (en gran parte benignos) y los gastrinomas son los tipos más comunes. [36] Para aquellos con cánceres neuroendocrinos, el número de personas vivas después de cinco años es mucho mejor, un 65%, y varía considerablemente según el tipo. [33]
Un tumor pseudopapilar sólido es un tumor maligno de bajo grado del páncreas de arquitectura papilar que generalmente afecta a mujeres jóvenes. [37]
La diabetes mellitus tipo 1 es una enfermedad autoinmune crónica en la que el sistema inmunológico ataca a las células beta secretoras de insulina del páncreas. [38] La insulina es necesaria para mantener los niveles de azúcar en sangre dentro de rangos óptimos, y su falta puede provocar un alto nivel de azúcar en sangre . Como es una condición crónica no tratada, pueden resultar complicaciones que incluyen enfermedad vascular acelerada , retinopatía diabética , enfermedad renal y neuropatía . [38] Además, si no hay suficiente insulina para que la glucosa se use dentro de las células, puede resultar la emergencia médica cetoacidosis diabética , que a menudo es el primer síntoma que puede tener una persona con diabetes tipo 1. [39] La diabetes tipo 1 puede desarrollarse a cualquier edad, pero se diagnostica con mayor frecuencia antes de los 40 años. [38] Para las personas que viven con diabetes tipo 1, las inyecciones de insulina son fundamentales para la supervivencia. [38] Un procedimiento experimental para tratar la diabetes tipo 1 es el trasplante de páncreas o el trasplante aislado de células de los islotes para proporcionar a una persona células beta funcionales. [38]
La diabetes mellitus tipo 2 es la forma más común de diabetes. [38] Las causas de los altos niveles de azúcar en sangre en esta forma de diabetes suelen ser una combinación de resistencia a la insulina y secreción deficiente de insulina, y en el desarrollo de la enfermedad influyen factores genéticos y ambientales. [40] Con el tiempo, las células beta pancreáticas pueden "agotarse" y volverse menos funcionales. [38] El tratamiento de la diabetes tipo 2 implica una combinación de medidas de estilo de vida, medicamentos si es necesario y potencialmente insulina . [41] En relación con el páncreas, varios medicamentos actúan para mejorar la secreción de insulina de las células beta, en particular las sulfonilureas , que actúan directamente sobre las células beta; las incretinas , que replican la acción de las hormonas péptido similar al glucagón 1 , aumentando la secreción de insulina de las células beta después de las comidas y son más resistentes a la degradación; y los inhibidores de DPP-4 , que retardan la degradación de las incretinas. [41]
Es posible que una persona viva sin páncreas, siempre que tome insulina para regular adecuadamente la concentración de glucosa en sangre y suplementos de enzimas pancreáticas para ayudar a la digestión. [42]
El páncreas fue identificado por primera vez por Herófilo (335-280 a. C.), un anatomista y cirujano griego . [43] Unos cientos de años más tarde, Rufo de Éfeso , otro anatomista griego, le dio su nombre al páncreas. Etimológicamente, el término "páncreas", una adaptación latina moderna del griego πάγκρεας, [44] [πᾶν ("todo", "entero") y κρέας ("carne")], [45] originalmente significa molleja , [46] aunque literalmente significa todo carne, presumiblemente debido a su consistencia carnosa. Fue recién en 1889 cuando Oskar Minkowski descubrió que extirpar el páncreas de un perro le hacía volverse diabético. [47] La insulina fue aislada más tarde de los islotes pancreáticos por Frederick Banting y Charles Best en 1921. [47]
La forma de visualizar el tejido del páncreas también ha cambiado. Anteriormente, se visualizaba mediante métodos de tinción simples como las tinciones H&E . Ahora, se puede utilizar la inmunohistoquímica para diferenciar más fácilmente los tipos de células. Esto implica anticuerpos visibles contra los productos de ciertos tipos de células y ayuda a identificar con mayor facilidad tipos de células como las células alfa y beta. [9]
El tejido pancreático está presente en todos los vertebrados , pero su forma y disposición precisas varían ampliamente. Puede haber hasta tres páncreas separados, dos de los cuales surgen de la yema pancreática y el otro dorsalmente . En la mayoría de las especies (incluidos los humanos), estos se "fusionan" en el adulto, pero hay varias excepciones. Incluso cuando hay un solo páncreas presente, pueden persistir dos o tres conductos pancreáticos, cada uno de los cuales drena por separado en el duodeno (o parte equivalente del intestino anterior). Las aves , por ejemplo, suelen tener tres de estos conductos. [48]
En los peces teleósteos y algunas otras especies (como los conejos ), no existe un páncreas discreto en absoluto, y el tejido pancreático se distribuye de forma difusa a través del mesenterio e incluso dentro de otros órganos cercanos, como el hígado o el bazo . En algunas especies de teleósteos, el tejido endocrino se ha fusionado para formar una glándula distinta dentro de la cavidad abdominal, pero por lo demás se distribuye entre los componentes exocrinos. Sin embargo, la disposición más primitiva parece ser la de las lampreas y los peces pulmonados , en los que el tejido pancreático se encuentra como una serie de nódulos discretos dentro de la pared del propio intestino, y las porciones exocrinas son poco diferentes de otras estructuras glandulares del intestino. [48]
El páncreas de ternera ( ris de veau ) o de cordero ( ris d'agneau ), y, con menor frecuencia, de vaca o de cerdo , se utilizan como alimento bajo el nombre culinario de mollejas . [49] [50]
{{cite book}}: Mantenimiento de CS1: falta la ubicación del editor ( enlace ){{cite book}}: Mantenimiento de CS1: falta la ubicación del editor ( enlace ){{cite book}}: Mantenimiento de CS1: falta la ubicación del editor ( enlace ){{cite book}}: Mantenimiento de CS1: falta la ubicación del editor ( enlace )