
El Staphylococcus aureus resistente a la meticilina ( MRSA ) es un grupo de bacterias grampositivas que son genéticamente distintas de otras cepas de Staphylococcus aureus . El MRSA es responsable de varias infecciones difíciles de tratar en humanos. En 2019, causó más de 100.000 muertes en todo el mundo atribuibles a la resistencia a los antimicrobianos .
MRSA es cualquier cepa de S. aureus que ha desarrollado (a través de selección natural ) o adquirido (a través de transferencia horizontal de genes ) una resistencia múltiple a los antibióticos betalactámicos . Los antibióticos betalactámicos (β-lactámicos) son un grupo de amplio espectro que incluye algunos penams ( derivados de la penicilina como la meticilina y la oxacilina ) y cefemas como las cefalosporinas . [1] Las cepas incapaces de resistir estos antibióticos se clasifican como S. aureus susceptible a la meticilina o MSSA.
La infección por SARM es común en hospitales, prisiones y residencias de ancianos, donde las personas con heridas abiertas , dispositivos invasivos como catéteres y sistemas inmunológicos debilitados tienen un mayor riesgo de contraer una infección asociada a la atención médica . El SARM comenzó como una infección adquirida en el hospital, pero se ha convertido en una infección adquirida en la comunidad, así como en el ganado. Los términos SARM-HA (SARM asociado a la atención médica o adquirido en el hospital), SARM-CA (SARM asociado a la comunidad) y SARM-LA (SARM asociado al ganado) reflejan esto. [ cita requerida ]

En los seres humanos, el Staphylococcus aureus forma parte de la microbiota normal presente en el tracto respiratorio superior, [2] y en la piel y la mucosa intestinal. [3] Sin embargo, junto con especies bacterianas similares que pueden colonizar y actuar simbióticamente, pueden causar enfermedades si comienzan a apoderarse de los tejidos que han colonizado o invaden otros tejidos; la infección resultante se ha denominado "patobionte". [2]
Después de 72 horas, el SAMR puede instalarse en los tejidos humanos y eventualmente volverse resistente al tratamiento. La presentación inicial del SAMR son pequeñas protuberancias rojas que se parecen a granos, picaduras de araña o furúnculos; pueden estar acompañadas de fiebre y, ocasionalmente, erupciones. En unos pocos días, las protuberancias se vuelven más grandes y dolorosas; finalmente se abren y se convierten en furúnculos profundos llenos de pus. Alrededor del 75 por ciento de las infecciones por SAMR-AC se localizan en la piel y los tejidos blandos y, por lo general, se pueden tratar de manera eficaz. [4]
Algunas de las poblaciones en riesgo incluyen:
Hasta un 22% de las personas infectadas con SAMR no tienen ningún factor de riesgo discernible. [21] : 637
Las personas hospitalizadas, incluidas las personas mayores, suelen estar inmunodeprimidas y son susceptibles a infecciones de todo tipo, incluida la infección por SARM; una infección por SARM se denomina infección por S. aureus resistente a la meticilina asociada a la atención médica o adquirida en el hospital (HA-MRSA). [1] [5] [22] [23] Por lo general, las personas infectadas por SARM permanecen infectadas durante poco menos de 10 días, si reciben tratamiento médico, aunque los efectos pueden variar de persona a persona. [24]
Tanto las heridas quirúrgicas como las no quirúrgicas pueden infectarse con HA-MRSA. [1] [5] [22] Las infecciones del sitio quirúrgico ocurren en la superficie de la piel, pero pueden propagarse a los órganos internos y la sangre y causar sepsis . [1] La transmisión puede ocurrir entre proveedores de atención médica y pacientes porque algunos proveedores pueden descuidar el lavado preventivo de manos entre exámenes. [12] [25]
Las personas que residen en hogares de ancianos corren riesgo por todas las razones mencionadas anteriormente, además de complicarse por el hecho de que sus sistemas inmunológicos generalmente son más débiles. [13] [26]
Las prisiones y los cuarteles militares [19] pueden estar abarrotados y confinados, y pueden proliferar las malas condiciones de higiene, lo que aumenta el riesgo de que los habitantes contraigan SARM. [18] Los casos de SARM en dichas poblaciones se notificaron por primera vez en los Estados Unidos y más tarde en Canadá. Los primeros informes fueron realizados por los Centros para el Control y la Prevención de Enfermedades en las prisiones estatales de EE. UU. En los medios de comunicación, aparecieron cientos de informes de brotes de SARM en prisiones entre 2000 y 2008. Por ejemplo, en febrero de 2008, la cárcel del condado de Tulsa en Oklahoma comenzó a tratar un promedio de 12 casos de S. aureus por mes. [27]
El uso de antibióticos en el ganado aumenta el riesgo de que se desarrolle MRSA entre el ganado y otros animales que puedan residir cerca de él; las cepas MRSA ST398 y CC398 son transmisibles a los humanos. [19] [28] Generalmente, los animales son asintomáticos. [1]
Las mascotas domésticas son susceptibles a la infección por SAMR a través de la transmisión de sus dueños; a la inversa, las mascotas infectadas con SAMR también pueden transmitir SAMR a los humanos. [29]
Los vestuarios , gimnasios e instalaciones deportivas relacionadas ofrecen sitios potenciales para la contaminación e infección por SARM. [30] Los atletas han sido identificados como un grupo de alto riesgo. [19] Un estudio relacionó el SARM con las abrasiones causadas por el césped artificial . [31] Tres estudios del Departamento de Salud del Estado de Texas encontraron que la tasa de infección entre los jugadores de fútbol era 16 veces mayor que el promedio nacional. En octubre de 2006, un jugador de fútbol de la escuela secundaria quedó paralizado temporalmente por quemaduras en el césped infectado con SARM. Su infección regresó en enero de 2007 y requirió tres cirugías para eliminar el tejido infectado y tres semanas de estadía en el hospital. [32]
En 2013, Lawrence Tynes , Carl Nicks y Johnthan Banks de los Tampa Bay Buccaneers fueron diagnosticados con SAMR. Tynes y Nicks aparentemente no contrajeron la infección el uno del otro, pero se desconoce si Banks la contrajo de alguno de los dos individuos. [33] En 2015, el jugador de cuadro de los Dodgers de Los Ángeles, Justin Turner, se infectó mientras el equipo visitaba a los Mets de Nueva York . [34] En octubre de 2015, el ala cerrada de los Gigantes de Nueva York, Daniel Fells, fue hospitalizado con una infección grave por SAMR. [35]
El SAMR se está convirtiendo en un problema crítico en los niños; [36] los estudios encontraron que el 4,6% de los pacientes en los centros de atención médica de los EE. UU., (presumiblemente) incluyendo las guarderías de los hospitales, [37] estaban infectados o colonizados con SAMR. [38] Los niños y adultos que entran en contacto con guarderías, [19] patios de recreo, vestuarios, campamentos, dormitorios, aulas y otros entornos escolares, y gimnasios e instalaciones de entrenamiento tienen un mayor riesgo de contraer SAMR. Los padres deben tener especial cuidado con los niños que participan en actividades en las que se comparte equipo deportivo, como cascos y uniformes de fútbol. [39]
Las drogas que requieren inyección han provocado un aumento de SARM [40] , y el uso de drogas inyectables representa el 24,1 % (1.839 personas) del sistema de egresos del hospital de Tennessee. Los métodos de inyección insalubres crean un punto de acceso para que el SARM ingrese al torrente sanguíneo y comience a infectar al huésped. Además, con la alta tasa de contagio del SARM [11] , un factor de riesgo común son las personas que están en contacto constante con alguien que se ha inyectado drogas en el último año.
La resistencia a los antimicrobianos tiene una base genética; la resistencia está mediada por la adquisición de elementos genéticos extracromosómicos que contienen genes que confieren resistencia a ciertos antibióticos. Ejemplos de tales elementos incluyen plásmidos , elementos genéticos transponibles e islas genómicas , que pueden transferirse entre bacterias a través de la transferencia horizontal de genes . [41] Una característica definitoria del SAMR es su capacidad de prosperar en presencia de antibióticos similares a la penicilina , que normalmente previenen el crecimiento bacteriano al inhibir la síntesis del material de la pared celular . Esto se debe a un gen de resistencia, mecA , que impide que los antibióticos β-lactámicos inactiven las enzimas (transpeptidasas) críticas para la síntesis de la pared celular. [42]
El cromosoma casete estafilocócico mec ( SCC mec ) es una isla genómica de origen desconocido que contiene el gen de resistencia a antibióticos mecA . [43] [44] SCC mec contiene genes adicionales además de mecA , incluido el gen de citolisina psm-mec , que puede suprimir la virulencia en cepas de SAMR adquiridas por HA. [45] Además, este locus codifica ARN reguladores de genes dependientes de la cepa conocidos como ARN psm-mec . [46] SCC mec también contiene ccrA y ccrB ; ambos genes codifican recombinasas que median la integración y escisión específicas del sitio del elemento SCC mec del cromosoma de S. aureus . [43] [44] Actualmente, se han identificado seis tipos únicos de SCC mec que varían en tamaño de 21 a 67 kb; [43] se designan tipos I–VI y se distinguen por la variación en los complejos de genes mec y ccr . [41] Debido al tamaño del elemento SCC mec y las limitaciones de la transferencia horizontal de genes, se cree que un mínimo de cinco clones son responsables de la propagación de las infecciones por SAMR, siendo el complejo clonal (CC) 8 el más frecuente. [43] [47] Se cree que el SCC mec se originó en la especie estrechamente relacionada Staphylococcus sciuri y se transfirió horizontalmente a S. aureus. [48]
Los diferentes genotipos de SCC mec confieren diferentes características microbiológicas, como diferentes tasas de resistencia a los antimicrobianos. [49] Los diferentes genotipos también están asociados con diferentes tipos de infecciones. Los tipos I a III de SCC mec son elementos grandes que normalmente contienen genes de resistencia adicionales y se aíslan característicamente de cepas HA-MRSA. [44] [49] Por el contrario, CA-MRSA está asociado con los tipos IV y V, que son más pequeños y carecen de genes de resistencia distintos de mecA . [44] [49]
Estas distinciones fueron investigadas a fondo por Collins et al. en 2001, y pueden explicarse por las diferencias de aptitud asociadas con el transporte de un plásmido SCC mec grande o pequeño . El transporte de plásmidos grandes, como SCC mec I–III, es costoso para las bacterias, lo que resulta en una disminución compensatoria en la expresión de virulencia . [50] MRSA puede prosperar en entornos hospitalarios con mayor resistencia a los antibióticos pero menor virulencia: HA-MRSA se dirige a huéspedes inmunodeprimidos, hospitalizados, por lo que una disminución en la virulencia no es desadaptativa. [50] En contraste, CA-MRSA tiende a transportar elementos SCC mec con menor costo de aptitud para compensar la mayor expresión de virulencia y toxicidad requerida para infectar huéspedes sanos. [50]
mecA es un gen biomarcador responsable de la resistencia a la meticilina y otros antibióticos β-lactámicos. Después de la adquisición de mecA , el gen debe integrarse y localizarse en el cromosoma de S. aureus . [43] mecA codifica la proteína de unión a penicilina 2a (PBP2a), que se diferencia de otras proteínas de unión a penicilina ya que su sitio activo no se une a la meticilina ni a otros antibióticos β-lactámicos. [43] Como tal, PBP2a puede continuar catalizando la reacción de transpeptidación requerida parala reticulación de peptidoglicano , lo que permite la síntesis de la pared celular incluso en presencia de antibióticos. Como consecuencia de la incapacidad de PBP2a para interactuar con las fracciones β-lactámicas, la adquisición de mecA confiere resistencia a todos los antibióticos β-lactámicos además de la meticilina. [43] [51]
mecA está bajo el control de dos genes reguladores , mecI y mecR1 . MecI suele estar unido al promotor de mecA y funciona como represor . [41] [44] En presencia de un antibiótico β-lactámico, MecR1 inicia una cascada de transducción de señales que conduce a la activación transcripcional de mecA . [41] [44] Esto se consigue mediante la escisión de MecI mediada por MecR1, que alivia la represión de MecI. [41] mecA está controlado además por dos correpresores, blaI y blaR1 . blaI y blaR1 son homólogos de mecI y mecR1 , respectivamente, y normalmente funcionan como reguladores de blaZ , responsable de la resistencia a la penicilina. [43] [52] Las secuencias de ADN unidas por mecI y blaI son idénticas; [43] Por lo tanto, blaI también puede unirse al operador mecA para reprimir la transcripción de mecA . [52]
El elemento móvil catabólico de arginina (ACME) es un factor de virulencia presente en muchas cepas de SAMR pero no prevalente en SAMS. [53] El ACME SpeG-positivo compensa la hipersensibilidad a las poliaminas de S. aureus y facilita la colonización estable de la piel, la infección de heridas y la transmisión de persona a persona. [54]

La adquisición de SCC mec en S. aureus sensible a la meticilina (MSSA) da lugar a una serie de linajes de MRSA genéticamente diferentes. Estas variaciones genéticas dentro de diferentes cepas de MRSA posiblemente expliquen la variabilidad en la virulencia y las infecciones asociadas con MRSA. [55] La primera cepa de MRSA, ST250 MRSA-1, se originó a partir de la integración de SCC mec y ST250-MSSA. [55] Históricamente, los principales clones de MRSA ST2470-MRSA-I, ST239-MRSA-III, ST5-MRSA-II y ST5-MRSA-IV fueron responsables de causar infecciones por MRSA adquiridas en el hospital (HA-MRSA). [55] ST239-MRSA-III, conocido como el clon brasileño, fue altamente transmisible en comparación con otros y se distribuyó en Argentina, República Checa y Portugal. [55]
En el Reino Unido, las cepas más comunes de SAMR son EMRSA15 y EMRSA16. [56] Se ha descubierto que EMRSA16 es idéntica a la cepa ST 36:USA200, que circula en los Estados Unidos, y que porta los genes SCC mec tipo II, enterotoxina A y toxina 1 del síndrome de choque tóxico . [57] Según el nuevo sistema de tipificación internacional, esta cepa ahora se llama MRSA252. EMRSA 15 también es una de las cepas de SAMR más comunes en Asia. Otras cepas comunes incluyen ST5:USA100 y EMRSA 1. [58] Estas cepas son características genéticas de HA-MRSA. [59]
Las cepas de SAMR adquiridas en la comunidad (SAMR-CA) surgieron entre finales de 1990 y 2000, infectando a personas sanas que no habían estado en contacto con centros sanitarios. [59] Los investigadores sugieren que el SAMR-CA no evolucionó a partir del SAMR-HA. [59] Esto se demuestra además mediante la tipificación molecular de las cepas de SAMR-CA [60] y la comparación del genoma entre el SAMR-CA y el SAMR-HA, que indican que las nuevas cepas de SAMR integraron el mec de SCC en el SAMS por separado por sí solas. [59] A mediados de 2000, el SAMR-CA se introdujo en los sistemas sanitarios y distinguir el SAMR-CA del SAMR-HA se convirtió en un proceso difícil. [59] El SAMR-CA adquirido en la comunidad se trata más fácilmente y es más virulento que el SAMR-HA adquirido en el hospital (SAMR-HA). [59] El mecanismo genético de la virulencia mejorada en el SAMR-CA sigue siendo un área activa de investigación. Los genes de leucocidina Panton-Valentine (PVL) son de particular interés porque son una característica única del CA-MRSA. [55]
En los Estados Unidos, la mayoría de los casos de CA-MRSA son causados por una cepa CC8 designada ST8:USA300 , que transporta SCC mec tipo IV, leucocidina Panton-Valentine , PSM-alfa y enterotoxinas Q y K, [57] y ST1:USA400. [61] La cepa ST8:USA300 produce infecciones cutáneas, fascitis necrotizante y síndrome de choque tóxico, mientras que la cepa ST1:USA400 produce neumonía necrotizante y sepsis pulmonar. [55] Otras cepas de SAMR adquiridas en la comunidad son ST8:USA500 y ST59:USA1000. En muchas naciones del mundo, las cepas de SAMR con diferentes tipos de antecedentes genéticos han llegado a predominar entre las cepas CA-MRSA; La cepa USA300 encabeza fácilmente la lista en los EE. UU. y se está volviendo más común en Canadá después de su primera aparición allí en 2004. Por ejemplo, en Australia, las cepas ST93 son comunes, mientras que en Europa continental predominan las cepas ST80, que transmiten el SCC mec tipo IV. [62] [63] En Taiwán, las cepas ST59, algunas de las cuales son resistentes a muchos antibióticos no betalactámicos, han surgido como causas comunes de infecciones de piel y tejidos blandos en la comunidad. En una región remota de Alaska, a diferencia de la mayor parte de los EE. UU. continentales, la cepa USA300 se encontró solo en raras ocasiones en un estudio de cepas de SAMR de brotes en 1996 y 2000, así como en la vigilancia de 2004 a 2006. [64]
Una cepa de SARM, CC398 , se encuentra en animales de producción criados intensivamente (principalmente cerdos, pero también ganado y aves de corral), donde puede transmitirse a los humanos como SARM asociado al ganado (SARM asociado al ganado). [58] [65] [66]


Los laboratorios de microbiología diagnóstica y los laboratorios de referencia son fundamentales para identificar brotes de SAMR. Normalmente, se debe cultivar una bacteria a partir de muestras de sangre, orina, esputo u otros fluidos corporales, y en cantidades suficientes para realizar pruebas de confirmación tempranas. Sin embargo, debido a que no existe un método rápido y fácil para diagnosticar el SAMR, el tratamiento inicial de la infección a menudo se basa en una "fuerte sospecha" y técnicas del médico tratante; estas incluyen procedimientos de PCR cuantitativa , que se emplean en laboratorios clínicos para detectar e identificar rápidamente cepas de SAMR. [67] [68]
Otra prueba de laboratorio común es una prueba rápida de aglutinación de látex que detecta la proteína PBP2a. PBP2a es una proteína variante que se une a la penicilina y que confiere a S. aureus la capacidad de ser resistente a la oxacilina. [69]
Al igual que todos los S. aureus (también abreviados a veces como SA), el S. aureus resistente a la meticilina es una bacteria grampositiva, esférica ( coco ) de aproximadamente 1 micrón de diámetro . No forma esporas y no es móvil . Se encuentra con frecuencia en racimos o cadenas similares a uvas. [70] : 390 A diferencia del S. aureus sensible a la meticilina (MSSA), el MRSA crece lentamente en una variedad de medios y se ha encontrado que existe en colonias mixtas de MSSA. El gen mecA , que confiere resistencia a varios antibióticos, siempre está presente en el MRSA y generalmente está ausente en el MSSA; sin embargo, en algunos casos, el gen mecA está presente en el MSSA pero no se expresa . La prueba de reacción en cadena de la polimerasa (PCR) es el método más preciso para identificar cepas de MRSA. Se han desarrollado medios de cultivo especializados para diferenciar mejor entre MSSA y MRSA y, en algunos casos, dichos medios se pueden utilizar para identificar cepas específicas que son resistentes a diferentes antibióticos. [70] : 402
Han surgido otras cepas de S. aureus que son resistentes a la oxacilina , clindamicina, teicoplanina y eritromicina . Estas cepas resistentes pueden poseer o no el gen mecA . S. aureus también ha desarrollado resistencia a la vancomicina (VRSA). Una cepa es solo parcialmente susceptible a la vancomicina y se llama S. aureus intermediario de vancomicina (VISA). GISA, una cepa de S. aureus resistente , es S. aureus intermediario de glucopéptidos y es menos susceptible a la vancomicina y la teicoplanina. La resistencia a los antibióticos en S. aureus se puede cuantificar determinando la cantidad de antibiótico que se debe utilizar para inhibir el crecimiento. Si S. aureus se inhibe a una concentración de vancomicina menor o igual a 4 μg/ml, se dice que es susceptible. Si es necesaria una concentración mayor de 32 μg/ml para inhibir el crecimiento, se dice que es resistente. [21] : 637
En los centros de atención de salud, aislar a las personas infectadas por SAMR de las que no lo están es un método para prevenir la transmisión. Los cultivos rápidos y las pruebas de sensibilidad y las pruebas moleculares identifican a los portadores y reducen las tasas de infección. [71] Es especialmente importante realizar pruebas a los pacientes en estos entornos, ya que el 2% de las personas son portadoras de SAMR, aunque en muchos de estos casos la bacteria reside en la fosa nasal y el paciente no presenta ningún síntoma. [72]
El SAMR se puede identificar mediante el hisopado de las fosas nasales y el aislamiento de las bacterias que se encuentran allí. Combinado con medidas sanitarias adicionales para quienes están en contacto con personas infectadas, se ha demostrado que el hisopado de las personas ingresadas en hospitales es eficaz para minimizar la propagación del SAMR en hospitales de los Estados Unidos, Dinamarca , Finlandia y los Países Bajos . [73]
Los Centros para el Control y la Prevención de Enfermedades ofrecen sugerencias para prevenir la contracción y propagación de la infección por SAMR que son aplicables a quienes se encuentran en entornos comunitarios, incluidas las poblaciones encarceladas, los empleados de centros de cuidado infantil y los atletas. Para prevenir la propagación del SAMR, las recomendaciones son lavarse las manos minuciosamente y con regularidad utilizando agua y jabón o un desinfectante a base de alcohol. Otras recomendaciones son mantener las heridas limpias y cubiertas, evitar el contacto con las heridas de otras personas, evitar compartir artículos personales como maquinillas de afeitar o toallas, ducharse después de hacer ejercicio en instalaciones deportivas y ducharse antes de usar piscinas o jacuzzis. [74]
Excluyendo las instalaciones médicas , la guía actual de EE. UU. no requiere que los trabajadores con infecciones por SAMR sean excluidos rutinariamente del lugar de trabajo general. [75] Los Institutos Nacionales de Salud recomiendan que aquellos con drenaje de heridas que no se puedan cubrir y contener con un vendaje limpio y seco y aquellos que no puedan mantener buenas prácticas de higiene sean reasignados, [75] y los pacientes con drenaje de heridas también deben ser puestos automáticamente en " Precaución de contacto ", independientemente de si tienen o no una infección conocida. [76] Los trabajadores con infecciones activas están excluidos de las actividades en las que es probable que ocurra contacto piel con piel. [77] Para prevenir la propagación de estafilococos o SAMR en el lugar de trabajo, se alienta a los empleadores a poner a disposición instalaciones adecuadas que respalden una buena higiene. Además, la desinfección de superficies y equipos debe cumplir con los desinfectantes registrados por la Agencia de Protección Ambiental . [75] En entornos hospitalarios, el aislamiento de contactos se puede detener después de que uno a tres cultivos resulten negativos. [78] Antes de que se dé el alta del paciente, se recomienda que haya un equipo exclusivo para el cuidado del paciente o un equipo de un solo uso para ese paciente en particular. Si esto no es posible, el equipo debe desinfectarse adecuadamente antes de usarlo en otro paciente. [76]
Para prevenir la propagación del SAMR en el hogar, los departamentos de salud recomiendan lavar por separado y con una solución de cloro diluido los materiales que hayan estado en contacto con personas infectadas; reducir la carga bacteriana en la nariz y la piel; y limpiar y desinfectar aquellas cosas de la casa que las personas tocan regularmente, como lavabos, bañeras, encimeras de cocina, teléfonos celulares, interruptores de luz, perillas de puertas, teléfonos, inodoros y teclados de computadora. [79]
Los glucopéptidos , las cefalosporinas y, en particular, las quinolonas se asocian a un mayor riesgo de colonización por SAMR. En las directrices actuales se recomienda reducir el uso de las clases de antibióticos que promueven la colonización por SAMR, especialmente las fluoroquinolonas. [12] [25]
Los modelos matemáticos describen una de las formas en que puede producirse una pérdida de control de la infección después de que las medidas de detección y aislamiento parecen haber sido eficaces durante años, como ocurrió en el Reino Unido. En la estrategia de "búsqueda y destrucción" que se empleó en todos los hospitales del Reino Unido hasta mediados de los años 1990, todas las personas hospitalizadas con SAMR eran inmediatamente aisladas, y todo el personal era examinado para detectar SAMR y se le impedía trabajar hasta que hubiera completado un ciclo de terapia de erradicación que había demostrado ser eficaz. La pérdida de control se produce porque las personas colonizadas son dadas de alta y vuelven a la comunidad y luego son readmitidas; cuando el número de personas colonizadas en la comunidad alcanza un cierto umbral, la estrategia de "búsqueda y destrucción" se ve desbordada. [80] Uno de los pocos países que no se ha visto desbordado por el SAMR son los Países Bajos: una parte importante del éxito de la estrategia holandesa puede haber sido intentar erradicar la portación tras el alta hospitalaria. [81]
Hasta 2013, no se habían realizado ensayos clínicos aleatorizados para comprender cómo tratar las heridas no quirúrgicas que habían sido colonizadas, pero no infectadas, con SAMR, [22] y no se habían realizado estudios suficientes para comprender cómo tratar las heridas quirúrgicas que habían sido colonizadas con SAMR. [1] Hasta 2013, no se sabía si las estrategias para erradicar la colonización por SAMR de las personas en hogares de ancianos reducían las tasas de infección. [26]
Se debe tener cuidado al intentar drenar los forúnculos, ya que la alteración del tejido circundante puede provocar infecciones más grandes, incluida la infección del torrente sanguíneo . [82] La pomada de mupirocina al 2% puede ser eficaz para reducir el tamaño de las lesiones. Se prefiere una cobertura secundaria de ropa. [79] Como se muestra en un estudio animal con ratones diabéticos, la aplicación tópica de una mezcla de azúcar (70%) y pasta de povidona yodada al 3% es un agente eficaz para el tratamiento de úlceras diabéticas con infección por SAMR. [83]
Mantener la limpieza necesaria puede resultar difícil para las personas que no tienen acceso a instalaciones como baños públicos con instalaciones para lavarse las manos. En el Reino Unido, el Reglamento sobre el lugar de trabajo (salud, seguridad y bienestar) de 1992 [84] exige que las empresas proporcionen baños a sus empleados, junto con instalaciones de lavado que incluyan jabón u otros medios de limpieza adecuados. En el Código de prácticas y orientación aprobados sobre el lugar de trabajo (salud, seguridad y bienestar) L24, disponible en Health and Safety Executive Books, se ofrecen orientaciones sobre la cantidad de baños que se deben proporcionar y qué tipo de instalaciones de lavado se deben proporcionar junto con ellos, pero no existen obligaciones legales para que las autoridades locales en el Reino Unido proporcionen baños públicos y, aunque en 2008, el Comité de comunidades y gobiernos locales de la Cámara de los Comunes pidió que las autoridades locales tuvieran la obligación de desarrollar una estrategia de baños públicos, [85] el Gobierno rechazó esta petición. [86]
La Organización Mundial de la Salud recomienda la reglamentación del uso de antibióticos en los alimentos para animales a fin de prevenir la aparición de cepas de SAMR resistentes a los medicamentos. [28] El SAMR está presente en animales y aves. [19]
El tratamiento de la infección por SAMR es urgente y los retrasos pueden ser fatales. [20] : 328 La ubicación y los antecedentes relacionados con la infección determinan el tratamiento. La vía de administración de un antibiótico varía. Los antibióticos eficaces contra el SAMR se pueden administrar por vía intravenosa, oral o una combinación de ambas, y dependen de las circunstancias específicas y las características del paciente. [4] El uso de tratamiento concurrente con vancomicina u otros agentes betalactámicos puede tener un efecto sinérgico. [21] : 637
Tanto el CA-MRSA como el HA-MRSA son resistentes a los antibióticos betalactámicos antiestafilocócicos tradicionales , como la cefalexina . El SAMR-CA tiene un mayor espectro de susceptibilidad antimicrobiana a las sulfamidas (como el cotrimoxazol [ trimetoprima/sulfametoxazol ], las tetraciclinas (como la doxiciclina y la minociclina ) y la clindamicina (para la osteomielitis ). [4] El SAMR se puede erradicar con un régimen de linezolid , [87] aunque los protocolos de tratamiento varían y los niveles séricos de antibióticos varían ampliamente de persona a persona y pueden afectar los resultados. [88] El tratamiento eficaz del SAMR con linezolid ha sido exitoso [87] en el 87% de las personas. El linezolid es más efectivo en infecciones de tejidos blandos que la vancomicina. [89] [1] Esto se compara con la erradicación de la infección en aquellos con SAMR tratados con vancomicina. El tratamiento con vancomicina es exitoso en aproximadamente el 49% de las personas. [1] El linezolid pertenece a la clase más nueva de antibióticos oxazolidinona que ha demostrado ser eficaz contra el SAMR-CA y SAMR-HA. La Sociedad de Enfermedades Infecciosas de Estados Unidos recomienda vancomicina, linezolida o clindamicina (si es susceptible) para tratar a las personas con neumonía por SAMR. [4] La ceftarolina , una cefalosporina de quinta generación, es el primer antibiótico betalactámico aprobado en los EE. UU. para tratar las infecciones por SAMR en la piel y los tejidos blandos o la neumonía adquirida en la comunidad. [90]
La vancomicina y la teicoplanina son antibióticos glucopeptídicos que se utilizan para tratar las infecciones por SAMR. [91] La teicoplanina es un congénere estructural de la vancomicina que tiene un espectro de actividad similar pero una vida media más larga . [92] Debido a que la absorción oral de vancomicina y teicoplanina es muy baja, estos agentes se pueden administrar por vía intravenosa para controlar las infecciones sistémicas. [93] El tratamiento de la infección por SAMR con vancomicina puede ser complicado, debido a su vía de administración inconveniente. Además, la eficacia de la vancomicina contra el SAMR es inferior a la de los antibióticos betalactámicos antiestafilocócicos contra S. aureus sensible a la meticilina (SAMS). [94] [95]
Varias cepas recién descubiertas de SAMR muestran resistencia a los antibióticos incluso a la vancomicina y la teicoplanina. Las cepas con niveles intermedios (4-8 μg/ml) de resistencia, denominadas S. aureus intermedio en glucopéptidos (GISA) o S. aureus intermedio en vancomicina (VISA) , [96] [97] comenzaron a aparecer a fines de la década de 1990. El primer caso identificado fue en Japón en 1996, y desde entonces se han encontrado cepas en hospitales de Inglaterra, Francia y los EE. UU. La primera cepa documentada con resistencia completa (>16 μg/ml) a la vancomicina, denominada S. aureus resistente a la vancomicina (VRSA) , apareció en los Estados Unidos en 2002. [98] En 2011, se probó una variante de vancomicina que se une a la variación de lactato y también se une bien al objetivo original, restableciendo así una potente actividad antimicrobiana. [99] Linezolid , quinupristina/dalfopristina , daptomicina , ceftarolina y tigeciclina se utilizan para tratar infecciones más graves que no responden a glucopéptidos como la vancomicina. [100] Las pautas actuales recomiendan daptomicina para infecciones del torrente sanguíneo por VISA y endocarditis. [4]
Las oxazolidinonas como la linezolida se comercializaron en la década de 1990 y su eficacia contra el SAMR es comparable a la de la vancomicina. En 2001 se informó de la resistencia a la linezolida en S. aureus [101] , pero las tasas de infección se han mantenido en niveles bajos de manera constante. En el Reino Unido e Irlanda, no se encontró resistencia a la linezolida en estafilococos recolectados de casos de bacteriemia entre 2001 y 2006 [102].
En los abscesos cutáneos, el tratamiento principal recomendado es la eliminación del tejido muerto, la incisión y el drenaje. Se necesita más información para determinar la eficacia de la terapia con antibióticos específicos en las infecciones del sitio quirúrgico (ISQ). [4] Los ejemplos de infecciones de tejidos blandos por SARM incluyen úlceras, impétigo , abscesos e ISQ. [89] En las heridas quirúrgicas, la evidencia es débil (alto riesgo de sesgo ) de que la linezolida puede ser mejor que la vancomicina para erradicar las ISQ por SARM. [1]
La colonización por SAMR también se encuentra en heridas no quirúrgicas, como heridas traumáticas, quemaduras y úlceras crónicas (es decir, úlcera diabética , úlcera por presión , úlcera por insuficiencia arterial , úlcera venosa ). No se ha encontrado evidencia concluyente sobre el mejor régimen antibiótico para tratar la colonización por SAMR. [22]
En las infecciones cutáneas y en los focos de infección secundaria, se utiliza mupirocina tópica con buenos resultados. En el caso de la bacteriemia y la endocarditis, se considera la vancomicina o la daptomicina. En el caso de los niños con huesos o articulaciones infectados por SAMR, el tratamiento es individualizado y a largo plazo. Los neonatos pueden desarrollar pustulosis neonatal como resultado de la infección tópica por SAMR. [4] La clindamicina no está aprobada para el tratamiento de la infección por SAMR, pero aún se utiliza en niños para las infecciones de tejidos blandos. [4]
Se considera la evaluación para el reemplazo de una válvula protésica. Se puede administrar una terapia antibiótica adecuada durante un máximo de seis semanas. A menudo se recomienda un tratamiento antibiótico de cuatro a seis semanas, que depende de la extensión de la infección por SAMR. [4]
El tratamiento de la neumonía por SAMR en pacientes hospitalizados comienza antes de obtener los resultados del cultivo. Una vez realizada la determinación de la sensibilidad a los antibióticos, la infección puede tratarse con vancomicina o linezolid durante un máximo de 21 días. Si la neumonía se complica por la acumulación de pus en la cavidad pleural que rodea los pulmones, se puede realizar un drenaje junto con la terapia con antibióticos. [4] Las personas con fibrosis quística pueden desarrollar complicaciones respiratorias relacionadas con la infección por SAMR. La incidencia de SAMR en aquellos con fibrosis quística aumentó cinco veces entre 2000 y 2015. La mayoría de estas infecciones fueron SAMR-HA. El SAMR representa el 26 % de las infecciones pulmonares en aquellos con fibrosis quística. [103]
No hay evidencia suficiente para apoyar el uso de antibióticos tópicos o sistemáticos para la infección nasal o extranasal por SAMR. [104]
La limpieza de la herida para eliminar el tejido muerto y el drenaje de los abscesos es la primera acción para tratar la infección por SAMR. La administración de antibióticos no está estandarizada y se adapta según cada caso. La terapia con antibióticos puede durar hasta 3 meses y, a veces, incluso más tiempo. [4]
La infección por SAMR puede producirse asociada a implantes y prótesis articulares. Las recomendaciones sobre el tratamiento se basan en el tiempo que lleva colocado el implante. En los casos de colocación reciente de un implante quirúrgico o una articulación artificial, el dispositivo puede conservarse mientras continúa la terapia con antibióticos. Si la colocación del dispositivo se ha producido hace más de 3 semanas, puede retirarse. En todos los casos se utiliza una terapia con antibióticos, a veces a largo plazo. [4]
El SAMR puede infectar el sistema nervioso central y formar abscesos cerebrales, empiemas subdurales y abscesos epidurales espinales. Se puede realizar una escisión y drenaje junto con un tratamiento antibiótico. La trombosis séptica del seno venoso cavernoso o dural a veces puede ser una complicación. [4]
El tratamiento no está estandarizado para otros casos de infección por SAMR en una amplia gama de tejidos. El tratamiento varía para las infecciones por SAMR relacionadas con: abscesos subperiósticos, neumonía necrotizante, celulitis, piomiositis, fascitis necrotizante, mediastinitis, abscesos miocárdicos, perinefríticos, hepáticos y esplénicos, tromboflebitis séptica e infecciones oculares graves, incluida la endoftalmitis. [4] Las mascotas pueden ser reservorios y transmitir el SAMR a las personas. En algunos casos, la infección puede ser sintomática y la mascota puede desarrollar una infección por SAMR. Los departamentos de salud recomiendan que la mascota sea llevada al veterinario si las infecciones por SAMR continúan ocurriendo en las personas que tienen contacto con la mascota. [79]
Se estima que en todo el mundo 2 mil millones de personas son portadoras de alguna forma de S. aureus ; de ellas, se cree que hasta 53 millones (2,7 % de los portadores) son portadoras de SAMR. [105] S. aureus fue identificado como uno de los seis principales patógenos causantes de muertes asociadas con la resistencia en 2019 y 100 000 muertes causadas por SAMR fueron atribuibles a la resistencia a los antimicrobianos. [106]
En un estudio de cohorte estadounidense de 1.300 niños sanos, el 2,4% eran portadores de SAMR en la nariz. [107] La sepsis bacteriana se produce en la mayoría de los casos (75%) de infección invasiva por SAMR. [4] En 2009, se estimó que hubo 463.017 hospitalizaciones debido a SAMR, o una tasa de 11,74 por cada 1.000 hospitalizaciones. [108] Muchas de estas infecciones son menos graves, pero los Centros para el Control y la Prevención de Enfermedades (CDC) estiman que hay 80.461 infecciones invasivas por SAMR y 11.285 muertes debido a SAMR anualmente. [109] En 2003, el coste de una hospitalización debido a una infección por SAMR fue de 92.363 dólares estadounidenses; una estancia hospitalaria por SAMR fue de 52.791 dólares. [89]
La infección después de una cirugía es relativamente poco común, pero ocurre hasta en un 33% en tipos específicos de cirugías. Las infecciones de los sitios quirúrgicos varían entre el 1% y el 33%. La sepsis por SAMR que ocurre dentro de los 30 días posteriores a una infección quirúrgica tiene una tasa de mortalidad del 15 al 38%; la sepsis por SAMR que ocurre dentro de un año tiene una tasa de mortalidad de alrededor del 55%. Puede haber un aumento de la mortalidad asociada con la cirugía cardíaca. Hay una tasa del 12,9% en aquellos infectados con SAMR, mientras que solo el 3% está infectado con otros organismos. Las infecciones del sitio quirúrgico infectadas con SAMR tuvieron estadías hospitalarias más prolongadas que las que no lo estaban. [1]
A nivel mundial, las tasas de infección por SAMR son dinámicas y varían de un año a otro. [110] Según el informe del Programa de Vigilancia Antimicrobiana SENTRY de 2006, la incidencia de infecciones del torrente sanguíneo por SAMR fue del 35,9% en América del Norte. Las infecciones sanguíneas por SAMR en América Latina fueron del 29%. La incidencia europea fue del 22,8%. La tasa de todas las infecciones por SAMR en Europa varió desde el 50% en Portugal hasta el 0,8% en Suecia. Las tasas generales de infección por SAMR variaron en América Latina: Colombia y Venezuela juntas tuvieron un 3%, México tuvo un 50%, Chile un 38%, Brasil un 29% y Argentina un 28%. [89]
Los Centros para el Control y la Prevención de Enfermedades (CDC) estimaron que en 2002 se produjeron en Estados Unidos alrededor de 1,7 millones de infecciones nosocomiales, con 99.000 muertes asociadas. [111] La incidencia estimada es de 4,5 infecciones nosocomiales por cada 100 admisiones, con costes directos (a precios de 2004) que van desde 10.500 dólares (5.300 libras esterlinas, 8.000 euros a precios de 2006) por caso (para infecciones del torrente sanguíneo, del tracto urinario o respiratorias en personas inmunocompetentes) hasta 111.000 dólares (57.000 libras esterlinas, 85.000 euros) por caso para infecciones resistentes a los antibióticos en el torrente sanguíneo en personas con trasplantes. Con estas cifras, las estimaciones conservadoras de los costes directos totales de las infecciones nosocomiales superan los 17.000 millones de dólares. La reducción de dichas infecciones constituye un componente importante de los esfuerzos por mejorar la seguridad sanitaria. (BMJ 2007) [ cita requerida ] El SAMR por sí solo se asoció con el 8% de las infecciones nosocomiales notificadas a la Red Nacional de Seguridad en la Atención Médica de los CDC desde enero de 2006 hasta octubre de 2007. [112]
La Oficina Nacional de Auditoría del Reino Unido estimó que la incidencia de infecciones nosocomiales en Europa oscila entre el 4% y el 10% de todos los ingresos hospitalarios. A principios de 2005, varias fuentes estimaron que el número de muertes en el Reino Unido atribuidas al SAMR rondaba las 3.000 al año. [113]
En los Estados Unidos, se estima que 95 millones de personas son portadoras de S. aureus en la nariz; de ellas, 2,5 millones (2,6% de los portadores) son portadoras de SARM. [114] Una revisión de la población realizada en tres comunidades de los EE. UU. mostró que la incidencia anual de SARM-CA durante 2001-2002 fue de 18-25,7/100 000; la mayoría de los aislamientos de SARM-CA se asociaron con infecciones clínicamente relevantes y el 23% de las personas requirieron hospitalización. [115]
En un estudio de cohorte estadounidense de 1.300 niños sanos, el 2,4% eran portadores de SARM en la nariz. [107] Existe la preocupación de que la presencia de SARM en el medio ambiente pueda permitir la transferencia de resistencia a otras bacterias a través de fagos (virus que infectan bacterias). La fuente de SARM podría provenir de desechos hospitalarios, aguas residuales de granjas u otras aguas residuales. [4] El SARM también es común en infecciones de perros y gatos y puede producirse la transmisión a los humanos, ya que los dueños de mascotas abrazan y besan a sus mascotas o las dejan dormir en sus camas. [116] Si bien puede producirse el intercambio de aislamientos, las infecciones en humanos parecen originarse a partir de SARM-HA en lugar de SARM-CA adquirido por mascotas. [117]
En 2004, se aisló por primera vez el SAMR en una granja porcina holandesa, lo que dio lugar a más investigaciones sobre el SAMR asociado al ganado (SAMR-LA). [118] El SAMR asociado al ganado (SAMR-LA) se ha observado en Corea, Brasil, Suiza, Malasia, India, Gran Bretaña, Dinamarca y China. [19]
En 1961, se informaron los primeros aislamientos conocidos de MRSA en un estudio británico, y desde 1961 a 1967, ocurrieron brotes hospitalarios poco frecuentes en Europa occidental y Australia, [17] y luego se autorizó la meticilina en Inglaterra para tratar infecciones resistentes. Otros informes de MRSA comenzaron a describirse en la década de 1970. [1] Se documentó resistencia a otros antibióticos en algunas cepas de S. aureus . En 1996, se informó de resistencia a la vancomicina en Japón. [21] : 637 En muchos países, se informó de que los brotes de infección por MRSA se transmitían entre hospitales. [70] : 402 La tasa había aumentado al 22% en 1995, y en 1997 el nivel de infecciones hospitalarias por S. aureus atribuibles a MRSA había alcanzado el 50%.
El primer informe de SAMR asociado a la comunidad (SAMR-CA) se produjo en 1981, y en 1982, se produjo un gran brote de SAMR-CA entre usuarios de drogas intravenosas en Detroit, Michigan. [17] Se informaron brotes adicionales de SAMR-CA durante las décadas de 1980 y 1990, incluidos brotes entre poblaciones aborígenes australianas que nunca habían estado expuestas a hospitales. A mediados de la década de 1990, se hicieron informes dispersos de brotes de SAMR-CA entre niños estadounidenses. Si bien las tasas de SAMR-HA se estabilizaron entre 1998 y 2008, las tasas de SAMR-CA continuaron aumentando. Un informe publicado por el Hospital de Niños de la Universidad de Chicago que compara dos períodos (1993-1995 y 1995-1997) encontró un aumento de 25 veces en la tasa de hospitalizaciones debido a SAMR entre niños en los Estados Unidos. [119] En 1999, la Universidad de Chicago informó sobre las primeras muertes por SAMR invasivo entre niños por lo demás sanos en los Estados Unidos. [17] En 2004, se describió el genoma de varias cepas de SAMR. [120]
Se podría argumentar que el aumento de la mortalidad observado entre las personas infectadas por SARM puede ser el resultado de la mayor morbilidad subyacente de estas personas. Sin embargo, varios estudios, incluido uno de Blot y colegas, que ajustaron la enfermedad subyacente aún encontraron que la bacteriemia por SARM tenía una mortalidad atribuible más alta que la bacteriemia por S. aureus sensible a la meticilina (SAMS). [121]
Un estudio poblacional sobre la incidencia de infecciones por SAMR en San Francisco durante 2004-05 demostró que casi uno de cada 300 residentes tuvo una infección de este tipo en el transcurso de un año y que más del 85% de estas infecciones ocurrieron fuera del ámbito de la atención médica. [122] Un estudio de 2004 mostró que las personas en los Estados Unidos con infección por S. aureus tuvieron, en promedio, una estadía hospitalaria tres veces mayor (14,3 frente a 4,5 días), incurrieron en un costo total tres veces mayor ($48.824 frente a $14.141) y experimentaron cinco veces más riesgo de muerte en el hospital (11,2% frente a 2,3%) que las personas sin esta infección. [123] En un metaanálisis de 31 estudios, Cosgrove et al. , [124] concluyeron que la bacteriemia por SAMR está asociada con una mayor mortalidad en comparación con la bacteriemia por SAMS (odds ratio = 1,93; IC del 95 % = 1,93 ± 0,39 ). [125] Además, Wyllie et al. informan una tasa de mortalidad del 34 % en 30 días entre las personas infectadas con SAMR, una tasa similar a la tasa de mortalidad del 27 % observada entre las personas infectadas con SAMS. [126]
En los EE. UU., el CDC emitió directrices el 19 de octubre de 2006, citando la necesidad de investigación adicional, pero se negó a recomendar dicha detección. [127] Según el CDC, las estimaciones más recientes de la incidencia de infecciones asociadas a la atención médica que son atribuibles al SAMR en los Estados Unidos indican una disminución en dichas tasas de infección. La incidencia de infecciones del torrente sanguíneo asociadas a la vía central por SAMR según lo informado por cientos de unidades de cuidados intensivos disminuyó entre un 50 y un 70 % entre 2001 y 2007. [128] Un sistema independiente que rastrea todas las infecciones del torrente sanguíneo por SAMR en los hospitales encontró una disminución general del 34 % entre 2005 y 2008. [128] En 2010, la vancomicina fue el fármaco de elección. [4]
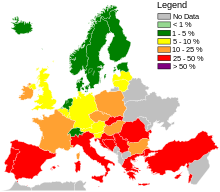
En toda Europa, basándose principalmente en datos de 2013, siete países (Islandia, Noruega, Suecia, Países Bajos, Dinamarca, Finlandia y Estonia, de menor a mayor) tuvieron niveles bajos de infecciones por SAMR adquiridas en el hospital en comparación con los demás, [129] : 92–93 y entre los países con niveles más altos, solo se habían logrado mejoras significativas en Bulgaria, Polonia y las Islas Británicas. [129] : 40
Se descubrió que una receta de ungüento para ojos de 1000 años de antigüedad encontrada en el Bald's Leechbook de la Biblioteca Británica , uno de los primeros libros de texto médicos conocidos, tenía actividad contra el SAMR in vitro y en heridas de la piel en ratones. [130] [131] [132]
El SAMR es un tema frecuente en los medios de comunicación, especialmente si personalidades conocidas han anunciado que tienen o han tenido la infección. [133] [134] [135] Los periódicos y los programas de noticias de televisión hablan con regularidad de brotes de infección. Un informe sobre infecciones de la piel y los tejidos blandos en la cárcel del condado de Cook en Chicago en 2004-05 demostró que el SAMR era la causa más común de estas infecciones entre los encarcelados allí. [136] Las demandas presentadas contra quienes están acusados de infectar a otros con SAMR también son historias populares en los medios de comunicación. [137] [138]
El SARM es el tema de programas de radio, [139] programas de televisión, [140] [141] [142] libros, [143] y películas. [144]
Se han investigado diversos extractos químicos antibacterianos de varias especies del árbol liquidámbar (género Liquidambar ) por su actividad en la inhibición del SARM. En concreto, estos son: ácido cinámico , cinamato de cinamilo, cinamato de etilo , cinamato de bencilo , estireno , vainillina , alcohol cinamílico , alcohol 2-fenilpropílico y cinamato de 3-fenilpropilo. [145]
Se están desarrollando métodos de administración de antibióticos inhalados junto con la administración sistemática para tratar el SAMR. Esto puede mejorar los resultados de las personas con fibrosis quística y otras infecciones respiratorias. [103] La terapia con fagos se ha utilizado durante años en el SAMR en los países del este, y se están realizando estudios en los países occidentales. [146] [147] Se están estudiando terapias dirigidas al huésped , incluidos los inhibidores de la cinasa del huésped, así como los péptidos antimicrobianos como tratamiento complementario o alternativo para el SAMR. [148] [149] [150]
Una revisión sistemática Cochrane de 2015 tuvo como objetivo evaluar la eficacia del uso de guantes, batas y mascarillas para ayudar a detener la propagación del SAMR en los hospitales; sin embargo, no se identificaron estudios elegibles para su inclusión. Los autores de la revisión concluyeron que es necesario realizar ensayos controlados aleatorizados para ayudar a determinar si el uso de guantes, batas y mascarillas reduce la transmisión del SAMR en los hospitales. [151]
{{cite journal}}: CS1 maint: DOI inactivo a partir de noviembre de 2024 ( enlace ){{cite journal}}: CS1 maint: DOI inactivo a partir de noviembre de 2024 ( enlace ){{cite web}}: CS1 maint: bot: estado de URL original desconocido ( enlace )