La anestesia ( en inglés americano ) o anestesia ( en inglés británico ) es un estado de pérdida controlada y temporal de la sensibilidad o la conciencia que se induce con fines médicos o veterinarios. Puede incluir parte o la totalidad de la analgesia (alivio o prevención del dolor ), parálisis (relajación muscular), amnesia (pérdida de la memoria) e inconsciencia . Se dice que una persona que se encuentra bajo los efectos de fármacos anestésicos está anestesiada.
La anestesia permite realizar procedimientos sin dolor que de otro modo requerirían restricción física en una persona no anestesiada o que serían técnicamente inviables. Existen tres grandes categorías de anestesia:
Al prepararse para un procedimiento médico o veterinario, el médico elige uno o más medicamentos para lograr los tipos y grados de anestesia adecuados para el tipo de procedimiento y el paciente en particular. Los tipos de medicamentos utilizados incluyen anestésicos generales , anestésicos locales , hipnóticos , disociativos , sedantes , coadyuvantes , bloqueantes neuromusculares , narcóticos y analgésicos .
Los riesgos de complicaciones durante o después de la anestesia suelen ser difíciles de separar de los del procedimiento para el que se administra la anestesia, pero en general están relacionados con tres factores: la salud del individuo, la complejidad y el estrés del procedimiento en sí, y la técnica anestésica. De estos factores, la salud del individuo es la que tiene el mayor impacto. Los principales riesgos perioperatorios pueden incluir la muerte, el ataque cardíaco y la embolia pulmonar , mientras que los riesgos menores pueden incluir náuseas y vómitos posoperatorios y reingreso hospitalario . Algunas afecciones, como la toxicidad de los anestésicos locales, el traumatismo de las vías respiratorias o la hipertermia maligna , pueden atribuirse de forma más directa a fármacos y técnicas anestésicas específicas.
El propósito de la anestesia se puede resumir en tres objetivos o puntos finales básicos: [2] : 236
Los distintos tipos de anestesia afectan los criterios de valoración de forma diferente. La anestesia regional , por ejemplo, afecta a la analgesia; los sedantes de tipo benzodiazepínico (utilizados para la sedación o " anestesia crepuscular ") favorecen la amnesia ; y los anestésicos generales pueden afectar a todos los criterios de valoración. El objetivo de la anestesia es lograr los criterios de valoración requeridos para el procedimiento quirúrgico dado con el menor riesgo para el sujeto.

Para lograr los objetivos de la anestesia, los fármacos actúan sobre partes diferentes pero interconectadas del sistema nervioso. La hipnosis , por ejemplo, se genera a través de acciones sobre los núcleos del cerebro y es similar a la activación del sueño . El efecto es hacer que las personas sean menos conscientes y menos reactivas a los estímulos nocivos . [2] : 245
La pérdida de memoria ( amnesia ) se produce por la acción de fármacos en regiones múltiples (pero específicas) del cerebro. Los recuerdos se crean como recuerdos declarativos o no declarativos en varias etapas ( a corto plazo , a largo plazo , de larga duración ) cuya fuerza está determinada por la fuerza de las conexiones entre las neuronas denominada plasticidad sináptica . [2] : 246 Cada anestésico produce amnesia a través de efectos únicos en la formación de la memoria a dosis variables. Los anestésicos inhalatorios producirán amnesia de manera confiable a través de la supresión general de los núcleos a dosis inferiores a las requeridas para la pérdida de la conciencia. Los fármacos como el midazolam producen amnesia a través de diferentes vías al bloquear la formación de recuerdos a largo plazo. [2] : 249
Sin embargo, una persona puede soñar bajo anestesia o estar consciente del procedimiento a pesar de no dar ninguna indicación de ello durante el mismo. Se estima que un 22% de las personas sueñan bajo anestesia general , y uno o dos casos de cada mil tienen algo de conciencia, denominada " conciencia de la anestesia ". [2] : 253 No se sabe si los animales sueñan mientras están bajo anestesia general.
La anestesia es única en el sentido de que no es un medio directo de tratamiento; más bien, permite al médico hacer cosas que pueden tratar, diagnosticar o curar una dolencia que de otro modo sería dolorosa o complicada. Por lo tanto, el mejor anestésico es el que presenta el menor riesgo para el paciente y que, aun así, logra los puntos finales necesarios para completar el procedimiento. La primera etapa de la anestesia es la evaluación de riesgos preoperatoria que consiste en la historia clínica , el examen físico y las pruebas de laboratorio . El diagnóstico del estado físico preoperatorio del paciente permite al médico minimizar los riesgos anestésicos. Una historia clínica bien completa permitirá llegar al diagnóstico correcto el 56% de las veces, porcentaje que aumenta al 73% con un examen físico. Las pruebas de laboratorio ayudan en el diagnóstico, pero solo en el 3% de los casos, lo que subraya la necesidad de una historia clínica y un examen físico completos antes de la anestesia. Las evaluaciones o preparaciones preoperatorias incorrectas son la causa principal del 11% de todos los eventos anestésicos adversos. [2] : 1003
La seguridad de la atención anestésica depende en gran medida de equipos de profesionales sanitarios altamente capacitados y que funcionen bien. La especialidad médica centrada en la anestesia se denomina anestesiología y los médicos especializados en este campo se denominan anestesiólogos. [3] Los profesionales sanitarios adicionales que participan en la prestación de la anestesia tienen distintos títulos y funciones según la jurisdicción, e incluyen enfermeras anestesistas , enfermeras anestesistas , asistentes de anestesiólogos , técnicos en anestesia , asociados de anestesia , profesionales del quirófano y tecnólogos en anestesia . Las normas internacionales para la práctica segura de la anestesia, respaldadas conjuntamente por la Organización Mundial de la Salud y la Federación Mundial de Sociedades de Anestesiólogos , recomiendan encarecidamente que la anestesia sea proporcionada, supervisada o dirigida por anestesiólogos, con la excepción de la sedación mínima o los procedimientos superficiales realizados con anestesia local. [3]
Un proveedor de anestesia capacitado y vigilante debe cuidar al paciente de manera continua; cuando el proveedor no sea un anestesiólogo, debe estar dirigido y supervisado localmente por un anestesiólogo, y en países o entornos donde esto no sea posible, la atención debe estar a cargo de la persona local más calificada dentro de un marco regional o nacional dirigido por un anestesiólogo. [3] Los mismos estándares mínimos para la seguridad del paciente se aplican independientemente del proveedor, incluido el monitoreo clínico y biométrico continuo de la oxigenación tisular, la perfusión y la presión arterial; la confirmación de la colocación correcta de los dispositivos de manejo de las vías respiratorias mediante auscultación y detección de dióxido de carbono ; el uso de la Lista de verificación de seguridad quirúrgica de la OMS ; y la transferencia segura de la atención del paciente después del procedimiento. [3]
Una parte de la evaluación de riesgos se basa en la salud del paciente. La Sociedad Estadounidense de Anestesiólogos ha desarrollado una escala de seis niveles que estratifica el estado físico preoperatorio del paciente. Se denomina clasificación del estado físico de la ASA . La escala evalúa el riesgo en relación con la salud general del paciente en relación con la anestesia. [4]
La historia clínica preoperatoria más detallada tiene como objetivo descubrir trastornos genéticos (como hipertermia maligna o deficiencia de pseudocolinesterasa ), hábitos ( tabaco , consumo de drogas y alcohol ), atributos físicos (como obesidad o vía aérea difícil ) y cualquier enfermedad coexistente (especialmente enfermedades cardíacas y respiratorias ) que puedan afectar la anestesia. El examen físico ayuda a cuantificar el impacto de cualquier cosa encontrada en la historia clínica además de las pruebas de laboratorio. [2] : 1003–09
Además de las generalidades de la evaluación de la salud del paciente, también se debe considerar una evaluación de factores específicos relacionados con la cirugía para la anestesia. Por ejemplo, la anestesia durante el parto debe considerar no solo a la madre sino también al bebé. Los cánceres y tumores que ocupan los pulmones o la garganta plantean desafíos especiales para la anestesia general . Después de determinar la salud del paciente que se someterá a la anestesia y los puntos finales necesarios para completar el procedimiento, se puede seleccionar el tipo de anestesia. La elección del método quirúrgico y la técnica anestésica tiene como objetivo reducir el riesgo de complicaciones, acortar el tiempo necesario para la recuperación y minimizar la respuesta al estrés quirúrgico .


La anestesia es una combinación de los puntos finales (discutidos anteriormente) que se alcanzan con medicamentos que actúan en sitios diferentes pero superpuestos en el sistema nervioso central . La anestesia general (a diferencia de la sedación o anestesia regional) tiene tres objetivos principales: falta de movimiento ( parálisis ), inconsciencia y atenuación de la respuesta al estrés . En los primeros días de la anestesia, los anestésicos podían lograr de manera confiable los dos primeros, lo que permitía a los cirujanos realizar los procedimientos necesarios, pero muchos pacientes morían porque los extremos de la presión arterial y el pulso causados por la agresión quirúrgica eran en última instancia dañinos. Finalmente, Harvey Cushing identificó la necesidad de atenuar la respuesta al estrés quirúrgico , quien inyectó anestesia local antes de las reparaciones de hernias . [2] : 30 Esto condujo al desarrollo de otros medicamentos que podían atenuar la respuesta, lo que conducía a tasas de mortalidad quirúrgica más bajas .
El método más común para alcanzar los puntos finales de la anestesia general es mediante el uso de anestésicos generales inhalados. Cada anestésico tiene su propia potencia, que se correlaciona con su solubilidad en aceite. Esta relación existe porque los fármacos se unen directamente a las cavidades de las proteínas del sistema nervioso central, aunque se han descrito varias teorías de la acción de los anestésicos generales . Se cree que los anestésicos inhalatorios ejercen sus efectos en diferentes partes del sistema nervioso central. Por ejemplo, el efecto inmovilizador de los anestésicos inhalados resulta de un efecto sobre la médula espinal, mientras que la sedación, la hipnosis y la amnesia involucran sitios en el cerebro. [2] : 515 La potencia de un anestésico inhalatorio se cuantifica por su concentración alveolar mínima (CAM). La CAM es la dosis porcentual de anestésico que evitará una respuesta al estímulo doloroso en el 50% de los sujetos. Cuanto mayor sea la CAM, generalmente, menos potente será el anestésico.

El fármaco anestésico ideal proporcionaría hipnosis, amnesia, analgesia y relajación muscular sin cambios indeseables en la presión arterial, el pulso o la respiración. En la década de 1930, los médicos comenzaron a complementar los anestésicos generales inhalados con anestésicos generales intravenosos . Los fármacos utilizados en combinación ofrecían un mejor perfil de riesgo para el sujeto bajo anestesia y una recuperación más rápida. Más tarde se demostró que una combinación de fármacos daba como resultado menores probabilidades de morir en los primeros siete días después de la anestesia. Por ejemplo, se podría utilizar propofol (inyección) para iniciar la anestesia, fentanilo (inyección) para atenuar la respuesta al estrés, midazolam (inyección) administrado para asegurar la amnesia y sevoflurano (inhalado) durante el procedimiento para mantener los efectos. Más recientemente, se han desarrollado varios fármacos intravenosos que, si se desea, permiten evitar por completo los anestésicos generales inhalados. [2] : 720
El instrumento central en un sistema de administración de anestesia por inhalación es una máquina de anestesia . Tiene vaporizadores , ventiladores , un circuito de respiración anestésica, un sistema de eliminación de gases residuales y manómetros. El propósito de la máquina de anestesia es proporcionar gas anestésico a una presión constante, oxígeno para respirar y eliminar el dióxido de carbono u otros gases anestésicos residuales. Dado que los anestésicos por inhalación son inflamables, se han desarrollado varias listas de verificación para confirmar que la máquina está lista para su uso, que las características de seguridad están activas y que los peligros eléctricos se han eliminado. [5] La anestesia intravenosa se administra mediante dosis en bolo o una bomba de infusión . También hay muchos instrumentos más pequeños que se utilizan en el manejo de las vías respiratorias y la monitorización del paciente. El hilo conductor común de la maquinaria moderna en este campo es el uso de sistemas a prueba de fallos que disminuyen las probabilidades de un mal uso catastrófico de la máquina. [6]
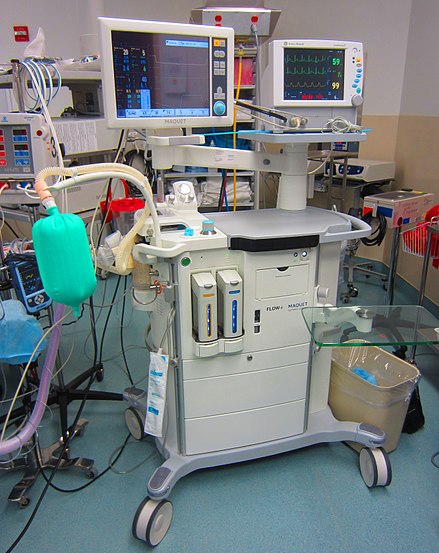
Los pacientes bajo anestesia general deben someterse a un monitoreo fisiológico continuo para garantizar la seguridad. En los EE. UU., la Sociedad Estadounidense de Anestesiólogos (ASA) ha establecido pautas mínimas de monitoreo para pacientes que reciben anestesia general, anestesia regional o sedación. Estas incluyen electrocardiografía (ECG), frecuencia cardíaca, presión arterial, gases inspirados y espirados, saturación de oxígeno de la sangre (oximetría de pulso) y temperatura. [7] En el Reino Unido, la Asociación de Anestesistas (AAGBI) ha establecido pautas mínimas de monitoreo para anestesia general y regional. Para cirugía menor, esto generalmente incluye el monitoreo de la frecuencia cardíaca , la saturación de oxígeno , la presión arterial y las concentraciones inspiradas y espiradas de oxígeno , dióxido de carbono y agentes anestésicos inhalatorios. Para cirugías más invasivas, el monitoreo también puede incluir temperatura, producción de orina, presión arterial, presión venosa central , presión de la arteria pulmonar y presión de oclusión de la arteria pulmonar , gasto cardíaco , actividad cerebral y función neuromuscular. Además, se debe monitorear el ambiente de la sala de operaciones para verificar la temperatura y la humedad, así como la acumulación de agentes anestésicos inhalatorios exhalados, que podrían ser perjudiciales para la salud del personal de la sala de operaciones. [8]
La sedación (también conocida como anestesia disociativa o anestesia crepuscular ) crea propiedades hipnóticas , sedantes , ansiolíticas , amnésicas , anticonvulsivas y relajantes musculares de producción central. Desde la perspectiva de la persona que administra la sedación, el paciente parece somnoliento, relajado y olvidadizo, lo que permite que los procedimientos desagradables se completen más fácilmente. Los sedantes como las benzodiazepinas generalmente se administran con analgésicos (como narcóticos o anestésicos locales o ambos) porque, por sí solos, no brindan un alivio significativo del dolor . [9]
Desde la perspectiva del sujeto que recibe un sedante, el efecto es una sensación de relajación general, amnesia (pérdida de memoria) y el paso del tiempo rápidamente. Muchos fármacos pueden producir un efecto sedante, entre ellos las benzodiazepinas , el propofol , el tiopental , la ketamina y los anestésicos generales inhalados. La ventaja de la sedación sobre la anestesia general es que generalmente no requiere apoyo de las vías respiratorias o la respiración (no se requiere intubación traqueal ni ventilación mecánica ) y puede tener un efecto menor sobre el sistema cardiovascular , lo que puede contribuir a un mayor margen de seguridad en algunos pacientes. [2] : 736
Cuando se bloquea el dolor de una parte del cuerpo mediante anestesia local , generalmente se habla de anestesia regional. Existen muchos tipos de anestesia regional, ya sea inyectándola en el propio tejido, en una vena que alimenta la zona o alrededor de un tronco nervioso que proporciona sensibilidad a la zona. Estos últimos se denominan bloqueos nerviosos y se dividen en bloqueos nerviosos periféricos o centrales.
Los siguientes son los tipos de anestesia regional: [2] : 926–31
Una revisión Cochrane de 2018 encontró evidencia de calidad moderada de que la anestesia regional puede reducir la frecuencia del dolor posoperatorio persistente (PPP) de 3 a 18 meses después de la toracotomía y de 3 a 12 meses después de la cesárea . [11] Se encontró evidencia de baja calidad de 3 a 12 meses después de la cirugía de cáncer de mama. [11] Esta revisión reconoce ciertas limitaciones que afectan su aplicabilidad más allá de las cirugías y técnicas de anestesia regional revisadas. [11]
Cuando se inyecta anestesia local alrededor de un nervio de mayor diámetro que transmite sensibilidad desde una región entera, se habla de bloqueo nervioso o bloqueo nervioso regional. Los bloqueos nerviosos se utilizan habitualmente en odontología cuando se bloquea el nervio mandibular para procedimientos en los dientes inferiores. Con nervios de mayor diámetro (como el bloqueo interescalénico para miembros superiores o el bloqueo del compartimento del psoas para miembros inferiores), el nervio y la posición de la aguja se localizan con ultrasonido o estimulación eléctrica. La evidencia respalda el uso de la guía ecográfica sola o en combinación con la estimulación nerviosa periférica como superior para un mejor bloqueo sensorial y motor, una reducción en la necesidad de suplementación y menos complicaciones. [12] Debido a la gran cantidad de anestésico local necesaria para afectar el nervio, se debe considerar la dosis máxima de anestésico local. Los bloqueos nerviosos también se utilizan como infusión continua, después de una cirugía mayor, como la cirugía de reemplazo de rodilla, cadera y hombro, y pueden estar asociados con menos complicaciones. [13] Los bloqueos nerviosos también se asocian con un menor riesgo de complicaciones neurológicas en comparación con los bloqueos neuroaxiales espinales o epidurales más centrales. [2] : 1639–41
La anestesia neuroaxial central es la inyección de un anestésico local alrededor de la médula espinal para proporcionar analgesia en el abdomen , la pelvis o las extremidades inferiores . Se divide en espinal (inyección en el espacio subaracnoideo ), epidural (inyección fuera del espacio subaracnoideo en el espacio epidural ) y caudal (inyección en la cola de caballo o extremo de la médula espinal). La espinal y la epidural son las formas más comúnmente utilizadas de bloqueo neuroaxial central.
La anestesia raquídea es una inyección de "una sola dosis" que proporciona un efecto rápido y una anestesia sensorial profunda con dosis más bajas de anestésico, y generalmente se asocia con un bloqueo neuromuscular (pérdida del control muscular). La anestesia epidural utiliza dosis más altas de anestésico infundidas a través de un catéter permanente que permite aumentar la dosis si los efectos comienzan a disiparse. La anestesia epidural no suele afectar el control muscular.
Debido a que el bloqueo neuroaxial central causa vasodilatación arterial y venosa , es común que se produzca una caída de la presión arterial . Esta caída está determinada en gran medida por el lado venoso del sistema circulatorio, que contiene el 75 % del volumen sanguíneo circulante . Los efectos fisiológicos son mucho mayores cuando el bloqueo se coloca por encima de la quinta vértebra torácica . Un bloqueo ineficaz se debe con mayor frecuencia a una ansiolisis o sedación inadecuadas, más que a una falla del bloqueo en sí. [2] : 1611

La nocicepción (sensación de dolor) no está incorporada al organismo, sino que es un proceso dinámico en el que los estímulos dolorosos persistentes pueden sensibilizar el sistema y dificultar el tratamiento del dolor o promover el desarrollo de dolor crónico. Por este motivo, el tratamiento preventivo del dolor agudo puede reducir tanto el dolor agudo como el crónico y se adapta a la cirugía, al entorno en el que se realiza (internación/ambulatorio) y al individuo. [2] : 2757
El tratamiento del dolor se clasifica en preventivo o a demanda. Los analgésicos a demanda suelen incluir fármacos opioides o antiinflamatorios no esteroides , pero también pueden hacer uso de enfoques novedosos como el óxido nitroso inhalado [14] o la ketamina [15] . Los fármacos a demanda pueden ser administrados por un médico ("órdenes de fármacos según sea necesario") o por el paciente utilizando analgesia controlada por el paciente (PCA). Se ha demostrado que la PCA proporciona un control del dolor ligeramente mejor y una mayor satisfacción del paciente en comparación con los métodos convencionales [16] . Los enfoques preventivos comunes incluyen el bloqueo neuroaxial epidural [17] o los bloqueos nerviosos [14] . Una revisión que analizó el control del dolor después de la cirugía aórtica abdominal encontró que el bloqueo epidural proporciona un mejor alivio del dolor (especialmente durante el movimiento) en el período de hasta tres días posoperatorios. Reduce la duración de la intubación traqueal posoperatoria aproximadamente a la mitad. La aparición de ventilación mecánica posoperatoria prolongada e infarto de miocardio también se reduce con la analgesia epidural [18] .
Los riesgos y complicaciones relacionados con la anestesia se clasifican como morbilidad (enfermedad o trastorno que resulta de la anestesia) o mortalidad (muerte que resulta de la anestesia). Cuantificar cómo la anestesia contribuye a la morbilidad y la mortalidad puede ser difícil porque la salud del paciente antes de la cirugía y la complejidad del procedimiento quirúrgico también pueden contribuir a los riesgos.

Antes de la introducción de la anestesia a principios del siglo XIX, el estrés fisiológico de la cirugía causaba complicaciones significativas y muchas muertes por shock . Cuanto más rápida era la cirugía, menor era la tasa de complicaciones (lo que condujo a informes de amputaciones muy rápidas). La llegada de la anestesia permitió completar cirugías más complicadas y que salvaban vidas, disminuyó el estrés fisiológico de la cirugía, pero agregó un elemento de riesgo. Fue dos años después de la introducción de los anestésicos con éter cuando se informó de la primera muerte directamente relacionada con el uso de anestesia. [20]
La morbilidad puede ser mayor ( infarto de miocardio , neumonía , embolia pulmonar , insuficiencia renal / enfermedad renal crónica , disfunción cognitiva posoperatoria y alergia ) o menor ( náuseas menores , vómitos, readmisión). Generalmente hay superposición en los factores contribuyentes que conducen a la morbilidad y mortalidad entre la salud de los pacientes, el tipo de cirugía que se realiza y la anestesia. Para comprender el riesgo relativo de cada factor contribuyente, considere que la tasa de muertes totalmente atribuidas a la salud del paciente es 1:870. Compárese eso con la tasa de muertes totalmente atribuidas a factores quirúrgicos (1:2860) o anestesia sola (1:185,056) que ilustra que el factor más importante en la mortalidad anestésica es la salud del paciente. Estas estadísticas también se pueden comparar con el primer estudio de este tipo sobre mortalidad en anestesia de 1954, que informó una tasa de muerte por todas las causas de 1:75 y una tasa atribuida a la anestesia sola de 1:2680. [2] : 993 No se pueden hacer comparaciones directas y confiables entre las estadísticas de mortalidad a lo largo del tiempo y entre países debido a las diferencias en la estratificación de los factores de riesgo; sin embargo, hay evidencia de que los anestésicos han mejorado significativamente la seguridad [21], pero no se sabe en qué grado. [19]
En lugar de indicar una tasa fija de morbilidad o mortalidad, se informa que muchos factores contribuyen al riesgo relativo del procedimiento y la anestesia combinados. Por ejemplo, una operación en una persona que tiene entre 60 y 79 años de edad coloca al paciente en un riesgo 2,3 veces mayor que alguien menor de 60 años. Tener una puntuación ASA de 3, 4 o 5 coloca a la persona en un riesgo 10,7 veces mayor que alguien con una puntuación ASA de 1 o 2. Otras variables incluyen la edad mayor de 80 años (riesgo 3,3 veces mayor en comparación con los menores de 60), el género (las mujeres tienen un riesgo menor de 0,8), la urgencia del procedimiento (las emergencias tienen un riesgo 4,4 veces mayor), la experiencia de la persona que realiza el procedimiento (menos de 8 años de experiencia y/o menos de 600 casos tienen un riesgo 1,1 veces mayor) y el tipo de anestesia (los anestésicos regionales tienen un riesgo menor que los anestésicos generales). [2] : 984 En obstetricia , los muy jóvenes y los muy ancianos tienen mayor riesgo de complicaciones, por lo que puede ser necesario tomar precauciones adicionales. [2] : 969–86
El 14 de diciembre de 2016, la Administración de Alimentos y Medicamentos emitió una Comunicación de Seguridad Pública advirtiendo que "el uso repetido o prolongado de anestésicos generales y sedantes durante cirugías o procedimientos en niños menores de 3 años o en mujeres embarazadas durante su tercer trimestre puede afectar el desarrollo del cerebro de los niños". [22] La advertencia fue criticada por el Colegio Americano de Obstetras y Ginecólogos, que señaló la ausencia de evidencia directa sobre el uso en mujeres embarazadas y la posibilidad de que "esta advertencia pudiera disuadir inapropiadamente a los proveedores de brindar atención médicamente indicada durante el embarazo". [23] Los defensores de los pacientes señalaron que un ensayo clínico aleatorizado sería poco ético, que el mecanismo de lesión está bien establecido en animales y que los estudios habían demostrado que la exposición a múltiples usos de anestésicos aumentaba significativamente el riesgo de desarrollar discapacidades de aprendizaje en niños pequeños, con un cociente de riesgo de 2,12 (intervalo de confianza del 95 %, 1,26-3,54). [24]
El tiempo inmediato después de la anestesia se llama despertar . El despertar de la anestesia general o sedación requiere una vigilancia cuidadosa porque todavía existe un riesgo de complicación. [25] Se informan náuseas y vómitos en el 9,8%, pero variarán según el tipo de anestesia y el procedimiento. Hay una necesidad de soporte de la vía aérea en el 6,8%, puede haber retención urinaria (más común en mayores de 50 años) e hipotensión en el 2,7%. La hipotermia , los escalofríos y la confusión también son comunes en el período postoperatorio inmediato debido a la falta de movimiento muscular (y la consiguiente falta de producción de calor) durante el procedimiento. [2] : 2707 Además, la manifestación rara en el período postanestésico puede ser la aparición del trastorno de síntomas neurológicos funcionales (FNSD). [26]
La disfunción cognitiva posoperatoria (también conocida como POCD y confusión postanestésica) es una alteración en la cognición después de la cirugía. También puede usarse de manera variable para describir el delirio de emergencia (confusión posoperatoria inmediata) y la disfunción cognitiva temprana (disminución de la función cognitiva en la primera semana posoperatoria). Aunque las tres entidades (delirio, POCD temprana y POCD a largo plazo) son independientes, la presencia de delirio posoperatorio predice la presencia de POCD temprana. No parece haber una asociación entre el delirio o POCD temprana y POCD a largo plazo. [27] Según un estudio reciente realizado en la Escuela de Medicina David Geffen de la UCLA , el cerebro navega a través de una serie de grupos de actividad, o "centros" en su camino de regreso a la conciencia. Andrew Hudson, profesor adjunto de anestesiología, afirma: "La recuperación de la anestesia no es simplemente el resultado de que el efecto de la anestesia desaparezca, sino también de que el cerebro encuentre su camino de regreso a través de un laberinto de posibles estados de actividad hasta aquellos que permiten la experiencia consciente. En pocas palabras, el cerebro se reinicia a sí mismo". [28]
La POCD a largo plazo es un deterioro sutil de la función cognitiva que puede durar semanas, meses o más. Lo más común es que los familiares de la persona informen de falta de atención, memoria y pérdida de interés en actividades que antes le gustaban a la persona (como los crucigramas). De manera similar, las personas que trabajan pueden informar de una incapacidad para completar tareas a la misma velocidad que antes. [29] Hay buena evidencia de que la POCD se produce después de una cirugía cardíaca y la principal razón de su aparición es la formación de microémbolos . La POCD también parece ocurrir en cirugías no cardíacas. Sus causas en cirugías no cardíacas son menos claras, pero la edad avanzada es un factor de riesgo para su aparición. [2] : 2805–16

Los primeros intentos de anestesia general fueron probablemente remedios a base de hierbas administrados en la prehistoria . El alcohol es uno de los sedantes más antiguos que se conocen y se utilizó en la antigua Mesopotamia hace miles de años. [30] Se dice que los sumerios cultivaron y cosecharon la adormidera ( Papaver somniferum ) en la Baja Mesopotamia ya en el año 3400 a . C. [31] [32] Los antiguos egipcios tenían algunos instrumentos quirúrgicos, [33] [34] así como analgésicos y sedantes crudos, incluido posiblemente un extracto preparado a partir del fruto de la mandrágora . [35]
En China, Bian Que ( chino : 扁鹊, Wade–Giles : Pien Ch'iao , c. 300 a. C. ) fue un legendario internista y cirujano chino que, según se dice, utilizó anestesia general para procedimientos quirúrgicos. [36] A pesar de esto, fue el médico chino Hua Tuo a quien los historiadores consideraron la primera figura histórica verificable en desarrollar un tipo de mezcla de anestesia, aunque su receta aún no se ha descubierto por completo. [37]
En toda Europa, Asia y las Américas, se utilizó una variedad de especies de Solanum que contenían potentes alcaloides tropánicos para la anestesia. En la Italia del siglo XIII, Theodoric Borgognoni utilizó mezclas similares junto con opiáceos para inducir la inconsciencia, y el tratamiento con los alcaloides combinados resultó ser un pilar de la anestesia hasta el siglo XIX. Los anestésicos locales se usaban en la civilización inca , donde los chamanes masticaban hojas de coca y realizaban operaciones en el cráneo mientras escupían en las heridas que habían infligido para anestesiar. [38] La cocaína se aisló más tarde y se convirtió en el primer anestésico local eficaz. Se utilizó por primera vez en cirugía ocular en 1884 por Karl Koller , por sugerencia de Sigmund Freud . [39] El cirujano alemán August Bier (1861-1949) fue el primero en utilizar cocaína para anestesia intratecal en 1898. [40] El cirujano rumano Nicolae Racoviceanu-Piteşti (1860-1942) fue el primero en utilizar opioides para analgesia intratecal; presentó su experiencia en París en 1901. [41]
La "esponja soporífera" ("esponja para dormir") utilizada por los médicos árabes fue introducida en Europa por la escuela de medicina de Salerno a finales del siglo XII y por Ugo Borgognoni (1180-1258) en el siglo XIII. La esponja fue promocionada y descrita por el hijo de Ugo y colega cirujano, Theodoric Borgognoni (1205-1298). En este método anestésico, se empapaba una esponja en una solución disuelta de opio, mandrágora , jugo de cicuta y otras sustancias. Luego se secaba y se almacenaba; justo antes de la cirugía, se humedecía la esponja y luego se ponía debajo de la nariz del paciente. Cuando todo iba bien, los vapores dejaban al individuo inconsciente. [42]

El anestésico más famoso, el éter , puede haber sido sintetizado ya en el siglo VIII, [43] [44] pero pasaron muchos siglos hasta que se apreció su importancia anestésica, a pesar de que el médico y erudito del siglo XVI Paracelso observó que las gallinas a las que se les hacía respirar éter no solo se quedaban dormidas sino que además no sentían dolor. A principios del siglo XIX, los humanos usaban éter, pero solo como droga recreativa . [45]
Mientras tanto, en 1772, el científico inglés Joseph Priestley descubrió el gas óxido nitroso . Inicialmente, la gente pensó que este gas era letal, incluso en pequeñas dosis, como algunos otros óxidos de nitrógeno . Sin embargo, en 1799, el químico e inventor británico Humphry Davy decidió descubrirlo experimentando consigo mismo. Para su asombro, descubrió que el óxido nitroso lo hacía reír, por lo que lo apodó "gas de la risa". [46] En 1800, Davy escribió sobre las posibles propiedades anestésicas del óxido nitroso para aliviar el dolor durante la cirugía, pero nadie en ese momento investigó más sobre el tema. [46]
El 14 de noviembre de 1804, Hanaoka Seishū , un médico japonés, se convirtió en la primera persona en realizar con éxito una cirugía utilizando anestesia general . [47] Hanaoka aprendió medicina tradicional japonesa, así como cirugía europea importada de Holanda y medicina china. Después de años de investigación y experimentación, finalmente desarrolló una fórmula a la que llamó tsūsensan (también conocida como mafutsu-san), que combinaba la gloria de la mañana coreana y otras hierbas. [48]
El éxito de Hanaoka en la realización de esta operación indolora pronto se hizo ampliamente conocido, y los pacientes comenzaron a llegar de todas partes de Japón. Hanaoka continuó realizando muchas operaciones utilizando tsūsensan, incluyendo la resección de tumores malignos , la extracción de cálculos en la vejiga y amputaciones de extremidades. [49] Antes de su muerte en 1835, Hanaoka realizó más de 150 operaciones para el cáncer de mama. Sin embargo, este hallazgo no benefició al resto del mundo hasta 1854, ya que la política de aislamiento nacional del shogunato Tokugawa impidió que los logros de Hanaoka se publicitaran hasta después de que terminara el aislamiento. [50] Pasarían casi cuarenta años antes de que Crawford Long , quien es considerado el inventor de los anestésicos modernos en Occidente , utilizara anestesia general en Jefferson, Georgia . [51]
Long se dio cuenta de que sus amigos no sentían dolor cuando se lastimaban mientras se tambaleaban bajo la influencia del éter dietílico. Inmediatamente pensó en su potencial en cirugía. Convenientemente, un participante en una de esas "travesuras del éter", un estudiante llamado James Venable, tenía dos pequeños tumores que quería extirpar. Pero temiendo el dolor de la cirugía, Venable siguió posponiendo la operación. Por lo tanto, Long sugirió que se operara bajo la influencia del éter. Venable estuvo de acuerdo y el 30 de marzo de 1842 se sometió a una operación indolora. Sin embargo, Long no anunció su descubrimiento hasta 1849. [52]
.jpg/440px-Southworth_&_Hawes_-_First_etherized_operation_(re-enactment).jpg)

Horace Wells realizó la primera demostración pública de la anestesia por inhalación en el Hospital General de Massachusetts en Boston en 1845. Sin embargo, el óxido nitroso se administró incorrectamente y la persona gritó de dolor . [53] El 16 de octubre de 1846, el dentista de Boston William Thomas Green Morton dio una demostración exitosa usando éter dietílico a estudiantes de medicina en el mismo lugar. [54] Morton, que no conocía el trabajo previo de Long, fue invitado al Hospital General de Massachusetts para demostrar su nueva técnica para cirugía sin dolor. Después de que Morton hubiera inducido la anestesia, el cirujano John Collins Warren extirpó un tumor del cuello de Edward Gilbert Abbott . Esto ocurrió en el anfiteatro quirúrgico ahora llamado Ether Dome . Warren, anteriormente escéptico, quedó impresionado y declaró: "Caballeros, esto no es una patraña". En una carta a Morton poco después, el médico y escritor Oliver Wendell Holmes Sr. propuso nombrar al estado producido "anestesia" y al procedimiento "anestésico". [45]
Morton intentó en un principio ocultar la naturaleza real de su sustancia anestésica, refiriéndose a ella como Letheon. Recibió una patente estadounidense para su sustancia, pero la noticia del éxito del anestésico se difundió rápidamente a finales de 1846. Respetados cirujanos en Europa, entre ellos Liston , Dieffenbach , Pirogov y Syme , emprendieron rápidamente numerosas operaciones con éter. Un médico nacido en Estados Unidos, Boott, animó al dentista londinense James Robinson a realizar un procedimiento dental en una señorita Lonsdale. Este fue el primer caso de un operador-anestesista. El mismo día, el 19 de diciembre de 1846, en Dumfries Royal Infirmary, Escocia, un tal Dr. Scott utilizó éter para un procedimiento quirúrgico. [55] El primer uso de anestesia en el hemisferio sur tuvo lugar en Launceston, Tasmania , ese mismo año. Los inconvenientes del éter, como los vómitos excesivos y su inflamabilidad explosiva , llevaron a su sustitución en Inglaterra por el cloroformo . [ cita requerida ]
El cloroformo fue descubierto en 1831 por el médico estadounidense Samuel Guthrie (1782-1848) y, unos meses después, de forma independiente por el francés Eugène Soubeiran (1797-1859) y Justus von Liebig (1803-1873) en Alemania. En 1834, Jean-Baptiste Dumas (1800-1884) le dio nombre y caracterizó químicamente el cloroformo. En 1842, el Dr. Robert Mortimer Glover descubrió en Londres las propiedades anestésicas del cloroformo en animales de laboratorio. [56]
En 1847, el obstetra escocés James Young Simpson fue el primero en demostrar las propiedades anestésicas del cloroformo en humanos y ayudó a popularizar el fármaco para su uso en medicina. [57] Este primer suministro provino de los farmacéuticos locales, James Duncan y William Flockhart , y su uso se extendió rápidamente, con 750.000 dosis semanales en Gran Bretaña en 1895. Simpson hizo arreglos para que Flockhart suministrara a Florence Nightingale . [58] El cloroformo obtuvo la aprobación real en 1853 cuando John Snow se lo administró a la reina Victoria cuando estaba de parto del príncipe Leopoldo . En cuanto a la experiencia del parto en sí, el cloroformo cumplió con todas las expectativas de la reina; afirmó que era "delicioso más allá de toda medida". [59] Sin embargo, el cloroformo no estaba exento de defectos. La primera fatalidad directamente atribuida a la administración de cloroformo se registró el 28 de enero de 1848 después de la muerte de Hannah Greener. [60] Esta fue la primera de muchas muertes que se produjeron por el manejo no entrenado del cloroformo. Los cirujanos comenzaron a apreciar la necesidad de un anestesista capacitado. La necesidad, como escribe Thatcher, era que un anestesista "(1) se sintiera satisfecho con el papel subordinado que el trabajo requeriría, (2) hiciera de la anestesia su único interés absorbente, (3) no considerara la situación del anestesista como una que lo pusiera en posición de observar y aprender de la técnica del cirujano, (4) aceptara el salario comparativamente bajo y (5) tuviera la aptitud natural y la inteligencia para desarrollar un alto nivel de habilidad para proporcionar la anestesia suave y la relajación que el cirujano exigía" [61] . Estas cualidades de un anestesista se encontraban a menudo en estudiantes de medicina sumisos e incluso en miembros del público. Más a menudo, los cirujanos buscaban enfermeras para proporcionar anestesia. En la época de la Guerra Civil , muchas enfermeras habían sido capacitadas profesionalmente con el apoyo de los cirujanos.
John Snow de Londres publicó artículos a partir de mayo de 1848 "Sobre el narcotismo por inhalación de vapores" en la London Medical Gazette. [62] Snow también se involucró en la producción de equipos necesarios para la administración de anestésicos inhalatorios , el precursor de las máquinas de anestesia actuales . [63]
A Alice Magaw, nacida en noviembre de 1860, se la suele llamar "la madre de la anestesia". Su fama como anestesista personal de William y Charles Mayo se vio reforzada por las propias palabras de Mayo en su artículo de 1905 en el que describía su satisfacción y confianza en las enfermeras anestesistas: "La cuestión de la anestesia es muy importante. Tenemos anestesistas habituales en los que podemos confiar para poder dedicar toda mi atención al trabajo quirúrgico". Magaw llevaba registros minuciosos de sus casos y registraba estos anestésicos. En su publicación, en la que analiza más de 14.000 anestésicos quirúrgicos, Magaw indica que proporcionó anestesia con éxito sin ninguna muerte relacionada con la anestesia. En otro artículo, Magaw describe: "Hemos administrado un anestésico 1.092 veces; éter solo 674 veces; cloroformo 245 veces; éter y cloroformo combinados 173 veces. Puedo informar que de esta cifra, 1.092 casos, no hemos tenido ningún accidente". Los registros y resultados de Magaw crearon un legado que definió que la administración de anestesia por parte de enfermeras serviría a la comunidad quirúrgica sin aumentar los riesgos para los pacientes. De hecho, los resultados de Magaw eclipsarían los de los profesionales de la actualidad. [64]
El primer libro de texto médico completo sobre el tema, Anestesia , fue escrito en 1914 por el anestesiólogo Dr. James Tayloe Gwathmey y el químico Dr. Charles Baskerville . [65] Este libro sirvió como referencia estándar para la especialidad durante décadas e incluía detalles sobre la historia de la anestesia, así como la fisiología y las técnicas de anestesia inhalatoria, rectal, intravenosa y espinal. [65]
De estos primeros anestésicos famosos, sólo el óxido nitroso se sigue utilizando ampliamente en la actualidad, habiéndose sustituido el cloroformo y el éter por anestésicos generales más seguros, pero a veces más caros , y la cocaína por anestésicos locales más eficaces y con menor potencial de abuso. [66]
Casi todos los proveedores de atención médica utilizan medicamentos anestésicos en algún grado, pero la mayoría de las profesiones de la salud tienen su propio campo de especialistas en el campo, incluida la medicina, la enfermería y la odontología.
Los médicos especializados en anestesiología , incluidos los cuidados perioperatorios, el desarrollo de un plan anestésico y la administración de anestésicos, se conocen en los EE. UU. como anestesiólogos y en el Reino Unido, Canadá, Australia y Nueva Zelanda como anestesistas o anestesiólogos . Todos los anestésicos en el Reino Unido, Australia, Nueva Zelanda, Hong Kong y Japón son administrados por médicos. Los enfermeros anestesistas también administran anestesia en 109 naciones. [67] En los EE. UU., el 35 % de los anestésicos son proporcionados por médicos en la práctica en solitario, aproximadamente el 55 % son proporcionados por equipos de atención de anestesia (ACT) con anestesiólogos que dirigen médicamente a enfermeros anestesistas registrados certificados (CRNA) o asistentes de anestesiólogo, y aproximadamente el 10 % son proporcionados por CRNA en la práctica en solitario. [67] [68] [69] También puede haber asistentes de anestesiólogo (US) o asistentes de médicos (anestesia) (UK) que ayudan con la anestesia. [70]
Existen muchas circunstancias en las que es necesario modificar la anestesia debido a circunstancias especiales debido al procedimiento (como en cirugía cardíaca , anestesiología cardiotorácica o neurocirugía ), el paciente (como en anestesia pediátrica , geriátrica , bariátrica u obstétrica ) o circunstancias especiales (como en trauma , atención prehospitalaria , cirugía robótica o entornos extremos).
La primera mención conocida de la amapola se encuentra en el idioma de los sumerios, un pueblo no semítico que descendió de las tierras altas de Asia Central al sur de Mesopotamia ...