Una lesión de la médula espinal ( LME ) es un daño a la médula espinal que causa cambios temporales o permanentes en su función. Es un estado neurológico y patológico destructivo que causa disfunciones motoras, sensoriales y autonómicas importantes. [3]
Los síntomas de una lesión de la médula espinal pueden incluir pérdida de la función muscular, sensibilidad o función autónoma en las partes del cuerpo a las que llega la médula espinal por debajo del nivel de la lesión. La lesión puede ocurrir en cualquier nivel de la médula espinal y puede ser completa , con una pérdida total de sensibilidad y función muscular en los segmentos sacros inferiores, o incompleta , lo que significa que algunas señales nerviosas pueden viajar más allá del área lesionada de la médula hasta los segmentos sacros S4-5 de la médula espinal. Dependiendo de la ubicación y la gravedad del daño, los síntomas varían, desde entumecimiento hasta parálisis , incluyendo incontinencia intestinal o vesical . Los resultados a largo plazo también varían ampliamente, desde recuperación total hasta tetraplejia permanente (también llamada cuadriplejia) o paraplejia . Las complicaciones pueden incluir atrofia muscular , pérdida del control motor voluntario, espasticidad , úlceras por presión , infecciones y problemas respiratorios .
En la mayoría de los casos, el daño es resultado de traumatismos físicos como accidentes automovilísticos , heridas de bala , caídas o lesiones deportivas , pero también puede ser resultado de causas no traumáticas como infecciones , flujo sanguíneo insuficiente y tumores . Un poco más de la mitad de las lesiones afectan la columna cervical , mientras que el 15% se producen en cada una de las columnas torácicas , el límite entre la columna torácica y lumbar , y la columna lumbar sola. [1] El diagnóstico generalmente se basa en síntomas e imágenes médicas . [1]
Los esfuerzos para prevenir la lesión medular incluyen medidas individuales como el uso de equipos de seguridad, medidas sociales como normas de seguridad en los deportes y el tráfico, y mejoras en los equipos. El tratamiento comienza con la restricción del movimiento de la columna vertebral y el mantenimiento de una presión arterial adecuada . [1] No se ha demostrado que los corticosteroides sean útiles. [1] Otras intervenciones varían según la ubicación y la extensión de la lesión, desde reposo en cama hasta cirugía. En muchos casos, las lesiones de la médula espinal requieren fisioterapia y terapia ocupacional a largo plazo , especialmente si interfieren con las actividades de la vida diaria .
En los Estados Unidos , aproximadamente 12.000 personas sobreviven anualmente a una lesión de la médula espinal. [2] El grupo más comúnmente afectado son los varones adultos jóvenes . [2] La LME ha experimentado grandes mejoras en su atención desde mediados del siglo XX. La investigación sobre posibles tratamientos incluye la implantación de células madre , la hipotermia, materiales diseñados para el soporte de los tejidos, la estimulación espinal epidural y exoesqueletos robóticos portátiles . [4]
La lesión de la médula espinal puede ser traumática o no traumática, [5] y puede clasificarse en tres tipos según la causa: fuerzas mecánicas, tóxicas e isquémicas por falta de flujo sanguíneo. [6] El daño también puede dividirse en lesión primaria y secundaria : la muerte celular que ocurre inmediatamente en la lesión original y cascadas bioquímicas que se inician por la agresión original y causan más daño tisular. [7] Estas vías de lesión secundaria incluyen la cascada isquémica , la inflamación , la hinchazón , el suicidio celular y los desequilibrios de neurotransmisores . [7] Pueden tener lugar durante minutos o semanas después de la lesión. [8]
En cada nivel de la columna vertebral, los nervios raquídeos se ramifican desde ambos lados de la médula espinal y salen entre un par de vértebras , para inervar una parte específica del cuerpo. El área de la piel inervada por un nervio raquídeo específico se llama dermatoma , y el grupo de músculos inervados por un solo nervio raquídeo se llama miotoma . La parte de la médula espinal que fue dañada corresponde a los nervios raquídeos en ese nivel y por debajo. Las lesiones pueden ser cervicales 1–8 (C1–C8), torácicas 1–12 (T1–T12), lumbares 1–5 (L1–L5), [9] o sacras (S1–S5). [10] El nivel de lesión de una persona se define como el nivel más bajo de sensación y función completas. [11] La paraplejía ocurre cuando las piernas se ven afectadas por el daño de la médula espinal (en lesiones torácicas, lumbares o sacras), y la tetraplejía ocurre cuando las cuatro extremidades se ven afectadas (daño cervical). [12]
La LME también se clasifica según el grado de deterioro. Las Normas internacionales para la clasificación neurológica de las lesiones de la médula espinal (ISNCSCI), publicadas por la Asociación Estadounidense de Lesiones de la Médula Espinal (ASIA), se utilizan ampliamente para documentar los deterioros sensoriales y motores posteriores a una LME. [13] Se basa en las respuestas neurológicas, las sensaciones táctiles y de pinchazos que se prueban en cada dermatoma y la fuerza de los músculos que controlan los movimientos clave en ambos lados del cuerpo. [14] La fuerza muscular se puntúa en una escala de 0 a 5 según la tabla de la derecha, y la sensibilidad se clasifica en una escala de 0 a 2: 0 es ausencia de sensibilidad, 1 es sensibilidad alterada o disminuida y 2 es sensibilidad completa. [15] Cada lado del cuerpo se clasifica de forma independiente. [15]
En una lesión medular "completa", se pierden todas las funciones por debajo del área lesionada, independientemente de si la médula espinal está seccionada o no. [10] Una lesión medular "incompleta" implica la preservación de la función motora o sensorial por debajo del nivel de la lesión en la médula espinal. [19] Para que se clasifique como incompleta, debe haber cierta preservación de la sensibilidad o el movimiento en las áreas inervadas por S4 a S5, [20] incluida la contracción voluntaria del esfínter anal externo . [19] Los nervios en esta área están conectados a la región más baja de la médula espinal, y la retención de la sensibilidad y la función en estas partes del cuerpo indica que la médula espinal está solo parcialmente dañada. La lesión incompleta por definición incluye un fenómeno conocido como preservación sacra: se preserva cierto grado de sensibilidad en los dermatomas sacros, aunque la sensibilidad puede estar más deteriorada en otros dermatomas más altos por debajo del nivel de la lesión. [21] La preservación del sacro se ha atribuido al hecho de que las vías espinales sacras no tienen tanta probabilidad como las otras vías espinales de comprimirse después de una lesión debido a la laminación de fibras dentro de la médula espinal. [21]
Existe una lesión de la médula espinal sin anomalía radiográfica cuando hay una lesión de la médula espinal pero no hay evidencia de una lesión de la columna vertebral en las radiografías . [22] La lesión de la columna vertebral es un traumatismo que causa fractura del hueso o inestabilidad de los ligamentos de la columna vertebral ; esto puede coexistir con o causar una lesión a la médula espinal, pero cada lesión puede ocurrir sin la otra. [23] Las anomalías pueden aparecer en la resonancia magnética (MRI), pero el término fue acuñado antes de que la MRI fuera de uso común. [24]

El síndrome de la médula central , casi siempre resultante de un daño a la médula espinal cervical, se caracteriza por debilidad en los brazos con relativa conservación de las piernas y sensibilidad conservada en las regiones servidas por los segmentos sacros. [25] Hay pérdida de sensibilidad al dolor, temperatura, tacto ligero y presión por debajo del nivel de la lesión. [26] Los tractos espinales que sirven a los brazos son los más afectados debido a su ubicación central en la médula espinal, mientras que las fibras corticoespinales destinadas a las piernas se conservan debido a su ubicación más externa. [26]
El síndrome de médula central, el más común de los síndromes de lesión medular incompleta, suele ser consecuencia de la hiperextensión del cuello en personas mayores con estenosis espinal . En personas más jóvenes, suele ser consecuencia de la flexión del cuello. [27] Las causas más comunes son las caídas y los accidentes de tráfico; sin embargo, otras posibles causas incluyen la estenosis espinal y el pinzamiento de la médula espinal por un tumor o un disco intervertebral . [28]
El síndrome de la arteria espinal anterior también conocido como síndrome de la médula espinal anterior , debido al daño en la porción frontal de la médula espinal o la reducción del suministro de sangre de la arteria espinal anterior , puede ser causado por fracturas o dislocaciones de vértebras o hernias discales. [26] Por debajo del nivel de la lesión, la función motora, la sensación de dolor y la sensación de temperatura se pierden, mientras que el sentido del tacto y la propiocepción (sentido de la posición en el espacio) permanecen intactos. [29] [27] Estas diferencias se deben a las ubicaciones relativas de los tractos espinales responsables de cada tipo de función.
El síndrome de Brown-Séquard ocurre cuando la médula espinal se lesiona en un lado mucho más que en el otro. [30] Es raro que la médula espinal esté verdaderamente hemisectada (cortada en un lado), pero son comunes las lesiones parciales debido a heridas penetrantes (como heridas de bala o de cuchillo) o vértebras fracturadas o tumores. [31] En el lado ipsilateral de la lesión (mismo lado), el cuerpo pierde la función motora, la propiocepción y los sentidos de vibración y tacto. [30] En el lado contralateral (lado opuesto) de la lesión, hay una pérdida de las sensaciones de dolor y temperatura. Si la lesión está por encima de la decusación piramidal hay hemiplejía contralateral, a nivel de la decusación hay pérdida motora completa en ambos lados y por debajo de la decusación piramidal hay hemiplejía ipsilateral.
[28] [30] Los tractos espinotalámicos son los encargados de la sensación de dolor y temperatura y debido a que estos tractos cruzan hacia el lado opuesto y por encima de la médula espinal, hay pérdida en el lado contralateral. [32]
El síndrome de la arteria espinal posterior (PSAS), en el que solo se ven afectadas las columnas dorsales de la médula espinal, se observa generalmente en casos de mielopatía crónica , pero también puede ocurrir con infarto de la arteria espinal posterior . [33] Este síndrome poco común causa la pérdida de la propiocepción y el sentido de vibración por debajo del nivel de la lesión [27] mientras que la función motora y la sensación de dolor, temperatura y tacto permanecen intactas. [34] Por lo general, las lesiones de la médula espinal posterior son resultado de agresiones como una enfermedad o deficiencia de vitaminas en lugar de un traumatismo. [35] La tabes dorsal , debido a una lesión en la parte posterior de la médula espinal causada por sífilis, da como resultado la pérdida del tacto y la sensación propioceptiva. [36]
El síndrome del cono medular es una lesión en el extremo de la médula espinal, el cono medular , ubicado aproximadamente entre las vértebras T12 y L2 en los adultos. [30] Esta región contiene los segmentos espinales S4 a S5, responsables de los intestinos, la vejiga y algunas funciones sexuales , por lo que estos pueden verse alterados en este tipo de lesión. [30] Además, la sensibilidad y el reflejo de Aquiles pueden verse alterados. [30] Las causas incluyen tumores , traumatismos físicos e isquemia . [37] El síndrome de la cola de caballo también puede ser causado por prolapso de disco central o hernia de disco, infecciones como absceso epidural, hemorragias espinales, secundarias a procedimientos médicos y anomalías congénitas. [38]
El síndrome de la cola de caballo (CES) es el resultado de una lesión por debajo del nivel en el que termina la médula espinal. Las raíces nerviosas descendentes continúan como la cola de caballo [35] en los niveles L2-S5 por debajo del cono medular antes de salir a través de los agujeros intervertebrales. [39] Por lo tanto, no es un verdadero síndrome de la médula espinal, ya que son las raíces nerviosas las que están dañadas y no la médula en sí; sin embargo, es común que varios de estos nervios se dañen al mismo tiempo debido a su proximidad. [37] El CES puede ocurrir solo o junto con el síndrome del cono medular. [39] Puede causar dolor lumbar, debilidad o parálisis en las extremidades inferiores, pérdida de sensibilidad, disfunción intestinal y vesical y pérdida de reflejos. [39] Puede haber ciática bilateral con prolapso de disco central y alteración de la marcha. [38] A diferencia del síndrome del cono medular, los síntomas a menudo ocurren solo en un lado del cuerpo. [37] La causa es a menudo la compresión, por ejemplo, por un disco intervertebral roto o un tumor. [37] Dado que los nervios dañados en el CES son en realidad nervios periféricos porque ya se han ramificado desde la médula espinal, la lesión tiene un mejor pronóstico para la recuperación de la función: el sistema nervioso periférico tiene una mayor capacidad de curación que el sistema nervioso central . [39]
Los signos (observados por un médico) y los síntomas (experimentados por un paciente) varían según el lugar de la columna lesionada y la extensión de la lesión.
Una sección de piel inervada a través de una parte específica de la columna vertebral se llama dermatoma , y una lesión en esa parte de la columna vertebral puede causar dolor, entumecimiento o pérdida de sensibilidad en las áreas relacionadas. La parestesia , una sensación de hormigueo o ardor en las áreas afectadas de la piel, es otro síntoma. [40] Una persona con un nivel de conciencia reducido puede mostrar una respuesta a un estímulo doloroso por encima de cierto punto, pero no por debajo de él. [41]
Un grupo de músculos inervados a través de una parte específica de la columna vertebral se llama miotoma , y la lesión de esa parte de la médula espinal puede causar problemas con los movimientos que involucran esos músculos. Los músculos pueden contraerse sin control ( espasticidad ), debilitarse o quedar completamente paralizados . El shock espinal , la pérdida de la actividad neuronal, incluidos los reflejos por debajo del nivel de la lesión, ocurre poco después de la lesión y generalmente desaparece en un día. [42] El priapismo , una erección del pene, puede ser un signo de lesión aguda de la médula espinal. [43]
Las partes específicas del cuerpo afectadas por la pérdida de función están determinadas por el nivel de la lesión. Algunos signos, como la disfunción intestinal y vesical, pueden ocurrir en cualquier nivel. La vejiga neurogénica implica una capacidad comprometida para vaciar la vejiga y es un síntoma común de lesión de la médula espinal. Esto puede provocar presiones altas en la vejiga que pueden dañar los riñones. [44]
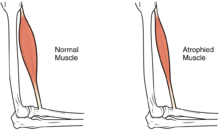
Las lesiones de la médula espinal a nivel de las vértebras cervicales (cuello) resultan en tetraplejia total o parcial , también llamada cuadriplejia. [25] Dependiendo de la ubicación específica y la gravedad del trauma, se puede conservar una función limitada. Los síntomas adicionales de las lesiones cervicales incluyen frecuencia cardíaca baja , presión arterial baja , problemas para regular la temperatura corporal y disfunción respiratoria. [46] Si la lesión es lo suficientemente alta en el cuello como para afectar los músculos involucrados en la respiración, la persona puede no ser capaz de respirar sin la ayuda de un tubo endotraqueal y un respirador mecánico. [10]
Los efectos de las lesiones en las regiones lumbar o sacra de la médula espinal (espalda baja y pelvis) o por encima de ellas incluyen una disminución del control de las piernas y las caderas , el sistema genitourinario y el ano. Las personas lesionadas por debajo del nivel L2 aún pueden tener uso de los músculos flexores de la cadera y extensores de la rodilla. [47] La función intestinal y vesical está regulada por la región sacra . Es común experimentar disfunción sexual después de una lesión , así como disfunción intestinal y vesical, incluida la incontinencia fecal y urinaria . [10]

Además de los problemas que se encuentran en las lesiones de nivel inferior, las lesiones de la columna vertebral del tórax (a la altura del pecho) pueden afectar los músculos del tronco. Las lesiones a nivel de T1 a T8 resultan en la incapacidad de controlar los músculos abdominales. La estabilidad del tronco puede verse afectada; aún más en lesiones de nivel superior. [48] Cuanto menor sea el nivel de la lesión, menos extensos serán sus efectos. Las lesiones de T9 a T12 resultan en la pérdida parcial del control del tronco y de los músculos abdominales. Las lesiones de la columna vertebral torácica resultan en paraplejía , pero la función de las manos, los brazos y el cuello no se ven afectadas. [49]
Una condición que ocurre típicamente en lesiones por encima del nivel T6 es la disreflexia autonómica (DA), en la que la presión arterial aumenta a niveles peligrosos, lo suficientemente altos como para causar un accidente cerebrovascular potencialmente mortal . [9] [50] Es el resultado de una reacción exagerada del sistema a un estímulo como el dolor por debajo del nivel de la lesión, porque las señales inhibidoras del cerebro no pueden pasar la lesión para amortiguar la respuesta excitatoria del sistema nervioso simpático . [6] Los signos y síntomas de la DA incluyen ansiedad, dolor de cabeza , náuseas , zumbido en los oídos , visión borrosa, piel enrojecida y congestión nasal . [6] Puede ocurrir poco después de la lesión o no hasta años después. [6]
También pueden verse alteradas otras funciones autónomas. Por ejemplo, los problemas con la regulación de la temperatura corporal se producen principalmente en lesiones en T8 y superiores. [47]
Otra complicación grave que puede resultar de lesiones por encima de T6 es el shock neurogénico , que resulta de una interrupción en la salida del sistema nervioso simpático responsable de mantener el tono muscular en los vasos sanguíneos. [6] [50] Sin la entrada simpática, los vasos se relajan y se dilatan. [6] [50] El shock neurogénico se presenta con presión arterial peligrosamente baja, frecuencia cardíaca baja y acumulación de sangre en las extremidades, lo que resulta en un flujo sanguíneo insuficiente a la médula espinal y potencialmente más daño a la misma. [51]
Las complicaciones de las lesiones de la médula espinal incluyen edema pulmonar , insuficiencia respiratoria , shock neurogénico y parálisis debajo del sitio de la lesión.
A largo plazo, la pérdida de la función muscular puede tener efectos adicionales por falta de uso, incluida la atrofia muscular . La inmovilidad también puede provocar úlceras por presión , en particular en las zonas óseas, que requieren precauciones como amortiguación adicional y darse vuelta en la cama cada dos horas (en el contexto agudo) para aliviar la presión. [52]
A largo plazo, las personas en sillas de ruedas deben cambiar de posición periódicamente para aliviar la presión. [53] Otra complicación es el dolor, incluido el dolor nociceptivo (indicación de daño tisular potencial o real) y el dolor neuropático , cuando los nervios afectados por el daño transmiten señales de dolor erróneas en ausencia de estímulos nocivos. [54] La espasticidad , la tensión incontrolable de los músculos por debajo del nivel de la lesión, ocurre en el 65-78% de las LME crónicas. [55] Es el resultado de la falta de información del cerebro que calma las respuestas musculares a los reflejos de estiramiento. [56] Se puede tratar con medicamentos y fisioterapia. [56] La espasticidad aumenta el riesgo de contracturas ( acortamiento de músculos , tendones o ligamentos que resultan de la falta de uso de una extremidad); este problema se puede prevenir moviendo la extremidad a través de su rango completo de movimiento varias veces al día. [57] Otro problema que puede causar la falta de movilidad es la pérdida de densidad ósea y cambios en la estructura ósea. [58] [59] La pérdida de densidad ósea ( desmineralización ósea ), que se cree que se debe a la falta de aporte de músculos debilitados o paralizados, puede aumentar el riesgo de fracturas. [60] Por el contrario, un fenómeno poco comprendido es el crecimiento excesivo de tejido óseo en áreas de tejido blando, llamado osificación heterotópica . [61] Ocurre por debajo del nivel de la lesión, posiblemente como resultado de la inflamación, y ocurre en un grado clínicamente significativo en el 27% de las personas. [61]
Las personas con lesión de la médula espinal tienen un riesgo especialmente alto de sufrir problemas respiratorios y cardiovasculares, por lo que el personal hospitalario debe estar atento para evitarlos. [62] Los problemas respiratorios (especialmente la neumonía) son la principal causa de muerte en personas con LME, seguidos de las infecciones, generalmente de úlceras por presión, infecciones del tracto urinario e infecciones respiratorias . [63] La neumonía puede ir acompañada de dificultad para respirar , fiebre y ansiedad . [25]
Otra amenaza potencialmente mortal para la respiración es la trombosis venosa profunda (TVP), en la que la sangre forma un coágulo en las extremidades inmóviles; el coágulo puede desprenderse y formar una embolia pulmonar , alojándose en el pulmón y cortando el suministro de sangre al mismo. [64] La TVP es un riesgo especialmente alto en la LME, particularmente dentro de los 10 días de la lesión, y ocurre en más del 13% en el entorno de cuidados agudos. [65] Las medidas preventivas incluyen anticoagulantes , mangueras de presión y mover las extremidades del paciente. [65] Los signos y síntomas habituales de TVP y embolia pulmonar pueden estar enmascarados en casos de LME debido a efectos como alteraciones en la percepción del dolor y el funcionamiento del sistema nervioso. [65]
La infección del tracto urinario (ITU) es otro riesgo que puede no mostrar los síntomas habituales (dolor, urgencia y frecuencia); en cambio, puede estar asociada con un empeoramiento de la espasticidad. [25] El riesgo de ITU, probablemente la complicación más común a largo plazo, aumenta con el uso de catéteres urinarios permanentes . [52] El cateterismo puede ser necesario porque la LME interfiere con la capacidad de la vejiga para vaciarse cuando se llena demasiado, lo que podría desencadenar disreflexia autonómica o dañar la vejiga de forma permanente. [52] El uso de cateterismo intermitente para vaciar la vejiga a intervalos regulares durante el día ha disminuido la mortalidad debido a insuficiencia renal por ITU en el primer mundo, pero sigue siendo un problema grave en los países en desarrollo. [60]
Se estima que entre el 24 y el 45 % de las personas con lesiones de la médula espinal padecen un trastorno depresivo mayor y la tasa de suicidio es hasta seis veces mayor que la del resto de la población. [66] El riesgo de suicidio es peor en los primeros cinco años después de la lesión. [67] En los jóvenes con LME, el suicidio es la principal causa de muerte. [68] La depresión se asocia con un mayor riesgo de otras complicaciones, como infecciones urinarias y úlceras por presión, que ocurren más cuando se descuida el autocuidado. [68]

Las lesiones de la médula espinal son causadas con mayor frecuencia por traumatismos físicos . [22] Las fuerzas involucradas pueden ser hiperflexión (movimiento de la cabeza hacia adelante); hiperextensión (movimiento hacia atrás); estrés lateral (movimiento lateral); rotación (torsión de la cabeza); compresión (fuerza a lo largo del eje de la columna hacia abajo desde la cabeza o hacia arriba desde la pelvis); o distracción (separación de las vértebras). [69] La LME traumática puede provocar contusión , compresión o lesión por estiramiento. [5] Es un riesgo importante de muchos tipos de fractura vertebral . [70] Las anomalías congénitas asintomáticas preexistentes pueden causar déficits neurológicos importantes, como la hemiparesia , como resultado de un traumatismo menor. [71]
En los EE. UU., los accidentes automovilísticos son la causa más común de LME; en segundo lugar están las caídas , luego la violencia como las heridas de bala, luego las lesiones deportivas . [72] Otro estudio de Asia, encontró que la causa más común de LME es la caída (31,70%) desde varios sitios, como la caída de los tejados (9,75%), postes eléctricos (7,31%), caída de árboles (7,31%), etc. Mientras que los accidentes de tráfico representan el 19,51%, las lesiones por arma de fuego (12,19%), los resbalones (7,31%) y las lesiones deportivas (4,87%). Como resultado de la lesión, el 26,82% [73] En algunos países, las caídas son más comunes, incluso superando a los accidentes de tráfico como la principal causa de LME. [74] Las tasas de LME relacionadas con la violencia dependen en gran medida del lugar y el tiempo. [74] De todas las LME relacionadas con los deportes, las inmersiones en aguas poco profundas son la causa más común; Los deportes de invierno y los deportes acuáticos han ido aumentando como causas, mientras que las lesiones por fútbol y trampolín han ido disminuyendo. [75] El ahorcamiento puede causar lesiones en la columna cervical, como puede ocurrir en un intento de suicidio . [76] Los conflictos militares son otra causa, y cuando ocurren se asocian con mayores tasas de LME. [77] Otra causa potencial de LME es la lesión iatrogénica , causada por un procedimiento médico realizado incorrectamente, como una inyección en la columna vertebral. [78]
La LME también puede tener un origen no traumático. Las lesiones no traumáticas causan entre el 30 y el 80 % de todas las LME; [79] el porcentaje varía según la localidad, influenciado por los esfuerzos para prevenir el trauma. [80] Los países desarrollados tienen porcentajes más altos de LME debido a enfermedades degenerativas y tumores que los países en desarrollo. [81] En los países desarrollados, la causa más común de LME no traumática son las enfermedades degenerativas, seguidas de los tumores; en muchos países en desarrollo la causa principal es la infección como el VIH y la tuberculosis. [82] La LME puede ocurrir en la enfermedad del disco intervertebral y la enfermedad vascular de la médula espinal. [83] El sangrado espontáneo puede ocurrir dentro o fuera de las membranas protectoras que recubren la médula, y los discos intervertebrales pueden herniarse. [12] El daño puede ser resultado de la disfunción de los vasos sanguíneos, como en la malformación arteriovenosa , o cuando un coágulo de sangre se aloja en un vaso sanguíneo y corta el suministro de sangre a la médula. [84] Cuando la presión arterial sistémica baja, el flujo sanguíneo a la médula espinal puede reducirse, lo que puede causar una pérdida de sensibilidad y movimiento voluntario en las áreas irrigadas por el nivel afectado de la médula espinal. [85] Las afecciones congénitas y los tumores que comprimen la médula también pueden causar LME, al igual que la espondilosis vertebral y la isquemia . [5] La esclerosis múltiple es una enfermedad que puede dañar la médula espinal, al igual que las afecciones infecciosas o inflamatorias como la tuberculosis , el herpes zóster o el herpes simple , la meningitis , la mielitis y la sífilis . [12]
Las lesiones de la médula espinal relacionadas con vehículos se pueden prevenir con medidas que incluyen esfuerzos sociales e individuales para reducir la conducción bajo la influencia de drogas o alcohol, la conducción distraída y la conducción somnolienta . [86] Otros esfuerzos incluyen aumentar la seguridad vial (como marcar los peligros y agregar iluminación) y la seguridad del vehículo, tanto para prevenir accidentes, como el mantenimiento de rutina y los frenos antibloqueo como para mitigar el daño de los choques, como reposacabezas, bolsas de aire, cinturones de seguridad y asientos de seguridad para niños. [86] Las caídas se pueden prevenir haciendo cambios en el entorno, como materiales antideslizantes y barras de apoyo en bañeras y duchas, barandillas para escaleras, puertas para niños y de seguridad para ventanas. [87] Las lesiones relacionadas con armas de fuego se pueden prevenir con capacitación en resolución de conflictos , campañas de educación sobre seguridad de armas y cambios en la tecnología de las armas, incluidos los seguros de gatillo para mejorar su seguridad. [87] Las lesiones deportivas se pueden prevenir con cambios en las reglas y el equipamiento deportivo para aumentar la seguridad, y con campañas educativas para reducir prácticas riesgosas como tirarse al agua a una profundidad desconocida o placar de cabeza en el fútbol. [88]
La presentación de una persona en un contexto traumático o no traumático determina la sospecha de una lesión de la médula espinal. Las características son, a saber, parálisis, pérdida sensorial o ambas en cualquier nivel. Otros síntomas pueden incluir incontinencia. [90]
Una evaluación radiográfica con rayos X , tomografía computarizada o resonancia magnética puede determinar si hay daño en la columna vertebral y dónde está ubicado. [10] Los rayos X están comúnmente disponibles [89] y pueden detectar inestabilidad o desalineación de la columna vertebral, pero no dan imágenes muy detalladas y pueden pasar por alto lesiones en la médula espinal o desplazamiento de ligamentos o discos que no tienen daño acompañante en la columna vertebral. [10] Por lo tanto, cuando los hallazgos de rayos X son normales pero aún se sospecha LME debido al dolor o síntomas de LME, se utilizan tomografías computarizadas o resonancias magnéticas. [89] La TC brinda mayor detalle que los rayos X, pero expone al paciente a más radiación , [91] y aún no da imágenes de la médula espinal o ligamentos; la resonancia magnética muestra las estructuras corporales con el mayor detalle. [10] Por lo tanto, es el estándar para cualquier persona que tenga déficits neurológicos encontrados en LME o se piense que tiene una lesión inestable en la columna vertebral. [92]
Las evaluaciones neurológicas para ayudar a determinar el grado de deterioro se realizan inicialmente y repetidamente en las primeras etapas del tratamiento; esto determina la tasa de mejoría o deterioro e informa el tratamiento y el pronóstico. [93] [94] La Escala de deterioro ASIA descrita anteriormente se utiliza para determinar el nivel y la gravedad de la lesión. [10]
La primera etapa en el tratamiento de una presunta lesión de la médula espinal está orientada al soporte vital básico y a la prevención de lesiones mayores: manteniendo las vías respiratorias, la respiración, la circulación y restringiendo el movimiento adicional de la columna. [24]
En situaciones de emergencia, la mayoría de las personas que han sido sometidas a fuerzas lo suficientemente fuertes como para causar una lesión medular son tratadas como si tuvieran inestabilidad en la columna vertebral y se les restringe el movimiento de la columna para evitar daños a la médula espinal. [95] Se supone que las lesiones o fracturas en la cabeza, el cuello o la pelvis, así como los traumatismos penetrantes cerca de la columna vertebral y las caídas desde alturas están asociadas con una columna vertebral inestable hasta que se descarta en el hospital. [10] Los accidentes automovilísticos a alta velocidad, las lesiones deportivas que involucran la cabeza o el cuello y las lesiones por buceo son otros mecanismos que indican un alto riesgo de lesión medular. [96] Dado que los traumatismos en la cabeza y la columna vertebral coexisten con frecuencia, cualquier persona que esté inconsciente o tenga un nivel de conciencia reducido como resultado de una lesión en la cabeza tiene restringido el movimiento de la columna vertebral. [97]
Se coloca un collarín cervical rígido en el cuello y se sujeta la cabeza con bloques a ambos lados y se ata a la persona a una camilla . [95] Se utilizan dispositivos de extracción para mover a las personas sin mover excesivamente la columna vertebral [98] si todavía están dentro de un vehículo u otro espacio confinado. Se ha demostrado que el uso de un collarín cervical aumenta la mortalidad en personas con traumatismo penetrante y, por lo tanto, no se recomienda de forma rutinaria en este grupo. [99]
La atención moderna de los traumatismos incluye un paso llamado limpieza de la columna cervical , que descarta una lesión de la médula espinal si el paciente está completamente consciente y no está bajo la influencia de drogas o alcohol, no muestra déficits neurológicos, no tiene dolor en la mitad del cuello ni otras lesiones dolorosas que puedan distraer la atención del dolor de cuello. [35] Si todos estos están ausentes, no es necesaria ninguna restricción del movimiento de la columna. [98]
Si una lesión de columna vertebral inestable se mueve, puede producirse daño a la médula espinal. [100] Entre el 3 y el 25% de las LME no se producen en el momento del traumatismo inicial, sino más tarde, durante el tratamiento o el transporte. [24] Si bien parte de esto se debe a la naturaleza de la lesión en sí, en particular en el caso de traumatismos múltiples o masivos, parte de esto refleja la falta de una restricción adecuada del movimiento de la columna vertebral. La LME puede afectar la capacidad del cuerpo para mantener el calor, por lo que puede ser necesario utilizar mantas térmicas. [97]
La atención inicial en el hospital, al igual que en el entorno prehospitalario, tiene como objetivo garantizar una vía aérea adecuada, respiración, función cardiovascular y restricción del movimiento de la columna. [101] Es posible que sea necesario esperar para obtener imágenes de la columna para determinar la presencia de una LME si se necesita una cirugía de emergencia para estabilizar otras lesiones potencialmente mortales. [102] La LME aguda amerita tratamiento en una unidad de cuidados intensivos , especialmente las lesiones en la médula espinal cervical. [101] Las personas con LME necesitan evaluaciones neurológicas repetidas y tratamiento por parte de neurocirujanos. [103] Las personas deben ser retiradas de la tabla espinal lo más rápido posible para prevenir complicaciones por su uso. [104]
Si la presión arterial sistólica cae por debajo de 90 mmHg en los días posteriores a la lesión, el suministro de sangre a la médula espinal puede reducirse, lo que resulta en un daño mayor. [51] Por lo tanto, es importante mantener la presión arterial, lo que puede hacerse utilizando líquidos intravenosos y vasopresores . [105] Los vasopresores utilizados incluyen fenilefrina , dopamina o norepinefrina . [1] La presión arterial media se mide y se mantiene entre 85 y 90 mmHg durante siete días después de la lesión. [106]
El ensayo CAMPER dirigido por el Dr. Kwon y estudios posteriores del grupo TRACK-SCI de la UCSF (Dhall) han demostrado que los objetivos de presión de perfusión de la médula espinal (SCPP) están más estrechamente asociados con una mejor recuperación neurológica que los objetivos de MAP. Algunas instituciones han adoptado estos objetivos de SCPP y la colocación de un drenaje de LCR lumbar como un estándar de atención. [107] El tratamiento del shock por pérdida de sangre es diferente al del shock neurogénico y podría dañar a las personas con este último tipo, por lo que es necesario determinar por qué alguien está en shock. [105] Sin embargo, también es posible que existan ambas causas al mismo tiempo. [1] Otro aspecto importante de la atención es la prevención de la insuficiencia de oxígeno en el torrente sanguíneo , que podría privar de oxígeno a la médula espinal. [108] Las personas con lesiones cervicales o torácicas altas pueden experimentar una frecuencia cardíaca peligrosamente lenta ; el tratamiento para acelerarla puede incluir atropina . [1]
El medicamento corticosteroide metilprednisolona se ha estudiado para su uso en pacientes con lesión de la médula espinal con la esperanza de limitar la hinchazón y la lesión secundaria . [109] Como no parece haber beneficios a largo plazo y el medicamento está asociado con riesgos como sangrado gastrointestinal e infección, su uso no se recomienda a partir de 2018. [1] [109] Su uso en lesión cerebral traumática tampoco se recomienda. [104]
La cirugía puede ser necesaria, por ejemplo, para aliviar el exceso de presión sobre la médula, para estabilizar la columna o para poner las vértebras en su lugar adecuado. [106] En los casos que implican inestabilidad o compresión, no operar puede llevar a un empeoramiento de la condición. [106] La cirugía también es necesaria cuando algo está presionando la médula, como fragmentos de hueso, sangre, material de ligamentos o discos intervertebrales , [110] o un objeto alojado de una lesión penetrante . [89] Aunque el momento ideal de la cirugía todavía se debate, los estudios han encontrado que la intervención quirúrgica más temprana (dentro de las 12 horas de la lesión) se asocia con mejores resultados. [111] Este tipo de cirugía a menudo se conoce como "ultra temprana", acuñado por Burke et al. en UCSF. A veces, un paciente tiene demasiadas otras lesiones para ser candidato a cirugía tan temprano. [106] La cirugía es controvertida porque tiene complicaciones potenciales (como infección), por lo que en los casos en que no es claramente necesaria (por ejemplo, si se comprime el cordón), los médicos deben decidir si realizar la cirugía basándose en aspectos de la condición del paciente y sus propias creencias sobre sus riesgos y beneficios. [112] Estudios recientes a gran escala han demostrado que los pacientes que se someten a una cirugía más temprana (dentro de las 12 a 24 horas) experimentan tasas significativamente más bajas de complicaciones potencialmente mortales y pasan menos tiempo en el hospital y en cuidados intensivos. [113] [114]
Sin embargo, en los casos en que se elige un enfoque más conservador, se utilizan reposo en cama , collarines cervicales, dispositivos de restricción de movimiento y, opcionalmente, tracción . [115] Los cirujanos pueden optar por poner tracción en la columna para eliminar la presión de la médula espinal volviendo a alinear las vértebras dislocadas, pero la hernia de los discos intervertebrales puede impedir que esta técnica alivie la presión. [116] Las pinzas de Gardner-Wells son una herramienta utilizada para ejercer tracción espinal para reducir una fractura o dislocación y para reducir el movimiento de las áreas afectadas. [117]


Los pacientes con lesión de la médula espinal a menudo requieren un tratamiento prolongado en una unidad de columna especializada o en una unidad de cuidados intensivos . [118] El proceso de rehabilitación generalmente comienza en el entorno de cuidados agudos. Por lo general, la fase de internación dura de 8 a 12 semanas y luego la fase de rehabilitación ambulatoria dura de 3 a 12 meses después de eso, seguida de una evaluación médica y funcional anual. [9] Los fisioterapeutas , terapeutas ocupacionales , terapeutas recreativos , enfermeras, trabajadores sociales, psicólogos y otros profesionales de la salud trabajan en equipo bajo la coordinación de un fisiatra [10] para decidir los objetivos con el paciente y desarrollar un plan de alta que sea apropiado para la condición de la persona.
En la fase aguda, los fisioterapeutas se centran en el estado respiratorio del paciente, la prevención de complicaciones indirectas (como las úlceras por presión ), el mantenimiento del rango de movimiento y la actividad de la musculatura disponible. [119]
Para las personas cuyas lesiones son lo suficientemente graves como para interferir con la respiración, hay un gran énfasis en la limpieza de las vías respiratorias durante esta etapa de recuperación. [120] La debilidad de los músculos respiratorios afecta la capacidad de toser de manera efectiva, lo que permite que las secreciones se acumulen dentro de los pulmones. [121] Como los pacientes con LME tienen una capacidad pulmonar total y un volumen corriente reducidos , [122] los fisioterapeutas les enseñan técnicas de respiración accesoria (por ejemplo, respiración apical, respiración glosofaríngea ) que normalmente no se enseñan a las personas sanas. El tratamiento de fisioterapia para la limpieza de las vías respiratorias puede incluir percusiones y vibraciones manuales, drenaje postural , [120] entrenamiento de los músculos respiratorios y técnicas de tos asistida. [ 121] A los pacientes se les enseña a aumentar su presión intraabdominal inclinándose hacia adelante para inducir la tos y eliminar las secreciones leves. [121] La técnica de tos cuádruple se realiza acostado boca arriba con el terapeuta aplicando presión sobre el abdomen al ritmo de la tos para maximizar el flujo espiratorio y movilizar las secreciones. [121] La compresión abdominal manual es otra técnica utilizada para aumentar el flujo espiratorio, lo que luego mejora la tos. [120] Otras técnicas utilizadas para controlar la disfunción respiratoria incluyen la estimulación muscular respiratoria, el uso de una faja abdominal constrictiva, el habla asistida por respirador y la ventilación mecánica . [121]
La cantidad de recuperación funcional e independencia lograda en términos de actividades de la vida diaria, actividades recreativas y empleo se ve afectada por el nivel y la gravedad de la lesión. [123] La Medida de Independencia Funcional (MIF) es una herramienta de evaluación que tiene como objetivo evaluar la función de los pacientes durante todo el proceso de rehabilitación después de una lesión de la médula espinal u otra enfermedad o lesión grave. [124] Puede rastrear el progreso de un paciente y el grado de independencia durante la rehabilitación. [124] Las personas con LME pueden necesitar usar dispositivos especializados y hacer modificaciones en su entorno para manejar las actividades de la vida diaria y funcionar de forma independiente. Las articulaciones débiles se pueden estabilizar con dispositivos como ortesis de tobillo y pie (AFO) u ortesis de rodilla, tobillo y pie (KAFO) , pero caminar aún puede requerir mucho esfuerzo. [125] Aumentar la actividad aumentará las posibilidades de recuperación. [126]
Para el tratamiento de los niveles de parálisis en la columna torácica inferior o inferior, es prometedor comenzar la terapia con una ortesis desde la fase intermedia (2 a 26 semanas después del incidente). [127] [128] [129] En pacientes con paraplejia completa (ASIA A), esto se aplica a alturas de lesión entre T12 y S5. En pacientes con paraplejia incompleta (ASIA BD), las ortesis son adecuadas incluso para alturas de lesión por encima de T12. Sin embargo, en ambos casos se debe realizar una prueba detallada de la función muscular para planificar con precisión la construcción con una ortesis. [130]
.jpg/440px-Holly_Koester,_2007_Chevron_Houston_Marathon_(357322273).jpg)
Las lesiones de la médula espinal generalmente resultan en al menos algún deterioro incurable incluso con el mejor tratamiento posible. El mejor predictor del pronóstico es el nivel y la integridad de la lesión, medida por la escala de deterioro ASIA. [131] La puntuación neurológica en la evaluación inicial realizada 72 horas después de la lesión es el mejor predictor de cuánta función se recuperará. [79] La mayoría de las personas con puntuaciones ASIA de A (lesiones completas) no tienen recuperación motora funcional, pero puede ocurrir una mejoría. [131] [132] La mayoría de los pacientes con lesiones incompletas recuperan al menos alguna función. [132] Las probabilidades de recuperar la capacidad de caminar mejoran con cada grado AIS encontrado en el examen inicial; por ejemplo, una puntuación ASIA D confiere una mejor probabilidad de caminar que una puntuación C. [79] Los síntomas de las lesiones incompletas pueden variar y es difícil hacer una predicción precisa del resultado. Una persona con una lesión leve e incompleta en la vértebra T5 tendrá una probabilidad mucho mejor de usar sus piernas que una persona con una lesión grave y completa exactamente en el mismo lugar. De los síndromes de LME incompletos, los síndromes de Brown-Séquard y del cordón central tienen el mejor pronóstico de recuperación y el síndrome del cordón anterior tiene el peor. [29]
Se ha descubierto que las personas con causas no traumáticas de LME tienen menos probabilidades de desarrollar lesiones completas y algunas complicaciones como úlceras por presión y trombosis venosa profunda, y de tener estancias hospitalarias más cortas. [12] Sus puntuaciones en las pruebas funcionales fueron mejores que las de las personas con LME traumática al momento del ingreso hospitalario, pero cuando se les realizó la prueba al momento del alta, aquellos con LME traumática habían mejorado de tal manera que los resultados de ambos grupos fueron los mismos. [12] Además de la integridad y el nivel de la lesión, la edad y los problemas de salud concurrentes afectan el grado en que una persona con LME podrá vivir de forma independiente y caminar. [9] Sin embargo, en general, las personas con lesiones en L3 o inferiores probablemente podrán caminar funcionalmente, T10 y inferiores podrán caminar por la casa con aparatos ortopédicos, y C7 y inferiores podrán vivir de forma independiente. [9] Las nuevas terapias están comenzando a brindar esperanza de mejores resultados en pacientes con LME, pero la mayoría se encuentran en la etapa experimental/translacional. [4]
Un predictor importante de la recuperación motora en un área es la presencia de sensibilidad allí, particularmente la percepción del dolor. [39] La mayor parte de la recuperación motora ocurre en el primer año posterior a la lesión, pero las mejoras modestas pueden continuar durante años; la recuperación sensorial es más limitada. [133] La recuperación es típicamente más rápida durante los primeros seis meses. [134] El shock espinal , en el que se suprimen los reflejos, ocurre inmediatamente después de la lesión y se resuelve en gran medida dentro de los tres meses, pero continúa resolviéndose gradualmente durante otros 15. [135]
La disfunción sexual después de una lesión medular es común. Los problemas que pueden presentarse incluyen disfunción eréctil , pérdida de la capacidad de eyacular , lubricación insuficiente de la vagina y disminución de la sensibilidad y capacidad alterada para alcanzar el orgasmo . [55] A pesar de esto, muchas personas aprenden formas de adaptar sus prácticas sexuales para poder llevar una vida sexual satisfactoria. [136]
Aunque la expectativa de vida ha mejorado gracias a mejores opciones de atención, aún no es tan buena como la de la población no lesionada. Cuanto mayor sea el nivel de la lesión y más completa sea la lesión, mayor será la reducción en la expectativa de vida. [84] La mortalidad es muy elevada dentro del año posterior a la lesión. [84]
Distribución por edad en el momento de la lesión en los EE. UU. entre 1995 y 1999. [137]
En todo el mundo, el número de casos nuevos de LME desde 1995 varía de 10,4 a 83 personas por millón por año. [106] Esta amplia gama de números probablemente se deba en parte a las diferencias entre regiones en cuanto a si se notifican las lesiones y cómo se notifican. [106] En América del Norte, alrededor de 39 personas por cada millón sufren LME de forma traumática cada año, y en Europa occidental, la incidencia es de 16 por millón. [138] [139] En los Estados Unidos, se ha estimado que la incidencia de lesión de la médula espinal es de alrededor de 40 casos por 1 millón de personas por año o alrededor de 12.000 casos por año. [140] En China, la incidencia es de aproximadamente 60.000 por año. [141]
El número estimado de personas que viven con LME en el mundo varía de 236 a 4187 por millón. [106] Las estimaciones varían ampliamente debido a las diferencias en cómo se recopilan los datos y qué técnicas se utilizan para extrapolar las cifras. [142] Hay poca información disponible de Asia, y aún menos de África y América del Sur. [106] En Europa occidental, la prevalencia estimada es de 300 por millón de personas y en América del Norte es de 853 por millón. [139] Se estima en 440 por millón en Irán, 526 por millón en Islandia y 681 por millón en Australia. [142] En los Estados Unidos hay entre 225.000 y 296.000 personas que viven con lesiones de la médula espinal, [143] y diferentes estudios han estimado prevalencias de 525 a 906 por millón. [142]
La LME está presente en aproximadamente el 2% de todos los casos de traumatismo contundente. [100] Cualquier persona que haya sufrido una fuerza suficiente para causar una lesión en la columna torácica también tiene un alto riesgo de sufrir otras lesiones. [102] En el 44% de los casos de LME, se sufren otras lesiones graves al mismo tiempo; el 14% de los pacientes con LME también tienen traumatismo craneoencefálico o traumatismo facial . [22] Otras lesiones comúnmente asociadas incluyen traumatismo torácico , traumatismo abdominal , fracturas pélvicas y fracturas de huesos largos . [94]
Los hombres representan cuatro de cada cinco lesiones traumáticas de la médula espinal. [25] La mayoría de estas lesiones ocurren en hombres menores de 30 años de edad. [10] La edad promedio en el momento de la lesión ha aumentado lentamente de aproximadamente 29 años en la década de 1970 a 41. [25] En Pakistán, la lesión de la médula espinal es más común en hombres (92,68%) en comparación con las mujeres en el grupo de edad de 20 a 30 años con una edad media de 40 años, aunque las personas de 12 a 70 años de edad sufrieron lesiones de la médula espinal [73] Las tasas de lesiones son más bajas en los niños, más altas al final de la adolescencia hasta principios de los veinte, luego se vuelven progresivamente más bajas en los grupos de mayor edad; sin embargo, las tasas pueden aumentar en los ancianos. [144] En Suecia, entre el 50 y el 70% de todos los casos de LME ocurren en personas menores de 30 años, y el 25% ocurre en mayores de 50. [74] Mientras que las tasas de LME son más altas entre las personas de 15 a 20 años, [145] menos del 3% de las LME ocurren en personas menores de 15 años . [ 146 ] La LME neonatal ocurre en uno de cada 60.000 nacimientos, por ejemplo, por partos de nalgas o lesiones por fórceps. [147] La diferencia en las tasas entre los sexos disminuye en las lesiones a los 3 años o menos; el mismo número de niñas resultan heridas que de niños, o posiblemente más. [148] Otra causa de lesión pediátrica es el abuso infantil, como el síndrome del bebé sacudido . [147] Para los niños, la causa más común de LME (56%) son los accidentes automovilísticos. [149] Un gran número de lesiones en adolescentes son atribuibles en gran parte a accidentes de tráfico y lesiones deportivas. [150] En las personas mayores de 65 años, las caídas son la causa más común de lesión medular traumática. [5] Los ancianos y las personas con artritis grave tienen un alto riesgo de sufrir lesión medular debido a defectos en la columna vertebral. [151] En la lesión medular no traumática, la diferencia de género es menor, la edad promedio de ocurrencia es mayor y las lesiones incompletas son más comunes. [79]

Las lesiones de la médula espinal son devastadoras desde hace milenios; el antiguo papiro egipcio de Edwin Smith del 2500 a. C., la primera descripción conocida de la lesión, dice que "no debe tratarse". [152] Los textos hindúes que datan de 1800 a. C. también mencionan la LME y describen técnicas de tracción para enderezar la columna. [152] El médico griego Hipócrates , nacido en el siglo V a. C., describió la LME en su Corpus hipocrático e inventó dispositivos de tracción para enderezar las vértebras dislocadas. [153] Pero no fue hasta que Aulo Cornelio Celso , nacido en el 30 a. C., notó que una lesión cervical resultó en una muerte rápida que la médula espinal en sí misma estuvo implicada en la condición. [152] En el siglo II d. C., el médico griego Galeno experimentó con monos e informó que un corte horizontal a través de la médula espinal les hacía perder toda sensibilidad y movimiento por debajo del nivel del corte. [154] El médico griego del siglo VII Pablo de Egina describió técnicas quirúrgicas para el tratamiento de vértebras rotas mediante la eliminación de fragmentos de hueso, así como cirugía para aliviar la presión sobre la columna vertebral. [152] Se lograron pocos avances médicos durante la Edad Media en Europa ; no fue hasta el Renacimiento que la columna vertebral y los nervios fueron representados con precisión en los dibujos de anatomía humana de Leonardo da Vinci y Andreas Vesalius . [154]
En 1762, el cirujano Andre Louis extrajo una bala de la columna lumbar de un paciente, que recuperó el movimiento de las piernas. [154] En 1829, el cirujano Gilpin Smith realizó una laminectomía exitosa que mejoró la sensibilidad del paciente. [155] Sin embargo, la idea de que la LME era intratable siguió siendo predominante hasta principios del siglo XX. [156] En 1934, la tasa de mortalidad en los dos primeros años tras la lesión era superior al 80%, debido principalmente a infecciones del tracto urinario y úlceras por presión, [157] estas últimas se creían intrínsecas a la LME y no resultado del reposo en cama continuo. [158] No fue hasta la segunda mitad del siglo que los avances en imagenología, cirugía, atención médica y medicina de rehabilitación contribuyeron a una mejora sustancial en la atención de la LME. [156] La incidencia relativa de lesiones incompletas en comparación con las completas ha mejorado desde mediados del siglo XX, debido principalmente al énfasis en una atención inicial más rápida y mejor y en la estabilización de los pacientes con lesiones de la médula espinal. [159] La creación de servicios médicos de emergencia para transportar profesionalmente a las personas al hospital recibe crédito parcial por una mejora en los resultados desde la década de 1970. [160] Las mejoras en la atención han estado acompañadas por una mayor esperanza de vida de las personas con LME; los tiempos de supervivencia han mejorado alrededor de un 2000% desde 1940. [161] En 2015/2016, el 23% de las personas en nueve centros de lesiones de la médula espinal en Inglaterra tuvieron su alta retrasada debido a disputas sobre quién debía pagar el equipo que necesitaban. [162]
Los científicos están investigando varias vías para el tratamiento de las lesiones de la médula espinal. La investigación terapéutica se centra en dos áreas principales: la neuroprotección y la neuroregeneración . [77] La primera busca prevenir el daño que se produce por una lesión secundaria en los minutos o semanas posteriores a la lesión, y la segunda tiene como objetivo reconectar los circuitos rotos en la médula espinal para permitir que la función regrese. [77] Los fármacos neuroprotectores se dirigen a los efectos de la lesión secundaria, incluida la inflamación, el daño por radicales libres , la excitotoxicidad (daño neuronal por señalización excesiva de glutamato ) y la apoptosis (suicidio celular). [77] Varios agentes potencialmente neuroprotectores que se dirigen a vías como estas se están investigando en ensayos clínicos en humanos . [77]
El trasplante de células madre es una vía importante para la investigación de la LME: el objetivo es reemplazar las células de la médula espinal perdidas, permitir la reconexión en circuitos neuronales rotos mediante el recrecimiento de axones y crear un entorno en los tejidos que sea favorable para el crecimiento. [77] Una vía clave de la investigación de la LME es la investigación sobre células madre , que pueden diferenciarse en otros tipos de células, incluidas las que se pierden después de una LME. [77] Los tipos de células que se están investigando para su uso en la LME incluyen células madre embrionarias , células madre neuronales , células madre mesenquimales , células envolventes olfativas , células de Schwann , macrófagos activados y células madre pluripotentes inducidas . [163] Se han realizado cientos de estudios con células madre en humanos, con resultados prometedores pero no concluyentes. [150] En 2016, un ensayo de fase 2 en curso presentó datos [164] que mostraban que, después de 90 días, 2 de cada 4 sujetos ya habían mejorado dos niveles motores y, por lo tanto, ya habían alcanzado su punto final de 2/5 pacientes que mejoraron dos niveles en un plazo de 6 a 12 meses. Se esperaban los datos de los seis meses en enero de 2017. [165]
Otro tipo de enfoque es la ingeniería de tejidos, que utiliza biomateriales para ayudar a construir y reconstruir los tejidos dañados. [77] Los biomateriales que se están investigando incluyen sustancias naturales como el colágeno o la agarosa y sustancias sintéticas como los polímeros y la nitrocelulosa . [77] Se dividen en dos categorías: hidrogeles y nanofibras . [77] Estos materiales también se pueden utilizar como vehículo para administrar terapia génica a los tejidos. [77]
Una vía que se está explorando para permitir que las personas paralizadas caminen y para ayudar en la rehabilitación de aquellas con cierta capacidad para caminar es el uso de exoesqueletos robóticos portátiles motorizados . [166] Los dispositivos, que tienen articulaciones motorizadas, se colocan sobre las piernas y proporcionan una fuente de energía para moverse y caminar. [166] Varios de estos dispositivos ya están disponibles para la venta, pero aún se están realizando investigaciones sobre cómo pueden hacerse más útiles. [166]
Estudios preliminares sobre estimuladores epidurales de la médula espinal para lesiones motoras completas han demostrado cierta mejoría, [167] y en algunos casos han permitido caminar hasta cierto punto evitando la lesión. [168] [169]
En 2014, Darek Fidyka se sometió a una cirugía pionera de columna vertebral en la que se utilizaron injertos de nervios, de su tobillo, para cerrar la brecha en su médula espinal cortada y células de la vaina olfatoria (OEC) para estimular las células de la médula espinal. La cirugía se realizó en Polonia en colaboración con el profesor Geoff Raisman, presidente de regeneración neuronal en el Instituto de Neurología del University College de Londres, y su equipo de investigación. Las OEC se extrajeron de los bulbos olfatorios del cerebro del paciente y luego se cultivaron en el laboratorio; luego, estas células se inyectaron por encima y por debajo del tejido espinal dañado. [170] [171]
Se han producido numerosos avances en el tratamiento tecnológico de las lesiones de la médula espinal, incluido el uso de implantes que proporcionan un "puente digital" entre el cerebro y la médula espinal. En un estudio publicado en mayo de 2023 en la revista Nature , investigadores de Suiza describieron este tipo de implantes que permitieron a un hombre de 40 años, paralizado de la cadera hacia abajo durante 12 años, ponerse de pie, caminar y subir una rampa empinada con solo la ayuda de un andador. Más de un año después de la inserción del implante, ha conservado estas capacidades y caminaba con muletas incluso cuando el implante estaba apagado. [172]
{{cite web}}: CS1 maint: unfit URL (link){{cite book}}: CS1 maint: multiple names: authors list (link){{cite web}}: CS1 maint: multiple names: authors list (link)