El melanoma es el tipo más peligroso de cáncer de piel ; se desarrolla a partir de las células productoras de melanina conocidas como melanocitos . [1] Por lo general se presenta en la piel, pero raramente puede aparecer en la boca, los intestinos o los ojos ( melanoma uveal ). [1] [2] En las mujeres, los melanomas aparecen con mayor frecuencia en las piernas; mientras que en los hombres, en la espalda. [2] El melanoma se conoce con frecuencia como melanoma maligno . Sin embargo, la comunidad médica enfatiza que no existe tal cosa como un "melanoma benigno" y recomienda que se evite el término "melanoma maligno" por ser redundante . [7] [8] [9]
Aproximadamente el 25 % de los melanomas se desarrollan a partir de lunares . [2] Los cambios en un lunar que pueden indicar un melanoma incluyen aumento (especialmente aumento rápido) en el tamaño, bordes irregulares, cambio de color, picazón o daño en la piel . [1]
La causa principal del melanoma es la exposición a la luz ultravioleta (UV) en aquellas personas con niveles bajos del pigmento de la piel melanina . [2] [10] La luz ultravioleta puede provenir del sol o de otras fuentes, como los aparatos de bronceado . [2] Las personas con muchos lunares, antecedentes de familiares afectados y una función inmunológica deficiente tienen mayor riesgo. [1] Una serie de enfermedades genéticas raras , como el xeroderma pigmentoso , también aumentan el riesgo. [11] El diagnóstico se realiza mediante biopsia y análisis de cualquier lesión cutánea que presente signos de ser potencialmente cancerosa. [1]
Evitar la luz ultravioleta y usar protector solar en condiciones de sol con rayos ultravioleta intensos puede prevenir el melanoma. [2] El tratamiento generalmente es la extirpación quirúrgica del melanoma y del tejido adyacente potencialmente afectado que bordea el melanoma. [1] En aquellos con cánceres ligeramente más grandes, se pueden analizar los ganglios linfáticos cercanos para detectar si se ha propagado ( metástasis ). [1] La mayoría de las personas se curan si no se ha producido metástasis. [1] Para aquellos en quienes el melanoma se ha propagado, la inmunoterapia , la terapia biológica , la radioterapia o la quimioterapia pueden mejorar la supervivencia. [1] [12] Con tratamiento, las tasas de supervivencia a cinco años en los Estados Unidos son del 99 % entre aquellos con enfermedad localizada, del 65 % cuando la enfermedad se ha propagado a los ganglios linfáticos y del 25 % entre aquellos con propagación distante. [4] La probabilidad de que el melanoma vuelva a aparecer o se propague depende de su grosor , de la velocidad de división de las células y de si la piel suprayacente se ha desgarrado o no. [2]
El melanoma es el tipo de cáncer de piel más peligroso. [2] A nivel mundial, en 2012, se presentó en 232.000 personas. [2] En 2015, 3,1 millones de personas tenían la enfermedad activa, lo que resultó en 59.800 muertes. [5] [6] Australia y Nueva Zelanda tienen las tasas más altas de melanoma en el mundo. [2] Las tasas altas también se dan en el norte de Europa y América del Norte, mientras que es menos común en Asia, África y América Latina. [2] En los Estados Unidos, el melanoma se presenta aproximadamente 1,6 veces más a menudo en hombres que en mujeres. [13] El melanoma se ha vuelto más común desde la década de 1960 en áreas pobladas principalmente por personas de ascendencia europea . [2] [11]
Los primeros signos del melanoma son cambios en la forma o el color de los lunares existentes o, en el caso del melanoma nodular , la aparición de un nuevo bulto en cualquier parte de la piel. En etapas posteriores, el lunar puede picar , ulcerarse o sangrar. Los primeros signos del melanoma se resumen con la regla mnemotécnica "ABCDEEFG": [14] [15]
Esta clasificación no se aplica al melanoma nodular, que tiene sus propias clasificaciones: [16]
El melanoma metastásico puede causar síntomas paraneoplásicos inespecíficos , como pérdida de apetito, náuseas , vómitos y fatiga. La metástasis (diseminación) del melanoma en etapa temprana es posible, pero relativamente rara; menos de una quinta parte de los melanomas diagnosticados en etapa temprana se vuelven metastásicos. Las metástasis cerebrales son particularmente comunes en pacientes con melanoma metastásico. [17] También puede propagarse al hígado, los huesos, el abdomen o los ganglios linfáticos distantes. [ cita requerida ]
Los melanomas suelen ser causados por daños en el ADN que resultan de la exposición a la luz ultravioleta del sol. La genética también influye. [18] [19] El melanoma también puede aparecer en áreas de la piel con poca exposición al sol (es decir, boca, plantas de los pies, palmas de las manos, áreas genitales). [20] Las personas con síndrome de nevo displásico , también conocido como melanoma múltiple atípico familiar, tienen un mayor riesgo de desarrollar melanoma. [21]
Tener más de 50 lunares indica un mayor riesgo de melanoma. Un sistema inmunológico debilitado facilita el desarrollo del cáncer debido a la menor capacidad del cuerpo para combatir las células cancerosas. [18]
La exposición a la radiación ultravioleta de las camas solares aumenta el riesgo de melanoma. [22] La Agencia Internacional para la Investigación sobre el Cáncer considera que las camas solares son "cancerígenas para los seres humanos" y que las personas que comienzan a utilizar aparatos de bronceado antes de los treinta años tienen un 75% más de probabilidades de desarrollar melanoma. [23]
Quienes trabajan en aviones también parecen tener un mayor riesgo, lo que se cree que se debe a una mayor exposición a los rayos UV. [24]
La luz UVB , que emana del sol en longitudes de onda entre 315 y 280 nm, es absorbida directamente por el ADN de las células de la piel, lo que produce un tipo de daño directo al ADN llamado dímeros de pirimidina de ciclobutano . Los dímeros de timina , citosina o citosina-timina se forman mediante la unión de dos bases de pirimidina adyacentes dentro de una cadena de ADN. La luz UVA se presenta en longitudes de onda más largas que la UVB (entre 400 y 315 nm); y también puede ser absorbida directamente por el ADN de las células de la piel, pero con menor eficiencia, aproximadamente 1/100 a 1/1000 de la UVB. [25]
La exposición a la radiación (UVA y UVB) es un factor importante que contribuye al desarrollo del melanoma. [26] La exposición extrema ocasional al sol que produce " quemaduras solares " en zonas del cuerpo humano está relacionada causalmente con el melanoma; [27] y estas zonas de exposición intermitente aparentemente explican por qué el melanoma es más común en la espalda en los hombres y en las piernas en las mujeres. El riesgo parece estar fuertemente influenciado por las condiciones socioeconómicas más que por las ocupaciones en interiores frente a las ocupaciones al aire libre; es más común en trabajadores profesionales y administrativos que en trabajadores no cualificados. [28] [29] Otros factores son las mutaciones en los genes supresores de tumores (o la pérdida total de los mismos) . El uso de camas solares con sus rayos UVA de penetración profunda se ha relacionado con el desarrollo de cánceres de piel, incluido el melanoma. [30]
Entre los posibles factores de riesgo se encuentran la intensidad y la duración de la exposición al sol, la edad a la que se produce la exposición y el grado de pigmentación de la piel . Las tasas de melanoma tienden a ser más altas en los países colonizados por inmigrantes del norte de Europa que tienen una gran cantidad de luz solar directa e intensa a la que la piel de los colonos no está adaptada, sobre todo Australia. La exposición durante la infancia es un factor de riesgo más importante que la exposición en la edad adulta, como se observa en los estudios sobre migración en Australia. [31]
Sufrir múltiples quemaduras solares graves aumenta la probabilidad de que futuras quemaduras solares se conviertan en melanoma debido al daño acumulativo. [18] La luz solar con alto contenido de rayos UV y las camas solares son las principales fuentes de radiación UV que aumentan el riesgo de melanoma [32] y vivir cerca del ecuador aumenta la exposición a la radiación UV. [18]
Una serie de mutaciones raras, que suelen ser hereditarias, aumentan considerablemente la susceptibilidad al melanoma. [33] Varios genes aumentan los riesgos. Algunos genes raros tienen un riesgo relativamente alto de causar melanoma; algunos genes más comunes, como un gen llamado MC1R que causa el pelo rojo, tienen un riesgo elevado relativamente menor. Se pueden utilizar pruebas genéticas para buscar las mutaciones. [ cita requerida ]
Una clase de mutaciones afecta al gen CDKN2A . Una mutación de marco de lectura alternativo en este gen conduce a la desestabilización de p53 , un factor de transcripción involucrado en la apoptosis y en el 50% de los cánceres humanos. Otra mutación en el mismo gen da como resultado un inhibidor no funcional de CDK4 , una quinasa dependiente de ciclina que promueve la división celular . Las mutaciones que causan la enfermedad de la piel llamada xeroderma pigmentosum (XP) también aumentan la susceptibilidad al melanoma. Dispersas por todo el genoma, estas mutaciones reducen la capacidad de una célula para reparar el ADN. Tanto las mutaciones CDKN2A como las XP son altamente penetrantes (las probabilidades de que un portador exprese el fenotipo son altas). [ cita requerida ]
El melanoma familiar es genéticamente heterogéneo, [19] y los loci del melanoma familiar aparecen en los brazos cromosómicos 1p, 9p y 12q. Múltiples eventos genéticos se han relacionado con la patogénesis del melanoma (desarrollo de la enfermedad). [34] El gen supresor múltiple de tumores 1 (CDKN2A/MTS1) codifica p16INK4a, un inhibidor proteico de bajo peso molecular de las proteínas quinasas dependientes de ciclina (CDK), que se ha localizado en la región p21 del cromosoma humano 9. [ 35] El FAMMM se caracteriza típicamente por tener 50 o más lunares combinados además de una historia familiar de melanoma. [20] Se transmite de forma autosómica dominante y se asocia principalmente con las mutaciones CDKN2A . [20] Las personas que tienen FAMMM asociado con la mutación CDKN2A tienen un riesgo 38 veces mayor de cáncer de páncreas. [36]
Otras mutaciones conllevan un riesgo menor, pero son más comunes en la población. Las personas con mutaciones en el gen MC1R tienen entre dos y cuatro veces más probabilidades de desarrollar melanoma que aquellas con dos copias de tipo salvaje (tipo típico no afectado). Las mutaciones del MC1R son muy comunes y todas las personas pelirrojas tienen una copia mutada. [ cita requerida ] La mutación del gen MDM2 SNP309 se asocia con mayores riesgos para las mujeres más jóvenes. [37]
Las personas de cabello rubio o pelirrojo, las personas con múltiples nevos atípicos o nevos displásicos y las personas nacidas con nevos melanocíticos congénitos gigantes tienen mayor riesgo. [38]
Los antecedentes familiares de melanoma aumentan considerablemente el riesgo de una persona, porque se han encontrado mutaciones en varios genes en familias propensas al melanoma. [39] [18] Las personas con antecedentes de un melanoma tienen un mayor riesgo de desarrollar un segundo tumor primario. [40]
La piel clara es el resultado de tener menos melanina en la piel, lo que significa que existe menos protección contra la radiación UV. [18]


La etapa más temprana del melanoma comienza cuando los melanocitos comienzan a crecer sin control. Los melanocitos se encuentran entre la capa externa de la piel (la epidermis ) y la siguiente capa (la dermis ). Esta etapa temprana de la enfermedad se llama fase de crecimiento radial, cuando el tumor tiene menos de 1 mm de espesor y se propaga a nivel de la epidermis basal. [41] Debido a que las células cancerosas aún no han llegado a los vasos sanguíneos más profundos en la piel, es muy poco probable que este melanoma en etapa temprana se propague a otras partes del cuerpo. Si el melanoma se detecta en esta etapa, generalmente se puede extirpar por completo con cirugía. [ cita requerida ]
Cuando las células tumorales comienzan a moverse en una dirección diferente (verticalmente hacia arriba, hacia la epidermis y hacia la dermis papilar ), el comportamiento celular cambia drásticamente. [42]
El siguiente paso en la evolución es la fase de crecimiento radial invasivo, en la que las células individuales comienzan a adquirir potencial invasivo. A partir de este punto, el melanoma es capaz de propagarse. [ cita requerida ] La profundidad de Breslow de la lesión suele ser inferior a 1 mm (0,04 pulgadas ), mientras que el nivel de Clark suele ser de 2.
La fase de crecimiento vertical (FV) que sigue es el melanoma invasivo. El tumor puede crecer hacia el tejido circundante y propagarse por el cuerpo a través de los vasos sanguíneos o linfáticos . El grosor del tumor suele ser superior a 1 mm (0,04 pulgadas ) y afecta las partes más profundas de la dermis.
El huésped provoca una reacción inmunológica contra el tumor durante el VGP, [43] que se juzga por la presencia y actividad de los linfocitos infiltrantes del tumor (TIL). Estas células a veces destruyen completamente el tumor primario; esto se llama regresión, que es la última etapa del desarrollo. En ciertos casos, el tumor primario se destruye completamente y solo se descubre el tumor metastásico. Alrededor del 40% de los melanomas humanos contienen mutaciones activadoras que afectan la estructura de la proteína B-Raf , lo que resulta en una señalización constitutiva a través de la vía de Raf a MAP quinasa . [44]
Una causa común a la mayoría de los cánceres es el daño al ADN. [45] La luz UVA causa principalmente dímeros de timina . [46] La UVA también produce especies reactivas de oxígeno y estas infligen otros daños al ADN, principalmente roturas de cadena simple, pirimidinas oxidadas y la purina oxidada 8-oxoguanina (un cambio mutagénico del ADN) a 1/10, 1/10 y 1/3 de las frecuencias de dímeros de timina inducidos por UVA, respectivamente.
Si no se reparan, los fotoproductos del dímero de pirimidina de ciclobutano (CPD) pueden provocar mutaciones por síntesis de translesión inexacta durante la replicación o reparación del ADN. Las mutaciones más frecuentes debidas a una síntesis inexacta después de los CPD son las mutaciones de transición de citosina a timina (C>T) o CC>TT . Estas se conocen comúnmente como mutaciones de huella UV, ya que son la mutación más específica causada por los rayos UV, y se encuentran con frecuencia en la piel expuesta al sol, pero rara vez en los órganos internos. [47] Los errores en la reparación del ADN de los fotoproductos UV, o la síntesis inexacta después de estos fotoproductos, también pueden provocar deleciones, inserciones y translocaciones cromosómicas .
Se secuenciaron los genomas completos de 25 melanomas. [48] En promedio, se encontraron alrededor de 80.000 bases mutadas (en su mayoría transiciones C>T) y alrededor de 100 reordenamientos estructurales por genoma de melanoma. Esto es mucho más alto que las aproximadamente 70 mutaciones a lo largo de generaciones (de padre a hijo). [49] [50] Entre los 25 melanomas, alrededor de 6.000 genes codificadores de proteínas tenían mutaciones sin sentido , sin sentido o en el sitio de empalme . También se han secuenciado y analizado los transcriptomas de más de 100 melanomas. Casi el 70% de todos los genes codificadores de proteínas humanos se expresan en el melanoma. La mayoría de estos genes también se expresan en otros tejidos normales y cancerosos, y unos 200 genes muestran un patrón de expresión más específico en el melanoma en comparación con otras formas de cáncer. Ejemplos de genes específicos del melanoma son la tirosinasa , MLANA y PMEL . [51] [52]
La radiación UV causa daño al ADN de las células, típicamente dimerización de timina, que cuando no se repara puede crear mutaciones en los genes de la célula. Este fuerte factor mutagénico hace que el melanoma cutáneo sea el tipo de tumor con el mayor número de mutaciones. [53] Cuando la célula se divide , estas mutaciones se propagan a nuevas generaciones de células. Si las mutaciones ocurren en protooncogenes o genes supresores de tumores , la tasa de mitosis en las células portadoras de mutaciones puede volverse descontrolada, lo que lleva a la formación de un tumor . Los datos de pacientes sugieren que los niveles aberrantes del factor de transcripción activador en el núcleo de las células de melanoma están asociados con una mayor actividad metastásica de las células de melanoma; [54] [55] [56] los estudios de ratones sobre cáncer de piel tienden a confirmar un papel para el factor de transcripción activador-2 en la progresión del cáncer. [57] [58]
Las células madre cancerosas también pueden estar involucradas. [59]
Estudios a gran escala, como el Atlas del Genoma del Cáncer , han caracterizado alteraciones somáticas recurrentes que probablemente impulsan el inicio y desarrollo del melanoma cutáneo. El estudio Atlas del Genoma del Cáncer ha establecido cuatro subtipos: mutante BRAF , mutante RAS , mutante NF1 y triple tipo salvaje. [60]
La mutación más frecuente ocurre en el codón 600 de BRAF (50% de los casos). BRAF normalmente está involucrado en el crecimiento celular, y esta mutación específica hace que la proteína sea constitutivamente activa e independiente de la regulación fisiológica normal, fomentando así el crecimiento del tumor. [61] Los genes RAS ( NRAS , HRAS y KRAS ) también están mutados recurrentemente (30% de los casos de TCGA) y las mutaciones en los codones 61 o 12 desencadenan la actividad oncogénica. Las mutaciones de pérdida de función a menudo afectan a genes supresores de tumores como NF1 , TP53 y CDKN2A . Otras alteraciones oncogénicas incluyen fusiones que involucran varias quinasas como BRAF, [62] RAF1, [63] ALK, RET, ROS1, NTRK1, [64] NTRK3 [65] y MET [66] . Las mutaciones de BRAF, RAS y NF1 y las fusiones de quinasas son notablemente excluyentes entre sí, ya que ocurren en diferentes subconjuntos de pacientes. Por lo tanto, la evaluación del estado de mutación puede mejorar la estratificación del paciente e informar la terapia dirigida con inhibidores específicos. [ cita requerida ]
En algunos casos (3-7 %) las versiones mutadas de BRAF y NRAS experimentan una amplificación del número de copias . [60]
La investigación realizada por el equipo de Sarna demostró que las células de melanoma altamente pigmentadas tienen un módulo de Young de aproximadamente 4,93, mientras que en las no pigmentadas era de solo 0,98. [67] En otro experimento, descubrieron que la elasticidad de las células de melanoma es importante para su metástasis y crecimiento: los tumores no pigmentados eran más grandes que los pigmentados y les resultaba mucho más fácil propagarse. Demostraron que en los tumores de melanoma hay células tanto pigmentadas como no pigmentadas , de modo que ambos pueden ser resistentes a los fármacos y metastásicos. [67]


El método más común para sospechar un melanoma es mirar o inspeccionar visualmente el área en cuestión. [68] Los lunares que son irregulares en color o forma generalmente se tratan como candidatos. Para detectar melanomas (y aumentar las tasas de supervivencia), se recomienda aprender a reconocerlos (ver la regla mnemotécnica "ABCDE"), examinar regularmente los lunares para detectar cambios (forma, tamaño, color, picazón o sangrado) y consultar a un médico calificado cuando aparezca un candidato. [69] [70] La inspección en persona de lesiones cutáneas sospechosas es más precisa que la inspección visual de imágenes de lesiones cutáneas sospechosas. [71] Cuando la utilizan especialistas capacitados, la dermatoscopia es más útil para identificar lesiones malignas que el uso del ojo desnudo solo. [72] La microscopía confocal de reflectancia puede tener mejor sensibilidad y especificidad que la dermatoscopia para diagnosticar el melanoma cutáneo, pero se necesitan más estudios para confirmar este resultado. [73]
Sin embargo, muchos melanomas se presentan como lesiones de menos de 6 mm de diámetro, y todos los melanomas son malignos cuando aparecen por primera vez como un pequeño punto. Los médicos suelen examinar todos los lunares, incluidos los de menos de 6 mm de diámetro. La queratosis seborreica puede cumplir algunos o todos los criterios ABCD, y puede dar lugar a falsas alarmas . Los médicos generalmente pueden distinguir la queratosis seborreica del melanoma mediante un examen o con dermatoscopia . [ cita requerida ]
Algunos médicos recomiendan reemplazar "agrandamiento" por "evolución": los lunares que cambian y evolucionan son motivo de preocupación. Por otra parte, algunos médicos prefieren la "elevación". La elevación puede ayudar a identificar un melanoma, pero la falta de elevación no significa que la lesión no sea un melanoma. La mayoría de los melanomas en los EE. UU. se detectan antes de que se eleven. Para cuando la elevación es visible, es posible que hayan progresado a la etapa invasiva más peligrosa. [ cita requerida ]
Un método es el " signo del patito feo ". [74] Se realiza una correlación de las características comunes de las lesiones. Las lesiones que se desvían de las características comunes se etiquetan como "patito feo", y se requiere un examen profesional adicional. El signo de " Caperucita Roja " [74] sugiere que las personas con piel clara y cabello de color claro podrían tener melanomas amelanóticos difíciles de diagnosticar . Se requiere un cuidado adicional al examinar a estas personas, ya que pueden tener múltiples melanomas y nevos severamente displásicos. Se debe utilizar un dermatoscopio para detectar "patitos feos", ya que muchos melanomas en estos individuos se parecen a no melanomas o se consideran " lobos con piel de oveja ". [75] Estos individuos de piel clara a menudo tienen melanomas ligeramente pigmentados o amelanóticos que no presentan cambios y variaciones de color fáciles de observar. Sus bordes a menudo son indistintos, lo que complica la identificación visual sin un dermatoscopio.
Los melanomas amelanóticos y los melanomas que surgen en personas de piel clara son muy difíciles de detectar, ya que no muestran muchas de las características de la regla ABCD, rompen el signo del "patito feo" y son difíciles de distinguir de las cicatrices del acné, las picaduras de insectos, los dermatofibromas o los lentigos .
Después de un examen visual y un examen dermatoscópico [75] , o herramientas de diagnóstico in vivo como un microscopio confocal, el médico puede realizar una biopsia del lunar sospechoso. A menudo se requiere una biopsia de piel realizada con anestesia local para ayudar a hacer o confirmar el diagnóstico y definir la gravedad. Las biopsias escisionales elípticas pueden eliminar el tumor, seguidas de un análisis histológico y una puntuación de Breslow. Las biopsias incisionales, como las biopsias con sacabocados, suelen estar contraindicadas en los melanomas sospechosos, debido a la posibilidad de error de muestreo [76] o de implantación local que provoque una estimación errónea del espesor del tumor. [77] [78] Sin embargo, los temores de que dichas biopsias puedan aumentar el riesgo de enfermedad metastásica parecen infundados. [79] [80]
La fotografía corporal total, que implica la documentación fotográfica de la mayor superficie corporal posible, se utiliza a menudo durante el seguimiento de pacientes de alto riesgo. Se ha informado que la técnica permite la detección temprana y proporciona un enfoque rentable (con cualquier cámara digital), pero se ha cuestionado su eficacia debido a su incapacidad para detectar cambios macroscópicos. [68] El método de diagnóstico debe utilizarse junto con (y no como reemplazo de) la imagen dermatoscópica, ya que una combinación de ambos métodos parece dar tasas de detección extremadamente altas.
El melanoma es un tipo de neoplasia neuroectodérmica . [81] Hay cuatro tipos principales de melanoma: [82]
Otros tipos histopatológicos son:

Un melanoma in situ no ha invadido más allá de la membrana basal , mientras que un melanoma invasivo se ha propagado más allá de ella.
Algunos tipos histopatológicos de melanoma son inherentemente invasivos, incluido el melanoma nodular y el melanoma lentigo maligno , donde la contraparte in situ del melanoma lentigo maligno es el lentigo maligno . [85] El lentigo maligno a veces se clasifica como un melanoma muy temprano, [86] y a veces como un precursor del melanoma. [87]
Los melanomas de propagación superficial y los melanomas lentiginosos acrales pueden ser in situ o invasivos, [88] pero los melanomas lentiginosos acrales casi siempre son invasivos. [89]
Hay más contexto sobre la estadificación del cáncer disponible en TNM .

Los melanomas metastásicos se pueden detectar mediante radiografías, tomografías computarizadas, resonancias magnéticas, tomografías por emisión de positrones y tomografías por emisión de positrones/tomografías computarizadas, ecografías, pruebas de LDH y detección fotoacústica. [90] Sin embargo, no hay evidencia sobre la precisión de la estadificación de las personas con melanoma con varios métodos de diagnóstico por imágenes. [91]
Estadios del melanoma según AJCC , 8.ª edición: [92]
Las etapas 1 y 2 requieren una clase N (ganglio linfático) de:
Los estadios 1, 2 y 3 requieren un M (estado de metástasis) de:
Los sistemas más antiguos incluyen el “ nivel de Clark ” y la “ profundidad de Breslow ”, que cuantifican la profundidad microscópica de la invasión tumoral.

Las pruebas de lactato deshidrogenasa (LDH) se utilizan a menudo para detectar metástasis , aunque muchos pacientes con metástasis (incluso en etapa terminal) tienen una LDH normal; una LDH extraordinariamente alta a menudo indica la propagación metastásica de la enfermedad al hígado.
Es común que a los pacientes con diagnóstico de melanoma se les realicen radiografías de tórax y una prueba de LDH, y en algunos casos tomografías computarizadas , resonancias magnéticas y/o tomografías por emisión de positrones . Aunque es controvertido, también se realizan biopsias de ganglio linfático centinela y exámenes de los ganglios linfáticos en los pacientes para evaluar la propagación a los ganglios linfáticos. El diagnóstico de melanoma está respaldado por la presencia del marcador proteico S-100 .
El HMB-45 es un anticuerpo monoclonal que reacciona contra un antígeno presente en tumores melanocíticos como los melanomas. Se utiliza en patología anatómica como marcador de dichos tumores. El anticuerpo se generó a partir de un extracto de melanoma. Reacciona positivamente contra tumores melanocíticos pero no contra otros tumores, lo que demuestra especificidad y sensibilidad. El anticuerpo también reacciona positivamente contra células névus de unión pero no contra nevos intradérmicos, y contra melanocitos fetales pero no contra melanocitos adultos normales.
El HMB-45 no es reactivo con casi ninguna neoplasia maligna humana no melanoma, con excepción de tumores raros que muestran evidencia de melanogénesis (por ejemplo, schwannoma pigmentado, sarcoma de células claras) o tumores asociados con el complejo de esclerosis tuberosa (angiomiolipoma y linfangiomioma).
No existe evidencia que respalde o refute el cribado del melanoma en la población adulta. [93]
Minimizar la exposición a fuentes de radiación ultravioleta (el sol y las camas solares), [94] seguir medidas de protección solar y usar ropa protectora solar (camisas de manga larga, pantalones largos y sombreros de ala ancha) puede ofrecer protección.
Antes se creía que el uso de luz artificial para broncearse ayudaba a prevenir el cáncer de piel, pero en realidad puede conducir a una mayor incidencia de melanomas. [95]
Las lámparas UV para uñas, que se utilizan en los salones de uñas para secar el esmalte de uñas, son otra fuente común y generalizada de radiación UV que podría evitarse. [96] [97] Aunque el riesgo de desarrollar cáncer de piel a través del uso de lámparas UV para uñas es bajo, aún se recomienda usar guantes sin dedos y/o aplicar protector solar FPS 30 o superior en las manos antes de usar una lámpara UV para uñas. [96] [97]
El cuerpo utiliza la luz ultravioleta para generar vitamina D, por lo que es necesario equilibrar la cantidad de luz solar necesaria para mantener niveles saludables de vitamina D y reducir el riesgo de melanoma; el cuerpo necesita alrededor de media hora de luz solar para generar la vitamina D necesaria para el día, y este es aproximadamente el mismo tiempo que tardan las personas de piel clara en sufrir una quemadura solar. La exposición a la luz solar puede ser intermitente en lugar de toda a la vez. [98]
El protector solar parece ser eficaz para prevenir el melanoma. [2] [10] En el pasado, se recomendaba el uso de protectores solares con un factor de protección solar (FPS) de 50 o superior en las zonas expuestas, ya que los protectores solares más antiguos bloqueaban de forma más eficaz los rayos UVA con un FPS más alto. [99] En la actualidad, los ingredientes más nuevos de los protectores solares ( avobenzona , óxido de zinc y dióxido de titanio ) bloquean eficazmente tanto los rayos UVA como los UVB incluso con FPS más bajos. El protector solar también protege contra el carcinoma de células escamosas , otro cáncer de piel. [100]
Se ha expresado la preocupación de que el protector solar podría crear una falsa sensación de seguridad contra el daño solar. [101]
Una revisión de 2005 encontró evidencia tentativa de que la medicación con estatinas y fibratos puede disminuir el riesgo de melanoma. [102] Sin embargo, una revisión de 2006 no respaldó ningún beneficio. [103]

La confirmación del diagnóstico clínico se realiza con una biopsia de piel . Por lo general, se realiza una escisión más amplia de la cicatriz o el tumor. Según el estadio, se puede realizar una biopsia del ganglio linfático centinela . Existe controversia en torno a la evidencia de los ensayos clínicos sobre la biopsia del ganglio linfático centinela; [104] con evidencia poco clara de beneficio hasta 2015. [105] El tratamiento del melanoma avanzado se realiza desde un enfoque multidisciplinario.
Las biopsias escisionales pueden extirpar el tumor, pero a menudo es necesaria una cirugía adicional para reducir el riesgo de recurrencia. La escisión quirúrgica completa con márgenes quirúrgicos adecuados y evaluación de la presencia de enfermedad metastásica detectable junto con un seguimiento a corto y largo plazo es estándar. A menudo, esto se realiza mediante una escisión local amplia (WLE) con márgenes de 1 a 2 cm (0,4 a 0,8 pulgadas). El melanoma in situ y los lentigos malignos se tratan con márgenes quirúrgicos más estrechos, generalmente de 0,2 a 0,5 cm (0,1 a 0,2 pulgadas). Muchos cirujanos consideran que 0,5 cm (0,2 pulgadas) es el estándar de atención para la escisión estándar del melanoma in situ, [106] pero un margen de 0,2 cm (0,1 pulgadas) podría ser aceptable para la cirugía controlada por márgenes ( cirugía de Mohs o la técnica de doble hoja con control de márgenes). La escisión amplia tiene como objetivo reducir la tasa de recurrencia del tumor en el sitio de la lesión original. Este es un patrón común de fracaso del tratamiento en el melanoma. Se han realizado muchas investigaciones para dilucidar los márgenes apropiados para la escisión, pero durante las últimas décadas se ha observado una tendencia general hacia un tratamiento menos agresivo. [107] Un metaanálisis de ensayos controlados aleatorizados de 2009 encontró una pequeña diferencia en las tasas de supervivencia a favor de la escisión amplia de los melanomas cutáneos primarios, pero estos resultados no fueron estadísticamente significativos. [108]
Se ha informado que la cirugía de Mohs tiene una tasa de curación tan baja como 77% [109] y tan alta como 98,0% para el melanoma in situ. [110] La CCPDMA y la cirugía periférica controlada con "doble bisturí" son equivalentes a la cirugía de Mohs en efectividad en este tipo de melanoma "intraepitelial".
Los melanomas que se diseminan generalmente lo hacen a los ganglios linfáticos en el área del tumor antes de diseminarse a otras partes. Los intentos de mejorar la supervivencia mediante la extirpación quirúrgica de los ganglios linfáticos ( linfadenectomía ) se asociaron con muchas complicaciones, pero sin ningún beneficio en la supervivencia general. Recientemente, se ha desarrollado la técnica de biopsia del ganglio linfático centinela para reducir las complicaciones de la cirugía de los ganglios linfáticos y, al mismo tiempo, permitir la evaluación de la afectación de los ganglios con tumor. [111]
La biopsia de los ganglios linfáticos centinela es un procedimiento ampliamente utilizado en el tratamiento del melanoma cutáneo. [112] [113]
Ni la biopsia del ganglio linfático centinela ni otras pruebas diagnósticas deben realizarse para evaluar el melanoma temprano y delgado, incluido el melanoma in situ, el melanoma T1a o el melanoma T1b ≤ 0,5 mm. [114] Es poco probable que las personas con estas afecciones tengan el cáncer propagado a sus ganglios linfáticos o a cualquier otra parte y tienen una tasa de supervivencia a 5 años del 97%. [114] Debido a estas consideraciones, la biopsia del ganglio linfático centinela se considera una atención médica innecesaria para ellos. [114] Además, los análisis de sangre de referencia y los estudios radiográficos no deben realizarse solo en función de la identificación de este tipo de melanoma, ya que existen pruebas más precisas para detectar el cáncer y estas pruebas tienen altas tasas de falsos positivos. [114] Para corregir potencialmente los falsos positivos, el perfil de expresión genética se puede utilizar como prueba auxiliar para lesiones ambiguas y pequeñas. [115] [116]
La biopsia del ganglio linfático centinela se realiza a menudo, especialmente para tumores T1b/T2+, tumores de las mucosas, melanoma ocular y tumores de las extremidades. [ cita requerida ] Se realiza un proceso llamado linfogammagrafía en el que se inyecta un trazador radiactivo en el sitio del tumor para localizar el ganglio o los ganglios centinela. Se proporciona mayor precisión utilizando un tinte trazador azul y se realiza una cirugía para biopsiar el ganglio o los ganglios. La tinción de rutina con hematoxilina y eosina (H&E) e inmunoperoxidasa será adecuada para descartar la afectación del ganglio. Las pruebas de reacción en cadena de la polimerasa (PCR) en los ganglios, que generalmente se realizan para evaluar la entrada en ensayos clínicos, ahora demuestran que muchos pacientes con un ganglio linfático centinela negativo en realidad tenían una pequeña cantidad de células positivas en sus ganglios. Alternativamente, se puede realizar una biopsia por aspiración con aguja fina y a menudo se utiliza para evaluar masas.
Si un ganglio linfático es positivo, dependiendo de la extensión de la propagación del ganglio linfático, a menudo se realizará una disección radical del ganglio linfático. Si la enfermedad se reseca por completo, se considerará al paciente para terapia adyuvante. La biopsia de piel por escisión es el tratamiento de elección. Aquí, la lesión sospechosa se elimina totalmente con una elipse adecuada (pero mínima, generalmente 1 o 2 mm) de piel y tejido circundante. [117] Para evitar la interrupción del drenaje linfático local, el margen quirúrgico preferido para la biopsia inicial debe ser estrecho (1 mm). La biopsia debe incluir las capas epidérmica, dérmica y subcutánea de la piel. Esto permite al histopatólogo determinar el grosor del melanoma mediante examen microscópico. Esto se describe por el grosor de Breslow (medido en milímetros). Sin embargo, en el caso de lesiones grandes, como la sospecha de lentigo maligno, o en el caso de lesiones en zonas quirúrgicamente difíciles (cara, dedos de los pies, manos, párpados), una pequeña biopsia por punción en zonas representativas proporcionará información adecuada y no alterará la estadificación final ni la determinación de la profundidad. En ningún caso la biopsia inicial debe incluir el margen quirúrgico final (0,5 cm, 1,0 cm o 2 cm), ya que un diagnóstico erróneo puede dar lugar a una cicatrización excesiva y morbilidad a causa del procedimiento. Una escisión inicial grande interrumpirá el drenaje linfático local y puede afectar a una posterior disección de ganglios linfáticos dirigida por linfangiograma. Se puede utilizar una pequeña biopsia por punción en cualquier momento en el que, por razones logísticas y personales, un paciente rechace una biopsia por escisión más invasiva. Las pequeñas biopsias por punción son mínimamente invasivas y cicatrizan rápidamente, normalmente sin dejar cicatrices visibles.
El tratamiento adyuvante después de la cirugía puede reducir el riesgo de recurrencia después de la cirugía, especialmente en melanomas de alto riesgo. Las rutinas varían en diferentes países, pero hoy (2024) el tratamiento adyuvante más común es el tratamiento con inhibidores de puntos de control inmunitario durante hasta un año después de la cirugía. [118]
A principios de la década de 2000, una estrategia relativamente común era tratar a los pacientes con alto riesgo de recurrencia con hasta un año de tratamiento con interferón en dosis altas , que tiene efectos secundarios graves, pero puede mejorar ligeramente el pronóstico del paciente. [119] Un metaanálisis de 2013 sugirió que la adición de interferón alfa aumentó la supervivencia libre de enfermedad y la supervivencia general para las personas con melanoma cutáneo en estadio II-III según la clasificación TNM de la AJCC. [120] Un metaanálisis de 2011 mostró que el interferón podría alargar el tiempo antes de que un melanoma regrese, pero aumentó la supervivencia solo en un 3% a los 5 años. Los efectos secundarios desagradables también reducen en gran medida la calidad de vida. [121] En la Unión Europea, el interferón no suele usarse fuera del ámbito de los ensayos clínicos. [122] [123]
Los medicamentos de quimioterapia como la dacarbazina han sido la columna vertebral del tratamiento del melanoma metastásico desde su aprobación por la FDA en 1975; sin embargo, su eficacia en términos de supervivencia nunca ha sido probada en un ensayo clínico aleatorizado . [124] Desde la aprobación de los inhibidores de puntos de control inmunitarios, la dacarbazina y su contraparte oral, la temozolomida, constituyen posibles opciones de tratamiento en líneas de terapia posteriores. [125]
Existen múltiples fármacos disponibles para los pacientes para disminuir el tamaño del tumor. Al disminuir el tamaño del tumor, se pueden aliviar algunos síntomas; sin embargo, esto no conduce necesariamente a la remisión. Algunos de estos fármacos son dacarbazina , temozolomida y fotemustina . También se utilizan combinaciones de fármacos y, en algunos casos, presentan tasas de remisión más altas. Estas combinaciones de medicamentos pueden tener efectos secundarios nocivos. Para mantener la calidad de vida, los pacientes requieren tratamientos de asistencia y observación. Aunque las combinaciones de fármacos aumentan las tasas de remisión, la tasa de supervivencia no muestra un aumento. [126]
En personas con neoplasias cutáneas localmente avanzadas y sarcomas, se ha descubierto que la infusión aislada de extremidades (ILI) es un procedimiento mínimamente invasivo y bien tolerado para administrar quimioterapia regional. [127] [128]
Las células del melanoma tienen mutaciones que les permiten sobrevivir y crecer indefinidamente en el cuerpo. [124] Las terapias dirigidas de moléculas pequeñas funcionan bloqueando los genes involucrados en las vías de proliferación y supervivencia tumoral. [124] Los principales tratamientos son los inhibidores de BRAF, C-Kit y NRAS . [129] Estos inhibidores funcionan para inhibir las vías posteriores involucradas en la proliferación celular y el desarrollo tumoral debido a mutaciones genéticas específicas. [130] Las personas pueden ser tratadas con inhibidores dirigidos de moléculas pequeñas si son positivas para la mutación específica. [124] Los inhibidores de BRAF , como vemurafenib y dabrafenib y un inhibidor de MEK trametinib son los tratamientos aprobados más efectivos para el melanoma BRAF positivo. [131] [124] Los tumores de melanoma pueden desarrollar resistencia durante la terapia, lo que puede hacer que la terapia ya no sea efectiva, pero la combinación del uso de inhibidores de BRAF y MEK puede crear una respuesta rápida y duradera a la terapia del melanoma. [132]
Varios tratamientos mejoran la supervivencia en comparación con la quimioterapia tradicional. [124] La bioquimioterapia (quimioterapia con citocinas IL-2 e IFN-α) combinada con inhibidores de BRAF mejoró la supervivencia de las personas con melanoma BRAF positivo. [124] La bioquimioterapia por sí sola no mejoró la supervivencia general y tuvo una toxicidad mayor que la quimioterapia. [124] La combinación de múltiples agentes quimioterapéuticos (poliquimioterapia) no mejoró la supervivencia en comparación con la monoquimioterapia. [124] Las terapias dirigidas dan como resultado tiempos de supervivencia libre de progresión (SLP) relativamente cortos . La combinación de terapia de dabrafenib y trametinib tiene una SLP a 3 años del 23 % y una SLP a 5 años del 13 %. [133]
Lifileucel (Amtagvi) es una inmunoterapia de células T autólogas derivadas de tumores que fue aprobada para uso médico en los Estados Unidos en febrero de 2024. [134] [135]
La inmunoterapia tiene como objetivo estimular el sistema inmunológico de la persona contra el tumor, mejorando la capacidad del propio cuerpo para reconocer y destruir las células cancerosas. [136] El enfoque actual para tratar el melanoma con inmunoterapia incluye tres amplias categorías de tratamientos que incluyen citocinas , inhibidores de puntos de control inmunológico y transferencia de células adoptivas . [136] Estas opciones de tratamiento se utilizan con mayor frecuencia en personas con melanoma metastásico y mejoran significativamente la supervivencia general. [124] Sin embargo, estos tratamientos suelen ser costosos. Por ejemplo, un tratamiento con inhibidores de puntos de control inmunológico, pembrolizumab , cuesta entre 10 000 y 12 000 dólares estadounidenses por una dosis única administrada cada 3 semanas. [137]
Las terapias con citocinas utilizadas para el melanoma incluyen IFN-a e IL-2 . [138] IL-2 ( Proleukin ) fue la primera terapia nueva aprobada (1990 UE, 1992 EE. UU.) para el tratamiento del melanoma metastásico en 20 años. [139] IL-2 puede ofrecer la posibilidad de una remisión completa y duradera en esta enfermedad en un pequeño porcentaje de personas con melanoma. [140] IL-2 intralesional para metástasis en tránsito tiene una alta tasa de respuesta completa que varía del 40 al 100%. [131] De manera similar, IFN-a ha mostrado solo beneficios de supervivencia modestos y alta toxicidad, lo que limita su uso como terapia independiente. [124] [138]
Los inhibidores del punto de control inmunitario incluyen anticuerpos monoclonales anti- CTLA-4 ( ipilimumab y tremelimumab ), agonistas del receptor tipo Toll (TLR), agonistas de CD40 , anti- PD-1 ( pembrolizumab , pidilizumab y nivolumab ) y anticuerpos PD-L1 . [136] [138] La evidencia sugiere que los anticuerpos anti- PD-1 son más efectivos que los anticuerpos anti-CTLA4 con menos toxicidad sistémica. [124] La supervivencia libre de progresión a cinco años para la inmunoterapia con pembrolizumab es del 21%. [133] Un enfoque terapéutico que incluye la combinación de diferentes terapias mejora la supervivencia general y la supervivencia libre de progresión en comparación con el tratamiento con los medicamentos de inmunoterapia separados solos. [124]
Las investigaciones en curso están analizando el tratamiento mediante transferencia de células adoptivas . [141] La transferencia de células adoptivas se refiere a la aplicación de células T o células dendríticas preestimuladas y modificadas y actualmente se utiliza para minimizar las complicaciones de la enfermedad de injerto contra huésped . [138] [142]
La combinación nivolumab/relatlimab (Opdualag) fue aprobada para uso médico en los Estados Unidos en marzo de 2022. [143]
La mayoría de los cirujanos todavía realizan la escisión estándar. Lamentablemente, la tasa de recurrencia es extremadamente alta (hasta el 50%). Esto se debe al margen quirúrgico visible mal definido y a la ubicación facial de las lesiones (que a menudo obliga al cirujano a utilizar un margen quirúrgico estrecho). El margen quirúrgico estrecho utilizado, combinado con la limitación de la técnica estándar de "pan en pan" de histología de tejido fijo, da como resultado una alta tasa de error de "falso negativo" y recurrencias frecuentes. El control de los márgenes (márgenes periféricos) es necesario para eliminar los errores de falso negativo. Si se utiliza el método de pan en pan , las distancias de las secciones deben acercarse a 0,1 mm para asegurar que el método se acerque al control completo de los márgenes. Un metaanálisis de la literatura en 2014 no encontró ensayos controlados aleatorizados de intervenciones quirúrgicas para tratar el lentigo maligno o el melanoma in situ, a pesar de que la cirugía es el tratamiento más utilizado. [144]
Se ha realizado cirugía de Mohs con una tasa de curación que ha sido tan baja como 77%, [109] y tan alta como 95% por otro autor. [110] El método de escisión controlada del margen periférico con "doble bisturí" se aproxima al método de Mohs en el control del margen, pero requiere un patólogo íntimamente familiarizado con la complejidad del manejo del margen vertical en las secciones periféricas delgadas y los métodos de tinción. [145]
Algunos nevos melanocíticos y melanomas in situ ( lentigo maligno ) se han resuelto con un tratamiento experimental, la crema tópica de imiquimod (Aldara), un agente que mejora el sistema inmunitario. Algunos dermatólogos están combinando los dos métodos: extirpando quirúrgicamente el cáncer y luego tratando la zona con crema Aldara en el posoperatorio durante tres meses. Si bien algunos estudios han sugerido el uso adyuvante de tazaroteno tópico, la evidencia actual es insuficiente para recomendarlo y sugiere que aumenta la inflamación tópica, lo que lleva a un menor cumplimiento del tratamiento por parte del paciente. [144]
La radioterapia se utiliza a menudo después de la resección quirúrgica en pacientes con melanoma avanzado local o regionalmente o en pacientes con metástasis distantes irresecables. Los rayos X de kilovoltaje se utilizan a menudo para estos tratamientos y tienen la propiedad de que la dosis máxima de radiación se produce cerca de la superficie de la piel. [146] Puede reducir la tasa de recurrencia local, pero no prolonga la supervivencia. [147] La radioinmunoterapia del melanoma metastásico está actualmente en investigación. La radioterapia tiene un papel en la paliación del melanoma metastásico. [148]


Los factores que afectan el pronóstico incluyen:
Ciertos tipos de melanoma tienen peor pronóstico, pero esto se explica por su grosor . Los melanomas menos invasivos, incluso con metástasis en los ganglios linfáticos, tienen un mejor pronóstico que los melanomas profundos sin metástasis regional en el momento de la estadificación. Las recurrencias locales tienden a comportarse de manera similar a un tumor primario, a menos que se encuentren en el sitio de una escisión local amplia (a diferencia de una escisión por etapas o una escisión por punción/afeitado), ya que estas recurrencias tienden a indicar invasión linfática.
Cuando los melanomas se han diseminado a los ganglios linfáticos , uno de los factores más importantes es el número de ganglios con malignidad. La extensión de la malignidad dentro de un ganglio también es importante; las micrometástasis en las que la malignidad es solo microscópica tienen un pronóstico más favorable que las macrometástasis. En algunos casos, las micrometástasis solo se pueden detectar mediante una tinción especial, y si la malignidad solo se detecta mediante una prueba poco utilizada conocida como reacción en cadena de la polimerasa (PCR), el pronóstico es mejor. Las macrometástasis en las que la malignidad es clínicamente evidente (en algunos casos, el cáncer reemplaza completamente un ganglio) tienen un pronóstico mucho peor, y si los ganglios están enmarañados o si hay extensión extracapsular, el pronóstico es aún peor. Además de estas variables, los niveles de expresión y las variaciones del número de copias de varios genes relevantes se pueden utilizar para respaldar la evaluación del pronóstico del melanoma. [115] [116]
El melanoma en estadio IV, en el que ha hecho metástasis, es la neoplasia maligna cutánea más mortal: la supervivencia a cinco años es del 22,5 %. [133] Cuando hay metástasis a distancia, el cáncer generalmente se considera incurable. La tasa de supervivencia a cinco años es inferior al 10 %. [150] La supervivencia media es de 6 a 12 meses. El tratamiento es paliativo y se centra en la prolongación y la calidad de vida . En algunos casos, los pacientes pueden vivir muchos meses o incluso años con melanoma metastásico (dependiendo de la agresividad del tratamiento). Las metástasis en la piel y los pulmones tienen un mejor pronóstico. Las metástasis en el cerebro, los huesos y el hígado se asocian a un peor pronóstico. La supervivencia es mejor con metástasis en las que se desconoce la ubicación del tumor primario. [151]
No hay suficientes pruebas definitivas para estadificar adecuadamente y, por lo tanto, dar un pronóstico para el melanoma ocular y el melanoma de partes blandas, o el melanoma de las mucosas (p. ej., el melanoma rectal), aunque estos tienden a hacer metástasis con mayor facilidad. Si bien la regresión puede aumentar la supervivencia, cuando un melanoma ha retrocedido, es imposible saber su tamaño original y, por lo tanto, el tumor original a menudo es peor de lo que podría indicar un informe patológico .
Alrededor de 200 genes son pronósticos en el melanoma, con genes desfavorables donde la expresión alta se correlaciona con una supervivencia pobre y genes favorables donde la expresión alta se asocia con tiempos de supervivencia más largos. Ejemplos de genes desfavorables son MCM6 y TIMELESS ; un ejemplo de un gen favorable es WIPI1 . [51] [52]
Una mayor proporción de neutrófilos a linfocitos se asocia con peores resultados. [152] [153] [154]

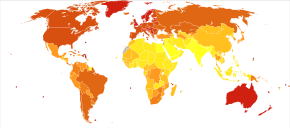
En 2012, a nivel mundial, el melanoma se presentó en 232.000 personas y provocó 55.000 muertes. [2] Australia y Nueva Zelanda tienen las tasas más altas de melanoma en el mundo. [2] Se ha vuelto más común en los últimos 20 años en áreas que son mayoritariamente caucásicas . [2]
La tasa de melanoma ha aumentado en los últimos años, pero no está claro en qué medida influyen los cambios en el comportamiento, en el entorno o en la detección temprana. [156]
Australia tiene una tasa muy alta –y en aumento– de melanoma. En 2012, las muertes por melanoma ocurrieron en 7,3–9,8 por cada 100.000 habitantes. En Australia, el melanoma es el tercer cáncer más común en ambos sexos; de hecho, su incidencia es mayor que la del cáncer de pulmón , aunque este último representa más muertes. Se estima que en 2012, más de 12.000 australianos fueron diagnosticados con melanoma: dada la modesta población de Australia, esto se expresa mejor como 59,6 casos nuevos por cada 100.000 habitantes por año; >1 de cada 10 de todos los casos nuevos de cáncer fueron melanomas. [157] La incidencia de melanoma en Australia es un asunto de importancia, por las siguientes razones:
En Estados Unidos, aproximadamente 9.000 personas mueren de melanoma al año. [159] En 2011, afectó a 19,7 por cada 100.000 y provocó la muerte en 2,7 por cada 100.000. [159]
En 2013:
Las estimaciones de la Sociedad Estadounidense del Cáncer sobre la incidencia de melanoma en los Estados Unidos para 2017 son:
El melanoma es 20 veces más común en blancos que en afroamericanos. En general, el riesgo de padecer melanoma a lo largo de la vida es de aproximadamente el 2,5 % (1 de cada 40) para los blancos, el 0,1 % (1 de cada 1000) para los afroamericanos y el 0,5 % (1 de cada 200) para los mexicanos.
El riesgo de melanoma aumenta con la edad. La edad promedio de las personas cuando se diagnostica la enfermedad es de 63 años. [161]
Aunque el melanoma no es una enfermedad nueva, la evidencia de su aparición en la antigüedad es bastante escasa. Sin embargo, un ejemplo lo constituye un examen realizado en la década de 1960 de nueve momias peruanas , datadas mediante radiocarbono con una antigüedad de aproximadamente 2400 años, que mostraban signos evidentes de melanoma: masas melánicas en la piel y metástasis difusas en los huesos. [162]
Se dice que John Hunter fue el primero en operar un melanoma metastásico en 1787. Aunque no sabía exactamente de qué se trataba, lo describió como una "excrecencia fungosa cancerosa". El tumor extirpado se conservó en el Museo Hunterian del Real Colegio de Cirujanos de Inglaterra . No fue hasta 1968 que el examen microscópico del espécimen reveló que se trataba de un ejemplo de melanoma metastásico. [163]
El médico francés René Laennec fue el primero en describir el melanoma como una entidad patológica. Su informe se presentó inicialmente durante una conferencia para la Facultad de Medicina de París en 1804 y luego se publicó como boletín en 1806. [164]
El primer informe en inglés sobre melanoma fue presentado por un médico general inglés de Stourbridge, William Norris en 1820. [165] En su trabajo posterior en 1857, comentó que existe una predisposición familiar para el desarrollo de melanoma ( Ocho casos de melanosis con observaciones patológicas y terapéuticas sobre esa enfermedad ). Norris también fue pionero en sugerir un vínculo entre los nevos y el melanoma y la posibilidad de una relación entre el melanoma y las exposiciones ambientales, al observar que la mayoría de sus pacientes tenían tez pálida. [166] También describió que los melanomas podrían ser amelanóticos y más tarde mostró la naturaleza metastásica del melanoma al observar que pueden diseminarse a otros órganos viscerales.
El primer reconocimiento formal del melanoma avanzado como intratable provino de Samuel Cooper en 1840. Él afirmó que la única posibilidad de cura depende de la eliminación temprana de la enfermedad (es decir, la escisión temprana del lunar maligno)...' [167]
Más de un siglo y medio después esta situación sigue siendo prácticamente la misma.
La palabra melanoma llegó al inglés a partir del neolatín del siglo XIX [168] y utiliza formas combinadas derivadas de raíces griegas antiguas : melano- (que denota melanina ) + -oma (que denota una masa de tejido y especialmente una neoplasia ), a su vez del griego μέλας melas , "oscuro", [169] y -ωμα oma , "proceso". La palabra melanoma tiene una larga historia de ser utilizada en un sentido más amplio para referirse a cualquier tumor melanocítico , típicamente, pero no siempre maligno, [170] [171] pero hoy en día el sentido más estricto que se refiere solo a los tipos malignos se ha vuelto tan dominante que los tumores benignos generalmente ya no se llaman melanomas y la palabra melanoma ahora generalmente se toma para significar melanoma maligno a menos que se especifique lo contrario. Términos como " tumor melanocítico benigno " etiquetan inequívocamente los tipos benignos, y las clasificaciones histopatológicas modernas de tumores utilizadas en medicina no utilizan la palabra para referirse a tumores benignos.
La investigación farmacoterapéutica para el melanoma irresecable o metastásico está en curso. [172]
En la investigación clínica se están probando la terapia celular adoptiva y la terapia génica . [173]
Se han utilizado dos tipos de tratamientos experimentales desarrollados en el Instituto Nacional del Cáncer (NCI) en el melanoma metastásico con cierto éxito. [42]
El primer tratamiento consiste en una terapia celular adoptiva (ACT) que utiliza células inmunes TIL (linfocitos infiltrantes de tumores) aisladas del propio tumor de melanoma de la persona. [131] Estas células se cultivan en grandes cantidades en un laboratorio y se devuelven al paciente después de un tratamiento que reduce temporalmente las células T normales en el cuerpo del paciente. La terapia con TIL después de la linfodepleción puede dar como resultado una respuesta completa duradera en una variedad de configuraciones. [174] [175]
El segundo tratamiento, la transferencia adoptiva de linfocitos autólogos genéticamente alterados, depende de la administración de genes que codifican los llamados receptores de células T (TCR) a los linfocitos del paciente. [131] Después de esa manipulación, los linfocitos reconocen y se unen a ciertas moléculas que se encuentran en la superficie de las células del melanoma y las matan. [176]
Una vacuna contra el cáncer mostró un beneficio modesto en pruebas de última etapa en 2009 contra el melanoma. [177] [178]
Alrededor del 60% de los melanomas contienen una mutación en el gen B-Raf . Los primeros ensayos clínicos sugirieron que los inhibidores de B-Raf, incluido el vemurafenib de Plexxicon , podrían conducir a una regresión tumoral sustancial en la mayoría de los pacientes si su tumor contiene la mutación B-Raf. [179] En junio de 2011, un ensayo clínico a gran escala confirmó los hallazgos positivos de esos ensayos anteriores. [180] [181]
En agosto de 2011, la FDA aprobó el vemurafenib para el tratamiento del melanoma en etapa avanzada. En mayo de 2013, la FDA estadounidense aprobó el dabrafenib como tratamiento de agente único para pacientes con melanoma avanzado con mutación BRAF V600E positiva. [182]
Algunos investigadores creen que las terapias combinadas que bloquean simultáneamente múltiples vías pueden mejorar la eficacia al dificultar que las células tumorales muten antes de ser destruidas. En octubre de 2012, un estudio informó que la combinación de dabrafenib con un inhibidor de MEK, trametinib, produjo resultados aún mejores. En comparación con el dabrafenib solo, la supervivencia sin progresión aumentó del 9% al 41%, y la supervivencia sin progresión media aumentó de 5,8 meses a 9,4 meses. Sin embargo, algunos efectos secundarios aumentaron en el estudio combinado. [183] [184]
En enero de 2014, la FDA aprobó la combinación de dabrafenib y trametinib para el tratamiento de personas con melanoma metastásico con mutación BRAF V600E/K. [185] En junio de 2018, la FDA aprobó la combinación de un inhibidor de BRAF, encorafenib , y un inhibidor de MEK, binimetinib, para el tratamiento del melanoma irresecable o metastásico con una mutación BRAF V600E o V600K. [186]
La resistencia final a los inhibidores de BRAF y MEK puede deberse a una proteína de la superficie celular conocida como EphA2 que actualmente se está investigando. [187]
En la Conferencia de la Sociedad Americana de Oncología Clínica en junio de 2010, la compañía farmacéutica Bristol Myers Squibb informó los hallazgos clínicos de su fármaco ipilimumab . El estudio encontró un aumento en la supervivencia media de 6,4 a 10 meses en pacientes con melanomas avanzados tratados con el monoclonal ipilimumab, frente a una vacuna experimental. También encontró una tasa de supervivencia de un año del 25% en el grupo de control que utilizó la vacuna, del 44% en el grupo de la vacuna y el ipilimumab, y del 46% en el grupo tratado con ipilimumab solo. [188] Sin embargo, algunos han expresado inquietudes sobre este estudio por su uso del brazo de control no convencional, en lugar de comparar el fármaco con un placebo o un tratamiento estándar. [189] [190] La crítica fue que, aunque el ipilimumab funcionó mejor que la vacuna, la vacuna no se ha probado antes y puede estar causando toxicidad, lo que hace que el fármaco parezca mejor en comparación.
La FDA aprobó el ipilimumab en marzo de 2011 para tratar a pacientes con melanoma en etapa avanzada que se ha propagado o que no se puede extirpar mediante cirugía. [191] [192] [193]
En junio de 2011, un ensayo clínico de ipilimumab más dacarbazina combinó este estimulante del sistema inmunitario con el fármaco de quimioterapia estándar que actúa sobre la división celular. El ensayo mostró un aumento de la supervivencia media de estos pacientes en fase avanzada a 11 meses en lugar de los 9 meses que se observan normalmente. Los investigadores también tenían la esperanza de mejorar la tasa de supervivencia a cinco años, aunque se observaron efectos secundarios adversos graves en algunos pacientes. Un tratamiento cuesta 120.000 dólares. La marca del fármaco es Yervoy. [180] [194]
Los avances en la ecografía de alta resolución han permitido la vigilancia de la carga metastásica en los ganglios linfáticos centinela. [195] El ensayo de detección y vigilancia de la ecografía en el melanoma (SUNMEL) está evaluando la ecografía como una alternativa a los métodos quirúrgicos invasivos. [196]
En algunos países se estudian y utilizan métodos de viroterapia oncolítica para tratar el melanoma. La viroterapia oncolítica es una rama prometedora de la viroterapia , en la que se utilizan virus oncolíticos para tratar enfermedades; los virus pueden aumentar el metabolismo, reducir la inmunidad antitumoral y desorganizar la vasculatura. [197] Talimogene laherparepvec (T-VEC) (que es una inmunoterapia oncolítica derivada del virus del herpes simple tipo 1), demostró ser útil contra el melanoma metastásico en 2015 con un aumento de la supervivencia de 4,4 meses. [198] [12]
Los antirretrovirales se han probado in vitro contra el melanoma. La razón de ello radica en su potencial para inhibir los retrovirus endógenos humanos, cuya actividad se ha asociado con el desarrollo del melanoma. [199] [200] Los resultados en células malignas han demostrado una eficacia moderada y se esperan más avances mediante pruebas con modelos animales.
El término "melanoma" en medicina humana indica un crecimiento maligno; el prefijo "maligno" es redundante.
El término melanoma maligno se está volviendo obsoleto porque la palabra "maligno" es redundante, ya que no existen melanomas benignos.
Evite la frase redundante melanoma maligno.
{{cite journal}}: CS1 maint: DOI inactive as of August 2024 (link)Debe seleccionar "melanoma"
Se ha informado de una tasa de curación de hasta el 98 % para el melanoma in situ pequeño y de hasta el 95 % para la variante maligna de lentigo de melanona in situ con
la cirugía de Mohs
.