
La telesalud es la distribución de servicios e información relacionados con la salud a través de tecnologías electrónicas de información y telecomunicaciones . [1] Permite el contacto, la atención, el asesoramiento, los recordatorios, la educación, la intervención, el seguimiento y las admisiones remotas entre pacientes y médicos a larga distancia. [2] [3] La telemedicina a veces se utiliza como sinónimo, o se utiliza en un sentido más limitado para describir servicios clínicos remotos, como el diagnóstico y el seguimiento. Cuando los entornos rurales, la falta de transporte, la falta de movilidad, las condiciones debidas a brotes, epidemias o pandemias, la disminución de la financiación o la falta de personal restringen el acceso a la atención, la telesalud puede cerrar la brecha [4] , así como proporcionar aprendizaje a distancia; reuniones, supervisión y presentaciones entre profesionales; gestión de datos de salud e información en línea e integración del sistema de atención médica. [5] La telesalud podría incluir dos médicos que discuten un caso por videoconferencia ; una cirugía robótica que se realiza a través de acceso remoto; fisioterapia realizada a través de instrumentos de monitoreo digital, transmisión en vivo y combinaciones de aplicaciones; pruebas que se envían entre instalaciones para su interpretación por un especialista superior; monitoreo domiciliario a través del envío continuo de datos de salud del paciente; conferencia en línea de cliente a médico; o incluso interpretación por videoteléfono durante una consulta. [1] [2] [5]
A veces se habla de telesalud como sinónimo de telemedicina, siendo esta última más común que la primera. La Administración de Recursos y Servicios de Salud distingue la telesalud de la telemedicina en su alcance, definiendo la telemedicina únicamente como la descripción de servicios clínicos remotos, como el diagnóstico y el seguimiento, mientras que la telesalud incluye la prestación de atención preventiva , de promoción y curativa. [1] Esto incluye las aplicaciones no clínicas mencionadas anteriormente, como la administración y la educación de los proveedores. [2] [3]
El Departamento de Salud y Servicios Humanos de los Estados Unidos afirma que el término telesalud incluye "servicios no clínicos, como capacitación de proveedores, reuniones administrativas y educación médica continua", y que el término telemedicina significa "servicios clínicos remotos". [6] La Organización Mundial de la Salud utiliza la telemedicina para describir todos los aspectos de la atención médica, incluida la atención preventiva. [7] La Asociación Estadounidense de Telemedicina utiliza los términos telemedicina y telesalud indistintamente, aunque reconoce que la telesalud a veces se usa de manera más amplia para la salud remota que no involucra tratamientos clínicos activos. [8]
eHealth es otro término relacionado, utilizado particularmente en el Reino Unido y Europa, como un término general que incluye la telesalud, los registros médicos electrónicos y otros componentes de la tecnología de la información sanitaria .
La telesalud requiere un buen acceso a Internet por parte de los participantes, generalmente en forma de una conexión de banda ancha fuerte y confiable, y tecnología de comunicación móvil de banda ancha de al menos cuarta generación (4G) o estándar de evolución a largo plazo (LTE) para superar los problemas con la estabilidad del video y las restricciones de ancho de banda. [9] [10] [11] A medida que la infraestructura de banda ancha ha mejorado, el uso de la telesalud se ha vuelto más ampliamente factible. [1] [2]
Los proveedores de atención médica a menudo comienzan la telesalud con una evaluación de necesidades que evalúa las dificultades que se pueden mejorar con la telesalud, como el tiempo de viaje, los costos o el tiempo fuera del trabajo. [1] [2] Los colaboradores, como las empresas de tecnología, pueden facilitar la transición. [1]
La entrega puede realizarse en cuatro dominios distintos: video en vivo (sincrónico) , almacenamiento y reenvío (asincrónico) , monitoreo remoto de pacientes y salud móvil . [12]
La telemedicina de almacenamiento y reenvío implica la adquisición de datos médicos (como imágenes médicas , bioseñales , etc.) y luego la transmisión de estos datos a un médico o especialista médico en un momento conveniente para su evaluación fuera de línea . [8] No requiere la presencia de ambas partes al mismo tiempo. [13] La dermatología (cf: teledermatología ), la radiología y la patología son especialidades comunes que favorecen la telemedicina asincrónica. Un registro médico adecuadamente estructurado , preferiblemente en formato electrónico , debe ser un componente de esta transferencia. El proceso de "almacenamiento y reenvío" requiere que el médico se base en un informe de antecedentes y en información de audio/video en lugar de un examen físico.

La monitorización remota, también conocida como automonitoreo o autoprueba, permite a los profesionales médicos monitorear a un paciente de forma remota mediante diversos dispositivos tecnológicos. Este método se utiliza principalmente para el manejo de enfermedades crónicas o afecciones específicas, como enfermedades cardíacas, diabetes mellitus o asma. Estos servicios pueden brindar resultados de salud comparables a los encuentros tradicionales en persona con el paciente, brindar mayor satisfacción a los pacientes y pueden ser rentables. [14] Algunos ejemplos incluyen la diálisis nocturna en el hogar [15] y un mejor manejo de las articulaciones. [16]
Las consultas electrónicas son posibles a través de servicios de telemedicina interactivos que proporcionan interacciones en tiempo real entre el paciente y el proveedor. [13] La videoconferencia se ha utilizado en una amplia gama de disciplinas y entornos clínicos para diversos fines, incluidos el manejo, el diagnóstico, el asesoramiento y el seguimiento de los pacientes. [17]
La videotelefonía comprende las tecnologías para la recepción y transmisión de señales de audio y vídeo por parte de usuarios en diferentes ubicaciones, para la comunicación entre personas en tiempo real. [18]
En los albores de la tecnología, la videotelefonía también incluía teléfonos con imágenes que intercambiaban imágenes fijas entre unidades cada pocos segundos a través de líneas telefónicas convencionales de tipo POTS , esencialmente iguales a los sistemas de televisión de barrido lento .
En la actualidad, la videotelefonía es especialmente útil para las personas sordas y con problemas de habla que pueden utilizarla con lenguaje de señas y también con un servicio de retransmisión de vídeo , así como para aquellas personas con problemas de movilidad o que se encuentran en lugares distantes y necesitan servicios telemédicos o teleeducativos .
,_Michael_Bedwell,_trains_Sailors_to_use_Battlefield_Medical_Information_Systems_Telemedicine_(BMIST)_equipped_Personal_Digital.jpg/440px-thumbnail.jpg)
Los médicos reguladores del SAMU en Francia , España , Chile y Brasil realizan telemedicina de urgencias diarias . Las urgencias aéreas y marítimas también son atendidas por los centros del SAMU en París, Lisboa y Toulouse. [19]
Un estudio reciente identificó tres barreras principales para la adopción de la telemedicina en las unidades de urgencias y cuidados intensivos, entre ellas:
_01.JPG/440px-Операционная._ФЦН_(Тюмень)_01.JPG)
La telemedicina de emergencia también está ganando aceptación en los Estados Unidos. Actualmente se practican varias modalidades que incluyen, entre otras, TeleTriage, TeleMSE y ePPE.
Un ejemplo de telesalud en el campo es cuando el servicio médico de urgencias llega al lugar de un incidente y puede tomar un electrocardiograma que luego se envía directamente a un médico en el hospital para que lo lea, lo que permite una atención y un manejo instantáneos. [21]
La teleenfermería se refiere al uso de las telecomunicaciones y la tecnología de la información para proporcionar servicios de enfermería en el ámbito de la atención sanitaria cuando existe una gran distancia física entre el paciente y la enfermera, o entre cualquier número de enfermeras. Como campo, forma parte de la telesalud y tiene muchos puntos de contacto con otras aplicaciones médicas y no médicas, como el telediagnóstico , la teleconsulta, la telemonitorización, etc.
La teleenfermería está alcanzando tasas de crecimiento significativas en muchos países debido a varios factores: la preocupación por reducir los costos de la atención médica, el aumento del número de personas mayores y con enfermedades crónicas y el aumento de la cobertura de la atención médica en regiones distantes, rurales, pequeñas o escasamente pobladas. Entre sus beneficios, la teleenfermería puede ayudar a resolver la creciente escasez de enfermeras, a reducir las distancias y ahorrar tiempo de viaje y a mantener a los pacientes fuera del hospital. Se ha registrado un mayor grado de satisfacción laboral entre las teleenfermeras. [22]
En Australia , durante enero de 2014, la startup tecnológica de Melbourne Small World Social colaboró con la Asociación Australiana de Lactancia Materna para crear la primera aplicación de Google Glass para amamantar con manos libres para nuevas madres. [23] La aplicación, llamada Google Glass Breastfeeding app trial , permite a las madres amamantar a su bebé mientras ven instrucciones sobre problemas comunes de la lactancia materna (agarre, postura, etc.) o llamar a un asesor de lactancia a través de un Google Hangout seguro, [24] que puede ver el problema a través de la cámara Google Glass de la madre. [25] La prueba concluyó con éxito en Melbourne en abril de 2014, y el 100% de los participantes amamantaban con confianza. [26] [27] [28] [29]
Los cuidados paliativos son un enfoque de atención médica interdisciplinaria que tiene como objetivo optimizar la calidad de vida y mitigar el sufrimiento de las personas con enfermedades graves, complejas y, a menudo, terminales . En el pasado, los cuidados paliativos eran un enfoque específico de la enfermedad , pero hoy en día la Organización Mundial de la Salud (OMS) adopta un enfoque más amplio al sugerir que los cuidados paliativos deben aplicarse lo antes posible a cualquier enfermedad crónica y mortal. Como en muchos aspectos de la atención médica , la telesalud se utiliza cada vez más en los cuidados paliativos [30] y a menudo se la conoce como cuidados telepaliativos. [31] Los tipos de tecnología que se aplican en los cuidados telepaliativos son típicamente tecnologías de telecomunicaciones , como videoconferencias o mensajería para seguimiento, o evaluaciones digitales de síntomas a través de cuestionarios digitales que generan alertas a los profesionales de la salud. [32] Se ha demostrado que los cuidados telepaliativos son un enfoque factible para brindar cuidados paliativos entre pacientes , cuidadores y profesionales de la salud. [33] [32] [34] Los cuidados paliativos a distancia pueden proporcionar un sistema de apoyo adicional que permita a los pacientes permanecer en casa mediante la autodeclaración de síntomas y la adaptación de la atención a pacientes específicos. [34] Los estudios han demostrado que el uso de la telesalud en cuidados paliativos es en su mayoría bien recibido por los pacientes, y que los cuidados paliativos a distancia pueden mejorar el acceso a los profesionales de la salud en el hogar y mejorar los sentimientos de seguridad y protección entre los pacientes que reciben cuidados paliativos. [33] Además, los cuidados paliativos a distancia pueden permitir una utilización más eficiente de los recursos sanitarios , promueven la colaboración entre los diferentes niveles de atención sanitaria y hacen que los profesionales sanitarios sean más receptivos a los cambios en la condición de los pacientes. [32]
También se han descrito aspectos desafiantes del uso de la telesalud en cuidados paliativos. En general, los cuidados paliativos son una especialidad médica diversa, que involucra a profesionales interdisciplinarios de diferentes tradiciones y culturas profesionales , que brindan atención a una cohorte heterogénea de pacientes con diversas enfermedades, afecciones y síntomas. Esto hace que sea un desafío desarrollar una telesalud que sea adecuada para todos los pacientes y en todos los contextos de cuidados paliativos. Algunas de las barreras para los cuidados paliativos a distancia se relacionan con el informe inflexible de síntomas y circunstancias complejos y fluctuantes mediante cuestionarios electrónicos. [34] Además, los cuidados paliativos enfatizan un enfoque holístico que debe abordar la angustia existencial , espiritual y mental relacionada con una enfermedad grave. [35] Sin embargo, pocos estudios han incluido el autoinforme de preocupaciones existenciales o espirituales, emociones y bienestar . [34] Los profesionales de la salud también pueden sentirse incómodos al brindar atención emocional o psicológica de forma remota. [32] Los cuidados paliativos se han caracterizado por ser de alto contacto en lugar de alta tecnología, lo que limita el interés en aplicar avances tecnológicos al desarrollar intervenciones. [36] Para optimizar las ventajas y minimizar los desafíos del uso de la telesalud en los cuidados paliativos domiciliarios , las investigaciones futuras deberían incluir a los usuarios en el proceso de diseño y desarrollo . Comprender el potencial de la telesalud para apoyar las relaciones terapéuticas entre los pacientes y los profesionales de la salud y ser consciente de las posibles dificultades y tensiones que puede crear son fundamentales para su uso exitoso y aceptable . [32] [34]

La telefarmacia es la prestación de atención farmacéutica a través de telecomunicaciones a pacientes en lugares donde pueden no tener contacto directo con un farmacéutico . Es un ejemplo del fenómeno más amplio de la telemedicina, tal como se implementa en el campo de la farmacia . Los servicios de telefarmacia incluyen el seguimiento de la terapia farmacológica , el asesoramiento al paciente, la autorización previa y la autorización de recarga de medicamentos recetados y el seguimiento del cumplimiento del formulario con la ayuda de teleconferencias o videoconferencias . La dispensación remota de medicamentos mediante sistemas automatizados de envasado y etiquetado también puede considerarse un ejemplo de telefarmacia. Los servicios de telefarmacia se pueden brindar en farmacias minoristas o a través de hospitales, hogares de ancianos u otras instalaciones de atención médica. Este enfoque permite que los pacientes en áreas remotas o desatendidas reciban servicios de farmacia que de otro modo no estarían disponibles para ellos, mejorando el acceso a la atención y asegurando la continuidad en la gestión de la medicación. [37] Los resultados de salud parecen similares cuando los servicios de farmacia se brindan por telefarmacia en comparación con la prestación de servicios tradicionales. [38]
El término también puede referirse al uso de videoconferencias en farmacias para otros fines, como brindar servicios de educación, capacitación y gestión a farmacéuticos y personal de farmacia de forma remota. [39]
.jpg/440px-20180927-RD-LSC-0048_(44259432605).jpg)
La telepsiquiatría o telesalud mental se refiere al uso de tecnología de telecomunicaciones (principalmente videoconferencias y llamadas telefónicas) para brindar atención psiquiátrica de forma remota a personas con problemas de salud mental . Es una rama de la telemedicina. [40] [41]
La telepsiquiatría puede ser eficaz para tratar a personas con problemas de salud mental. A corto plazo, puede ser tan aceptable y eficaz como la atención presencial. [42]
Puede mejorar el acceso a los servicios de salud mental para algunas personas, pero también puede representar una barrera para quienes carecen de acceso a un dispositivo adecuado, a Internet o a las habilidades digitales necesarias . Factores como la pobreza que se asocian con la falta de acceso a Internet también se asocian con un mayor riesgo de problemas de salud mental, lo que convierte a la exclusión digital en un problema importante de los servicios de telesalud mental. [42]
Durante la pandemia de COVID-19, los servicios de salud mental se adaptaron a la telesalud mental en los países de altos ingresos . Resultó eficaz y aceptable para su uso en una situación de emergencia, pero hubo inquietudes respecto de su implementación a largo plazo. [43]La teleodontología es el uso de la tecnología de la información y las telecomunicaciones para el cuidado dental, la consulta, la educación y la concientización pública de la misma manera que la telesalud y la telemedicina.
La teleaudiología es la utilización de la telesalud para proporcionar servicios audiológicos y puede incluir todo el alcance de la práctica audiológica. Este término fue utilizado por primera vez por Gregg Givens en 1999 en referencia a un sistema que se estaba desarrollando en la Universidad de East Carolina en Carolina del Norte, EE. UU. [44]
La teleneurología describe el uso de tecnología móvil para brindar atención neurológica de forma remota, incluida la atención de accidentes cerebrovasculares, trastornos del movimiento como la enfermedad de Parkinson, trastornos convulsivos (p. ej., epilepsia), etc. El uso de la teleneurología nos brinda la oportunidad de mejorar el acceso a la atención médica para miles de millones de personas en todo el mundo, desde quienes viven en ubicaciones urbanas hasta aquellos en ubicaciones rurales remotas. La evidencia muestra que las personas con enfermedad de Parkinson prefieren la conexión personal con un especialista remoto a su médico local. Dicha atención domiciliaria es conveniente, pero requiere acceso y familiaridad con Internet. [45] [46] Un ensayo controlado aleatorio de 2017 de "visitas domiciliarias virtuales" o visitas por video con personas diagnosticadas con enfermedad de Parkinson evidencia la preferencia del paciente por el especialista remoto frente a su médico local después de un año. [46] Se ha descubierto que la teleneurología para pacientes con enfermedad de Parkinson es más barata que las visitas en persona al reducir el transporte y el tiempo de viaje [47] [48] Una revisión sistemática reciente de Ray Dorsey et al. [45] describe tanto las limitaciones como los posibles beneficios de la teleneurología para mejorar la atención de los pacientes con enfermedades neurológicas crónicas, especialmente en países de bajos ingresos. Las personas blancas, con un alto nivel educativo y con conocimientos tecnológicos son los mayores consumidores de servicios de telesalud para la enfermedad de Parkinson. [47] [48] en comparación con las minorías étnicas en los EE. UU. [48]
La telemedicina en neurocirugía se ha utilizado históricamente principalmente para visitas de seguimiento de pacientes que tenían que viajar lejos para someterse a una cirugía. [49] En la última década, la telemedicina también se ha utilizado para rondas remotas en la UCI, así como para la evaluación rápida del accidente cerebrovascular isquémico agudo y la administración de alteplasa intravenosa junto con Neurología. [50] [51] Desde el inicio de la pandemia de COVID-19, hubo un rápido aumento en el uso de la telemedicina en todas las divisiones de neurocirugía: vascular, oncología, columna vertebral y neurocirugía funcional. No solo para visitas de seguimiento, sino que ha ganado popularidad para ver a nuevos pacientes o seguir a pacientes establecidos independientemente de si se sometieron a cirugía. [52] [53] La telemedicina no se limita solo a la atención directa al paciente; hay una serie de nuevos grupos de investigación y empresas centradas en el uso de la telemedicina para ensayos clínicos que involucran a pacientes con diagnósticos neuroquirúrgicos.
La teleneuropsicología es el uso de la tecnología de telesalud/videoconferencia para la administración remota de pruebas neuropsicológicas. Las pruebas neuropsicológicas se utilizan para evaluar el estado cognitivo de personas con trastornos cerebrales conocidos o sospechados y proporcionar un perfil de fortalezas y debilidades cognitivas. A través de una serie de estudios, existe un creciente apoyo en la literatura que muestra que la administración remota basada en videoconferencia de muchas pruebas neuropsicológicas estándar da como resultado resultados de pruebas que son similares a las evaluaciones tradicionales en persona, estableciendo así la base para la confiabilidad y validez de la evaluación teleneuropsicológica. [54] [55] [56] [57] [58] [59] [60]
La telenutrición se refiere al uso de videoconferencias o telefonía para brindar consultas en línea por parte de un nutricionista o dietista . Los pacientes o clientes cargan sus estadísticas vitales, registros de dieta, fotografías de alimentos, etc. en un portal de telenutrición que luego son utilizados por el nutricionista o dietista para analizar su estado de salud actual. El nutricionista o dietista puede luego establecer objetivos para sus respectivos clientes/pacientes y monitorear su progreso regularmente mediante consultas de seguimiento.
Los portales de telenutrición pueden ayudar a las personas a buscar consultas remotas para ellas mismas y/o sus familias. Esto puede ser extremadamente útil para pacientes mayores o postrados en cama que pueden consultar a su dietista desde la comodidad de sus hogares.
La telenutrición demostró ser factible y la mayoría de los pacientes confiaron en las televisitas nutricionales, en lugar de las visitas de seguimiento programadas pero no brindadas durante el cierre por la pandemia de COVID-19. [61]

La telerehabilitación (o e-rehabilitación [62] [63] ) es la prestación de servicios de rehabilitación a través de redes de telecomunicaciones e Internet. La mayoría de los tipos de servicios se dividen en dos categorías: evaluación clínica (las capacidades funcionales del paciente en su entorno) y terapia clínica . Algunos campos de la práctica de rehabilitación que han explorado la telerehabilitación son: neuropsicología , patología del habla y el lenguaje , audiología , terapia ocupacional y fisioterapia . La telerehabilitación puede brindar terapia a personas que no pueden viajar a una clínica porque el paciente tiene una discapacidad o debido al tiempo de viaje. La telerehabilitación también permite que los expertos en rehabilitación participen en una consulta clínica a distancia.
La mayor parte de la telerehabilitación es altamente visual. A partir de 2014, los medios más utilizados son cámaras web , videoconferencias , líneas telefónicas , videoteléfonos y páginas web que contienen aplicaciones web enriquecidas. La naturaleza visual de la tecnología de telerehabilitación limita los tipos de servicios de rehabilitación que se pueden proporcionar. Se utiliza más ampliamente para la rehabilitación neuropsicológica ; la adaptación de equipos de rehabilitación como sillas de ruedas , aparatos ortopédicos o miembros artificiales ; y en patología del habla y el lenguaje. Las aplicaciones web enriquecidas para la rehabilitación neuropsicológica (también conocida como rehabilitación cognitiva ) del deterioro cognitivo (de muchas etiologías) se introdujeron por primera vez en 2001. Este esfuerzo se ha expandido como una aplicación de teleterapia para programas de mejora de las habilidades cognitivas para niños en edad escolar. La teleaudiología (evaluaciones auditivas) es una aplicación en crecimiento. Las intervenciones de fisioterapia y psicología brindadas a través de telesalud pueden dar como resultado resultados similares a los brindados en persona para una variedad de condiciones de salud. [64]
Dos áreas importantes de investigación en telerehabilitación son (1) demostrar la equivalencia de la evaluación y la terapia con la evaluación y la terapia en persona, y (2) crear nuevos sistemas de recopilación de datos para digitalizar la información que un terapeuta puede utilizar en la práctica. La investigación pionera en teleháptica (el sentido del tacto) y la realidad virtual puede ampliar el alcance de la práctica de la telerehabilitación en el futuro.
En los Estados Unidos, el Instituto Nacional de Investigación sobre Discapacidad y Rehabilitación (NIDRR) [65] apoya la investigación y el desarrollo de la telerehabilitación. Los beneficiarios de las subvenciones del NIDRR incluyen el "Centro de Investigación e Ingeniería de Rehabilitación" (RERC) de la Universidad de Pittsburgh , el Instituto de Rehabilitación de Chicago , la Universidad Estatal de Nueva York en Buffalo y el Hospital Nacional de Rehabilitación en Washington DC. Otros financiadores federales de la investigación son la Administración de Salud de Veteranos , la Administración de Investigación de Servicios de Salud del Departamento de Salud y Servicios Humanos de los EE. UU. y el Departamento de Defensa. [66] Fuera de los Estados Unidos, se llevan a cabo excelentes investigaciones en Australia y Europa.
En Estados Unidos, sólo unas pocas aseguradoras de salud y aproximadamente la mitad de los programas de Medicaid [67] reembolsan los servicios de telerehabilitación. Si la investigación demuestra que las teleevaluaciones y la teleterapia son equivalentes a los encuentros clínicos, es más probable que las aseguradoras y Medicare cubran los servicios de telerehabilitación.
En la India, la Asociación India de Fisioterapeutas Colegiados (IACP) ofrece servicios de telerehabilitación. Con el apoyo y la colaboración de clínicas locales y profesionales privados y los miembros de la IACP, la IACP gestiona el servicio, denominado Telemedicina. La IACP mantiene una lista de sus miembros en Internet en su sitio web, a través de la cual los pacientes pueden concertar citas en línea.
La telemedicina se puede utilizar para mejorar la eficiencia y la eficacia de la prestación de atención en un entorno de trauma. Algunos ejemplos son:
Telemedicina para la clasificación de traumatismos: mediante la telemedicina, los especialistas en traumatismos pueden interactuar con el personal en el lugar de un desastre o una situación con muchas víctimas, a través de Internet y utilizando dispositivos móviles, para determinar la gravedad de las lesiones. Pueden proporcionar evaluaciones clínicas y determinar si los heridos deben ser evacuados para recibir la atención necesaria. Los especialistas en traumatismos a distancia pueden proporcionar la misma calidad de evaluación clínica y plan de atención que un especialista en traumas ubicado físicamente con el paciente. [68]
Telemedicina para rondas en la unidad de cuidados intensivos (UCI): La telemedicina también se está utilizando en algunas UCI de traumatología para reducir la propagación de infecciones. Las rondas suelen ser realizadas en hospitales de todo el país por un equipo de aproximadamente diez o más personas que incluye médicos asistentes, becarios, residentes y otros médicos. Este grupo suele pasar de una cama a otra en una unidad hablando de cada paciente. Esto ayuda en la transición de la atención de los pacientes del turno de noche al turno de mañana, pero también sirve como una experiencia educativa para los nuevos residentes en el equipo. Un nuevo enfoque consiste en que el equipo realice las rondas desde una sala de conferencias utilizando un sistema de videoconferencia. El médico asistente de traumatología, los residentes, los becarios, las enfermeras, las enfermeras profesionales y los farmacéuticos pueden ver una transmisión de video en vivo desde la cama del paciente. Pueden ver los signos vitales en el monitor, ver la configuración del respirador y/o ver las heridas del paciente. La videoconferencia permite a los espectadores remotos una comunicación bidireccional con los médicos que están al lado de la cama. [69]
Telemedicina para la educación sobre traumatismos: algunos centros de traumatología imparten conferencias sobre este tema a hospitales y proveedores de atención médica de todo el mundo mediante tecnología de videoconferencia. Cada conferencia proporciona principios fundamentales, conocimiento de primera mano y métodos basados en evidencia para el análisis crítico de los estándares de práctica clínica establecidos y comparaciones con alternativas más avanzadas. Los distintos centros colaboran y comparten su perspectiva en función de la ubicación, el personal disponible y los recursos disponibles. [70]
Telemedicina en el quirófano de traumatología: los cirujanos traumatólogos pueden observar y consultar sobre los casos desde una ubicación remota mediante videoconferencia. Esta capacidad permite al médico asistente ver a los residentes en tiempo real. El cirujano remoto tiene la capacidad de controlar la cámara (desplazamiento, inclinación y zoom) para obtener el mejor ángulo del procedimiento y, al mismo tiempo, brindar su experiencia para brindar la mejor atención posible al paciente. [71]
Los ECG, o electrocardiógrafos , se pueden transmitir por teléfono y de forma inalámbrica. Willem Einthoven , el inventor del ECG, hizo pruebas con transmisión de ECG a través de líneas telefónicas. Esto se debió a que el hospital no le permitía trasladar a los pacientes fuera del hospital a su laboratorio para probar su nuevo dispositivo. En 1906, Einthoven ideó una forma de transmitir los datos desde el hospital directamente a su laboratorio. [72] [73]
Uno de los sistemas de telecardiología más antiguos conocidos para teletransmisiones de ECG fue establecido en Gwalior, India, en 1975 en la Facultad de Medicina de GR por Ajai Shanker, S. Makhija y PK Mantri, utilizando una técnica autóctona por primera vez en la India.
Este sistema permitió la transmisión inalámbrica de ECG desde el vehículo de la UCI en movimiento o desde el domicilio del paciente hasta la estación central en la UCI del departamento de Medicina. La transmisión inalámbrica se realizó mediante modulación de frecuencia que eliminaba el ruido. La transmisión también se realizó a través de líneas telefónicas. La salida de ECG se conectó a la entrada telefónica mediante un modulador que convirtió el ECG en sonido de alta frecuencia. En el otro extremo, un demodulador reconvirtió el sonido en ECG con una buena precisión de ganancia. El ECG se convirtió en ondas sonoras con una frecuencia que variaba de 500 Hz a 2500 Hz con 1500 Hz en la línea base.
Este sistema también se utilizó para monitorear a pacientes con marcapasos en áreas remotas. La unidad de control central de la UCI pudo interpretar correctamente la arritmia. Esta técnica ayudó a que la ayuda médica llegara a áreas remotas. [74]
Además, los estetoscopios electrónicos pueden utilizarse como dispositivos de registro, lo que resulta útil para fines de telecardiología. Existen numerosos ejemplos de servicios de telecardiología exitosos en todo el mundo.
En Pakistán, el Ministerio de Tecnologías de la Información y las Telecomunicaciones del Gobierno de Pakistán (MoIT) inició tres proyectos piloto de telemedicina a través de la Dirección de Gobierno Electrónico en colaboración con Oratier Technologies (una empresa pionera en Pakistán que se ocupa de la atención sanitaria y el HMIS) y PakDataCom (un proveedor de ancho de banda). Se conectaron tres estaciones centrales a través del satélite de comunicaciones Pak Sat-I y se conectaron cuatro distritos con otro centro. También se estableció un enlace de 312 Kb con sitios remotos y se proporcionó un ancho de banda de 1 Mbit/s en cada centro. Se establecieron tres centros: el Hospital Mayo (el hospital más grande de Asia), el JPMC Karachi y el Holy Family Rawalpindi. Estos 12 sitios remotos se conectaron y se trató a un promedio de 1.500 pacientes por mes por centro. El proyecto seguía funcionando sin problemas después de dos años. [75]
La tecnología de ECG ambulatorio inalámbrico , que va más allá de la tecnología de ECG ambulatorio anterior, como el monitor Holter , ahora incluye teléfonos inteligentes y relojes Apple que pueden realizar un monitoreo cardíaco en el hogar y enviar los datos a un médico a través de Internet. [76]
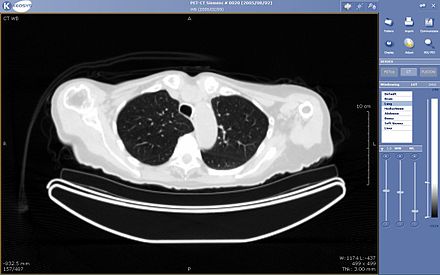
La teleradiología es la capacidad de enviar imágenes radiográficas ( rayos X , TC, RM, PET/TC, SPECT/TC, MG, US...) de un lugar a otro. [77] Para que se implemente este proceso, se requieren tres componentes esenciales, una estación de envío de imágenes, una red de transmisión y una estación de revisión de imágenes receptoras. La implementación más típica son dos computadoras conectadas a través de Internet. La computadora en el extremo receptor deberá tener una pantalla de visualización de alta calidad que haya sido probada y aprobada para fines clínicos. A veces, la computadora receptora tendrá una impresora para que las imágenes se puedan imprimir para mayor comodidad.
El proceso de teleradiología comienza en la estación de envío de imágenes. Para este primer paso se necesita la imagen radiográfica y un módem u otra conexión. La imagen se escanea y luego se envía a través de la conexión de red al ordenador receptor.
La actual conexión a Internet de banda ancha de alta velocidad permite el uso de nuevas tecnologías para la teleradiología: el revisor de imágenes puede ahora tener acceso a servidores distantes para ver un examen. Por lo tanto, no necesita estaciones de trabajo especiales para ver las imágenes; una computadora personal (PC) estándar y una conexión de línea de abonado digital (DSL) son suficientes para llegar al servidor central de Keosys. No se necesita ningún software especial en la PC y se puede acceder a las imágenes desde cualquier parte del mundo.
La teleradiología es el uso más popular de la telemedicina y representa al menos el 50% de todo el uso de la telemedicina.
La telepatología es la práctica de la patología a distancia. Utiliza tecnología de telecomunicaciones para facilitar la transferencia de datos patológicos ricos en imágenes entre ubicaciones distantes con fines de diagnóstico , educación e investigación . [78] [79] La realización de la telepatología requiere que un patólogo seleccione las imágenes de video para su análisis y la presentación de diagnósticos. El uso de la " microscopía de televisión ", precursora de la telepatología, no requería que un patólogo tuviera una participación física o virtual "práctica" en la selección de campos de visión microscópicos para el análisis y el diagnóstico.
En 1986, el término "telepatología" fue acuñado por el doctor Ronald S. Weinstein, patólogo. En un editorial de una revista médica, Weinstein describió las acciones que serían necesarias para crear servicios de diagnóstico patológico a distancia. [80] Él y sus colaboradores publicaron el primer artículo científico sobre telepatología robótica. [81] Weinstein también obtuvo las primeras patentes estadounidenses para sistemas de telepatología robótica y redes de diagnóstico por telepatología. [82] Muchos conocen a Weinstein como el "padre de la telepatología". [83] En Noruega, Eide y Nordrum implementaron el primer servicio de telepatología clínica sostenible en 1989. [84] Este servicio sigue en funcionamiento, décadas después. Varios servicios de telepatología clínica han beneficiado a miles de pacientes en América del Norte, Europa y Asia.
La telepatología se ha utilizado con éxito en muchas aplicaciones, entre ellas la prestación de diagnósticos histopatológicos de tejidos a distancia, con fines educativos y de investigación. Aunque la obtención de imágenes patológicas digitales , incluida la microscopía virtual , es el modo de elección para los servicios de telepatología en los países desarrollados, la obtención de imágenes telepatológicas analógicas todavía se utiliza para los servicios a pacientes en algunos países en desarrollo.
La teledermatología permite realizar consultas dermatológicas a distancia mediante comunicación de audio, video y datos, y se ha comprobado que mejora la eficiencia, el acceso a la atención especializada y la satisfacción del paciente. [85] [86] Las aplicaciones incluyen la gestión de la atención sanitaria, como diagnósticos, consultas y tratamientos, así como la educación (médica continua). [87] [88] [89] Los dermatólogos Perednia y Brown fueron los primeros en acuñar el término teledermatología en 1995, donde describieron el valor de un servicio teledermatológico en una zona rural con pocos dermatólogos. [90]
La teleoftalmología es una rama de la telemedicina que ofrece atención oftalmológica a través de equipos médicos digitales y tecnología de telecomunicaciones. Hoy en día, las aplicaciones de la teleoftalmología abarcan el acceso a especialistas oftalmológicos para pacientes en áreas remotas, detección, diagnóstico y seguimiento de enfermedades oftálmicas; así como el aprendizaje a distancia. La teleoftalmología puede ayudar a reducir las disparidades al proporcionar pruebas de detección remotas y de bajo costo, como la detección de retinopatía diabética, a pacientes de bajos ingresos y sin seguro. [91] [92] En Mizoram, India, una zona montañosa con carreteras en mal estado, entre 2011 y 2015, la teleoftalmología brindó atención a más de 10.000 pacientes. Estos pacientes fueron examinados por asistentes oftálmicos localmente, pero la cirugía se realizó con cita previa después de que los cirujanos oculares vieron las imágenes del paciente en línea en el hospital a 6-12 horas de distancia. En lugar de un promedio de cinco viajes para, por ejemplo, un procedimiento de cataratas, solo se requirió uno solo para la cirugía, ya que incluso el cuidado posoperatorio, como la extracción de puntos y las citas para anteojos, se realizó localmente. También se produjeron grandes ahorros en costes de viaje. [93]
En Estados Unidos, algunas empresas permiten a los pacientes completar un examen visual en línea y, en 24 horas, recibir una receta de un optometrista válida para anteojos, lentes de contacto o ambos. Algunos estados de Estados Unidos, como Indiana, han intentado prohibir que estas empresas operen. [94]
La cirugía remota (también conocida como telecirugía) es la capacidad de un médico de realizar una cirugía a un paciente aunque no se encuentre físicamente en el mismo lugar. Es una forma de telepresencia . La cirugía remota combina elementos de robótica , telecomunicaciones de vanguardia como conexiones de datos de alta velocidad, teleháptica y elementos de sistemas de información de gestión . Si bien el campo de la cirugía robótica está bastante bien establecido, la mayoría de estos robots son controlados por cirujanos en el lugar de la cirugía.
La cirugía a distancia es un trabajo a distancia para cirujanos, en el que la distancia física entre el cirujano y el paciente es irrelevante. Promete permitir que la experiencia de cirujanos especializados esté disponible para pacientes de todo el mundo, sin necesidad de que los pacientes viajen más allá de su hospital local. [95]
La cirugía a distancia o telecirugía es la realización de procedimientos quirúrgicos en los que el cirujano no se encuentra físicamente en el mismo lugar que el paciente, mediante un sistema de teleoperador robótico controlado por el cirujano. El operador remoto puede dar retroalimentación táctil al usuario. La cirugía a distancia combina elementos de robótica y conexiones de datos de alta velocidad. Un factor limitante crítico es la velocidad, la latencia y la confiabilidad del sistema de comunicación entre el cirujano y el paciente, aunque se han demostrado cirugías transatlánticas.
La telemedicina se ha utilizado globalmente para aumentar el acceso a la atención del aborto, específicamente el aborto médico , en entornos donde existen pocos proveedores de servicios de aborto o el aborto está restringido legalmente. Los médicos pueden brindar asesoramiento virtualmente, revisar pruebas de detección, observar la administración de un medicamento abortivo y enviar por correo píldoras abortivas directamente a las personas. [96] En 2004, Women on Web (WoW), Ámsterdam, comenzó a ofrecer consultas en línea, principalmente a personas que vivían en áreas donde el aborto estaba legalmente restringido, informándoles cómo usar de manera segura los medicamentos abortivos médicos para interrumpir un embarazo. [96] Las personas se comunican con el servicio Women on Web en línea; los médicos revisan los resultados de laboratorio o las ecografías necesarias, envían por correo píldoras de mifepristona y misoprostol a las personas y luego hacen un seguimiento a través de la comunicación en línea. [97] En los Estados Unidos, el aborto médico se introdujo como un servicio de telesalud en Iowa por Planned Parenthood of the Heartland en 2008 para permitir que una paciente en un centro de salud se comunicara a través de un video seguro con un proveedor de salud en otro centro. [98] En este modelo, una persona que busca atención para un aborto debe acudir a un centro de salud. Un proveedor de servicios de aborto se comunica con la persona que se encuentra en otro sitio mediante videoconferencias de clínica a clínica para proporcionar un aborto médico después de pruebas de detección y una consulta con el personal de la clínica. En 2018, la fundadora de Women on Web, Rebecca Gomperts , lanzó el sitio web Aid Access . Ofrece un servicio similar al de Women on Web en los Estados Unidos, pero los medicamentos se recetan a una farmacia india y luego se envían por correo a los Estados Unidos.
El estudio TelAbortion, realizado por Gynuity Health Projects, con la aprobación especial de la Administración de Alimentos y Medicamentos de los Estados Unidos (FDA), tiene como objetivo aumentar el acceso a la atención del aborto con medicamentos sin necesidad de una visita en persona a una clínica. [99] [100] [98] Este modelo se amplió durante la pandemia de COVID-19 y, a marzo de 2020, existe en 13 estados de los EE. UU. y ha inscrito a más de 730 personas en el estudio. [101] [100] La persona recibe asesoramiento e instrucción de un proveedor de atención del aborto por videoconferencia desde un lugar de su elección. Los medicamentos necesarios para el aborto, mifepristona y misoprostol, se envían por correo directamente a la persona y tiene una consulta de seguimiento por video en 7 a 14 días. Una revisión sistemática del aborto por telemedicina ha encontrado que la práctica es segura, efectiva, eficiente y satisfactoria. [96]
En los Estados Unidos, dieciocho estados requieren que el médico esté físicamente presente durante la administración de medicamentos para el aborto, lo que efectivamente prohíbe la telemedicina para el aborto con medicamentos: cinco estados prohíben explícitamente la telemedicina para el aborto con medicamentos, mientras que trece estados requieren que el prescriptor (que generalmente debe ser un médico) esté físicamente presente con la paciente. [102] [103] En el Reino Unido, el Colegio Real de Obstetras y Ginecólogos aprobó un protocolo sin prueba para el aborto con medicamentos, con mifepristona disponible a través de una recogida con contacto mínimo o por correo. [104]
La telemedicina puede facilitar la atención especializada brindada por médicos de atención primaria según un estudio controlado del tratamiento de la hepatitis C. [105] Varias especialidades están contribuyendo a la telemedicina, en diversos grados . Otras condiciones especializadas para las que se ha utilizado la telemedicina incluyen la salud mental perinatal. [106]
En vista de la pandemia de COVID-19, los médicos de atención primaria han recurrido a la telesalud para seguir brindando atención en entornos ambulatorios. [107] La transición a la salud virtual ha sido beneficiosa para brindar a los pacientes acceso a la atención (especialmente la atención que no requiere un examen físico, por ejemplo, cambios de medicación, actualizaciones de salud menores) y evitar poner a los pacientes en riesgo de COVID-19. Esto incluyó la prestación de servicios a pacientes pediátricos durante la pandemia, donde los problemas de cancelación y reprogramación de último momento se relacionaron con frecuencia con una falta de tecnicismo y compromiso, dos factores a menudo poco estudiados en la literatura. [108]
La telemedicina también ha sido beneficiosa para facilitar la educación médica a los estudiantes, permitiendo al mismo tiempo un distanciamiento social adecuado durante la pandemia de COVID-19. Muchas escuelas de medicina han adoptado formas alternativas de currículo virtual y aún pueden participar en encuentros significativos de telesalud con los pacientes. [109] [110]
El tratamiento asistido por medicamentos (MAT) es el tratamiento del trastorno por consumo de opioides (OUD) con medicamentos, a menudo en combinación con terapia conductual [111]. Como respuesta a la pandemia de COVID-19, la Administración de Control de Drogas ha autorizado el uso de la telemedicina para iniciar o mantener el OUD de las personas con buprenorfina (nombre comercial Suboxone) a través de la telemedicina sin la necesidad de un examen inicial en persona. [112] El 31 de marzo de 2020, QuickMD se convirtió en el primer servicio nacional de TeleMAT en los Estados Unidos en brindar tratamiento asistido por medicamentos con Suboxone en línea, sin la necesidad de una visita en persona; y otros anunciaron que seguirán pronto. [113]
La telesalud es una forma moderna de prestación de servicios de salud. La telesalud se aleja de la prestación tradicional de servicios de salud mediante el uso de sistemas de telecomunicaciones modernos, incluidos los métodos de comunicación inalámbrica. [114] [115] La salud tradicional se legisla a través de políticas para garantizar la seguridad de los médicos y los pacientes. En consecuencia, dado que la telesalud es una nueva forma de prestación de servicios de salud que ahora está cobrando impulso en el sector de la salud, muchas organizaciones han comenzado a legislar el uso de la telesalud en las políticas. [115] En Nueva Zelanda, el Consejo Médico tiene una declaración sobre la telesalud en su sitio web. Esto ilustra que el consejo médico ha previsto la importancia que tendrá la telesalud en el sistema de salud y ha comenzado a introducir legislación sobre telesalud para los médicos junto con el gobierno. [116]
El uso tradicional de los servicios de telesalud ha sido para tratamientos especializados. Sin embargo, ha habido un cambio de paradigma y la telesalud ya no se considera un servicio especializado. [117] Este desarrollo ha garantizado que se eliminen muchas barreras de acceso, ya que los profesionales médicos y los pacientes pueden utilizar tecnologías de comunicación inalámbrica para brindar atención médica. [118] Esto es evidente en las comunidades rurales . Los residentes rurales generalmente tienen que viajar distancias más largas para acceder a la atención médica que sus contrapartes urbanas debido a la escasez de médicos y el cierre de centros de atención médica en estas áreas. [119] [120] La telesalud elimina esta barrera ya que los profesionales de la salud pueden realizar consultas médicas mediante el uso de tecnologías de comunicación inalámbrica. Sin embargo, este proceso depende de que ambas partes tengan acceso a Internet y un nivel de comodidad con la tecnología, lo que plantea barreras para muchas comunidades rurales y de bajos ingresos. [118] [121] [122] [123]
La telesalud permite controlar al paciente entre las visitas al consultorio del médico, lo que puede mejorar su salud. La telesalud también permite a los pacientes acceder a conocimientos especializados que no están disponibles en su área local. Esta capacidad de control remoto del paciente permite que los pacientes permanezcan en casa durante más tiempo y ayuda a evitar estancias innecesarias en el hospital. A largo plazo, esto podría resultar en una menor carga para el sistema de atención sanitaria y en un menor consumo de recursos. [1] [124]
Durante la pandemia de COVID-19, hubo grandes aumentos en el uso de la telemedicina para visitas de atención primaria en los Estados Unidos, aumentando de un promedio de 1,4 millones de visitas en el segundo trimestre de 2018 y 2019 a 35 millones de visitas en el segundo trimestre de 2020, según datos de IQVIA . [125] Se espera que el mercado de la telesalud crezca un 40% anual en 2021. El uso de la telemedicina por parte de los médicos generales en el Reino Unido aumentó del 20 al 30% antes de COVID a casi el 80% a principios de 2021. Más del 70% de los médicos y pacientes estaban satisfechos con esto. [126] Se dijo que Boris Johnson había "presionado a los médicos de cabecera para que ofrecieran más consultas en persona" apoyando una campaña orquestada en gran medida por el Daily Mail . El Royal College of General Practitioners dijo que el "derecho" de un paciente a tener citas cara a cara si lo deseaba era "incumplible". [127]
El avance tecnológico de los dispositivos de comunicación inalámbrica es un avance importante en la telesalud. [128] Esto permite a los pacientes autocontrolar sus condiciones de salud y no depender tanto de los profesionales de la salud. Además, los pacientes están más dispuestos a seguir con sus planes de tratamiento, ya que están más involucrados e incluidos en el proceso, ya que la toma de decisiones es compartida. [129] [130] El avance tecnológico también significa que los profesionales de la salud pueden utilizar mejores tecnologías para tratar a los pacientes, por ejemplo, en la atención materna [131] y la cirugía . Un estudio de 2023 publicado en el Journal of the American College of Surgeons mostró que la telemedicina tiene un impacto positivo, con expectativas superadas para aquellos médicos y pacientes que habían consultado en línea para cirugías. [132] Los avances tecnológicos en telesalud son esenciales para mejorar la atención médica, especialmente la prestación de servicios de atención médica, ya que los recursos son finitos junto con una población que envejece y vive más tiempo. [128] [129] [130]
Las leyes restrictivas de concesión de licencias en los Estados Unidos exigen que los profesionales obtengan una licencia completa para prestar atención de telemedicina en otros estados. Por lo general, los estados con leyes restrictivas de concesión de licencias también tienen varias excepciones (que varían de un estado a otro) que pueden liberar a un profesional de otros estados de la carga adicional de obtener dicha licencia. Varios estados exigen que los profesionales que solicitan una remuneración para prestar atención con frecuencia en otros estados adquieran una licencia completa.
Si un profesional trabaja en varios estados, obtener esta licencia en cada uno de ellos puede ser una tarea costosa y que demanda mucho tiempo. Incluso si el profesional nunca ejerce la medicina cara a cara con un paciente en otro estado, debe cumplir con una variedad de otros requisitos estatales, incluido el pago de importantes tasas de licencia, la aprobación de exámenes orales y escritos adicionales y el viaje para las entrevistas.
En 2008, Estados Unidos aprobó la Ley Ryan Haight, que exigía consultas presenciales o consultas de telemedicina válidas antes de recibir una receta. [133]
Las juntas estatales de licencias médicas se han opuesto en ocasiones a la telemedicina; por ejemplo, en 2012 las consultas electrónicas eran ilegales en Idaho, y un médico general con licencia en Idaho fue castigado por la junta por recetar un antibiótico, lo que desencadenó revisiones de su licencia y certificaciones de la junta en todo el país. [134] Posteriormente, en 2015 la legislatura estatal legalizó las consultas electrónicas. [134]
En 2015, Teladoc presentó una demanda contra la Junta Médica de Texas por una norma que exigía consultas en persona inicialmente; el juez se negó a desestimar el caso, señalando que las leyes antimonopolio se aplican a las juntas médicas estatales. [135]
La telesalud permite que disciplinas diversas y variadas se fusionen y brinden un nivel de atención potencialmente más uniforme, utilizando tecnología. A medida que la telesalud prolifera en la atención médica convencional, desafía las nociones de la prestación de atención médica tradicional. Algunas poblaciones experimentan una mejor calidad, acceso y atención médica más personalizada. [136] [137]

La telesalud también puede aumentar los esfuerzos de promoción de la salud. Estos esfuerzos ahora pueden ser más personalizados para la población objetivo y los profesionales pueden extender su ayuda a los hogares o entornos privados y seguros en los que los pacientes o las personas pueden practicar, preguntar y obtener información sobre salud. [124] [130] [138] La promoción de la salud mediante la telesalud se ha vuelto cada vez más popular en los países subdesarrollados donde hay muy pocos recursos físicos disponibles. Ha habido un impulso particular hacia las aplicaciones de mHealth ya que muchas áreas, incluso las subdesarrolladas, tienen cobertura de teléfonos móviles y teléfonos inteligentes. [139] [140] [141]
En un artículo de 2015 que analizaba la investigación sobre el uso de una aplicación de salud móvil en el Reino Unido, [142] los autores describen cómo una aplicación para el hogar ayudó a los pacientes a gestionar y controlar su salud y sus síntomas de forma independiente. La aplicación de salud móvil permite a las personas informar rápidamente de sus síntomas: el 95% de los pacientes pudieron informar de sus síntomas diarios en menos de 100 segundos, lo que es menos de los 5 minutos (más el viaje) que tardan las enfermeras en medir los signos vitales en los hospitales. [143] Las aplicaciones en línea permiten a los pacientes permanecer en casa para realizar un seguimiento de la progresión de sus enfermedades crónicas. La desventaja de utilizar aplicaciones de mHealth es que no todo el mundo, especialmente en los países en desarrollo, tiene acceso diario a Internet o a dispositivos electrónicos. [144]
En los países desarrollados , los esfuerzos de promoción de la salud mediante la telesalud han tenido cierto éxito. La aplicación australiana de manos libres para la lactancia materna, Google Glass, informó resultados prometedores en 2014. Esta aplicación, realizada en colaboración con la Asociación Australiana de Lactancia Materna y una empresa tecnológica emergente llamada Small World Social , ayudó a las nuevas madres a aprender a amamantar . [145] [146] [147] La lactancia materna es beneficiosa para la salud infantil y materna y está recomendada por la Organización Mundial de la Salud y organizaciones de salud de todo el mundo. [148] [149] La lactancia materna generalizada puede prevenir 820.000 muertes infantiles en todo el mundo, pero la práctica a menudo se interrumpe prematuramente o las intenciones de realizarla se interrumpen debido a la falta de apoyo social, conocimientos técnicos u otros factores. [149] Esta aplicación proporcionó a las madres información sobre la lactancia materna con manos libres, instrucciones sobre cómo amamantar y también tenía una opción para llamar a un asesor de lactancia a través de Google Hangout. Cuando finalizó el ensayo, se informó que todos los participantes tenían confianza en la lactancia materna. [147]
Una revisión científica indica que, en general, los resultados de la telemedicina son o pueden ser tan buenos como los de la atención en persona, y el uso de la atención médica se mantiene similar. [150]

Las ventajas de la adopción no exclusiva de tecnologías de telemedicina ya existentes, como la videotelefonía con teléfonos inteligentes, pueden incluir riesgos de infección reducidos, [152] mayor control de la enfermedad durante condiciones epidémicas, [153] mejor acceso a la atención, [154] menor estrés y exposición a otros patógenos [155] [156] durante la enfermedad para una mejor recuperación, reducción de tiempo [157] y costos laborales, emparejamiento eficiente y más accesible de pacientes con síntomas particulares y médicos que son expertos en ellos, y reducción de viajes, mientras que las desventajas pueden incluir violaciones de privacidad (por ejemplo, debido a puertas traseras y vulnerabilidades de software o venta de datos), confiabilidad en el acceso a Internet [152] y, dependiendo de varios factores, mayor uso de la atención médica. [ cita(s) adicional(es) necesaria(s) ]
En teoría, todo el sistema de salud podría beneficiarse de la telesalud. Hay indicios de que la telesalud consume menos recursos y requiere menos personas para operarla, con períodos de capacitación más cortos para implementar iniciativas. [12] Los comentaristas sugirieron que los legisladores pueden temer que hacer que la telesalud sea ampliamente accesible, sin ninguna otra medida, llevaría a los pacientes a utilizar servicios de atención médica innecesarios. [154] La telemedicina también podría usarse para redes conectadas entre profesionales de la salud. [158]
La telemedicina también puede eliminar la posible transmisión de enfermedades infecciosas o parásitos entre pacientes y personal médico. Esto es particularmente un problema en los casos en que el SAMR es una preocupación. Además, algunos pacientes que se sienten incómodos en el consultorio de un médico pueden sentirse mejor de forma remota. Por ejemplo, se puede evitar el síndrome de la bata blanca . También se debe tener en cuenta a los pacientes que están confinados en sus hogares y que, de lo contrario, necesitarían una ambulancia para trasladarlos a una clínica.
Sin embargo, es discutible si el nivel de calidad de la atención sanitaria está aumentando o no, y algunas publicaciones refutan tales afirmaciones. [137] [159] [160] Las investigaciones han informado de que los médicos encuentran que el proceso es difícil y complejo de abordar. [159] [161] Además, existen preocupaciones en torno al consentimiento informado, las cuestiones de legalidad y las cuestiones legislativas. Un estudio reciente también destacó que la implementación rápida y a gran escala de la telesalud en los servicios de profesionales sanitarios aliados (AHP) del NHS del Reino Unido podría aumentar las disparidades en el acceso a la atención sanitaria para las poblaciones vulnerables con alfabetización digital limitada. [162] Aunque la atención sanitaria puede llegar a ser asequible con la ayuda de la tecnología, la cuestión es si esta atención será "buena" o no. [137] Muchos estudios indican una alta satisfacción con la telemedicina entre los pacientes. [163] Entre los factores asociados con una buena confianza en la telemedicina, el uso de servicios de vídeo conocidos y fáciles de usar y la confianza en las políticas de protección de datos fueron las dos variables que más contribuyeron a la confianza en la telemedicina. [164]
Los principales problemas que se presentan con la creciente adopción de la tecnología son el personal con poca experiencia, la resistencia al cambio o a los hábitos [155] y la edad del paciente. Una política específica podría eliminar varias barreras. [165]
En una revisión se enumeran una serie de posibles buenas prácticas y posibles dificultades, y se recomienda el uso de "apretones de manos virtuales" para confirmar la identidad , obtener el consentimiento para realizar una consulta a distancia en lugar de una reunión convencional y normas profesionales estandarizadas para proteger la privacidad y la confidencialidad del paciente. [166] También se encontró que la pandemia de COVID-19 aumentó sustancialmente, de manera voluntaria, la adopción de consultas telefónicas o por video y se sugiere que la tecnología de la telemedicina "es un factor clave en la prestación de atención médica en el futuro". [166]
Debido a su naturaleza digital, a menudo se supone que la telesalud permite ahorrar dinero al sistema de salud. Sin embargo, la evidencia que respalda esta afirmación es variada. Al realizar evaluaciones económicas de los servicios de telesalud, las personas que los evalúan deben conocer los posibles resultados y beneficios extraclínicos del servicio de telesalud. [167] La viabilidad económica depende del modelo de financiación dentro del país que se examina (público o privado), la disposición a pagar de los consumidores y la remuneración esperada por parte de los médicos o las entidades comerciales que prestan los servicios (ejemplos de investigación sobre estos temas de la teledermoscopia en Australia) [168] [169] [170]
En un ensayo de telesalud realizado en el Reino Unido en 2011, se informó que el costo de la salud podría reducirse drásticamente con el uso de la monitorización por telesalud. El costo habitual de la fertilización in vitro (FIV) por ciclo sería de alrededor de $15.000; con la telesalud se redujo a $800 por paciente. [171] En Alaska, la Red Federal de Acceso a la Atención Médica , que conecta a 3.000 proveedores de atención médica con las comunidades, realizó 160.000 consultas de telesalud desde 2001 y ahorró al estado $8,5 millones en costos de viaje solo para los pacientes de Medicaid . [172]
Las intervenciones digitales para los trastornos de salud mental parecen ser rentables en comparación con la ausencia de intervención o con respuestas no terapéuticas, como el seguimiento. Sin embargo, en comparación con la terapia presencial o la medicación, su valor añadido es actualmente incierto. [173]
La telemedicina puede ser beneficiosa para los pacientes en comunidades aisladas y regiones remotas, quienes pueden recibir atención de médicos o especialistas que se encuentran lejos sin que el paciente tenga que viajar para visitarlos. [174] Los recientes avances en la tecnología de colaboración móvil pueden permitir que los profesionales de la salud en múltiples ubicaciones compartan información y discutan los problemas de los pacientes como si estuvieran en el mismo lugar. [175] La monitorización remota de pacientes a través de tecnología móvil puede reducir la necesidad de visitas ambulatorias y permitir la verificación remota de recetas y la supervisión de la administración de medicamentos, lo que potencialmente reduce significativamente el costo general de la atención médica. [176] También puede ser preferible para pacientes con movilidad limitada, por ejemplo, pacientes con enfermedad de Parkinson. [45] La telemedicina también puede facilitar la educación médica al permitir que los trabajadores observen a los expertos en sus campos y compartan las mejores prácticas con mayor facilidad. [177]
La cirugía remota y los tipos de videoconferencia para compartir conocimientos (por ejemplo, asistencia ad hoc ) se han utilizado y podrían utilizarse para apoyar a los médicos en Ucrania durante la invasión rusa de Ucrania en 2022. [ 178]
Aunque muchas ramas de la medicina han querido adoptar plenamente la telesalud durante mucho tiempo, existen ciertos riesgos y barreras que impiden la fusión total de la telesalud con las mejores prácticas . Para empezar, es dudoso que un médico pueda dejar atrás por completo la experiencia "práctica". [137] Aunque se prevé que la telesalud reemplazará muchas consultas y otras interacciones de salud, aún no puede reemplazar por completo un examen físico, esto es particularmente así en el diagnóstico , la rehabilitación o la salud mental . [137]
Los beneficios que plantea la telesalud desafían los medios normativos de prestación de atención sanitaria establecidos tanto en la legislación como en la práctica. Por lo tanto, la creciente prominencia de la telesalud está empezando a subrayar la necesidad de regulaciones, directrices y legislación actualizadas que reflejen las tendencias actuales y futuras de las prácticas de atención sanitaria. [2] [137] La telesalud permite una atención oportuna y flexible a los pacientes dondequiera que estén; aunque esto es un beneficio, también plantea amenazas a la privacidad , la seguridad , la licencia médica y el reembolso . Cuando un médico y un paciente están en diferentes lugares, es difícil determinar qué leyes se aplican al contexto. [182] Una vez que la atención sanitaria cruza las fronteras, intervienen diferentes organismos estatales para regular y mantener el nivel de atención que se garantiza al paciente o al consumidor de telesalud. Tal como está, la telesalud es compleja y tiene muchas zonas grises cuando se pone en práctica, especialmente cuando cruza las fronteras. Esto limita efectivamente los beneficios potenciales de la telesalud. [2] [137]
Un ejemplo de estas limitaciones es la actual infraestructura de reembolso estadounidense, en la que Medicare reembolsa los servicios de telesalud solo cuando un paciente vive en una zona donde hay escasez de especialistas o, en particular, en condados rurales. La zona se define en función de si se trata de un centro médico en lugar de la casa del paciente. Sin embargo, el lugar en el que se encuentra el profesional no tiene restricciones. Medicare solo reembolsa los servicios de tipo video en vivo (sincrónico), no los de almacenamiento y retransmisión, mhealth o monitoreo remoto de pacientes (si no implica video en vivo). Algunas aseguradoras actualmente reembolsan la telesalud, pero no todas todavía. Por lo tanto, los proveedores y los pacientes deben hacer un esfuerzo adicional para encontrar las aseguradoras correctas antes de continuar. Nuevamente, en Estados Unidos, los estados generalmente tienden a exigir que los médicos tengan licencia para ejercer en el estado donde se realiza la cirugía, por lo tanto, solo pueden brindar su servicio si tienen licencia en un área en la que no viven ellos mismos. [134]
Será necesario que se desarrollen leyes, legislaciones y reglamentos más específicos y de mayor alcance a medida que avance la tecnología. Habrá que llegar a un consenso total sobre ellos; por ejemplo, ¿todos los médicos necesitarán una licencia completa en cada comunidad en la que presten servicios de telesalud, o podría haber una licencia de telesalud de uso limitado? ¿La licencia de uso limitado cubriría todas las posibles intervenciones de telesalud, o solo algunas? ¿Quién sería responsable si se produjera una emergencia y el médico no pudiera brindar ayuda inmediata? ¿Tendría que haber otra persona en la habitación con el paciente en todos los momentos de la consulta? ¿En qué estado, ciudad o país se aplicaría la ley cuando se produjera una infracción o una mala praxis? [137] [183]
Hasta el momento, una de las principales causas de acción legal en el ámbito de la telesalud han sido las cuestiones relacionadas con la prescripción en línea y si se puede establecer una relación adecuada entre médico y paciente en línea para que la prescripción sea segura, lo que hace que esta sea un área que requiere un escrutinio particular. [136] Puede ser necesario que el médico y el paciente involucrados se reúnan en persona al menos una vez antes de que pueda realizarse la prescripción en línea, o que se realice al menos una videoconferencia en vivo, no solo cuestionarios o encuestas impersonales para determinar la necesidad. [184]
La telesalud tiene cierto potencial para facilitar las técnicas de autogestión en la atención sanitaria, pero para que los pacientes se beneficien de ella, primero se debe establecer el contacto y la relación adecuados entre el médico y el paciente. [185] Esto comenzaría con una consulta en línea, proporcionando a los pacientes técnicas y herramientas que les ayuden a participar en conductas saludables e iniciando una asociación colaborativa entre los profesionales de la salud y el paciente. [186] Las estrategias de autogestión caen en una categoría más amplia llamada activación del paciente, que se define como "la voluntad y la capacidad de los pacientes de tomar acciones independientes para gestionar su salud". [187] Se puede lograr aumentando el conocimiento y la confianza de los pacientes para afrontar y gestionar su propia enfermedad a través de una "evaluación regular del progreso [...] y apoyo para la resolución de problemas". [186] Enseñar a los pacientes sobre sus afecciones y las formas de afrontar las enfermedades crónicas les permitirá estar informados sobre su enfermedad y dispuestos a controlarla, mejorando su vida diaria. Sin un enfoque en la relación médico-paciente y en la comprensión del paciente, la telesalud no puede mejorar la calidad de vida de los pacientes, a pesar del beneficio de permitirles realizar sus chequeos médicos desde la comodidad de su hogar.
Las desventajas de la telemedicina incluyen el costo de los equipos de telecomunicaciones y gestión de datos, así como de la capacitación técnica del personal médico que los utilizará. El tratamiento médico virtual también implica una posible disminución de la interacción humana entre los profesionales médicos y los pacientes, un mayor riesgo de error cuando los servicios médicos se prestan en ausencia de un profesional registrado y un mayor riesgo de que la información sanitaria protegida pueda verse comprometida mediante el almacenamiento y la transmisión electrónicos. [188] También existe la preocupación de que la telemedicina pueda reducir la eficiencia del tiempo debido a las dificultades de evaluar y tratar a los pacientes mediante interacciones virtuales; por ejemplo, se ha estimado que una consulta de teledermatología puede durar hasta treinta minutos, mientras que quince minutos es lo típico para una consulta tradicional. [189] Además, la posible mala calidad de los registros transmitidos, como las imágenes o los informes de progreso del paciente, y la disminución del acceso a la información clínica relevante son riesgos de garantía de calidad que pueden comprometer la calidad y la continuidad de la atención al paciente para el médico que informa. [190] Otros obstáculos para la implementación de la telemedicina incluyen una regulación legal poco clara para algunas prácticas telemédicas y la dificultad para reclamar el reembolso a las aseguradoras o a los programas gubernamentales en algunos campos. [39] Algunas organizaciones médicas han emitido declaraciones de posición sobre el uso correcto de la telemedicina en su campo. [191] [192] [193] [194]
Otra desventaja de la telemedicina es la imposibilidad de iniciar el tratamiento de inmediato. Por ejemplo, a un paciente con una infección bacteriana se le puede administrar una inyección hipodérmica de antibiótico en la clínica y se lo puede observar para detectar cualquier reacción antes de recetarle el antibiótico en forma de píldora.
La equidad también es una preocupación. Muchas familias e individuos en los Estados Unidos y otros países no tienen acceso a Internet en sus hogares ni los dispositivos electrónicos adecuados para acceder a servicios como una computadora portátil o un teléfono inteligente. [ cita requerida ]
El consentimiento informado es otra cuestión: ¿debería el paciente dar su consentimiento informado para recibir atención en línea antes de que comience? ¿O será implícito si se trata de una atención que prácticamente solo se puede brindar a distancia? Cuando la telesalud incluye la posibilidad de problemas técnicos como errores de transmisión, violaciones de seguridad o problemas de almacenamiento, puede afectar la capacidad del sistema para comunicarse. Puede ser conveniente obtener primero el consentimiento informado en persona, así como tener opciones de respaldo para cuando surjan problemas técnicos. En persona, un paciente puede ver quién está involucrado en su atención (es decir, él mismo y su médico en una consulta), pero en línea habrá otras personas involucradas, como los proveedores de tecnología, por lo tanto, el consentimiento puede tener que implicar la divulgación de cualquier persona involucrada en la transmisión de la información y la seguridad que mantendrá su información privada, y cualquier caso de mala praxis legal puede tener que involucrar a todos los involucrados en lugar de lo que normalmente sería solo el médico. [136] [183] [184]
La tasa de adopción de servicios de telesalud en cualquier jurisdicción se ve frecuentemente influenciada por factores tales como la idoneidad y el costo de los servicios de salud convencionales existentes para satisfacer las necesidades de los pacientes ; las políticas de los gobiernos y/o aseguradoras con respecto a la cobertura y el pago de los servicios de telesalud; y los requisitos de licencia médica que pueden inhibir o disuadir la prestación de segundas opiniones o consultas primarias por telesalud por parte de los médicos.
Las proyecciones de crecimiento del mercado de la telesalud son optimistas, y gran parte de ese optimismo se basa en la creciente demanda de atención médica a distancia. Según una encuesta reciente, casi tres cuartas partes de los consumidores estadounidenses dicen que utilizarían la telesalud. [195] En la actualidad, varias empresas importantes, junto con un grupo de empresas emergentes, están trabajando para desarrollar una presencia líder en el campo.
En el Reino Unido, el ministro de Servicios Asistenciales del Gobierno, Paul Burstow, ha declarado que la telesalud y la teleasistencia se ampliarán durante los próximos cinco años (2012-2017) para llegar a tres millones de personas.
En Estados Unidos, las empresas de telemedicina están colaborando con aseguradoras de salud y otros proveedores de telemedicina para ampliar la participación de mercado y el acceso de los pacientes a las consultas de telemedicina.
A partir de 2019 [update], el 95% de los empleadores creen que sus organizaciones continuarán brindando beneficios de atención médica durante los próximos cinco años. [196]
La pandemia de COVID-19 impulsó un mayor uso de los servicios de telesalud en los EE. UU. Los Centros para el Control y la Prevención de Enfermedades de EE. UU. informaron un aumento del 154% en las visitas de telesalud durante la última semana de marzo de 2020, en comparación con las mismas fechas en 2019. [197]
Entre 1999 y 2018, el Hospital Universitario de Zúrich (USZ) ofreció telemedicina clínica y asesoramiento médico online a través de Internet. Un equipo de médicos respondió anualmente alrededor de 2500 consultas anónimas, normalmente en un plazo de 24 a 48 horas. El equipo estaba formado por hasta seis médicos especialistas en telemedicina clínica en el USZ y con muchos años de experiencia, sobre todo en medicina interna y general. En todo el período, se enviaron y respondieron 59360 consultas. [198] La mayoría de los usuarios eran mujeres y tenían una media de edad de 38 años. Sin embargo, con el paso del tiempo, empezaron a utilizar el servicio considerablemente más hombres y personas mayores. La diversidad de consultas médicas abarcaba todas las categorías de la Clasificación Estadística Internacional de Enfermedades y Problemas Relacionados con la Salud (CIE) y se correlacionaba con la frecuencia estadística de enfermedades en los hospitales de Suiza. La mayoría de las consultas se referían a síntomas y signos no clasificados, servicios relacionados con la reproducción, enfermedades respiratorias, enfermedades de la piel, servicios de salud, enfermedades de los ojos y del sistema nervioso, lesiones y trastornos del tracto genital femenino. Al igual que en el caso del servicio sueco de asesoramiento médico en línea, [199] una sexta parte de las consultas se referían a enfermedades a menudo vergonzosas y estigmatizadas de los genitales, el tracto gastrointestinal, las infecciones de transmisión sexual, la obesidad y los trastornos mentales. Al ofrecer un espacio anónimo en el que los usuarios pueden hablar de enfermedades (vergonzosas), los servicios telemédicos en línea empoderan a los pacientes y mejoran su alfabetización sanitaria al proporcionarles información sanitaria individualizada. El servicio de telemedicina clínica y asesoramiento en línea del Hospital Universitario de Zúrich se está revisando actualmente y se ofrecerá en un nuevo formato en el futuro. [200]
Para los países en desarrollo, la telemedicina y la salud electrónica pueden ser el único medio de prestación de servicios de salud en zonas remotas. Por ejemplo, la difícil situación financiera de muchos estados africanos y la falta de profesionales de la salud capacitados han hecho que la mayoría de la población del África subsahariana se encuentre en una situación de gran desventaja en materia de atención médica, y en las zonas remotas con baja densidad de población, la prestación directa de servicios de salud suele ser muy deficiente [201]. Sin embargo, la prestación de servicios de telemedicina y salud electrónica desde centros urbanos o desde otros países se ve obstaculizada por la falta de infraestructura de comunicaciones, sin teléfono fijo ni conexión a Internet de banda ancha, poca o ninguna conectividad móvil y, a menudo, ni siquiera un suministro eléctrico fiable. [202]
La India tiene una amplia población rural y urbana y la India rural carece de instalaciones médicas, lo que le da a la telemedicina un espacio para el crecimiento en la India. La educación privada y los profesionales médicos en las áreas rurales son la razón detrás de la ideología del gobierno de usar la tecnología para cerrar esta brecha. Las áreas remotas no solo presentan una serie de desafíos para los proveedores de servicios, sino también para las familias que acceden a estos servicios. Desde 2018, la telemedicina se ha expandido en la India. Ha adoptado una nueva forma de consultas médicas. El 25 de marzo de 2020, a raíz de la pandemia de COVID-19, el Ministerio de Salud y Bienestar Familiar publicó las Pautas de Práctica de Telemedicina de la India. [203] La Junta de Gobernadores encargada por el Ministerio de Salud publicó una enmienda al Reglamento del Consejo Médico Indio (Conducta Profesional, Etiqueta y Ética), 2002, que brindó el apoyo legal muy necesario para la práctica de la telemedicina en la India. Este sector se encuentra en una etapa de crecimiento constante con un alto alcance de desarrollo. [204] En abril de 2020, el Ministerio de Salud de la Unión lanzó el servicio de telemedicina eSanjeevani, que opera en dos niveles: la plataforma de telemedicina de médico a médico y la plataforma de médico a paciente. Este servicio superó los cinco millones de teleconsultas en el plazo de un año desde su lanzamiento, lo que indica un entorno propicio para la aceptabilidad y el crecimiento de la telemedicina en la India. [205]

El África subsahariana se caracteriza por la introducción masiva de nuevas tecnologías y acceso a Internet. [206] Las zonas urbanas se enfrentan a un cambio y desarrollo rápidos, y el acceso a Internet y la salud está mejorando rápidamente. Sin embargo, la población de las zonas remotas aún carece de acceso a la atención sanitaria y a las tecnologías modernas. Algunas personas de las regiones rurales deben viajar entre 2 y 6 horas para llegar a los centros de atención sanitaria más cercanos de su país. [207] dejando espacio para que la telesalud crezca y llegue a las personas aisladas en el futuro cercano.
El proyecto de demostración de validación de eHealth por satélite en África (SAHEL) ha demostrado cómo se puede utilizar la tecnología de banda ancha por satélite para establecer la telemedicina en esas zonas. SAHEL se inició en 2010 en Kenia y Senegal, proporcionando terminales de Internet autónomos alimentados por energía solar a las aldeas rurales para que las enfermeras comunitarias las utilicen en colaboración con centros de salud distantes para la formación, el diagnóstico y el asesoramiento sobre cuestiones de salud locales. [208] Esos métodos pueden tener un gran impacto tanto en los profesionales de la salud, que pueden obtener y proporcionar formación desde zonas remotas, como en la población local, que puede recibir atención sin viajar largas distancias. Algunas organizaciones sin fines de lucro proporcionan Internet a lugares rurales de todo el mundo mediante un terminal VSAT móvil. Este terminal VSAT equipa a las regiones remotas y les permite alertar al mundo cuando hay una emergencia médica, lo que da como resultado un rápido despliegue o respuesta de los países desarrollados. [209] Tecnologías como las utilizadas por MAF permiten a los profesionales de la salud en clínicas remotas tener acceso a Internet, lo que hace que las consultas sean mucho más fáciles, tanto para los pacientes como para los médicos.
En 2014, el gobierno de Luxemburgo, junto con operadores satelitales y ONG, estableció SATMED , una plataforma de salud electrónica multicapa para mejorar la salud pública en áreas remotas de países emergentes y en desarrollo, utilizando la plataforma satelital de socorro en casos de desastre Emergency.lu y el satélite de televisión Astra 2G . [210] SATMED se implementó por primera vez en respuesta a un informe en 2014 de médicos alemanes sobre las malas comunicaciones en Sierra Leona que obstaculizaban la lucha contra el ébola, y el equipo SATMED llegó a la clínica Serabu en Sierra Leona en diciembre de 2014. [211] [212] En junio de 2015, SATMED se implementó en el Hospital Maternité en Ahozonnoude, Benin para proporcionar consulta y monitoreo remotos, y es el único enlace de comunicación efectivo entre Ahozonnoude, la capital y un tercer hospital en Allada, ya que las rutas terrestres a menudo son inaccesibles debido a las inundaciones durante la temporada de lluvias. [213] [214]
El desarrollo y la historia de la telesalud o telemedicina (términos que se usan indistintamente en la literatura) están profundamente arraigados en la historia y el desarrollo no solo de la tecnología sino también de la sociedad misma. Los humanos han buscado durante mucho tiempo transmitir mensajes importantes a través de linternas , telegrafía óptica , electroscopios y transmisión inalámbrica . Las primeras formas de telemedicina logradas con el teléfono y la radio se han complementado con videotelefonía , métodos de diagnóstico avanzados respaldados por aplicaciones distribuidas cliente/servidor y, además, con dispositivos telemédicos para respaldar la atención en el hogar. [13]
En el siglo XXI, con la llegada de Internet , los dispositivos portátiles y otros dispositivos digitales similares están asumiendo un papel transformador en la atención sanitaria y su prestación. [215]
Aunque la medicina tradicional se basa en la atención en persona, la necesidad y el deseo de atención remota han existido desde los períodos romano y prehipocrático en la antigüedad. Los ancianos y enfermos que no podían visitar los templos para recibir atención médica enviaban representantes para transmitir información sobre los síntomas y llevar a casa un diagnóstico y tratamiento. [215] En África, los aldeanos usaban señales de humo para advertir a los pueblos vecinos de un brote de enfermedad. [216] Los inicios de la telesalud han existido a través de formas primitivas de comunicación y tecnología. [215] Se desconoce la fecha exacta del origen de la telesalud, pero se sabe que se utilizó durante la peste bubónica . Esa versión de la telesalud era muy diferente de cómo la conocemos hoy. Durante ese tiempo, se comunicaban por heliógrafo y hoguera. Estos se usaban para notificar a otros grupos de personas sobre la hambruna y la guerra. [217] Aquellos que aún no utilizan ninguna forma de tecnología, pero están comenzando a difundir la idea de la conectividad entre grupos de personas que geográficamente no podían estar juntos.
A medida que la tecnología se desarrolló y la comunicación por cable se volvió cada vez más común, comenzaron a surgir las ideas en torno a la telesalud. El primer encuentro de telesalud se remonta a Alexander Graham Bell en 1876, cuando utilizó su primer teléfono como medio para obtener ayuda de su asistente, el Sr. Watson, después de que derramara ácido en sus pantalones. Otro ejemplo de telesalud temprana, específicamente telemedicina, fue reportado en The Lancet en 1879. Un escritor anónimo describió un caso en el que un médico diagnosticó con éxito a un niño por teléfono en mitad de la noche. [215] Este número de Lancet también analizó más a fondo el potencial de la atención remota al paciente para evitar visitas domiciliarias innecesarias, que formaban parte de la atención médica de rutina durante el siglo XIX. [215] [218] Otros ejemplos de telesalud durante este período surgieron de la Guerra Civil estadounidense , durante la cual se utilizaron telégrafos para entregar listas de mortalidad y atención médica a los soldados. [218] A principios del siglo XX, los médicos encontraron rápidamente un uso para el teléfono, convirtiéndolo en un canal de comunicación principal para comunicarse con los pacientes y otros médicos. [217] Durante los siguientes cincuenta años, el teléfono fue un elemento básico para la comunicación médica. A medida que llegaba la década de 1930, la comunicación por radio jugó un papel clave, especialmente durante la Primera Guerra Mundial. Se utilizó específicamente para comunicarse con áreas remotas como Alaska y Australia. [217] Utilizaron la radio para comunicar información médica. Durante la guerra de Vietnam, la comunicación por radio se había vuelto más avanzada y ahora se utilizaba para enviar equipos médicos en helicópteros para ayudar. Esto luego reunió al Servicio Médico Aéreo (AMS), que utilizó telégrafos, radios y aviones para ayudar a cuidar a las personas que vivían en áreas remotas.
Desde finales del siglo XIX hasta principios del siglo XX se sentaron las bases de la comunicación inalámbrica . [215] Las radios proporcionaron una forma de comunicación más sencilla y casi instantánea. El uso de la radio para prestar asistencia sanitaria se aceptó en zonas remotas. [215] [124] El Royal Flying Doctor Service de Australia es un ejemplo de la adopción temprana de radios en la telesalud. [216]
En 1925, el inventor Hugo Gernsback escribió un artículo para la revista Science and Invention en el que predecía que en el futuro los médicos podrían tratar a los pacientes a distancia mediante un dispositivo que él llamó "teledactyl". Sus descripciones del dispositivo son similares a lo que más tarde sería posible gracias a las nuevas tecnologías. [219]
Cuando la Administración Nacional de Aeronáutica y del Espacio (NASA) de Estados Unidos comenzó a planificar el envío de astronautas al espacio, la necesidad de la telemedicina se hizo evidente. Para monitorear a sus astronautas en el espacio, se incorporaron capacidades de telemedicina en las naves espaciales , así como en los primeros trajes espaciales . [215] [124] Además, durante este período, se promovieron la telesalud y la telemedicina en diferentes países, especialmente en Estados Unidos y Canadá. [215] Carrier Sekani Family Services ayudó a ser pionero en la telesalud en Columbia Británica y Canadá, según su director ejecutivo, Warner Adam. [220] Después de que el telégrafo y el teléfono comenzaron a ayudar con éxito a los médicos a tratar a pacientes de áreas remotas, la telesalud se volvió más reconocida. Los avances tecnológicos ocurrieron cuando la NASA envió hombres al espacio. Los ingenieros de la NASA crearon sistemas de telemetría y telecomunicaciones biomédicas. [217] La tecnología de la NASA monitoreaba signos vitales como la presión arterial, la frecuencia cardíaca, la frecuencia respiratoria y la temperatura. Después de que se creó la tecnología, se convirtió en la base de la medicina de telesalud para el público.
El Hospital General de Massachusetts y el Aeropuerto Internacional Logan de Boston tuvieron un papel en el uso temprano de la telemedicina, que más o menos coincidió con la incursión de la NASA en la telemedicina a través del uso de monitores fisiológicos para astronautas. [221] El 26 de octubre de 1960, un avión chocó contra una bandada de pájaros al despegar, matando a muchos pasajeros y dejando a varios heridos. Debido a la extrema complejidad de tratar de sacar a todo el personal médico del hospital, la solución práctica fue la telesalud. [222] Esto se amplió en 1967, cuando Kenneth Bird en el Massachusetts General fundó una de las primeras clínicas de telemedicina. La clínica abordó el problema fundamental de brindar servicios de salud ocupacional y de emergencia a empleados y viajeros en el aeropuerto, ubicado a tres millas congestionadas del hospital. Los médicos del hospital brindarían servicios de consulta a los pacientes que estaban en el aeropuerto. Las consultas se lograban a través de audio de microondas y enlaces de video. [215] [223] El aeropuerto comenzó a atender a más de cien pacientes al día en su clínica dirigida por enfermeras que atendía a víctimas de accidentes aéreos y otros accidentes, tomando signos vitales, electrocardiogramas e imágenes de video que se enviaban al Massachusetts General. [224] Se documentó que más de 1000 pacientes recibieron tratamiento remoto de médicos en MGH utilizando el circuito de microondas audiovisual bidireccional de la clínica. [225] Una historia notable presentó a una mujer que se bajó de un vuelo en Boston y estaba experimentando dolor en el pecho. Le realizaron una evaluación en el aeropuerto, la llevaron a la suite de telesalud donde Raymond Murphy apareció en la televisión y tuvieron una conversación con ella. Mientras esto sucedía, otro médico tomaba notas y las enfermeras tomaban los signos vitales y cualquier prueba que Murphy ordenara. [222] En este punto, la telesalud se estaba volviendo más común y estaba comenzando a volverse más avanzada tecnológicamente, lo que creó una opción viable para los pacientes.
En 1964, el Instituto Psiquiátrico de Nebraska comenzó a utilizar enlaces de televisión para establecer una comunicación bidireccional con el Hospital Estatal de Norfolk, que se encontraba a 112 millas de distancia, con fines educativos y de consulta entre los médicos de ambas ubicaciones. [223]
En 1972, el Departamento de Salud, Educación y Bienestar de los Estados Unidos aprobó la financiación de siete proyectos de telemedicina en distintos estados. Esta financiación se renovó y al año siguiente se financiaron otros dos proyectos. [215] [223]
En marzo de 1972, la Sociedad Médica del Condado de San Bernardino implementó oficialmente su programa Tel-Med, un sistema de mensajes pregrabados relacionados con la salud, con un registro de 50 cintas. [226] [227] La iniciativa sin fines de lucro comenzó en 1971 como un proyecto médico local para aliviar la escasez de médicos en el creciente Valle de San Bernardino y mejorar el acceso del público a información médica sólida. [227] [226] Cubrió temas que iban desde el cannabis hasta la vaginitis . [226] En enero de 1973, en respuesta a la epidemia de " gripe de Londres " en desarrollo que golpeaba a California y al país, una cinta que brindaba información sobre la enfermedad estuvo al aire una semana después de que se supiera que la gripe se estaba propagando en el estado. [228] Esa primavera, se implementaron programas en San Diego e Indianápolis, Indiana , lo que indicó una aceptación nacional del concepto. [227] En 1979, su sistema ofrecía mensajes sobre más de 300 temas diferentes, 200 de los cuales estaban disponibles tanto en español como en inglés, y prestaba servicio a más de 65 millones de personas en 180 ciudades de todo el país. [226]
Los proyectos de telesalud que se llevaron a cabo antes y durante la década de 1980 despegarían pero no lograron ingresar a la atención médica convencional. [216] [124] Como resultado, este período de la historia de la telesalud se llama la etapa de "maduración" y abrió paso a un crecimiento sostenible. [215] Aunque la financiación estatal en América del Norte comenzaba a escasear, diferentes hospitales comenzaron a lanzar sus propias iniciativas de telesalud. [215] La NASA proporcionó un satélite ATS-3 para permitir las comunicaciones de atención médica de los equipos de respuesta de la Cruz Roja Estadounidense y la Organización Panamericana de la Salud , luego del terremoto de la Ciudad de México de 1985. Luego, la agencia lanzó su programa SateLife/HealthNet para aumentar la conectividad de los servicios de salud en los países en desarrollo. En 1997, la NASA patrocinó el proyecto del Consorcio de Aplicaciones de Tecnología e Informática Médica de Yale . [124] [229]
Florida experimentó por primera vez con la telesalud "primitiva" en sus prisiones durante la última parte de la década de 1980. [230] Trabajando con los doctores Oscar W. Boultinghouse y Michael J. Davis, desde principios de la década de 1990 hasta 2007, Glenn G. Hammack dirigió el desarrollo de un programa pionero de telesalud en las prisiones estatales de Texas por parte de la Rama Médica de la Universidad de Texas (UTMB) . Los tres exalumnos de la UTMB cofundarían en 2007 el proveedor de telesalud NuPhysician. [231]
El primer sistema de telemedicina interactivo, que funcionaba a través de líneas telefónicas estándar, diseñado para diagnosticar y tratar de forma remota a pacientes que requerían reanimación cardíaca ( desfibrilación ), fue desarrollado y lanzado por una empresa estadounidense, MedPhone Corporation, en 1989. Un año después, bajo el liderazgo de su presidente y director ejecutivo, S. Eric Wachtel, MedPhone presentó una versión celular móvil, el MDPhone. Doce hospitales en los EE. UU. sirvieron como centros de recepción y tratamiento. [232]
A medida que la expansión de la telesalud continuó en 1990, Maritime Health Services (MHS) fue una gran parte del inicio de los servicios de salud ocupacional. Enviaron a un oficial médico a bordo del arrastrero del Pacífico que permitió la comunicación las 24 horas con un médico. El sistema que permite esto se llama Medical Consultation Network (MedNet). MedNet es un sistema de chat de video que tiene audio y visual en vivo para que el médico en el otro extremo de la llamada pueda ver y escuchar lo que está sucediendo. MetNet se puede utilizar desde cualquier lugar, no solo a bordo de los barcos. [217] Poder proporcionar información visual en el sitio permite a los pacientes remotos recibir ayuda de emergencia experta y atención médica que ahorra dinero y vidas. Esto ha creado una demanda de monitoreo en el hogar. La atención en el hogar también se ha convertido en una gran parte de la telesalud. Los médicos o enfermeras ahora harán llamadas telefónicas preoperatorias y posoperatorias para registrarse. También hay empresas como Lifeline , que les dan a las personas mayores un botón para presionar en caso de una emergencia. Ese botón llamará automáticamente para solicitar ayuda de emergencia. Si alguien se somete a una cirugía y luego lo envían a casa, la telesalud permite a los médicos ver cómo está progresando el paciente sin que tenga que permanecer en el hospital. TeleDiagnostic Systems de San Francisco es una empresa que ha creado un dispositivo que monitorea los patrones de sueño, por lo que las personas con trastornos del sueño no tienen que pasar la noche en el hospital. [217] Otro dispositivo para el hogar que se creó fue el Wanderer, que se adjuntó a pacientes con Alzheimer o personas con demencia. Se les adjuntó para que cuando se alejaran, notificara al personal para que les permitiera ir a buscarlos. Todos estos dispositivos permitieron que la atención médica fuera de los hospitales mejorara, lo que significa que se está ayudando a más personas de manera eficiente.
La llegada de Internet de alta velocidad y la creciente adopción de las TIC en los métodos tradicionales de atención impulsaron avances en la prestación de servicios de telesalud. [12] El mayor acceso a dispositivos portátiles, como computadoras portátiles y teléfonos móviles, hizo que la telesalud fuera más plausible; la industria luego se expandió a la promoción, prevención y educación en materia de salud. [1] [3] [124]
En 2002, G. Byron Brooks, un ex cirujano e ingeniero de la NASA que también había ayudado a administrar el programa de Telemedicina de la UTMB , cofundó Teladoc en Dallas, Texas , que luego se lanzó en 2005 como el primer proveedor nacional de telesalud. [233]
En la década de 2010, la integración de tecnologías de telesalud en hogares inteligentes, como dispositivos de salud y bienestar, software e IoT integrado , ha acelerado la industria. Las organizaciones de atención médica están adoptando cada vez más el uso de tecnologías de seguimiento automático y basadas en la nube, y enfoques innovadores de análisis de datos para acelerar la prestación de servicios de telesalud. [ cita requerida ] [234]
En 2015, el sistema Mercy Health abrió Mercy Virtual , en Chesterfield, Missouri, el primer centro médico del mundo dedicado exclusivamente a la telemedicina. [235]
La telesalud se expandió significativamente durante la pandemia de COVID-19 , convirtiéndose en un medio vital de comunicación médica. Permite a los médicos volver a humanizar al paciente. [236] Los obliga a escuchar lo que la gente tiene que decir y a partir de ahí hacer un diagnóstico. Los estudios han demostrado una gran confianza en la telesalud expresada por los pacientes durante la pandemia de COVID-19 . [237] Algunos investigadores afirman que esto crea un entorno que fomenta una mayor vulnerabilidad entre los pacientes en la autorrevelación en la práctica de la medicina narrativa. [236] La telesalud permite llamadas de Zoom y chats de video desde todo el mundo para controlar a los pacientes y hablar con los médicos. Las universidades ahora están asegurando que los estudiantes de medicina se gradúen con habilidades competentes de comunicación de telesalud. [238] Los expertos sugieren que la telesalud se ha convertido en una parte vital de la atención médica; con más opciones virtuales disponibles. La era de la pandemia también identificó el "potencial para mejorar significativamente la equidad en la salud global" a través de la telesalud y otras tecnologías de atención virtual. [239]