La estrona ( E1 ), también escrita estrona , es un esteroide , un estrógeno débil y una hormona sexual femenina menor . [1] Es uno de los tres principales estrógenos endógenos , los otros son el estradiol y el estriol . [1] La estrona, así como los otros estrógenos, se sintetizan a partir del colesterol y se secretan principalmente de las gónadas , aunque también pueden formarse a partir de los andrógenos suprarrenales en el tejido adiposo . [2] En relación con el estradiol, tanto la estrona como el estriol tienen una actividad mucho más débil como estrógenos. [1] La estrona se puede convertir en estradiol y sirve principalmente como precursor o intermediario metabólico del estradiol. [1] [3] Es a la vez precursor y metabolito del estradiol. [4] [1]
Además de su función como hormona natural, la estrona se ha utilizado como medicamento , por ejemplo en la terapia hormonal para la menopausia ; para obtener información sobre la estrona como medicamento, consulte el artículo sobre estrona (medicamento) .
La estrona es un estrógeno, específicamente un agonista de los receptores de estrógeno ERα y ERβ . [1] [5] Es un estrógeno mucho menos potente que el estradiol y, como tal, es un estrógeno relativamente débil. [1] [5] [6] Administrado por inyección subcutánea en ratones, el estradiol es aproximadamente 10 veces más potente que la estrona y aproximadamente 100 veces más potente que el estriol . [7] Según un estudio, las afinidades de unión relativas de la estrona para el ERα y ERβ humanos fueron 4,0% y 3,5% de las del estradiol, respectivamente, y las capacidades transactivacionales relativas de la estrona en el ERα y ERβ fueron 2,6% y 4,3% de las del estradiol, respectivamente. [5] De acuerdo con esto, se ha informado que la actividad estrogénica de la estrona es aproximadamente el 4% de la del estradiol. [1] Además de su baja potencia estrogénica, la estrona, a diferencia del estradiol y el estriol, no se acumula en los tejidos diana del estrógeno. [1] Debido a que la estrona se puede transformar en estradiol, la mayor parte o la totalidad de la potencia estrogénica de la estrona in vivo se debe en realidad a la conversión en estradiol. [1] [8] Como tal, se considera que la estrona es un precursor o prohormona del estradiol. [3] A diferencia del estradiol y el estriol, la estrona no es un ligando del receptor de estrógeno acoplado a la proteína G (afinidad >10 000 nM). [9]
La investigación clínica ha confirmado la naturaleza de la estrona como un precursor relativamente inerte del estradiol. [1] [10] [11] [12] Con la administración oral de estradiol, la relación entre los niveles de estradiol y los niveles de estrona es aproximadamente 5 veces mayor en promedio que en circunstancias fisiológicas normales en mujeres premenopáusicas y con vías parenterales (no orales) de estradiol. [1] La administración oral de dosis de reemplazo menopáusico de estradiol da como resultado niveles bajos de estradiol en la fase folicular , mientras que los niveles de estrona se asemejan a los niveles altos observados durante el primer trimestre del embarazo . [1] [13] [14] A pesar de los niveles marcadamente elevados de estrona con estradiol oral pero no con estradiol transdérmico , los estudios clínicos han demostrado que las dosis de estradiol oral y transdérmico que logran niveles similares de estradiol poseen una potencia equivalente y no significativamente diferente en términos de medidas que incluyen la supresión de los niveles de hormona luteinizante y hormona folículo estimulante , inhibición de la resorción ósea y alivio de los síntomas de la menopausia como los sofocos . [1] [10] [11] [12] [15] Además, se encontró que los niveles de estradiol se correlacionaban con estos efectos, mientras que los niveles de estrona no. [10] [11] Estos hallazgos confirman que la estrona tiene una actividad estrogénica muy baja, y también indican que la estrona no disminuye la actividad estrogénica del estradiol. [1] [10] [11] [12] Esto contradice algunas investigaciones in vitro sin células que sugieren que altas concentraciones de estrona podrían antagonizar parcialmente las acciones del estradiol. [16] [17] [18]
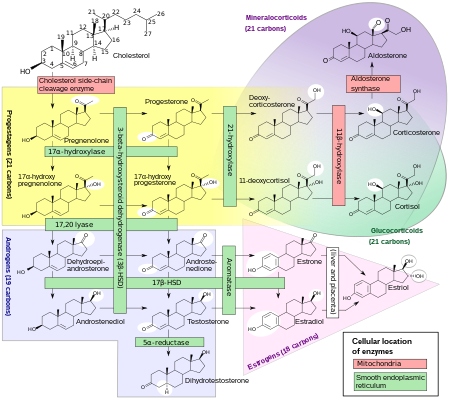
La estrona se biosintetiza a partir del colesterol . La vía principal implica a la androstenediona como intermediario , y la androstenediona se transforma en estrona por acción de la enzima aromatasa . Esta reacción ocurre tanto en las gónadas como en otros tejidos , en particular el tejido adiposo , y la estrona se secreta posteriormente desde estos tejidos. [2] Además de la aromatización de la androstenediona, la estrona también se forma de forma reversible a partir del estradiol por acción de la enzima 17β-hidroxiesteroide deshidrogenasa (17β-HSD) en varios tejidos, incluidos el hígado , el útero y la glándula mamaria . [1]
Mecanismo de acción:
La estrona actúa entrando en las células de ciertos tejidos del cuerpo y uniéndose a los receptores nucleares. Esta interacción influye en la expresión de los genes, lo que da lugar a diversas respuestas fisiológicas en el cuerpo. [20]
La estrona se une aproximadamente en un 16% a la globulina transportadora de hormonas sexuales (SHBG) y en un 80% a la albúmina en la circulación [1] , y el resto (2,0 a 4,0%) circula libremente o sin unirse. [21] Tiene aproximadamente el 24% de la afinidad de unión relativa del estradiol por la SHBG. [1] Por lo tanto, la estrona se une relativamente poco a la SHBG. [22]
La estrona se conjuga en conjugados de estrógeno como el sulfato de estrona y el glucurónido de estrona por las sulfotransferasas y las glucuronidasas , y también puede ser hidroxilada por las enzimas del citocromo P450 en estrógenos catecol como la 2-hidroxiestrona y la 4-hidroxiestrona o en estriol . [1] Ambas transformaciones tienen lugar predominantemente en el hígado . [1] La estrona también puede convertirse reversiblemente en estradiol por la 17β-HSD. [1] La vida media sanguínea de la estrona es de unos 10 a 70 minutos y es similar a la del estradiol. [23] [24]
La estrona se excreta en la orina en forma de conjugados de estrógeno como el sulfato de estrona . [1] Después de una inyección intravenosa de estrona marcada en mujeres, casi el 90% se excreta en la orina y las heces en un plazo de 4 a 5 días. [23] La recirculación enterohepática provoca un retraso en la excreción de estrona. [23]
Es uno de los tres tipos principales de estrógeno y se produce en varias partes del cuerpo, incluida la placenta, los ovarios y los tejidos periféricos. [25]
Toxicidad:
Cuando se usa demasiado o se ingiere en grandes cantidades, la estrona puede causar toxicidad, lo que provoca síntomas como náuseas y vómitos. La estrona debe almacenarse en su envase o recipiente original para mantener su calidad y eficacia. [25]
La estrona, también conocida como estra-1,3,5(10)-trien-3-ol-17-ona, es un esteroide estrano natural con enlaces dobles en las posiciones C1, C3 y C5, un grupo hidroxilo en la posición C3 y un grupo cetona en la posición C17. El nombre estrona se deriva de los términos químicos estr en ( estra-1,3,5(10)-trieno) y cetona .
La fórmula química de la estrona es C 18 H 22 O 2 y su peso molecular es 270,366 g/mol. Es un polvo cristalino sólido , inodoro y blanco , con un punto de fusión de 254,5 °C (490 °F) y una gravedad específica de 1,23. [26] [27] La estrona es combustible a altas temperaturas, con los productos monóxido de carbono (CO) y dióxido de carbono (CO 2 ). [26]
La estrona ha estado disponible como estrógeno inyectable para uso médico, por ejemplo en la terapia hormonal para los síntomas de la menopausia , pero actualmente ya no se comercializa. [28]
La estrona, como parte de la terapia de reemplazo hormonal (TRH), se utiliza con frecuencia para tratar los síntomas causados por la deficiencia de estrógenos en mujeres peri y posmenopáusicas. Esta terapia tiene como objetivo mejorar la salud general y aliviar los síntomas menopáusicos relacionados con el desequilibrio de estrógenos. Además, la estrona y otros estrógenos se utilizan para prevenir la osteoporosis en mujeres posmenopáusicas que tienen un alto riesgo de fracturas y no pueden tolerar medicamentos alternativos. Los estrógenos son absorbidos eficientemente por el cuerpo y posteriormente inactivados en el hígado, lo que los hace eficaces en la TRH y la prevención de la osteoporosis. [25]
El uso de estrona tiene varias contraindicaciones , entre las que se incluyen: hipersensibilidad , antecedentes de algunos tipos de cáncer, accidente cerebrovascular, tromboembolia venosa (TEV) y mujeres embarazadas o en período de lactancia. Los estrógenos tienen una advertencia enmarcada que indica que deben usarse en la dosis efectiva más baja y durante el período de tratamiento más corto posible si se usan solos o con otra hormona de la clase de los progestágenos. [29]
La estrona está contraindicada para aquellas que tienen o se sospecha que tienen cáncer de mama . El uso de estrógenos tiene una advertencia en el caso del cáncer de mama en mujeres posmenopáusicas, ya que puede aumentar el riesgo de desarrollar cáncer de mama invasivo. [30] Las mujeres con cáncer de mama corren un mayor riesgo de hipercalcemia y metástasis óseas cuando toman estrógenos. [31] Las mujeres posmenopáusicas con cáncer de mama pueden desarrollar el síndrome de fragilidad cuando hay cambios en los niveles hormonales en sangre, incluido un aumento del nivel de estrona. La estrona, el principal tipo de estrógeno producido en mujeres posmenopáusicas, se observó en mayores concentraciones de los niveles estándar en aquellas que se clasificaron como prefrágiles y en aquellas que se clasificaron como frágiles. [32]
El riesgo de TEV aumenta en aquellas que usan estrógenos, aquellas que actualmente tienen o tienen antecedentes de TEV tienen un mayor riesgo de recurrencia de TEV con el uso de estrógenos. [30] [33] El uso de estrógenos dentro de las tres semanas posteriores al parto puede aumentar el riesgo de desarrollar una TEV. [34] El riesgo de desarrollar una TEV inicial también aumenta con antecedentes familiares, mutaciones genéticas: factor V Leiden y protrombina-G20210A , y embarazo-posparto con el uso de estrógenos. [35]
El uso de estrógenos puede afectar la capacidad de amamantar y puede cambiar la composición de la leche materna. Los estrógenos se han utilizado para suprimir la lactancia, lo que puede dar como resultado una duración total reducida de la lactancia y un volumen reducido o la incapacidad de producir leche materna. También se observó que la composición de la leche materna producida era diferente, lo que dio como resultado una concentración reducida de proteínas en la leche. Se observó que los bebés de madres que tomaban estrógenos mientras amamantaban experimentaron un aumento de peso más lento. [34]
Algunos efectos secundarios comunes observados con el uso de estrógenos incluyen: hinchazón de los senos, dolor en los senos, picazón vaginal, sangrado uterino anormal, aumento de peso, pérdida de cabello, ictericia y anafilaxia . [36]
Algunos efectos adversos observados con el uso de estrógenos incluyen: mayor riesgo de tromboembolia venosa (TEV), accidente cerebrovascular, cáncer de mama, hipertensión y vaginitis . [36] [29]
La estrona fue la primera hormona esteroide en ser descubierta. [37] [38] Fue descubierta en 1929 de forma independiente por los científicos estadounidenses Edward Doisy y Edgar Allen y el bioquímico alemán Adolf Butenandt , aunque Doisy y Allen la aislaron dos meses antes que Butenandt. [37] [39] [40] Aislaron y purificaron la estrona en forma cristalina de la orina de mujeres embarazadas . [39] [40] [41] Doisy y Allen la llamaron theelin , mientras que Butenandt la llamó progynon y posteriormente se refirió a ella como foliculina en su segunda publicación sobre la sustancia. [40] [42] Butenandt recibió más tarde el Premio Nobel en 1939 por el aislamiento de la estrona y su trabajo sobre las hormonas sexuales en general. [41] [43] La fórmula molecular de la estrona se conocía en 1931, [44] y su estructura química había sido determinada por Butenandt en 1932. [40] [39] Después de la elucidación de su estructura, la estrona también se denominó cetohidroxiestrina u oxohidroxiestrina , [45] [46] y el nombre estrona , sobre la base de su grupo cetona C17 , se estableció formalmente en 1932 en la primera reunión de la Conferencia Internacional sobre la Estandarización de las Hormonas Sexuales en Londres. [47] [48]
En 1936, Russell Earl Marker logró una síntesis parcial de estrona a partir de ergosterol , lo que constituyó la primera síntesis química de estrona. [49] [50] Hans Herloff Inhoffen y Walter Hohlweg desarrollaron una síntesis parcial alternativa de estrona a partir de colesterol mediante dehidroepiandrosterona (DHEA) en 1939 o 1940, [49] y Anner y Miescher lograron una síntesis total de estrona en 1948. [48]
Aprobación
La FDA ha aprobado la estrona basándose en su seguridad y eficacia según las normas descritas en las secciones 505 de la Ley Federal de Alimentos, Medicamentos y Cosméticos. [25]
Cuando Allen y Doisy oyeron hablar de la [prueba de Ascheim-Zondek para el diagnóstico del embarazo], se dieron cuenta de que había una fuente rica y fácil de manejar de hormonas en la orina a partir de la cual podían desarrollar un potente extracto. [...] La investigación de Allen y Doisy fue patrocinada por el comité, mientras que la de su principal rival, Adolt Butenandt (nacido en 1903) de la Universidad de Gottingen fue patrocinada por una empresa farmacéutica alemana. En 1929, ambos términos anunciaron el aislamiento de una hormona sexual femenina cristalina pura, la estrona, en 1929, aunque Doisy y Allen lo hicieron dos meses antes que Butenandt.27 En 1931, la estrona estaba siendo producida comercialmente por Parke Davis en este país y Schering-Kahlbaum en Alemania. Curiosamente, cuando Butenandt (que compartió el Premio Nobel de Química en 1939) aisló la estrona y analizó su estructura, descubrió que era un esteroide, la primera hormona clasificada en esta familia molecular.[ enlace muerto permanente ]
por Adolf Butenandt en 1929 (estrona; ver Fig. 1) (Butenandt 1931).
[Doisy] centró su investigación en el aislamiento de hormonas sexuales femeninas a partir de cientos de galones de orina de embarazo humano basándose en el descubrimiento de Ascheim y Zondeck en 1927 de que la orina de mujeres embarazadas poseía actividad estrogénica [9]. En el verano de 1929, Doisy logró aislar la estrona (denominada por él theelin), simultáneamente pero independientemente de Adolf Butenandt de la Universidad de Gottingen en Alemania. Doisy presentó sus resultados sobre la cristalización de la estrona en el XIII Congreso Internacional de Fisiología en Boston en agosto de 1929 [10].
Adolt Friedrich Johann Butenandt recibió el Premio Nobel de Química en 1939 "por su trabajo sobre las hormonas sexuales"; [...] En 1929 Butenandt aisló la estrona [...] en forma cristalina pura. [...] Tanto Butenandt como Edward Doisy aislaron la estrona simultáneamente pero de forma independiente en 1929. [...] Butenandt dio un gran paso adelante en la historia de la bioquímica cuando aisló la estrona de la orina de mujeres embarazadas. [...] La llamó "progynon" en su primera publicación, y luego "foliculina", [...] En 1932, [...] pudo determinar su estructura química, [...]
de las hormonas sexuales humanas comenzaron en 1929 con el aislamiento por parte de Adolph Butenandt de la estrona cristalina pura, la hormona folicular, de la orina de mujeres embarazadas. [...] Butenandt y Ruzicka compartieron el Premio Nobel de Química de 1939.
EA Doisy y A. Butenandt informaron sobre el aislamiento de una sustancia activa de estrógeno en forma cristalina a partir de la orina de mujeres embarazadas. NK Adam sugirió que esta sustancia se denominara estrona debido al grupo C-17-cetona presente (1933).
Doisy aisló y purificó el primer estrógeno, un esteroide llamado "estrona", que más tarde ganó el Premio Nobel por este trabajo.
, Sir Alan S. Parkes y CW Bellerby acuñaron la palabra básica "estrina" para designar la hormona u hormonas que inducen el estro en los animales, el momento en que las hembras de los mamíferos son fértiles y receptivas a los machos. [...] La terminología se amplió para incluir los principales estrógenos en humanos, estrona, estradiol y estriol, en 1932 en la primera reunión de la Conferencia Internacional sobre la Estandarización de las Hormonas Sexuales en Londres, [...]
La estructura de las hormonas estrogénicas fue establecida por Butenandt, Thayer, Marrian y Hazlewood en 1930 y 1931 (véase Butenandt 1980). Siguiendo la propuesta del grupo de Marrian, las hormonas estrogénicas recibieron los nombres triviales de estradiol, estrona y estriol. En la primera reunión de la Conferencia Internacional sobre la Estandarización de las Hormonas Sexuales, en Londres (1932), se estableció una preparación estándar de estrona. [...] La síntesis parcial de estradiol y estrona a partir de colesterol y dehidroepiandrosterona fue realizada por Inhoffen y Howleg (Berlín 1940); la síntesis total fue realizada por Anner y Miescher (Basilea, 1948).