La enfermedad de cálculos renales , también conocida como enfermedad de cálculos renales , nefrolitiasis o urolitiasis , es una cristalopatía en la que se desarrolla una pieza sólida de material ( cálculo renal ) en el tracto urinario . [2] Los cálculos renales generalmente se forman en el riñón y abandonan el cuerpo en el torrente de orina. [2] Un pequeño cálculo puede pasar sin causar síntomas. [2] Si un cálculo crece más de 5 milímetros (0,2 pulgadas), puede causar obstrucción del uréter , lo que provoca un dolor agudo e intenso en la parte baja de la espalda o el abdomen . [2] [7] Un cálculo también puede provocar sangre en la orina , vómitos o dolor al orinar . [2] Aproximadamente la mitad de las personas que han tenido un cálculo renal probablemente tendrán otro dentro de diez años. [8]
La mayoría de los cálculos se forman por una combinación de factores genéticos y ambientales. [2] Los factores de riesgo incluyen niveles altos de calcio en la orina , obesidad , ciertos alimentos, algunos medicamentos, suplementos de calcio , hiperparatiroidismo , gota y no beber suficientes líquidos. [2] [8] Los cálculos se forman en el riñón cuando los minerales en la orina están en alta concentración. [2] El diagnóstico generalmente se basa en los síntomas, análisis de orina e imágenes médicas . [2] Los análisis de sangre también pueden ser útiles. [2] Los cálculos generalmente se clasifican por su ubicación: nefrolitiasis (en el riñón), ureterolitiasis (en el uréter ), cistolitiasis (en la vejiga ) o por su composición ( oxalato de calcio , ácido úrico , estruvita , cistina ) . . [2]
En quienes han tenido cálculos renales, beber líquidos es una forma de prevenirlos. Se recomienda beber líquidos de modo que se produzcan más de dos litros de orina al día. [4] Si la ingesta de líquidos por sí sola no es eficaz para prevenir los cálculos renales, se pueden sugerir los medicamentos diuréticos tiazídicos , citrato o alopurinol . [4] Deben evitarse los refrescos que contienen ácido fosfórico (normalmente bebidas de cola ). [4] Cuando un cálculo no causa síntomas, no se necesita tratamiento . [2] Para aquellos con síntomas, el control del dolor suele ser la primera medida, utilizando medicamentos como antiinflamatorios no esteroides u opioides . [7] [9] Los cálculos más grandes se pueden ayudar a eliminar con el medicamento tamsulosina [10] o pueden requerir procedimientos como litotricia extracorpórea por ondas de choque , ureteroscopia o nefrolitotomía percutánea . [2]
Los cálculos renales han afectado a los humanos a lo largo de la historia y una descripción de la cirugía para eliminarlos data del año 600 a. C. en la antigua India por Sushruta . [1] Entre el 1% y el 15% de las personas en todo el mundo se ven afectadas por cálculos renales en algún momento de sus vidas. [8] [11] En 2015, se produjeron 22,1 millones de casos, [5] que provocaron alrededor de 16.100 muertes. [6] Se han vuelto más comunes en el mundo occidental desde la década de 1970. [8] [12] Generalmente, más hombres se ven afectados que mujeres. [2] [11] La prevalencia e incidencia de la enfermedad aumenta en todo el mundo y continúa siendo un desafío para los pacientes, los médicos y los sistemas de atención médica por igual. En este contexto, los estudios epidemiológicos se esfuerzan por dilucidar los cambios mundiales en los patrones y la carga de la enfermedad e identificar factores de riesgo modificables que contribuyen al desarrollo de cálculos renales. [13]
El sello distintivo de un cálculo que obstruye el uréter o la pelvis renal es un dolor insoportable e intermitente que se irradia desde el flanco hasta la ingle o la parte interna del muslo. [14] Esto se debe a la transferencia de señales de dolor referidas desde los nervios esplácnicos torácicos inferiores a los nervios esplácnicos lumbares a medida que el cálculo pasa desde el riñón o el uréter proximal al uréter distal. Este dolor, conocido como cólico renal, a menudo se describe como una de las sensaciones de dolor más fuertes que se conocen. [15] El cólico renal causado por cálculos renales suele ir acompañado de urgencia urinaria , inquietud, hematuria , sudoración, náuseas y vómitos. Por lo general, se presenta en oleadas que duran de 20 a 60 minutos y son causadas por contracciones peristálticas del uréter cuando intenta expulsar el cálculo. [14]
El vínculo embriológico entre el tracto urinario, el sistema genital y el tracto gastrointestinal es la base de la radiación del dolor a las gónadas , así como de las náuseas y vómitos que también son comunes en la urolitiasis. [16] Se pueden observar azotemia e hidronefrosis posrenal después de la obstrucción del flujo de orina a través de uno o ambos uréteres. [17]
El dolor en el cuadrante inferior izquierdo a veces puede confundirse con diverticulitis porque el colon sigmoide se superpone al uréter y la ubicación exacta del dolor puede ser difícil de aislar debido a la proximidad de estas dos estructuras.
La deshidratación por una ingesta baja de líquidos es un factor importante en la formación de cálculos. [14] [18] Las personas que viven en climas cálidos corren un mayor riesgo debido al aumento de la pérdida de líquidos. [19] La obesidad, la inmovilidad y el sedentarismo son otros factores de riesgo importantes. [19]
La ingesta dietética alta de proteína animal , [14] sodio , azúcares, incluida la miel, azúcares refinados , fructosa y jarabe de maíz con alto contenido de fructosa , [20] y el consumo excesivo de jugos de frutas pueden aumentar el riesgo de formación de cálculos renales debido al aumento de la excreción de ácido úrico y niveles elevados de oxalato en orina (mientras que el té, el café, el vino y la cerveza pueden disminuir el riesgo). [19] [18]
Los cálculos renales pueden ser el resultado de una afección metabólica subyacente, como acidosis tubular renal distal , [21] enfermedad de Dent , [22] hiperparatiroidismo , [23] hiperoxaluria primaria , [24] o riñón medular en esponja . Entre el 3% y el 20% de las personas que forman cálculos renales tienen un riñón esponjoso medular. [25] [26]
Los cálculos renales son más comunes en personas con enfermedad de Crohn ; [27] La enfermedad de Crohn se asocia con hiperoxaluria y malabsorción de magnesio. [28]
Una persona con cálculos renales recurrentes puede ser examinada para detectar dichos trastornos. Por lo general, esto se hace con una recolección de orina de 24 horas. La orina se analiza en busca de características que promuevan la formación de cálculos. [17]

El calcio es un componente del tipo más común de cálculos renales humanos, el oxalato de calcio . Algunos estudios sugieren que las personas que toman calcio o vitamina D como suplemento dietético tienen un mayor riesgo de desarrollar cálculos renales. [29] [30] En los Estados Unidos , el comité de ingesta diaria de referencia para calcio en adultos utilizó la formación de cálculos renales como un indicador de ingesta excesiva de calcio . [31]
A principios de la década de 1990, un estudio realizado para la Iniciativa de Salud de la Mujer en los EE. UU. encontró que las mujeres posmenopáusicas que consumían 1000 mg de calcio suplementario y 400 unidades internacionales de vitamina D por día durante siete años tenían un riesgo 17% mayor de desarrollar cálculos renales que sujetos que tomaron un placebo . [29] El Estudio de Salud de las Enfermeras también mostró una asociación entre la ingesta suplementaria de calcio y la formación de cálculos renales. [30]
A diferencia del calcio suplementario, la ingesta elevada de calcio en la dieta no parece causar cálculos renales y, de hecho, puede proteger contra su desarrollo. [30] [29] Esto quizás esté relacionado con el papel del calcio en la unión del oxalato ingerido en el tracto gastrointestinal. A medida que disminuye la cantidad de calcio ingerido, aumenta la cantidad de oxalato disponible para su absorción en el torrente sanguíneo; Este oxalato luego se excreta en mayores cantidades a través de la orina a través de los riñones. En la orina, el oxalato es un promotor muy fuerte de la precipitación de oxalato de calcio, aproximadamente 15 veces más fuerte que el calcio.
Un estudio de 2004 encontró que las dietas bajas en calcio se asocian con un mayor riesgo general de formación de cálculos renales. [32] Para la mayoría de las personas, otros factores de riesgo de cálculos renales, como la ingesta elevada de oxalatos en la dieta y la ingesta baja de líquidos, desempeñan un papel más importante que la ingesta de calcio. [33]
El calcio no es el único electrolito que influye en la formación de cálculos renales. Por ejemplo, al aumentar la excreción urinaria de calcio, un alto contenido de sodio en la dieta puede aumentar el riesgo de formación de cálculos. [30]
Beber agua del grifo fluorada puede aumentar el riesgo de formación de cálculos renales mediante un mecanismo similar, aunque se necesitan más estudios epidemiológicos para determinar si el fluoruro en el agua potable está asociado con una mayor incidencia de cálculos renales. [34] La ingesta elevada de potasio en la dieta parece reducir el riesgo de formación de cálculos porque el potasio promueve la excreción urinaria de citrato , un inhibidor de la formación de cristales de calcio. [35]
Es más probable que se desarrollen cálculos renales y crezcan más si una persona tiene una dieta baja en magnesio . El magnesio inhibe la formación de cálculos. [36]
Las dietas de los países occidentales suelen contener una gran proporción de proteína animal . Comer proteína animal crea una carga ácida que aumenta la excreción urinaria de calcio y ácido úrico y reduce el citrato. La excreción urinaria de exceso de aminoácidos sulfurosos (p. ej., cisteína y metionina ), ácido úrico y otros metabolitos ácidos de la proteína animal acidifica la orina, lo que promueve la formación de cálculos renales. [37] La baja excreción urinaria de citrato también se encuentra comúnmente en aquellos con una alta ingesta dietética de proteína animal, mientras que los vegetarianos tienden a tener niveles más altos de excreción de citrato. [30] Los niveles bajos de citrato en orina también promueven la formación de cálculos. [37]
La evidencia que relaciona los suplementos de vitamina C con una mayor tasa de cálculos renales no es concluyente. [38] [39] La ingesta excesiva de vitamina C en la dieta podría aumentar el riesgo de formación de cálculos de oxalato de calcio. [40] El vínculo entre la ingesta de vitamina D y los cálculos renales también es tenue.
La suplementación excesiva con vitamina D puede aumentar el riesgo de formación de cálculos al aumentar la absorción intestinal de calcio; la corrección de una deficiencia no. [30]

Cuando la orina se sobresatura (cuando el disolvente de la orina contiene más solutos de los que puede contener en solución ) con una o más sustancias calculógenas (formadoras de cristales), se puede formar un cristal semilla mediante el proceso de nucleación . [25] La nucleación heterogénea (donde hay una superficie sólida presente sobre la cual un cristal puede crecer) procede más rápidamente que la nucleación homogénea (donde un cristal debe crecer en un medio líquido sin dicha superficie), porque requiere menos energía. Al adherirse a las células de la superficie de una papila renal , un cristal semilla puede crecer y agregarse en una masa organizada. Dependiendo de la composición química del cristal, el proceso de formación de cálculos puede ocurrir más rápidamente cuando el pH de la orina es inusualmente alto o bajo. [41]
La sobresaturación de la orina con respecto a un compuesto calculogénico depende del pH. Por ejemplo, a un pH de 7,0, la solubilidad del ácido úrico en la orina es de 158 mg/100 ml. La reducción del pH a 5,0 disminuye la solubilidad del ácido úrico a menos de 8 mg/100 ml. La formación de cálculos de ácido úrico requiere una combinación de hiperuricosuria (niveles elevados de ácido úrico en orina) y pH urinario bajo; La hiperuricosuria por sí sola no se asocia con la formación de cálculos de ácido úrico si el pH de la orina es alcalino. [42] La sobresaturación de la orina es una condición necesaria, pero no suficiente, para el desarrollo de cualquier cálculo urinario. [25] Es probable que la sobresaturación sea la causa subyacente de los cálculos de ácido úrico y cistina , pero los cálculos a base de calcio (especialmente los cálculos de oxalato de calcio ) pueden tener una causa más compleja. [43]
Si bien la sobresaturación de la orina puede provocar cristaluria , no necesariamente promueve la formación de un cálculo renal porque es posible que la partícula no alcance el tamaño suficiente necesario para la fijación renal. [44] [45] Por otro lado, las placas de Randall, que fueron identificadas por primera vez por Alexander Randall en 1937, [46] son depósitos de fosfato cálcico que se forman en el intersticio papilar y se cree que son el nido necesario para el desarrollo de cálculos. [47] Además de los tapones de Randall, que se forman en el conducto de Bellini , estas estructuras pueden generar especies reactivas de oxígeno que mejoran aún más la formación de cálculos. [48]
Algunas bacterias desempeñan un papel en la promoción de la formación de cálculos. Específicamente, las bacterias positivas para ureasa , como Proteus mirabilis, pueden producir la enzima ureasa , que convierte la urea en amoníaco y dióxido de carbono . [49] Esto aumenta el pH urinario y promueve la formación de cálculos de estruvita . Además, las bacterias que no producen ureasa pueden proporcionar componentes bacterianos que pueden promover la cristalización del oxalato de calcio , aunque este mecanismo no se comprende bien. [50] [51]
La orina normal contiene agentes quelantes , como el citrato , que inhiben la nucleación , el crecimiento y la agregación de cristales que contienen calcio. Otros inhibidores endógenos incluyen calgranulina (una proteína de unión a calcio S-100 ), proteína Tamm-Horsfall , glucosaminoglicanos , uropontina (una forma de osteopontina ), nefrocalcina (una glicoproteína ácida ), péptido protrombina F1 y bikunina ( rica en ácido urónico). proteína). Los mecanismos bioquímicos de acción de estas sustancias aún no se han dilucidado completamente. Sin embargo, cuando estas sustancias caen por debajo de sus proporciones normales, se pueden formar cálculos a partir de una agregación de cristales. [52]
Una ingesta dietética suficiente de magnesio y citrato inhibe la formación de cálculos de oxalato de calcio y fosfato de calcio; Además, el magnesio y el citrato actúan sinérgicamente para inhibir los cálculos renales. La eficacia del magnesio para frenar la formación y el crecimiento de cálculos depende de la dosis . [30] [36] [53]
La hipocitraturia o la baja excreción urinaria de citrato (definida de forma variable como menos de 320 mg/día) puede ser una causa que contribuya a la aparición de cálculos renales en hasta 2/3 de los casos. El papel protector del citrato está vinculado a varios mecanismos; El citrato reduce la sobresaturación urinaria de sales de calcio formando complejos solubles con iones de calcio e inhibiendo el crecimiento y la agregación de cristales. La terapia con citrato de potasio se prescribe comúnmente en la práctica clínica para aumentar el citrato urinario y reducir las tasas de formación de cálculos. El citrato alcalino también se usa para aumentar los niveles de citrato en la orina. Puede recetarse o encontrarse sin receta en forma de pastilla, líquido o en polvo. [54] [55]
El diagnóstico de cálculos renales se realiza sobre la base de la información obtenida de la anamnesis, el examen físico, el análisis de orina y los estudios radiográficos . [56] El diagnóstico clínico generalmente se realiza sobre la base de la ubicación y la gravedad del dolor, que generalmente es de naturaleza cólico (aparece y desaparece en ondas espasmódicas ). El dolor de espalda se produce cuando los cálculos producen una obstrucción en el riñón. [57] El examen físico puede revelar fiebre y dolor a la palpación en el ángulo costovertebral del lado afectado. [56]
Los cálculos que contienen calcio son relativamente radiodensos (opacos a los rayos X ) y, a menudo, pueden detectarse mediante una radiografía tradicional del abdomen que incluye los riñones, los uréteres y la vejiga (película KUB [ aclaración necesaria ] ). [58] La radiografía KUB [ se necesita aclaración ] , aunque es útil para controlar el tamaño del cálculo o el paso del mismo en formadores de cálculos, podría no ser útil en situaciones agudas debido a su baja sensibilidad. [59] Alrededor del 60% de todos los cálculos renales son radiopacos. [60] [61] En general, los cálculos de fosfato de calcio tienen la mayor densidad, seguidos de los cálculos de oxalato de calcio y fosfato de magnesio y amonio. Los cálculos de cistina son sólo levemente radiodensos , mientras que los cálculos de ácido úrico suelen ser completamente radiolúcidos . [62]
En personas con antecedentes de cálculos, aquellas que tienen menos de 50 años y presentan síntomas de cálculos sin ningún signo preocupante no requieren imágenes de tomografía computarizada helicoidal . [63] Por lo general, tampoco se recomienda una tomografía computarizada (TC) en niños. [64]
De lo contrario, una tomografía computarizada helicoidal sin contraste con secciones de 5 milímetros (0,2 pulgadas) es el método de diagnóstico a utilizar para detectar cálculos renales y confirmar el diagnóstico de enfermedad de cálculos renales. [16] [56] [60] [65] [7] Casi todos los cálculos son detectables en las tomografías computarizadas, con excepción de aquellos compuestos por ciertos residuos de medicamentos en la orina, [58] como los del indinavir .
Cuando no se dispone de una tomografía computarizada, se puede realizar una pielografía intravenosa para ayudar a confirmar el diagnóstico de urolitiasis . Se trata de una inyección intravenosa de un agente de contraste seguida de una película de KUB. Los urolitos presentes en los riñones, los uréteres o la vejiga pueden definirse mejor mediante el uso de este agente de contraste. Los cálculos también se pueden detectar mediante una pielografía retrógrada , donde se inyecta un agente de contraste similar directamente en el ostium distal del uréter (donde el uréter termina cuando ingresa a la vejiga). [60]
La ecografía renal a veces puede ser útil porque brinda detalles sobre la presencia de hidronefrosis , lo que sugiere que el cálculo está bloqueando la salida de orina. [58] Los cálculos radiolúcidos, que no aparecen en KUB, pueden aparecer en estudios de imágenes por ultrasonido. Otras ventajas de la ultrasonografía renal incluyen su bajo costo y la ausencia de exposición a la radiación . La ecografía es útil para detectar cálculos en situaciones en las que se desaconsejan las radiografías o las tomografías computarizadas, como en niños o mujeres embarazadas. [66] A pesar de estas ventajas, en 2009 la ecografía renal no se consideró un sustituto de la tomografía computarizada helicoidal sin contraste en la evaluación diagnóstica inicial de la urolitiasis. [65] La razón principal de esto es que, en comparación con la TC, la ecografía renal con mayor frecuencia no detecta cálculos pequeños (especialmente cálculos ureterales) y otros trastornos graves que podrían estar causando los síntomas. [14]
Por el contrario, un estudio de 2014 sugirió que la ecografía debería usarse como prueba de diagnóstico por imágenes inicial, realizar más estudios de imágenes a discreción del médico sobre la base del criterio clínico y utilizar la ecografía en lugar de la TC como prueba de diagnóstico inicial. da como resultado una menor exposición a la radiación y un resultado igualmente bueno. [67]

Las investigaciones de laboratorio que normalmente se llevan a cabo incluyen: [56] [65] [58] [68]



Con diferencia, el tipo de cálculos renales más común en todo el mundo contiene calcio. Por ejemplo, los cálculos que contienen calcio representan alrededor del 80% de todos los casos en los Estados Unidos; normalmente contienen oxalato de calcio solo o en combinación con fosfato de calcio en forma de apatita o brushita . [25] [52] Los factores que promueven la precipitación de cristales de oxalato en la orina, como la hiperoxaluria primaria , están asociados con el desarrollo de cálculos de oxalato de calcio. [24] La formación de cálculos de fosfato de calcio se asocia con afecciones como el hiperparatiroidismo [23] y la acidosis tubular renal . [73]
La oxaluria aumenta en pacientes con ciertos trastornos gastrointestinales, incluida la enfermedad inflamatoria intestinal, como la enfermedad de Crohn , o en pacientes que se han sometido a resección del intestino delgado o procedimientos de derivación del intestino delgado. La oxaluria también aumenta en pacientes que consumen mayores cantidades de oxalato (que se encuentra en verduras y nueces). La hiperoxaluria primaria es una rara enfermedad autosómica recesiva que suele presentarse en la infancia. [74]
Los cristales de oxalato de calcio pueden presentarse en dos variedades. El monohidrato de oxalato de calcio puede aparecer como "pesas" o como óvalos largos que se asemejan a los postes individuales de una cerca. El oxalato de calcio dihidrato tiene una apariencia de “envoltura” tetragonal. [74]
Alrededor del 10 al 15% de los cálculos urinarios están compuestos de estruvita ( fosfato de magnesio y amonio hexahidratado , NH 4 MgPO 4 ·6H 2 O). [75] Los cálculos de estruvita (también conocidos como "cálculos de infección", ureasa o cálculos de triple fosfato) se forman con mayor frecuencia en presencia de infección por bacterias que descomponen la urea . Utilizando la enzima ureasa, estos organismos metabolizan la urea en amoníaco y dióxido de carbono . Esto alcaliniza la orina, lo que crea condiciones favorables para la formación de cálculos de estruvita. Proteus mirabilis , Proteus vulgaris y Morganella morganii son los organismos aislados más comunes; Los organismos menos comunes incluyen Ureaplasma urealyticum y algunas especies de Providencia , Klebsiella , Serratia y Enterobacter . Estos cálculos infecciosos se observan comúnmente en personas que tienen factores que los predisponen a infecciones del tracto urinario , como aquellos con lesión de la médula espinal y otras formas de vejiga neurogénica , desviación urinaria por conducto ileal , reflujo vesicoureteral y uropatías obstructivas . También se observan comúnmente en personas con trastornos metabólicos subyacentes, como hipercalciuria idiopática , hiperparatiroidismo y gota . Los cálculos infectados pueden crecer rápidamente y formar grandes cálculos caliciales en forma de cuerno de ciervo que requieren cirugía invasiva, como la nefrolitotomía percutánea, para el tratamiento definitivo. [75]
Los cálculos de estruvita (triple fosfato/fosfato de magnesio y amonio) tienen una morfología de "tapa de ataúd" según el microscopio. [74]
Alrededor del 5 al 10 % de todos los cálculos se forman a partir de ácido úrico . [21] Las personas con ciertas anomalías metabólicas, incluida la obesidad , [30] pueden producir cálculos de ácido úrico. También pueden formarse en asociación con afecciones que causan hiperuricosuria (cantidad excesiva de ácido úrico en la orina) con o sin hiperuricemia (cantidad excesiva de ácido úrico en el suero ). También pueden formarse en asociación con trastornos del metabolismo ácido/base en los que la orina es excesivamente ácida ( pH bajo ), lo que provoca la precipitación de cristales de ácido úrico. El diagnóstico de urolitiasis por ácido úrico se apoya en la presencia de un cálculo radiolúcido ante una acidez urinaria persistente, junto con el hallazgo de cristales de ácido úrico en muestras de orina fresca. [76]
Como se señaló anteriormente (sección sobre cálculos de oxalato de calcio), las personas con enfermedad inflamatoria intestinal ( enfermedad de Crohn , colitis ulcerosa ) tienden a tener hiperoxaluria y formar cálculos de oxalato. También tienen tendencia a formar cálculos de urato. Los cálculos de urato son especialmente comunes después de la resección del colon .
Los cálculos de ácido úrico aparecen como cristales pleomórficos , generalmente con forma de diamante. También pueden parecer cuadrados o varillas polarizables. [74]
Las personas con ciertos errores congénitos del metabolismo poco comunes tienen propensión a acumular sustancias formadoras de cristales en la orina. Por ejemplo, quienes padecen cistinuria , cistinosis y síndrome de Fanconi pueden formar cálculos compuestos de cistina . La formación de cálculos de cistina se puede tratar con alcalinización de la orina y restricción de proteínas en la dieta. Las personas afectadas por xantinuria suelen producir cálculos compuestos de xantina . Las personas afectadas por la deficiencia de adenina fosforribosiltransferasa pueden producir cálculos de 2,8-dihidroxiadenina , [77] los alcaptonúricos producen cálculos de ácido homogentísico y los iminoglicinúricos producen cálculos de glicina , prolina e hidroxiprolina . [78] [79] También se ha observado que la urolitiasis ocurre en el contexto del uso terapéutico de medicamentos, con cristales de fármaco que se forman dentro del tracto renal en algunas personas que actualmente reciben tratamiento con agentes como indinavir , [80] sulfadiazina , [81] y triamtereno . [82]
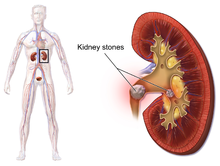
La urolitiasis se refiere a cálculos que se originan en cualquier parte del sistema urinario, incluidos los riñones y la vejiga. [16] La nefrolitiasis se refiere a la presencia de este tipo de cálculos en los riñones. Los cálculos caliciales son agregaciones en el cáliz menor o mayor , partes del riñón que pasan la orina al uréter (el tubo que conecta los riñones con la vejiga urinaria). La afección se denomina ureterolitiasis cuando se localiza un cálculo en el uréter. También se pueden formar cálculos o pasar a la vejiga, una afección conocida como cálculos en la vejiga . [83]

Los cálculos de menos de 5 mm (0,2 pulgadas) de diámetro salen espontáneamente hasta en el 98% de los casos, mientras que los que miden de 5 a 10 mm (0,2 a 0,4 pulgadas) de diámetro salen espontáneamente en menos del 53% de los casos. [84]
Los cálculos que son lo suficientemente grandes como para llenar los cálices renales se llaman cálculos coraliformes y están compuestos de estruvita en la gran mayoría de los casos, que se forma sólo en presencia de bacterias formadoras de ureasa . Otras formas que posiblemente pueden crecer hasta convertirse en cálculos cuerno de ciervo son las compuestas de cistina, oxalato de calcio monohidrato y ácido úrico. [85]
Las medidas preventivas dependen del tipo de piedras. En personas con cálculos de calcio, beber muchos líquidos, los diuréticos tiazídicos y el citrato son eficaces, al igual que el alopurinol en personas con niveles elevados de ácido úrico en la orina. [86] [87]
La terapia específica debe adaptarse al tipo de cálculos involucrados. La dieta puede influir en el desarrollo de cálculos renales. Las estrategias preventivas incluyen alguna combinación de modificaciones dietéticas y medicamentos con el objetivo de reducir la carga excretora de compuestos calculógenos en los riñones. [32] [88] [89] Las recomendaciones dietéticas para minimizar la formación de cálculos renales incluyen:
El mantenimiento de la orina diluida mediante una terapia intensa con líquidos es beneficioso en todas las formas de cálculos renales, por lo que aumentar el volumen de orina es un principio clave para la prevención de los cálculos renales. La ingesta de líquidos debe ser suficiente para mantener una producción de orina de al menos 2 litros (68 onzas líquidas estadounidenses ) por día. [87] Una ingesta elevada de líquidos puede reducir la probabilidad de recurrencia de cálculos renales o puede aumentar el tiempo entre el desarrollo de cálculos sin efectos no deseados.
El calcio se une al oxalato disponible en el tracto gastrointestinal , impidiendo así su absorción en el torrente sanguíneo . Reducir la absorción de oxalato disminuye el riesgo de cálculos renales en personas susceptibles. [96] Debido a esto, algunos médicos recomiendan aumentar la ingesta de lácteos para que su contenido de calcio sirva como aglutinante de oxalato . Tomar tabletas de citrato de calcio durante o después de las comidas que contienen alimentos con alto contenido de oxalato [97] puede ser útil si el calcio de la dieta no se puede aumentar por otros medios, como en aquellos con intolerancia a la lactosa. El suplemento de calcio preferido para las personas con riesgo de formación de cálculos es el citrato de calcio, a diferencia del carbonato de calcio, porque ayuda a aumentar la excreción urinaria de citrato. [89]
Además de una hidratación oral vigorosa y una mayor ingesta de calcio en la dieta, otras estrategias de prevención incluyen evitar dosis más altas de suplementos de vitamina C (ya que el ascorbato se metaboliza en oxalato) y la restricción de alimentos ricos en oxalato como las verduras de hoja , el ruibarbo , los productos de soja y el chocolate . [98] Sin embargo, no se ha realizado ningún ensayo aleatorio y controlado de restricción de oxalato para probar la hipótesis de que la restricción de oxalato reduce la formación de cálculos. [97] Alguna evidencia indica que la ingesta de magnesio disminuye el riesgo de cálculos renales sintomáticos. [98]
La base del tratamiento médico de los cálculos de ácido úrico es la alcalinización (aumento del pH ) de la orina. Los cálculos de ácido úrico se encuentran entre los pocos tipos susceptibles de terapia de disolución, conocida como quimiolisis . La quimiolisis generalmente se logra mediante el uso de medicamentos orales, aunque en algunos casos se pueden realizar agentes intravenosos o incluso la instilación de ciertos agentes irrigantes directamente sobre el cálculo, mediante nefrostomía anterógrada o catéteres ureterales retrógrados . [42] La acetazolamida es un medicamento que alcaliniza la orina. Además de la acetazolamida o como alternativa, existen determinados suplementos dietéticos que producen una alcalinización similar de la orina. Estos incluyen citrato alcalino , bicarbonato de sodio , citrato de potasio , citrato de magnesio y bicitrato (una combinación de ácido cítrico monohidrato y citrato de sodio dihidrato). [99] Además de la alcalinización de la orina, estos suplementos tienen la ventaja adicional de aumentar el nivel de citrato en la orina, lo que ayuda a reducir la agregación de cálculos de oxalato de calcio. [42]
Aumentar el pH de la orina a alrededor de 6,5 proporciona las condiciones óptimas para la disolución de los cálculos de ácido úrico. Aumentar el pH de la orina a un valor superior a 7,0 puede aumentar el riesgo de formación de cálculos de fosfato cálcico, aunque este concepto es controvertido ya que el citrato inhibe la cristalización de fosfato cálcico. Analizar la orina periódicamente con papel de nitrazina puede ayudar a garantizar que el pH de la orina se mantenga en este rango óptimo. Con este enfoque, se puede esperar que la tasa de disolución del cálculo sea de alrededor de 10 mm (0,4 pulgadas) de radio del cálculo por mes. [42]
El hidróxido de calcio disminuye el calcio urinario cuando se combina con alimentos ricos en ácido oxálico como las verduras de hojas verdes. [100]
Una de las terapias médicas reconocidas para la prevención de cálculos son las tiazidas y los diuréticos similares a las tiazidas , como la clortalidona o la indapamida . Estos medicamentos inhiben la formación de cálculos que contienen calcio al reducir la excreción urinaria de calcio. [14] La restricción de sodio es necesaria para el efecto clínico de las tiazidas, ya que el exceso de sodio promueve la excreción de calcio. Las tiazidas funcionan mejor para la hipercalciuria por fuga renal (niveles altos de calcio en la orina), una afección en la que los niveles altos de calcio en la orina son causados por un defecto renal primario. Las tiazidas son útiles para tratar la hipercalciuria absortiva, una afección en la que el nivel alto de calcio en la orina es el resultado de una absorción excesiva en el tracto gastrointestinal. [52]
Para las personas con hiperuricosuria y cálculos de calcio, el alopurinol es uno de los pocos tratamientos que se ha demostrado que reduce la recurrencia de cálculos renales. El alopurinol interfiere con la producción de ácido úrico en el hígado . El medicamento también se usa en personas con gota o hiperuricemia (niveles elevados de ácido úrico en suero ). [101] La dosis se ajusta para mantener una excreción urinaria reducida de ácido úrico. El nivel de ácido úrico sérico igual o inferior a 6 mg/100 ml suele ser un objetivo terapéutico. La hiperuricemia no es necesaria para la formación de cálculos de ácido úrico; La hiperuricosuria puede ocurrir en presencia de ácido úrico sérico normal o incluso bajo . Algunos médicos recomiendan agregar alopurinol sólo en personas en las que persisten la hiperuricosuria y la hiperuricemia, a pesar del uso de un agente alcalinizante de la orina como el bicarbonato de sodio o el citrato de potasio . [42]
El tamaño de los cálculos influye en la velocidad de paso espontáneo de los mismos. Por ejemplo, hasta el 98% de los cálculos pequeños (menos de 5 mm (0,2 pulgadas) de diámetro) pueden pasar espontáneamente a través de la orina dentro de las cuatro semanas posteriores al inicio de los síntomas, [7] pero para los cálculos más grandes (5 a 10 mm (0,2 pulgadas) a 0,4 pulgadas) de diámetro), la tasa de paso espontáneo disminuye a menos del 53%. [84] La ubicación inicial del cálculo también influye en la probabilidad de su paso espontáneo. Las tasas aumentan del 48% para los cálculos ubicados en el uréter proximal al 79% para los cálculos ubicados en la unión vesicoureteral, independientemente del tamaño del cálculo. [84] Suponiendo que no se encuentre una obstrucción de alto grado o una infección asociada en el tracto urinario y que los síntomas sean relativamente leves, se pueden utilizar varias medidas no quirúrgicas para estimular el paso de un cálculo. [42] Los formadores recurrentes de cálculos se benefician de un tratamiento más intenso, incluida la ingesta adecuada de líquidos y el uso de ciertos medicamentos, así como un seguimiento cuidadoso. [102]
El tratamiento del dolor a menudo requiere la administración intravenosa de AINE u opioides. [14] Los AINE parecen algo mejores que los opioides o el paracetamol en personas con función renal normal. [103] Los medicamentos por vía oral suelen ser eficaces para molestias menos graves. [66] El uso de antiespasmódicos no tiene ningún beneficio adicional. [9]
El uso de medicamentos para acelerar el paso espontáneo de los cálculos en el uréter se denomina terapia médica expulsiva. [104] [105] Varios agentes, incluidos los bloqueadores alfa adrenérgicos (como la tamsulosina ) y los bloqueadores de los canales de calcio (como la nifedipina ), pueden ser eficaces. [104] Los alfabloqueantes probablemente hacen que más personas expulsen sus cálculos y pueden expulsarlos en menos tiempo. [105] Las personas que toman alfabloqueantes también pueden usar menos analgésicos y es posible que no necesiten visitar el hospital. [105] Los alfabloqueantes parecen ser más eficaces para los cálculos más grandes (más de 5 mm de tamaño) que para los cálculos más pequeños. [105] Sin embargo, el uso de alfabloqueantes puede estar asociado con un ligero aumento de los efectos graves e indeseados de este medicamento. [105] Una combinación de tamsulosina y un corticosteroide puede ser mejor que la tamsulosina sola. [104] Estos tratamientos también parecen ser útiles además de la litotricia. [7]

La litotricia extracorpórea por ondas de choque (LEOC) es una técnica no invasiva para la eliminación de cálculos renales. La mayoría de las LEOC se realizan cuando el cálculo está presente cerca de la pelvis renal . ESWL implica el uso de una máquina litotriptor para administrar pulsos de energía ultrasónica de alta intensidad, enfocados y aplicados externamente para provocar la fragmentación de un cálculo durante un período de aproximadamente 30 a 60 minutos. Tras su introducción en los Estados Unidos en febrero de 1984, la LEOC fue rápida y ampliamente aceptada como una alternativa de tratamiento para los cálculos renales y ureterales. [106] Actualmente se utiliza en el tratamiento de cálculos no complicados ubicados en el riñón y el uréter superior, siempre que la carga agregada de cálculos (tamaño y número de cálculos) sea inferior a 20 mm (0,8 pulgadas) y la anatomía del riñón afectado sea normal. . [107] [108]
Para un cálculo de más de 10 milímetros (0,39 pulgadas), es posible que la ESWL no ayude a romper el cálculo en un solo tratamiento; en cambio, es posible que se necesiten dos o tres tratamientos. Alrededor del 80-85% de los cálculos renales simples pueden tratarse eficazmente con LEOC. [7] Varios factores pueden influir en su eficacia, incluida la composición química del cálculo, la presencia de anatomía renal anómala y la ubicación específica del cálculo dentro del riñón, la presencia de hidronefrosis, el índice de masa corporal y la distancia del cálculo al superficie de la piel. [106]
Los efectos adversos comunes de la LEOC incluyen traumatismo agudo , como hematomas en el lugar de la administración del shock, y daño a los vasos sanguíneos del riñón. [109] [110] De hecho, la gran mayoría de las personas que son tratadas con una dosis típica de ondas de choque utilizando entornos de tratamiento actualmente aceptados probablemente experimenten algún grado de lesión renal aguda . [106] La lesión renal aguda inducida por LEOC depende de la dosis (aumenta con el número total de ondas de choque administradas y con la configuración de potencia del litotriptor) y puede ser grave, [106] incluyendo hemorragia interna y hematomas subcapsulares . En raras ocasiones, estos casos pueden requerir transfusión de sangre e incluso provocar insuficiencia renal aguda . Las tasas de hematoma pueden estar relacionadas con el tipo de litotriptor utilizado; Se han informado tasas de hematoma de menos del 1 % y hasta el 13 % para diferentes máquinas litotriptor. [110] Estudios recientes muestran una reducción de la lesión tisular aguda cuando el protocolo de tratamiento incluye una breve pausa después del inicio del tratamiento, y una mejor rotura de los cálculos y una reducción de la lesión cuando la LEOC se realiza con una frecuencia de onda de choque lenta. [106]
Además del potencial antes mencionado de lesión renal aguda, los estudios en animales sugieren que estas lesiones agudas pueden progresar hasta la formación de cicatrices, lo que resulta en una pérdida del volumen renal funcional. [109] [110] Estudios prospectivos recientes también indican que las personas de edad avanzada tienen un mayor riesgo de desarrollar hipertensión de nueva aparición después de LEOC. Además, un estudio retrospectivo de casos y controles publicado por investigadores de la Clínica Mayo en 2006 encontró un mayor riesgo de desarrollar diabetes mellitus e hipertensión en personas que se habían sometido a ESWL, en comparación con personas de la misma edad y sexo que se habían sometido a un tratamiento no quirúrgico. El hecho de que el trauma agudo progrese o no hasta provocar efectos a largo plazo probablemente dependa de múltiples factores que incluyen la dosis de la onda de choque (es decir, el número de ondas de choque emitidas, la velocidad de administración, el ajuste de potencia, las características acústicas del litotriptor en particular y la frecuencia del retratamiento). ), así como ciertos factores de riesgo fisiopatológicos predisponentes intrínsecos. [106]
Para abordar estas preocupaciones, la Asociación Estadounidense de Urología estableció el Grupo de Trabajo sobre Litotricia por Ondas de Choque para brindar una opinión experta sobre la seguridad y la relación riesgo-beneficio de la LEOC. El grupo de trabajo publicó un libro blanco que describe sus conclusiones en 2009. Concluyeron que la relación riesgo-beneficio sigue siendo favorable para muchas personas. [106] Las ventajas de la LEOC incluyen su naturaleza no invasiva, el hecho de que es técnicamente fácil de tratar la mayoría de los cálculos del tracto urinario superior y que, al menos de forma aguda, es un tratamiento bien tolerado y de baja morbilidad para la gran mayoría de los pacientes. gente. Sin embargo, recomendaron reducir la velocidad de activación de las ondas de choque de 120 pulsos por minuto a 60 pulsos por minuto para reducir el riesgo de lesión renal y aumentar el grado de fragmentación de los cálculos. [106]
A veces se prescriben alfabloqueantes después de la litotricia por ondas de choque para ayudar a que los trozos del cálculo abandonen el cuerpo de la persona. [111] Al relajar los músculos y ayudar a mantener abiertos los vasos sanguíneos, los alfabloqueantes pueden relajar los músculos del uréter para permitir el paso de los fragmentos de cálculos renales. En comparación con la atención habitual o el tratamiento con placebo, los alfabloqueantes pueden provocar una eliminación más rápida de los cálculos, una menor necesidad de tratamiento adicional y menos efectos no deseados. [111] También pueden eliminar los cálculos renales en más adultos que el procedimiento estándar de litotricia por ondas de choque. Los efectos no deseados asociados con los alfabloqueantes son visitas de emergencia al hospital y regreso al hospital por problemas relacionados con los cálculos, pero estos efectos fueron más comunes en adultos que no recibieron alfabloqueantes como parte de su tratamiento. [111]
La mayoría de los cálculos de menos de 5 mm (0,2 pulgadas) desaparecen espontáneamente. [32] [7] Sin embargo, puede ser necesaria una cirugía inmediata en personas con un solo riñón funcional, cálculos obstructivos bilaterales, una infección del tracto urinario y, por lo tanto, se presume, un riñón infectado, o dolor intratable. [112] A partir de mediados de la década de 1980, tratamientos menos invasivos como la litotricia extracorpórea por ondas de choque, la ureteroscopia y la nefrolitotomía percutánea comenzaron a reemplazar la cirugía abierta como las modalidades de elección para el tratamiento quirúrgico de la urolitiasis. [7] Más recientemente, la ureteroscopia flexible se ha adaptado para facilitar la creación de una nefrostomía retrógrada para la nefrolitotomía percutánea. Este enfoque todavía está bajo investigación, aunque los primeros resultados son favorables. [113] La nefrolitotomía percutánea o, en raras ocasiones, la nefrolitotomía anatrófica , es el tratamiento de elección para los cálculos grandes o complicados (como los cálculos caliciales coraliformes) o los cálculos que no se pueden extraer mediante procedimientos menos invasivos. [56] [7]
La ureteroscopia se ha vuelto cada vez más popular a medida que los ureteroscopios de fibra óptica rígidos y flexibles se han vuelto más pequeños. Una técnica ureteroscópica implica la colocación de un stent ureteral (un pequeño tubo que se extiende desde la vejiga hasta el uréter y el riñón) para proporcionar alivio inmediato de un riñón obstruido. La colocación de un stent puede ser útil para salvar un riñón con riesgo de insuficiencia renal aguda posrenal debido al aumento de la presión hidrostática, la hinchazón y la infección ( pielonefritis y pionefrosis ) causadas por un cálculo obstructivo. Los stents ureterales varían en longitud de 24 a 30 cm (9,4 a 11,8 pulgadas) y la mayoría tienen una forma comúnmente conocida como "doble J" o "doble coleta", debido al rizo en ambos extremos. Están diseñados para permitir que la orina fluya a través de una obstrucción en el uréter. Pueden retenerse en el uréter durante días o semanas a medida que las infecciones se resuelven y los cálculos se disuelven o fragmentan mediante ESWL o algún otro tratamiento. Los stents dilatan los uréteres, lo que puede facilitar la instrumentación, y también proporcionan una referencia clara para ayudar en la visualización de los uréteres y cualquier cálculo asociado en los exámenes radiográficos. La presencia de stents ureterales permanentes puede causar molestias mínimas a moderadas, incontinencia de frecuencia o urgencia e infección, que en general se resuelve al retirarlos. La mayoría de los stents ureterales se pueden extraer mediante cistoscopia durante una visita al consultorio bajo anestesia tópica después de la resolución de la urolitiasis. [114] Actualmente, las investigaciones no están claras si la colocación de un stent temporal durante la ureteroscopia produce resultados diferentes a los de no colocar un stent en términos de número de visitas al hospital por problemas posoperatorios, dolor a corto o largo plazo, necesidad de analgésicos narcóticos y riesgo de infección urinaria. , necesidad de repetir el procedimiento o estrechamiento del uréter debido a la cicatrización. [115]
Las técnicas ureteroscópicas más definitivas para la extracción de cálculos (en lugar de simplemente evitar la obstrucción) incluyen la extracción con cesta y la ureterolitotricia por ultrasonido. La litotricia con láser es otra técnica que implica el uso de un láser de holmio : granate de itrio y aluminio (Ho:YAG) para fragmentar cálculos en la vejiga, los uréteres y los riñones. [116]
Las técnicas ureteroscópicas por lo general son más efectivas que la LEOC para el tratamiento de cálculos ubicados en el uréter inferior, con tasas de éxito de 93 a 100% utilizando la litotricia con láser Ho:YAG. [84] Aunque muchos profesionales han preferido tradicionalmente la LEOC para el tratamiento de cálculos ubicados en el uréter superior, la experiencia más reciente sugiere que las técnicas ureteroscópicas ofrecen claras ventajas en el tratamiento de los cálculos del uréter superior. Específicamente, la tasa de éxito general es mayor, se necesitan menos intervenciones repetidas y visitas posoperatorias, y los costos del tratamiento son menores después del tratamiento ureteroscópico en comparación con la LEOC. Estas ventajas son especialmente evidentes con piedras de más de 10 mm (0,4 pulgadas) de diámetro. Sin embargo, debido a que la ureteroscopia del uréter superior es mucho más desafiante que la LEOC, muchos urólogos todavía prefieren usar la LEOC como tratamiento de primera línea para los cálculos de menos de 10 mm y la ureteroscopia para los de más de 10 mm de diámetro. [84] La ureteroscopia es el tratamiento preferido en personas embarazadas y con obesidad mórbida, así como en aquellas con trastornos hemorrágicos . [7]

Los cálculos renales afectan a todos los grupos geográficos, culturales y raciales. El riesgo de por vida es de alrededor del 10-15% en el mundo desarrollado, pero puede llegar al 20-25% en el Medio Oriente . El mayor riesgo de deshidratación en climas cálidos, junto con una dieta un 50% más baja en calcio y un 250% más alta en oxalatos en comparación con las dietas occidentales, explica el mayor riesgo neto en Medio Oriente. [118] En el Medio Oriente, los cálculos de ácido úrico son más comunes que los cálculos que contienen calcio. [25] El número de muertes debidas a cálculos renales se estima en 19.000 por año, siendo bastante constante entre 1990 y 2010. [119]
En América del Norte y Europa, el número anual de nuevos casos de cálculos renales es aproximadamente del 0,5%. En los Estados Unidos, la frecuencia en la población de urolitiasis ha aumentado del 3,2% al 5,2% desde mediados de los años setenta hasta mediados de los noventa. [21] En los Estados Unidos, alrededor del 9% de la población ha tenido un cálculo renal. [2]
El costo total del tratamiento de la urolitiasis fue de 2 mil millones de dólares en 2003. [58] Alrededor del 65 al 80% de las personas con cálculos renales son hombres; la mayoría de los cálculos en las mujeres se deben a defectos metabólicos (como la cistinuria ) o a infecciones en el caso de los cálculos de estruvita . [75] [120] [19] Los trastornos por cálculos del tracto urinario son más comunes en hombres que en mujeres. Los hombres suelen experimentar su primer episodio entre los 30 y 40 años, mientras que en las mujeres la edad de primera presentación es algo más tardía. [75] La edad de aparición muestra una distribución bimodal en las mujeres, con episodios que alcanzan su punto máximo a los 35 y 55 años. [58] Las tasas de recurrencia se estiman en un 50% en un período de 10 años y un 75% en un período de 20 años, [21] y algunas personas experimentan diez o más episodios a lo largo de su vida. [75]
Una revisión de 2010 concluyó que las tasas de enfermedad están aumentando. [117]
La existencia de cálculos renales se registró por primera vez hace miles de años, con diversas explicaciones; Saducismus Triumphatus de Joseph Glanville , por ejemplo, ofrece una descripción detallada de la expulsión de pequeñas piedras por parte de Abraham Mechelburg a través de la virga de su pene, atribuyendo el problema a la brujería. [121]
En 1901, una piedra descubierta en la pelvis de una antigua momia egipcia databa del 4.800 a.C.
Todos los textos médicos de la antigua Mesopotamia , India , China , Persia , Grecia y Roma mencionaron la enfermedad cálculosa. Parte del juramento hipocrático sugiere que en la antigua Grecia había cirujanos en ejercicio a quienes los médicos debían ceder para las litotomías o la extirpación quirúrgica de cálculos. El tratado médico romano De Medicina de Aulo Cornelio Celso contenía una descripción de la litotomía, [122] y este trabajo sirvió de base para este procedimiento hasta el siglo XVIII. [123]
Ejemplos de personas que tuvieron cálculos renales incluyen a Napoleón I, Epicuro , Napoleón III , Pedro el Grande , Luis XIV , Jorge IV , Oliver Cromwell , Lyndon B. Johnson , Benjamin Franklin , Michel de Montaigne , Francis Bacon , Isaac Newton , Samuel Pepys. , William Harvey , Herman Boerhaave y Antonio Scarpa . [124]
A partir de 1520 comenzaron a surgir nuevas técnicas de litotomía, pero la operación seguía siendo arriesgada. Después de que Henry Jacob Bigelow popularizara la técnica de la litopaxia en 1878, [125] la tasa de mortalidad se redujo de aproximadamente el 24% al 2,4%. Sin embargo, otras técnicas de tratamiento continuaron produciendo un alto nivel de mortalidad, especialmente entre urólogos sin experiencia. [123] [124] En 1980, Dornier MedTech introdujo la litotricia extracorpórea por ondas de choque para romper cálculos mediante pulsos acústicos, y desde entonces esta técnica se ha generalizado. [106]
El término cálculo renal proviene del latín rēnēs , que significa "riñones", y cálculo , que significa "guijarro". La litiasis (formación de cálculos) en los riñones se llama nefrolitiasis ( / ˌ n ɛ f r oʊ l ɪ ˈ θ aɪ ə s ɪ s / ) , de nefro- , que significa riñón, + -lith , que significa piedra, y -iasis , que significa trastorno. Se puede hacer una distinción entre nefrolitiasis y urolitiasis porque no todos los cálculos urinarios (urolitos) se forman en el riñón; también pueden formarse en la vejiga. Pero la distinción es a menudo clínicamente irrelevante (con procesos de enfermedad y tratamientos similares en ambos sentidos) y, por lo tanto, las palabras se utilizan a menudo como sinónimos.
Aunque los cálculos renales no suelen aparecer en niños, la incidencia está aumentando. [126] Estos cálculos se encuentran en el riñón en dos tercios de los casos notificados y en el uréter en los casos restantes. Los niños mayores corren mayor riesgo independientemente de si son hombres o mujeres. [127]
Al igual que ocurre con los adultos, la mayoría de los cálculos renales pediátricos están compuestos predominantemente de oxalato de calcio ; Los cálculos de estruvita y fosfato cálcico son menos comunes. Los cálculos de oxalato de calcio en los niños se asocian con altas cantidades de calcio, oxalato y magnesio en la orina ácida. [128]
El tratamiento de los cálculos renales en niños es similar al tratamiento para adultos, incluida la litotricia por ondas de choque, medicación y tratamiento mediante endoscopio a través de la vejiga, el riñón o la piel. [129] De estos tratamientos, la investigación no está clara si las ondas de choque son más efectivas que los medicamentos o un endoscopio a través de la vejiga, pero probablemente sean menos exitosos que un endoscopio a través de la piel hasta el riñón. [129] Cuando se ingresa con un endoscopio a través del riñón, es probable que un endoscopio regular y uno de tamaño pequeño tengan tasas de éxito similares en la eliminación de cálculos. Los alfabloqueantes, un tipo de medicamento, pueden aumentar la eliminación exitosa de los cálculos renales en comparación con un placebo y sin ibuprofeno. [129]
El síndrome metabólico y sus enfermedades asociadas de obesidad y diabetes como factores de riesgo generales de cálculos renales están bajo investigación para determinar si la excreción urinaria de calcio, oxalato y urato es mayor que en personas con peso normal o bajo peso, y si la dieta y la actividad física tienen roles. [130] [131] Los factores dietéticos, de ingesta de líquidos y de estilo de vida siguen siendo temas importantes para la investigación sobre la prevención de cálculos renales, a partir de 2017. [132]
Se ha explorado la microbiota intestinal como un factor que contribuye a la enfermedad de cálculos, lo que indica que algunas bacterias pueden ser diferentes en las personas que forman cálculos renales. [133] Una bacteria, Oxalobacter formigenes , es potencialmente beneficiosa para mitigar los cálculos de oxalato de calcio debido a su capacidad para metabolizar el oxalato como su única fuente de carbono, [134] pero una investigación de 2018 sugiere que, en cambio, es parte de una red de bacterias degradantes de oxalato. [135] Además, un estudio encontró que el uso de antibióticos orales , que altera la microbiota intestinal, [136] puede aumentar las probabilidades de que una persona desarrolle un cálculo renal. [137]
Entre los rumiantes , los urolitos causan problemas con mayor frecuencia en los machos que en las hembras; Es más probable que la flexura sigmoidea del tracto urinario de los machos rumiantes obstruya el paso. Los machos castrados tempranamente corren mayor riesgo debido al menor diámetro uretral. [138]
La baja relación de ingesta de Ca:P favorece la formación de urolitos fosfáticos (p. ej., estruvita). [138] La incidencia entre los corderos se puede minimizar manteniendo una proporción de ingesta dietética de Ca:P de 2:1. [138] [139]
El pH alcalino (más alto) favorece la formación de cálculos de carbonatos y fosfatos. Para los rumiantes domésticos, el equilibrio catiónico:aniónico en la dieta a veces se ajusta para asegurar un pH de la orina ligeramente ácido, para prevenir la formación de cálculos. [138]
Se pueden encontrar diferentes generalizaciones con respecto a los efectos del pH en la formación de urolitos de silicato. [138] [140] A este respecto, cabe señalar que, en algunas circunstancias, el carbonato de calcio acompaña a la sílice en los urolitos silíceos. [141]
Los piensos granulados pueden favorecer la formación de urolitos de fosfato, debido al aumento de la excreción urinaria de fósforo. Esto es atribuible a una menor producción de saliva cuando se alimentan con raciones granuladas que contienen componentes finamente molidos. Cuanto menos fosfato sanguíneo se reparte en la saliva, más tiende a excretarse en la orina. [142] (La mayor parte del fosfato de la saliva se excreta por las heces. [143] )
Los urolitos de oxalato pueden ocurrir en rumiantes, aunque estos problemas por la ingestión de oxalato pueden ser relativamente poco comunes. Se ha informado urolitiasis en rumiantes asociada con la ingestión de oxalato. [144] Sin embargo, no se encontró daño tubular renal ni depósito visible de cristales de oxalato de calcio en los riñones en ovejas de un año alimentadas con dietas que contenían oxalato soluble al 6,5 por ciento de la materia seca de la dieta durante aproximadamente 100 días. [145]
Las condiciones que limitan la ingesta de agua pueden provocar la formación de cálculos. [146]
Para el alivio de la urolitiasis obstructiva se pueden considerar diversas intervenciones quirúrgicas, por ejemplo, la amputación del proceso uretral en su base cerca del glande del pene en rumiantes machos, la uretrostomía perineal o la cistostomía con tubo. [146]