.jpg/440px-Monitor_(medical).jpg)

En medicina, la monitorización es la observación de una enfermedad, condición o uno o varios parámetros médicos a lo largo del tiempo.
Se puede realizar midiendo continuamente ciertos parámetros mediante un monitor médico (por ejemplo, midiendo continuamente los signos vitales mediante un monitor de cabecera) y/o realizando repetidamente pruebas médicas (como el control de glucosa en sangre con un glucómetro en personas con diabetes mellitus ).
La transmisión de datos desde un monitor a una estación de monitoreo distante se conoce como telemetría o biotelemetría .
El monitoreo se puede clasificar según el objetivo de interés, incluyendo:
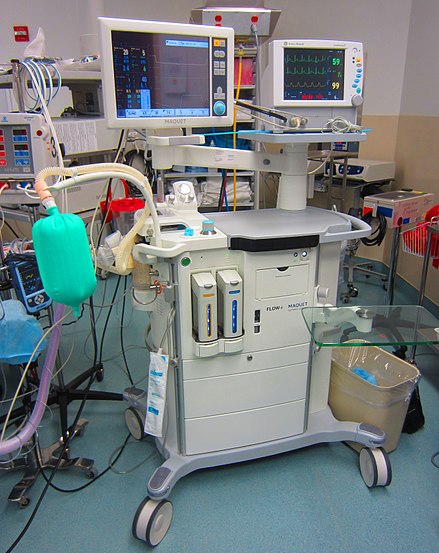
La monitorización de los parámetros vitales puede incluir varios de los mencionados anteriormente, y lo más habitual es que incluya al menos la presión arterial y la frecuencia cardíaca , y preferiblemente también la oximetría de pulso y la frecuencia respiratoria . Los monitores multimodales que miden y muestran simultáneamente los parámetros vitales relevantes suelen estar integrados en los monitores de cabecera de las unidades de cuidados intensivos y en las máquinas de anestesia de los quirófanos . Estos permiten la monitorización continua de un paciente, y el personal médico está continuamente informado de los cambios en el estado general de un paciente. Algunos monitores pueden incluso advertir de condiciones cardíacas fatales pendientes antes de que el personal clínico note signos visibles, como la fibrilación auricular o la contracción ventricular prematura (CVP).
Un monitor médico o monitor fisiológico es un dispositivo médico que se utiliza para la monitorización. Puede estar compuesto por uno o más sensores , componentes de procesamiento, dispositivos de visualización (que a veces se denominan en sí mismos "monitores"), así como enlaces de comunicación para mostrar o registrar los resultados en otro lugar a través de una red de monitorización. [ cita requerida ]
Los sensores de los monitores médicos incluyen biosensores y sensores mecánicos. Por ejemplo, el fotodiodo se utiliza en la oximetría de pulso y el sensor de presión se utiliza en la medición no invasiva de la presión arterial.
El componente traductor de los monitores médicos es responsable de convertir las señales de los sensores a un formato que pueda mostrarse en el dispositivo de visualización o transferirse a una pantalla externa o dispositivo de grabación.
Los datos fisiológicos se muestran de forma continua en una pantalla CRT , LED o LCD como canales de datos a lo largo del eje del tiempo. Pueden ir acompañados de lecturas numéricas de parámetros calculados sobre los datos originales, como valores máximos, mínimos y promedio, frecuencias de pulso y respiratorias, etc. [ cita requerida ]
Además de los seguimientos de los parámetros fisiológicos a lo largo del tiempo (eje X), las pantallas médicas digitales tienen lecturas numéricas automatizadas de los parámetros pico y/o promedio que se muestran en la pantalla.
Los dispositivos de visualización médica modernos suelen utilizar procesamiento de señales digitales (DSP), que tiene las ventajas de la miniaturización , la portabilidad y las pantallas multiparámetro que pueden rastrear muchos signos vitales diferentes a la vez. [ cita requerida ]
En cambio, las pantallas analógicas antiguas para pacientes se basaban en osciloscopios y tenían un solo canal, normalmente reservado para la monitorización electrocardiográfica ( ECG ). Por lo tanto, los monitores médicos tendían a ser muy especializados. Un monitor registraba la presión arterial del paciente , mientras que otro medía la oximetría de pulso y otro el ECG. Los modelos analógicos posteriores tenían un segundo o tercer canal que se mostraba en la misma pantalla, normalmente para controlar los movimientos respiratorios y la presión arterial . Estas máquinas se utilizaron ampliamente y salvaron muchas vidas, pero tenían varias restricciones, entre ellas la sensibilidad a las interferencias eléctricas , las fluctuaciones del nivel de base y la ausencia de lecturas numéricas y alarmas. [ cita requerida ]
Varios modelos de monitores multiparamétricos son conectables en red, es decir, pueden enviar sus datos a una estación central de monitorización de la UCI, donde un solo miembro del personal puede observar y responder a varios monitores de cabecera simultáneamente. La telemetría ambulatoria también se puede lograr mediante modelos portátiles que funcionan con baterías y que son llevados por el paciente y que transmiten sus datos a través de una conexión de datos inalámbrica .
La monitorización digital ha creado la posibilidad, que se encuentra en pleno desarrollo, de integrar los datos fisiológicos de las redes de monitorización de pacientes en los nuevos sistemas de registro electrónico de salud y de registro digital de los hospitales, utilizando estándares de atención médica adecuados que han sido desarrollados para este propósito por organizaciones como IEEE y HL7 . Este nuevo método de registro de datos de pacientes reduce la probabilidad de error humano en la documentación y, en última instancia, reducirá el consumo general de papel. Además, la interpretación automatizada del ECG incorpora códigos de diagnóstico automáticamente en los registros. El software integrado del monitor médico puede encargarse de la codificación de datos de acuerdo con estos estándares y enviar mensajes a la aplicación de registros médicos, que los decodifica e incorpora los datos en los campos adecuados.
La conectividad de larga distancia puede ser útil para la telemedicina , que implica la prestación de atención médica clínica a distancia.
Un monitor médico también puede tener la función de producir una alarma (por ejemplo, usando señales audibles) para alertar al personal cuando se establecen ciertos criterios, como cuando algún parámetro excede o cae por debajo de los límites de nivel.
Los monitores portátiles, incluso los que se llevan debajo de la piel, abren un campo de acción completamente nuevo. Esta clase de monitores transmite información recopilada en redes de área corporal ( BAN ) a teléfonos inteligentes y agentes autónomos implementados, por ejemplo .
El control de parámetros clínicos tiene como objetivo principal detectar cambios (o ausencia de cambios) en el estado clínico de un individuo. Por ejemplo, el parámetro de saturación de oxígeno se suele controlar para detectar cambios en la capacidad respiratoria de un individuo.
Al monitorear parámetros clínicos, las diferencias entre los resultados de pruebas (o los valores de un parámetro monitoreado continuamente después de un intervalo de tiempo) pueden reflejar (o ambos) un cambio real en el estado de la condición o una variabilidad prueba-reprueba del método de prueba.
En la práctica, la posibilidad de que una diferencia se deba a la variabilidad test-retest puede excluirse casi con certeza si la diferencia es mayor que una "diferencia crítica" predefinida. Esta "diferencia crítica" (CD) se calcula como: [2]
, donde: [2]
Por ejemplo, si un paciente tiene un nivel de hemoglobina de 100 g/L, la variación analítica ( CV a ) es 1,8% y la variabilidad intraindividual CV i es 2,2%, entonces la diferencia crítica es 8,1 g/L. Por lo tanto, para cambios de menos de 8 g/L desde una prueba anterior, puede ser necesario considerar la posibilidad de que el cambio sea completamente causado por la variabilidad test-retest además de considerar los efectos de, por ejemplo, enfermedades o tratamientos.
Las diferencias críticas para otras pruebas incluyen la concentración de albúmina urinaria a primera hora de la mañana, con una diferencia crítica del 40 %. [2]
En un laboratorio clínico, una verificación delta es un método de control de calidad de laboratorio que compara el resultado de una prueba actual con los resultados de pruebas anteriores de la misma persona y detecta si hay una diferencia sustancial, que puede definirse como una diferencia crítica según la sección anterior o definida por otros criterios predefinidos. Si la diferencia excede los criterios predefinidos, el resultado se informa solo después de la confirmación manual por parte del personal de laboratorio, con el fin de excluir un error de laboratorio como causa de la diferencia. [4] Para marcar las muestras como desviadas de lo anterior, se eligen los valores de corte exactos para dar un equilibrio entre la sensibilidad y el riesgo de verse abrumado por indicadores de falsos positivos. [5] Este equilibrio, a su vez, depende de los diferentes tipos de situaciones clínicas en las que se utilizan los puntos de corte y, por lo tanto, a menudo se utilizan diferentes puntos de corte en diferentes departamentos, incluso en el mismo hospital. [ 5]
El desarrollo de nuevas técnicas de monitoreo es un campo avanzado y en desarrollo en la medicina inteligente , medicina integrativa asistida por biomedicina, medicina alternativa , medicina preventiva personalizada y medicina predictiva que enfatiza el monitoreo de datos médicos integrales de pacientes, personas en riesgo y personas sanas utilizando dispositivos biomédicos avanzados, inteligentes y mínimamente invasivos , biosensores , laboratorios en chips (en el futuro, nanomedicina [6] [7] dispositivos como nanorobots ) y herramientas avanzadas de diagnóstico médico computarizado y alerta temprana en una breve entrevista clínica y prescripción de medicamentos .
A medida que avanzan las investigaciones biomédicas , la nanotecnología y la nutrigenómica , al darse cuenta de las capacidades de autocuración del cuerpo humano y la creciente conciencia de las limitaciones de la intervención médica mediante el enfoque exclusivo de medicamentos químicos del tratamiento médico de la vieja escuela, nuevas investigaciones muestran el enorme daño que pueden causar los medicamentos, [8] [9] los investigadores están trabajando para satisfacer la necesidad de un estudio más exhaustivo y un seguimiento clínico continuo personal de las condiciones de salud, manteniendo la intervención médica heredada como último recurso.
En muchos problemas médicos, los medicamentos ofrecen un alivio temporal de los síntomas mientras que la raíz del problema permanece desconocida sin datos suficientes de todos nuestros sistemas biológicos [10] . Nuestro cuerpo está equipado con subsistemas con el propósito de mantener el equilibrio y las funciones de autocuración. La intervención sin datos suficientes puede dañar esos subsistemas de curación. [10] El seguimiento de la medicina llena el vacío para prevenir errores de diagnóstico y puede ayudar en la investigación médica futura al analizar todos los datos de muchos pacientes.

El ciclo de desarrollo en medicina es extremadamente largo, hasta 20 años, debido a la necesidad de aprobaciones de la Administración de Alimentos y Medicamentos de los Estados Unidos (FDA), por lo tanto, muchas de las soluciones de monitoreo de medicamentos no están disponibles hoy en día en la medicina convencional.

Monitoreo mínimo aceptable
1. Observación clínica (uno a uno) 2. Oximetría de pulso 3. Presión arterial no invasiva 4. ECG 5. Temperatura central 6. Dióxido de carbono al final de la espiración (si hay un tubo traqueal o un dispositivo de vía aérea supraglótico in situ)
Monitoreo adicional que debería estar disponible de inmediato
1. Glucemia capilar 2. Estimulador nervioso
Seguimiento adicional que debería estar disponible
1. Gasto urinario 2. Monitorización de la presión invasiva (línea arterial, presión venosa central) 3. Monitorización del gasto cardíaco 4. Acceso a investigaciones hematológicas y bioquímicas
Presencia del anestesista durante toda la anestesia
A. Inducción y mantenimiento de la anestesia
1. Oxímetro de pulso 2. Monitoreo no invasivo de la presión arterial 3. Oxígeno inspirado y espirado, dióxido de carbono, óxido nitroso y vapor 4. Presión de las vías respiratorias 5. Un estimulador nervioso siempre que se utilice un relajante muscular 6. Temperatura (preoperatoria) y para cualquier procedimiento con una duración de anestesia >30 min
B. Recuperación de la anestesia
1. Oxímetro de pulso 2. Monitor de presión arterial no invasivo 3. Electrocardiógrafo 4. Capnógrafo si el paciente tiene un tubo traqueal o un dispositivo de vía aérea supraglótica in situ, o está profundamente sedado 5. Temperatura
C. Seguimiento adicional
1. Algunos pacientes requerirán una monitorización adicional: por ejemplo, presiones intravasculares, gasto cardíaco. 2. Se recomiendan monitores de profundidad de la anestesia cuando los pacientes están anestesiados con técnicas intravenosas totales.
D. Técnicas regionales y sedación para procedimientos quirúrgicos
1. Oxímetro de pulso 2. Monitorización no invasiva de la presión arterial 3. Electrocardiógrafo 4. Monitor de dióxido de carbono al final de la espiración si el paciente está sedado. [17]
{{cite journal}}: CS1 maint: multiple names: authors list (link)