Un profesional de la salud , profesional de la salud o trabajador de la salud (a veces abreviado HCW ) [1] es un proveedor de tratamiento y asesoramiento de atención médica basado en capacitación formal y experiencia. El campo incluye a aquellos que trabajan como enfermeros , médicos (como médicos de familia , internistas , obstetras , psiquiatras , radiólogos , cirujanos , etc.), asistentes médicos , dietistas registrados , veterinarios , técnicos veterinarios , optometristas , farmacéuticos , técnicos de farmacia , asistentes médicos , fisioterapeutas , terapeutas ocupacionales , dentistas , parteras , psicólogos , audiólogos o científicos de la salud , o que realizan servicios en profesiones de salud afines . Los expertos en salud pública y salud comunitaria también son profesionales de la salud.


La fuerza laboral de la atención médica comprende una amplia variedad de profesiones y ocupaciones que brindan algún tipo de servicio de atención médica, incluidos profesionales de atención directa como médicos , enfermeras profesionales , asistentes médicos , enfermeras , terapeutas respiratorios , dentistas , farmacéuticos , patólogos del habla y el lenguaje , fisioterapeutas , terapeutas ocupacionales , fisioterapeutas y terapeutas conductuales , así como profesionales de la salud afines como flebotomistas , científicos de laboratorio médico , dietistas y trabajadores sociales . A menudo trabajan en hospitales , centros de atención médica y otros puntos de prestación de servicios, pero también en capacitación académica, investigación y administración. Algunos brindan servicios de atención y tratamiento para pacientes en hogares privados. Muchos países tienen una gran cantidad de trabajadores de salud comunitarios que trabajan fuera de las instituciones de atención médica formales. Los gerentes de servicios de atención médica , los técnicos de información de salud y otro personal de asistencia y trabajadores de apoyo también se consideran una parte vital de los equipos de atención médica. [2]
Los profesionales de la salud se agrupan comúnmente en profesiones de la salud . Dentro de cada campo de especialización, los profesionales a menudo se clasifican según el nivel de habilidad y la especialización de las habilidades. Los "profesionales de la salud" son trabajadores altamente calificados, en profesiones que generalmente requieren un amplio conocimiento, incluido el estudio de nivel universitario que conduce a la concesión de un primer título o una calificación superior. [3] Esta categoría incluye médicos, asistentes médicos, enfermeras registradas, veterinarios, técnicos veterinarios, asistentes veterinarios, dentistas, parteras, radiólogos, farmacéuticos, fisioterapeutas, optometristas, practicantes del departamento de operaciones y otros. Los profesionales de la salud afines, también conocidos como "profesionales asociados de la salud" en la Clasificación Internacional Uniforme de Ocupaciones , respaldan la implementación de planes de atención médica, tratamiento y derivación generalmente establecidos por médicos, enfermeras, profesionales de atención respiratoria y otros profesionales de la salud, y generalmente requieren calificaciones formales para ejercer su profesión. Además, el personal de asistencia sin licencia ayuda a brindar servicios de atención médica según lo permitido. [ cita requerida ]
Otra forma de categorizar a los profesionales de la salud es según el subcampo en el que ejercen, como atención de salud mental, atención durante el embarazo y el parto, atención quirúrgica, atención de rehabilitación o salud pública. [ cita requerida ]
Un profesional de la salud mental es un trabajador de la salud que ofrece servicios para mejorar la salud mental de las personas o tratar enfermedades mentales . Estos incluyen psiquiatras , asistentes médicos de psiquiatría , psicólogos clínicos, de asesoramiento y escolares , terapeutas ocupacionales , trabajadores sociales clínicos , enfermeras practicantes de salud mental y psiquiátrica , terapeutas matrimoniales y familiares , consejeros de salud mental , así como otros profesionales de la salud y profesiones de salud afines. Estos proveedores de atención médica a menudo tratan las mismas enfermedades, trastornos, afecciones y problemas; sin embargo, su alcance de práctica a menudo difiere. La diferencia más significativa entre las categorías de profesionales de la salud mental es la educación y la formación. [4] Hay muchos efectos perjudiciales para los trabajadores de la salud. Muchos han tenido diversos síntomas psicológicos negativos que van desde trauma emocional hasta ansiedad muy severa. Los trabajadores de la salud no han sido tratados correctamente y, debido a eso, su salud mental, física y emocional se ha visto afectada. El autor de SAGE dijo que había un 94% de enfermeras que habían experimentado al menos un TEPT después de la experiencia traumática. Otros han experimentado pesadillas, recuerdos y reacciones emocionales a corto y largo plazo. [5] El abuso está causando efectos perjudiciales en estos trabajadores de la salud. La violencia está provocando que los trabajadores de la salud tengan una actitud negativa hacia las tareas laborales y los pacientes, y debido a eso se sienten "presionados para aceptar el pedido, dispensar un producto o administrar un medicamento". [6] A veces puede variar desde acoso verbal hasta acoso sexual o físico, ya sea que el abusador sea un paciente, familiares del paciente, un médico, supervisores o enfermeras. [ cita requerida ]
Un profesional de la salud materna y neonatal es un experto en atención médica que se ocupa del cuidado de las mujeres y sus hijos antes, durante y después del embarazo y el parto. Dichos profesionales de la salud incluyen obstetras , asistentes médicos , parteras , enfermeras obstétricas y muchos otros. Una de las principales diferencias entre estas profesiones es la capacitación y la autoridad para proporcionar servicios quirúrgicos y otras intervenciones que salvan vidas. [7] En algunos países en desarrollo, las parteras tradicionales son la principal fuente de atención durante el embarazo y el parto para muchas mujeres y familias, aunque no están certificadas ni autorizadas. Según las investigaciones, las tasas de infelicidad entre los obstetras y ginecólogos (Ob-Gyns) oscilan entre el 40 y el 75 por ciento. [8]
Un profesional de atención geriátrica planifica y coordina la atención de los ancianos y/o discapacitados para promover su salud, mejorar su calidad de vida y mantener su independencia durante el mayor tiempo posible. [9] Incluyen geriatras , terapeutas ocupacionales , asistentes médicos , enfermeras practicantes de gerontología para adultos , enfermeras especialistas clínicas , farmacéuticos clínicos geriátricos, enfermeras geriátricas , gerentes de atención geriátrica , asistentes geriátricos , asistentes de enfermería, cuidadores y otros que se centran en las necesidades de salud y atención psicológica de los adultos mayores. [ cita requerida ]
Un cirujano es un profesional de la salud y un experto que se especializa en la planificación y prestación de los cuidados perioperatorios de un paciente, incluso durante las etapas de anestesia, cirugía y recuperación. Pueden incluir cirujanos generales y especialistas , asistentes médicos , cirujanos asistentes, asistentes quirúrgicos, cirujanos veterinarios , técnicos veterinarios , anestesiólogos , asistentes de anestesiólogos , enfermeros anestesistas, enfermeros quirúrgicos , oficiales clínicos , profesionales del quirófano , técnicos en anestesia , enfermeros perioperatorios , tecnólogos quirúrgicos y otros. [ cita requerida ]
Un profesional de la atención de rehabilitación es un trabajador de la salud que proporciona atención y tratamiento cuyo objetivo es mejorar y restaurar la capacidad funcional y la calidad de vida de las personas con discapacidades o impedimentos físicos . Estos incluyen fisiatras , asistentes médicos , enfermeras de rehabilitación, especialistas en enfermería clínica , enfermeras practicantes , fisioterapeutas , quiroprácticos , ortesistas , protésicos , terapeutas ocupacionales , terapeutas recreativos , audiólogos , patólogos del habla y el lenguaje , terapeutas respiratorios , consejeros de rehabilitación , terapeutas de rehabilitación física , entrenadores deportivos , técnicos de fisioterapia, técnicos ortopédicos, técnicos protésicos, asistentes de cuidado personal y otros. [10]
La optometría es un campo tradicionalmente asociado con la corrección de errores refractivos mediante el uso de anteojos o lentes de contacto y el tratamiento de enfermedades oculares. Los optometristas también brindan atención ocular general, incluidos exámenes de detección de glaucoma y retinopatía diabética y el tratamiento de afecciones oculares o de rutina. Los optometristas también pueden realizar una formación adicional para especializarse en varios campos, incluido el glaucoma , la retina médica, la baja visión o la pediatría . En algunos países, como el Reino Unido, los Estados Unidos y Canadá, los optometristas también pueden realizar una formación adicional para poder realizar algunos procedimientos quirúrgicos.
Los proveedores de diagnóstico médico son trabajadores de la salud responsables del proceso de determinar qué enfermedad o condición explica los síntomas y signos de una persona. A menudo se lo denomina diagnóstico, con el contexto médico implícito. Esto generalmente involucra a un equipo de proveedores de atención médica en varias unidades de diagnóstico. Estos incluyen radiólogos , radiólogos , ecografistas , científicos de laboratorio médico , patólogos y profesionales relacionados. [ cita requerida ]
_of_Branch_Dental_Clinic_Sasebo,_Japan_drills_a_cavity_while_his_dental_assistant,_Miho_Otubo,_ensures_the_area_remains_clean.jpg/440px-thumbnail.jpg)
Un profesional de la atención dental es un profesional de la salud y un experto que brinda atención y tratamiento para promover y restaurar la salud bucal. Entre ellos se incluyen dentistas y cirujanos dentales , asistentes dentales , auxiliares dentales , higienistas dentales , enfermeros dentales , técnicos dentales , terapeutas dentales o terapeutas de salud bucal y profesionales relacionados.
El cuidado y tratamiento del pie, el tobillo y la parte inferior de la pierna pueden ser brindados por podólogos , quiropodistas , pedortistas , profesionales de la salud de los pies , asistentes médicos podiátricos, enfermeras podiátricas y otros.
Un profesional de la salud pública se centra en mejorar la salud de las personas, las familias y las comunidades mediante la prevención y el tratamiento de enfermedades y lesiones, la vigilancia de casos y la promoción de conductas saludables. Esta categoría incluye especialistas en medicina comunitaria y preventiva, asistentes médicos , enfermeras de salud pública , farmacéuticos , especialistas en enfermería clínica , dietistas , funcionarios de salud ambiental ( inspectores de salud pública ), paramédicos , epidemiólogos , dentistas de salud pública y otros. [ cita requerida ]
En muchas sociedades, los practicantes de la medicina alternativa tienen contacto con un número significativo de personas, ya sea como parte del sistema de atención de la salud formal o como parte de él. Entre ellos se encuentran los practicantes de acupuntura , Ayurveda , herbolaria , homeopatía , naturopatía , Reiki , sanación energética Shamballa Reiki , medicina Siddha , medicina tradicional china , medicina tradicional coreana , Unani y yoga. En algunos países, como Canadá, los quiroprácticos y osteópatas (que no deben confundirse con los médicos de medicina osteopática en los Estados Unidos ) se consideran practicantes de medicina alternativa.
.jpg/440px-NIOSH_Aerosol_Sampler_(8743397933).jpg)
El personal sanitario se enfrenta a retos de salud y seguridad únicos y el Instituto Nacional de Seguridad y Salud Ocupacional (NIOSH) lo reconoce como un sector industrial prioritario en la Agenda Nacional de Investigación Ocupacional (NORA) para identificar y proporcionar estrategias de intervención en cuestiones de salud y seguridad ocupacional. [11]
La exposición a enfermedades infecciosas respiratorias como la tuberculosis (causada por Mycobacterium tuberculosis ) y la influenza se puede reducir con el uso de respiradores ; esta exposición es un riesgo ocupacional significativo para los profesionales de la salud. [12] Los trabajadores de la salud también corren el riesgo de contraer enfermedades que se contraen a través del contacto prolongado con un paciente, incluida la sarna . [13] Los profesionales de la salud también corren el riesgo de contraer enfermedades transmitidas por la sangre como la hepatitis B , la hepatitis C y el VIH/SIDA a través de heridas con agujas o contacto con fluidos corporales. [14] [15] Este riesgo se puede mitigar con la vacunación cuando hay una vacuna disponible, como con la hepatitis B. [15] En situaciones epidémicas, como la epidemia del virus del Ébola en África occidental de 2014-2016 o el brote de SARS de 2003 , los trabajadores de la salud corren un riesgo aún mayor y se vieron afectados desproporcionadamente en los brotes de ébola y SARS. [16]
En general, el equipo de protección personal (EPP) adecuado es el modo de primera línea de protección para los trabajadores de la salud contra las enfermedades infecciosas. Para que sea eficaz contra enfermedades altamente contagiosas, el equipo de protección personal debe ser impermeable y evitar que la piel y las membranas mucosas entren en contacto con material infeccioso. Se utilizan diferentes niveles de equipo de protección personal creados según estándares únicos en situaciones en las que el riesgo de infección es diferente. Prácticas como el triple uso de guantes y múltiples respiradores no brindan un mayor nivel de protección y representan una carga para el trabajador, que además corre un mayor riesgo de exposición al quitarse el EPP. El cumplimiento de las reglas adecuadas sobre el equipo de protección personal puede ser difícil en ciertas situaciones, como entornos tropicales o entornos de bajos recursos. Una revisión sistemática Cochrane de 2020 encontró evidencia de baja calidad de que el uso de tela más transpirable en el EPP, el doble uso de guantes y el entrenamiento activo reducen el riesgo de contaminación, pero que se necesitan más ensayos controlados aleatorizados para determinar cuál es la mejor manera de capacitar a los trabajadores de la salud en el uso adecuado del EPP. [16]
Con base en las recomendaciones del Centro para el Control y la Prevención de Enfermedades (CDC) de los Estados Unidos para la detección y prueba de tuberculosis, se deben seguir las siguientes prácticas recomendadas al contratar y emplear personal de atención médica. [17]
Al contratar personal de atención médica, el solicitante debe completar lo siguiente: [18] una evaluación de riesgo de tuberculosis, [19] una evaluación de síntomas de tuberculosis para al menos aquellos enumerados en la página de Signos y síntomas, [20] una prueba de tuberculosis de acuerdo con las pautas para la prueba de infección de tuberculosis, [21] y una evaluación adicional para la enfermedad de tuberculosis según sea necesario (por ejemplo, radiografía de tórax para profesionales de la salud con una prueba de tuberculosis positiva) [18] Los CDC recomiendan un análisis de sangre, también conocido como ensayo de liberación de interferón gamma (IGRA), o una prueba cutánea, también conocida como prueba cutánea de tuberculina de Mantoux (TST). [21] Una prueba de sangre de tuberculosis para pruebas de referencia no requiere una prueba de dos pasos. Si se utiliza el método de prueba cutánea para evaluar a los profesionales de la salud al momento de la contratación, entonces se debe utilizar una prueba de dos pasos. No se recomienda una prueba de un solo paso. [18]
Los CDC han detallado más detalles sobre las pruebas recomendadas para varios escenarios. [22] En resumen:
De acuerdo con estas pautas de prueba recomendadas, dos resultados negativos de TST con una diferencia de 12 meses entre sí constituyen una TST de dos pasos.
Para la detección, las pruebas y la educación anuales, el único requisito recurrente para todos los profesionales sanitarios es recibir educación sobre la tuberculosis anualmente. [18] Si bien los CDC ofrecen materiales educativos, no hay un requisito bien definido sobre lo que constituye una educación anual satisfactoria. La prueba anual de tuberculosis ya no se recomienda a menos que haya una exposición conocida o una transmisión en curso en un centro de atención médica. Si se considera que un profesional sanitario tiene un mayor riesgo ocupacional de tuberculosis, se puede considerar la posibilidad de realizar una prueba de detección anual. En el caso de los profesionales sanitarios con un historial documentado de un resultado positivo en la prueba de tuberculosis, no es necesario volver a realizar la prueba, sino que deben completar una evaluación de los síntomas de la tuberculosis. Se supone que todo profesional sanitario que se haya sometido a una prueba de rayos X de tórax ha tenido un resultado positivo en la prueba anteriormente. Si está considerando la salud mental, puede consultar a su médico para que lo evalúe en su caso. Se recomienda ver a alguien al menos una vez al año para asegurarse de que no haya habido cambios repentinos. [23]
El estrés laboral y el agotamiento laboral son muy frecuentes entre los profesionales de la salud. [24] Algunos estudios sugieren que el estrés en el lugar de trabajo es generalizado en la industria de la atención médica debido a los niveles inadecuados de personal , las largas horas de trabajo , la exposición a enfermedades infecciosas y sustancias peligrosas que conducen a enfermedades o muerte, y en algunos países la amenaza de litigios por mala praxis . Otros factores estresantes incluyen el trabajo emocional de cuidar a personas enfermas y las altas cargas de pacientes. Las consecuencias de este estrés pueden incluir el abuso de sustancias , el suicidio , el trastorno depresivo mayor y la ansiedad , todos los cuales ocurren en tasas más altas en los profesionales de la salud que en la población trabajadora en general. Los niveles elevados de estrés también están relacionados con altas tasas de agotamiento , ausentismo y errores de diagnóstico, y tasas reducidas de satisfacción del paciente . [25] En Canadá, un informe nacional ( Proveedores de atención médica de Canadá ) también indicó tasas más altas de ausentismo debido a enfermedad o discapacidad entre los trabajadores de la atención médica en comparación con el resto de la población trabajadora, aunque los que trabajan en la atención médica informaron niveles similares de buena salud y menos informes de lesiones en el trabajo. [26]
Hay algunas pruebas de que la terapia cognitivo-conductual , el entrenamiento y la terapia de relajación (que incluyen meditación y masajes ) y la modificación de los horarios pueden reducir el estrés y el agotamiento en múltiples sectores de los proveedores de atención médica. Se están realizando investigaciones en esta área, especialmente en lo que respecta a los médicos, cuyo estrés ocupacional y agotamiento son menos investigados en comparación con otras profesiones de la salud. [27]
Los trabajadores de la salud corren un mayor riesgo de sufrir lesiones en el trabajo debido a la violencia. Los pacientes y visitantes borrachos, confundidos y hostiles son una amenaza constante para los proveedores que intentan tratar a los pacientes. Con frecuencia, las agresiones y la violencia en un entorno sanitario no se denuncian y se supone erróneamente que son parte del trabajo. [28] Los incidentes violentos suelen ocurrir durante la atención individual; estar solo con los pacientes aumenta el riesgo de agresión de los trabajadores de la salud. [29] En los Estados Unidos, los trabajadores de la salud experimentan 2 ⁄ 3 de los incidentes de violencia no mortal en el lugar de trabajo. [28] Las unidades psiquiátricas representan la proporción más alta de incidentes violentos, con un 40%; les siguen las unidades geriátricas (20%) y el departamento de emergencias (10%). La violencia en el lugar de trabajo también puede causar trauma psicológico. [29]
Los profesionales de la salud también son propensos a sufrir falta de sueño debido a sus trabajos. Muchos profesionales de la salud trabajan por turnos y, por lo tanto, experimentan desajustes entre su horario laboral y su ritmo circadiano . En 2007, se descubrió que el 32% de los trabajadores de la salud dormían menos de 6 horas por noche. La falta de sueño también predispone a los profesionales de la salud a cometer errores que pueden poner en peligro a un paciente. [30]
Especialmente en tiempos como el actual (2020), los riesgos para los profesionales de la salud se extienden a la salud mental. Las investigaciones de los últimos meses destacan que la COVID-19 ha contribuido en gran medida a la degradación de la salud mental en los proveedores de atención médica. Esto incluye, entre otros, ansiedad, depresión/agotamiento e insomnio. [ cita requerida ]
Un estudio realizado por Di Mattei et al. (2020) reveló que el 12,63% de las enfermeras que trabajan con COVID-19 y el 16,28% de otros trabajadores de la salud que trabajan con COVID-19 informaron síntomas de ansiedad extremadamente graves en el pico de la pandemia. [31] Además, se realizó otro estudio con 1.448 empleados a tiempo completo en Japón. Los participantes fueron encuestados al inicio del estudio en marzo de 2020 y nuevamente en mayo de 2020. El resultado del estudio mostró que la angustia psicológica y la ansiedad habían aumentado más entre los trabajadores de la salud durante el brote de COVID-19. [32]
De manera similar, los estudios también han demostrado que, tras la pandemia, al menos uno de cada cinco profesionales sanitarios informa síntomas de ansiedad. [33] En concreto, el aspecto de la "ansiedad se evaluó en 12 estudios, con una prevalencia agrupada del 23,2%" tras la COVID. [33] Si se consideran los 1.448 participantes, ese porcentaje asciende a unas 335 personas.
Los resbalones, tropiezos y caídas son la segunda causa más común de reclamaciones de indemnización por accidente de trabajo en los EE. UU. y causan el 21 % de las ausencias laborales debido a lesiones. Estas lesiones suelen dar lugar a distensiones y esguinces ; las mujeres, las personas mayores de 45 años y las personas que han trabajado menos de un año en un entorno sanitario son las que corren mayor riesgo. [36]
Un estudio epidemiológico publicado en 2018 examinó el estado auditivo de los trabajadores del sector de la asistencia social y de la salud (HSA) expuestos al ruido para estimar y comparar la prevalencia de la pérdida auditiva por subsector dentro del sector. La mayoría de las estimaciones de prevalencia del subsector de HSA oscilaron entre el 14% y el 18%, pero el subsector de laboratorios médicos y de diagnóstico tuvo una prevalencia del 31% y las oficinas de todos los demás profesionales de la salud tuvieron una prevalencia del 24%. El subsector de servicios de guardería infantil también tuvo un riesgo un 52% mayor que la industria de referencia. [37]
La exposición a medicamentos peligrosos , incluidos los utilizados en quimioterapia , es otro riesgo laboral potencial. Estos medicamentos pueden causar cáncer y otros problemas de salud. [38]
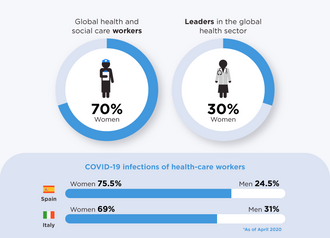
Las trabajadoras de la salud pueden enfrentarse a tipos específicos de condiciones de salud y estrés relacionados con el lugar de trabajo. Según la Organización Mundial de la Salud , las mujeres predominan en la fuerza laboral de salud formal en muchos países y son propensas a lesiones musculoesqueléticas (causadas por tareas laborales físicamente exigentes, como levantar y mover pacientes) y agotamiento. Las trabajadoras de la salud están expuestas a medicamentos y productos químicos peligrosos en el lugar de trabajo que pueden causar resultados reproductivos adversos, como abortos espontáneos y malformaciones congénitas . En algunos contextos, las trabajadoras de la salud también están sujetas a violencia de género por parte de compañeros de trabajo y pacientes. [39] [40]
Muchas jurisdicciones informan de déficits en la cantidad de recursos humanos de salud capacitados para satisfacer las necesidades de salud de la población y/o los objetivos de prestación de servicios, especialmente en áreas con escasez de servicios médicos. Por ejemplo, en los Estados Unidos, el presupuesto federal de 2010 invirtió 330 millones de dólares para aumentar la cantidad de médicos, asistentes médicos, enfermeras practicantes, enfermeras y dentistas que ejercen en áreas del país que experimentan escasez de profesionales de la salud capacitados. El presupuesto amplía los programas de reembolso de préstamos para médicos, enfermeras y dentistas que acepten ejercer en áreas con escasez de servicios médicos. Esta financiación mejorará la capacidad de las escuelas de enfermería para aumentar la cantidad de enfermeras. También permitirá a los estados aumentar el acceso a la atención de la salud bucal a través de subvenciones para el desarrollo de la fuerza laboral dental . Los nuevos recursos del presupuesto sustentarán la expansión de la fuerza laboral de atención de la salud financiada en la Ley de Recuperación . [41] En 2011, había 15,7 millones de profesionales de la salud en los EE. UU. [36]
En Canadá, el presupuesto federal de 2011 anunció un programa de condonación de préstamos estudiantiles de Canadá para alentar y apoyar a nuevos médicos de familia, asistentes médicos, enfermeras profesionales y enfermeras para que ejerzan en comunidades rurales o remotas desatendidas del país, incluidas las comunidades que brindan servicios de salud a las Primeras Naciones y a las poblaciones inuit . [42]
En Uganda, el Ministerio de Salud informa que hasta el 50% de los puestos de personal sanitario en las zonas rurales y desatendidas siguen vacantes. A principios de 2011, el Ministerio estaba realizando investigaciones y análisis de costos para determinar los paquetes de atracción y retención más adecuados para los médicos, enfermeros, farmacéuticos y técnicos de laboratorio en las zonas rurales del país. [43]
A nivel internacional, la Organización Mundial de la Salud estima una escasez de casi 4,3 millones de médicos, parteras, enfermeras y trabajadores de apoyo en todo el mundo para alcanzar los niveles de cobertura objetivo de intervenciones esenciales de atención primaria de salud. [44] La escasez se informa que es más grave en 57 de los países más pobres, especialmente en África subsahariana.
Las enfermeras son el tipo de profesionales médicos que más se enfrentan a la escasez de personal en todo el mundo. Existen numerosas razones por las que se produce la escasez de enfermeras a nivel mundial. Algunas de ellas son: salarios inadecuados, un gran porcentaje de enfermeras en activo tienen más de 45 años y se acercan a la edad de jubilación, agotamiento y falta de reconocimiento. [45]
Se han puesto en marcha programas de incentivos para ayudar a paliar el déficit de farmacéuticos y estudiantes de farmacia. Se desconoce el motivo de la escasez de estudiantes de farmacia, pero se puede inferir que se debe al nivel de dificultad del programa. [46]
La escasez de personal de enfermería puede dar lugar a niveles de dotación de personal inseguros que conducen a una atención deficiente a los pacientes. Un problema común es que se produzcan cinco o más incidentes por día en un entorno hospitalario como resultado de que las enfermeras no descansan o no tienen pausas para comer adecuadas. [47]
Por lo general, es ilegal ejercer la profesión sin una licencia válida y vigente. En la mayoría de las jurisdicciones, la prestación de servicios de atención médica está regulada por el gobierno. Las personas que presten servicios médicos, de enfermería u otros servicios profesionales sin la certificación o licencia correspondiente pueden enfrentar sanciones y cargos penales que pueden llevar a una pena de prisión. La cantidad de profesiones sujetas a regulación, los requisitos para que las personas obtengan una licencia profesional y la naturaleza de las sanciones que se pueden imponer por incumplimiento varían según la jurisdicción.
En los Estados Unidos, según las leyes del estado de Michigan , una persona es culpable de un delito grave si se la identifica como practicante de la profesión de la salud sin una licencia o registro personal válidos. Los profesionales de la salud también pueden ser encarcelados si se los encuentra culpables de practicar más allá de los límites permitidos por sus licencias y registro. Las leyes estatales definen el alcance de la práctica de la medicina, la enfermería y una serie de profesiones de la salud afines. [48] [ ¿ Fuente poco confiable? ] En Florida, ejercer la medicina sin la licencia correspondiente es un delito clasificado como delito grave de tercer grado, [49] que puede dar lugar a una pena de prisión de hasta cinco años. Ejercer una profesión de atención médica sin licencia que resulte en lesiones corporales graves se clasifica como delito grave de segundo grado, [49] que proporciona hasta 15 años de prisión.
En el Reino Unido, los profesionales de la salud están regulados por el estado; el Consejo de Profesiones Sanitarias y Asistenciales del Reino Unido (HCPC, por sus siglas en inglés) protege el "título" de cada profesión que regula. Por ejemplo, es ilegal que alguien se llame a sí mismo terapeuta ocupacional o radiólogo si no está en el registro que lleva el HCPC.