.jpg/440px-Fragment_of_hypodermic_needle_stuck_inside_arm_of_IV_drug_user_(x-ray).jpg)
La inyección de drogas es un método de introducción de un fármaco en el torrente sanguíneo a través de una aguja hipodérmica hueca, que se perfora a través de la piel hacia el cuerpo (generalmente por vía intravenosa , pero también en una ubicación intramuscular o subcutánea ). La terapia intravenosa , una forma de inyección de drogas, se practica universalmente en la atención médica modernizada. En 2004 [update], había 13,2 millones de personas en todo el mundo que se autoadministraban drogas inyectables sin supervisión médica, [ aclaración necesaria ] de las cuales el 22% son de países desarrollados. [1]
Se inyecta una amplia variedad de drogas, a menudo opioides : pueden incluir medicamentos recetados legalmente y medicamentos como la morfina , así como compuestos más fuertes que a menudo se prefieren en el uso recreativo de drogas , que a menudo son ilegales. Aunque existen varios métodos para tomar drogas, algunas personas prefieren la inyección porque los efectos completos de la droga se experimentan muy rápidamente, generalmente en cinco a diez segundos. También evita el metabolismo de primer paso en el hígado, lo que resulta en una mayor biodisponibilidad y eficiencia para muchas drogas (como la morfina o la diacetilmorfina / heroína ; aproximadamente dos tercios de las cuales se destruyen en el hígado cuando se consumen por vía oral) que la ingestión oral. El efecto es que la persona obtiene un efecto más fuerte (pero de acción más corta) de la misma cantidad de droga. Por lo tanto, la inyección de drogas a menudo está relacionada con la dependencia de sustancias .
En la cultura de las drogas de uso recreativo , la preparación puede incluir mezclar la droga en polvo con agua para crear una solución acuosa, que luego se inyecta. Este acto se conoce coloquialmente como "golpear", " disparar ", "aplastar", "golpear", "pinchar" o "levantar", a menudo dependiendo de la subcultura de drogas específica en la que se utiliza el término (por ejemplo, heroína , cocaína o metanfetamina ).
Además de los problemas generales asociados con cualquier administración de medicamentos por vía intravenosa (ver riesgos de la terapia intravenosa ), existen algunos problemas específicos asociados con la inyección de medicamentos por parte de personas no profesionales, como:

La droga, que suele presentarse en forma de polvo o cristal (aunque no siempre), se disuelve en agua, normalmente en una cuchara, una lata, un tapón de botella, el fondo de una lata de refresco u otro recipiente metálico. Los programas de intercambio de agujas proporcionan recipientes cilíndricos de metal (a veces llamados "cocinadores") . Los usuarios introducen la cantidad de agua necesaria en una jeringa y la vierten sobre la droga. A continuación, la solución se mezcla y se calienta desde abajo si es necesario. El calentamiento se utiliza principalmente con la heroína (aunque no siempre, dependiendo del tipo de heroína), [4] pero también se utiliza a menudo con otras drogas, especialmente comprimidos triturados. El clorhidrato de cocaína (cocaína en polvo) se disuelve con bastante facilidad sin calor. La heroína preparada para el mercado europeo es insoluble en agua y normalmente requiere la adición de un ácido como el ácido cítrico o el ácido ascórbico (vitamina C) en polvo para disolver la droga. Debido a los peligros de utilizar zumo de limón o vinagre para acidificar la solución, se pueden conseguir paquetes de ácido cítrico y vitamina C en polvo en los intercambios de agujas de Europa. En Estados Unidos, se utiliza vinagre y jugo de limón para inyectarse crack . Los ácidos convierten la base de cocaína insoluble en agua del crack en una sal de cocaína (acetato de cocaína o citrato de cocaína), que es soluble en agua (como el clorhidrato de cocaína).
Una vez disueltos los medicamentos, se utiliza una jeringa pequeña (normalmente de 0,5 o 1 cc) para extraer la solución a través de un filtro, normalmente un algodón de un filtro de cigarrillo o un hisopo de algodón . Las jeringas de "tuberculina" y los tipos de jeringas que se utilizan para inyectar insulina son los más utilizados. Las jeringas de uso común suelen tener una aguja incorporada de calibre 28 (o similar) de entre 1/2 y 5/8 pulgadas de largo.
El lugar de inyección preferido es el pliegue del codo (es decir, la vena cubital media ), en la mano que no escribe. Otros usuarios optan por utilizar la vena basílica ; si bien puede ser más fácil de "dar", se debe tener cuidado ya que dos nervios corren paralelos a la vena, lo que aumenta la posibilidad de daño nervioso, así como la posibilidad de un "corte" arterial. [5]
Respecto a la vía de administración , la mayor parte de las drogas inyectables, pero no todas, se administran por inyección intravenosa , mientras que algunas se administran por inyección subcutánea o intramuscular (incluido el skin popping , que a menudo implica una inyección de depósito ).
Los riesgos de la inyección de drogas son causados por una variedad de factores, incluyendo prácticas de inyección sucias o inseguras como el sangrado [9] y las inyecciones repetidas en el mismo sitio. [10] Los usuarios de drogas inyectables que no desinfectan adecuadamente la piel o no usan productos de inyección limpios tienen un mayor riesgo de celulitis , abscesos y tromboflebitis ; estas infecciones pueden posteriormente resultar en sepsis y bacteriemia , que pueden ser fatales si no se tratan. [10] Las inyecciones repetidas, especialmente aquellas con prácticas inseguras, pueden resultar en problemas médicos adicionales que incluyen la formación de trombosis y endocarditis infecciosa . [10] En casos raros, la osteomielitis del tórax puede ser causada por el uso de drogas intravenosas.
Los riesgos adicionales de las prácticas de inyección inseguras resultan principalmente de compartir materiales (agujas, hornillos, jeringas) utilizados en la inyección. [10] Los patógenos transmitidos por la sangre , como el VIH , la hepatitis B y la hepatitis C, son de particular preocupación entre los usuarios de drogas inyectables que comparten suministros y aumentan la probabilidad de infección. [10] Un desafío adicional es que no solo las personas infectadas conocen su estado positivo y continúan compartiendo suministros, lo que también pone a otros usuarios en riesgo de infección. [10] Entre el 30 y el 50 % de los adultos no experimentarán síntomas agudos de hepatitis B , y aquellos que experimenten letargo , náuseas, dolor abdominal superior, dolores musculares u oscurecimiento de la orina necesitarán relacionar estos síntomas con una posible infección para buscar atención y limitar la propagación del virus. [10]
De todas las formas de ingerir drogas, la inyección es la que conlleva más riesgos, ya que evita los mecanismos naturales de filtrado del cuerpo contra virus, bacterias y objetos extraños. Siempre habrá mucho menos riesgo de sobredosis, enfermedades, infecciones y problemas de salud con alternativas a la inyección, como fumar, insuflar (inhalar o ingerir por la nariz) o tragar.
La inyección de drogas también es un componente común en las sindemias relacionadas con el VIH . Se sabe que los fragmentos de la inyección de píldoras obstruyen los pequeños vasos sanguíneos de los pulmones, el cerebro y otras partes, lo que puede causar embolia pulmonar (EP), accidente cerebrovascular o embolia venosa . Una pequeña proporción de EP se debe a la embolización de aire, grasa y talco en las drogas de las personas que se inyectan sustancias. Más comúnmente, la respuesta inflamatoria a estos objetos extraños hace que se forme tejido de granulación en los lechos capilares, lo que resulta en vasculitis y, cuando ocurre en el lecho capilar pulmonar, potencialmente talcosis pulmonar . Golpear las arterias y los nervios es peligroso, doloroso y presenta su propio espectro similar de problemas.
La inyección de talco a partir de pastillas trituradas se ha asociado con talcosis pulmonar en usuarios de drogas intravenosas. [11]
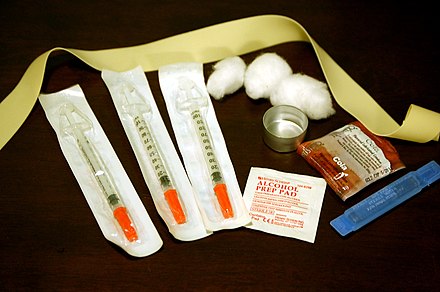
La reducción de daños es un enfoque de salud pública que sirve como alternativa a la orientación basada únicamente en la abstinencia. Si bien no aprueba el uso de drogas ilícitas o ilegales, sí busca reducir los daños, riesgos y peligros asociados con el uso de drogas ilícitas, tanto para la persona que las consume como para la comunidad en general. Los usuarios de drogas inyectables que reutilizan los componentes de administración de drogas se ponen a sí mismos y a otros en riesgo de contraer enfermedades como el VIH, la hepatitis B y la hepatitis C, así como también aumentan sus probabilidades de contraer una infección grave. [12] [13] En 2015, los CDC realizaron un Informe de Vigilancia del VIH y atribuyeron 2392 (6 %) de los nuevos diagnósticos de VIH al uso de drogas intravenosas en los EE. UU. [14]
Un método destacado para abordar el problema de la transmisión de enfermedades entre los usuarios de drogas intravenosas son los programas de intercambio de agujas (también conocidos como programas de intercambio de jeringas, programas de servicio de jeringas o programas de agujas y jeringas), donde las personas que se inyectan drogas (PWID) pueden acceder a agujas, jeringas y otros accesorios estériles. [13] [15] Además de proporcionar dispositivos estériles utilizados en la inyección de drogas, estos programas a menudo ofrecen acceso a pruebas de enfermedades infecciosas, referencias para programas de tratamiento de salud mental o consumo de sustancias, y más. [13] La idea detrás de los enfoques de reducción de daños es frenar la transmisión de enfermedades, como el VIH/SIDA y las hepatitis B y C, y promover la salud pública reduciendo la práctica de compartir agujas usadas.
En los países donde los programas de reducción de daños son limitados o inexistentes, es bastante común que los usuarios de IV utilicen una sola aguja repetidamente o la compartan con otros usuarios. También es bastante poco común que se utilice un agente esterilizante en agujas y jeringas. Esto crea una población de alto riesgo para la propagación de patógenos transmitidos por la sangre.
En 2017, se inició en el sur de Nevada un nuevo enfoque para reducir el daño a los usuarios de drogas intravenosas. Trac-B Exchange - Programa de reducción de daños del sur de Nevada se aprobó a principios de 2017 para ayudar a reducir la propagación del VIH en "personas que se inyectan drogas". [16] En Nevada, el uso compartido de agujas para inyecciones de drogas ha provocado un aumento en la propagación del VIH y las hepatitis B y C. En un esfuerzo por reducir la propagación de patógenos transmitidos por la sangre, el sur de Nevada instaló máquinas expendedoras para dar acceso a agujas estériles a quienes las usan para inyectarse drogas. Las personas que usan estas máquinas expendedoras deben registrarse en Trac-B y se les permiten 2 cajas por semana. Las cajas contienen agujas estériles, así como otros suministros necesarios para reducir el riesgo de propagación de patógenos transmitidos por la sangre. [17] Este es un programa piloto para aumentar la seguridad de las inyecciones y, si tiene éxito, puede expandirse a otras áreas de los Estados Unidos. Aunque se trata de una idea nueva en los Estados Unidos, se puso a prueba en Europa hace más de 20 años. Para combatir la epidemia de sida que se estaba extendiendo por Europa, Francia permitió que las farmacias dispensaran agujas sin receta médica e implementó programas de intercambio de agujas. En 1996, comenzaron un programa piloto de máquinas expendedoras de jeringas, similares a las máquinas expendedoras que funcionan con monedas. Las primeras máquinas expendedoras se colocaron en Marsella debido a la alta incidencia de sida causado por el uso compartido de agujas. Los resultados de su estudio se publicaron en 1999. Descubrieron que cuando aumentó la disponibilidad de jeringas, cada vez más personas comenzaron a comprar agujas esterilizadas. También proporcionó una forma discreta para que las personas compraran agujas sin tener que sentirse avergonzadas de ir a una farmacia. Teorizaron que con un mayor acceso a agujas esterilizadas, esperarían ver una reducción en los casos de patógenos transmitidos por la sangre. [18]
Además de los programas de intercambio de agujas, la otra estrategia importante para reducir los daños a los consumidores de drogas son los centros de inyección seguros (SIF, por sus siglas en inglés). Estos centros ofrecen un entorno estéril para que las personas que se inyectan drogas puedan hacerlo de forma limpia y con jeringas estériles que se deben desechar después de su uso para que no se vuelvan a utilizar. El primero de estos centros se inauguró en Suiza, pero ahora hay más de 100 en todo el mundo, entre ellos uno en Vancouver (Canadá), Sydney (Australia) y, más recientemente, Melbourne (Australia).
En particular, en el caso de la administración intravenosa, la autoinyección en el brazo puede resultar incómoda, y algunas personas modifican una jeringa para que pueda ser utilizada con una sola mano, quitando el émbolo y fijando una pera, como la de un gotero grande o un chupete de bebé, al extremo del cuerpo, para convertirla en un gotero grande con una aguja fijada. Por lo tanto, se trata de una variante del método habitual de inyección con un gotero con la aguja hipodérmica fijada, utilizando un "collar" hecho de papel u otro material para crear un sello entre la aguja y el gotero. Quitar parte del conjunto del émbolo cortando la mayor parte del eje y el apoyo para el pulgar y fijar la pera al extremo del cuerpo, lo que permite que la pera accione el émbolo por succión, también funciona en muchos casos.
Una alternativa a las jeringas en la década de 1970 era utilizar un gotero de vidrio para medicamentos , supuestamente más fácil de manipular con una mano. [19] Se utilizaba una horquilla grande para hacer un agujero en la piel y se insertaba el gotero que contenía la droga (generalmente heroína) y se apretaba la pera, liberándola en los tejidos. [20] Este método también fue reportado (por William S. Burroughs y otras fuentes) para la administración intravenosa al menos desde 1930.
El método más cercano al uso de la inyección intravenosa, en términos de inicio rápido, biodisponibilidad óptima y riesgos reducidos para la salud para la mayoría de los medicamentos, tiende a ser la administración rectal a través de una solución líquida concentrada (también conocida como supositorio), que generalmente consiste en solo ~1-3 ml de líquido (normalmente no excede los 5-10 ml) suponiendo que el medicamento en cuestión posee suficiente solubilidad en agua. Si bien la morfina oral tiene un rango de biodisponibilidad general de solo 20-40%, el uso rectal de morfina líquida administrada correctamente tiene una biodisponibilidad efectiva de aproximadamente 70%, o más del doble de la potencia general de la morfina oral y más de dos tercios de la del uso intravenoso. La deglución tiende a ser el método más seguro y lento de ingerir medicamentos. Es más seguro ya que el cuerpo tiene una posibilidad mucho mayor de filtrar las impurezas. Como las drogas administradas por vía oral hacen efecto más tarde, los efectos tienden a durar más tiempo también, lo que hace que la administración oral sea el método preferido entre los grupos de baile y rave para drogas como la anfetamina y el MDMA . Las personas rara vez toman heroína por vía oral, ya que se convierte en morfina en el estómago y su potencia se reduce en más del 65% en el proceso. Sin embargo, la biodisponibilidad oral de los opioides depende en gran medida de la sustancia, la dosis y el paciente en formas que aún no se comprenden. [21]
El consumo de drogas por vía intravenosa es un fenómeno relativamente reciente que surgió con la invención de jeringas reutilizables y la síntesis de morfina y cocaína químicamente puras.
Se observó que la administración de drogas por vía intravenosa reforzaba su efecto y, dado que drogas como la heroína y la cocaína ya se utilizaban para tratar una amplia variedad de enfermedades, a muchos pacientes se les administraban inyecciones de drogas "duras" para enfermedades como el alcoholismo y la depresión .
La aguja hipodérmica y la jeringa en su forma actual fueron inventadas por el científico francés Charles Pravaz en 1851, y se hicieron especialmente conocidas durante las guerras de esa década y la siguiente. Sin embargo, el primer intento conocido de inyectar drogas en el cuerpo fue un intento de 1667 de inyectar una solución de opio a un perro, y algunos habían sospechado que la administración parenteral de drogas podría funcionar mejor basándose en la práctica de frotar opio y otras drogas en llagas o cortes en la piel con el fin de provocar la absorción sistémica y los inicios de la comprensión científica del funcionamiento de los pulmones.
Durante la mayor parte de la década de 1850, la creencia previa de que la dependencia y adicción a los opiáceos (a menudo llamada "el apetito por el opio" o, cuando es relevante, el "apetito por la morfina" o "apetito por la codeína") se debía a la acción de la droga en el sistema digestivo, al igual que cualquier hambre o sed, hizo que los médicos optaran por inyectar morfina en lugar de administrarla por vía oral, con la esperanza de que no se desarrollara la adicción. Ciertamente, hacia 1870 o antes, era evidente que este no era el caso y el título de la primera adicta a la morfina como se entiende actualmente el término a menudo se le da a la esposa de Pravaz, aunque la habituación a través de la ingestión oral de la droga era conocida antes de esta época, incluidos Friedrich Sertürner y sus asociados, seguidores, esposa y perro. Hasta cierto punto, también se creyó desde el principio que eludir los pulmones evitaría la adicción al opio, así como la habituación al tabaco . El etanol en su forma habitual generalmente no se inyecta y puede ser muy dañino por la mayoría de las vías de inyección; En la actualidad, se utiliza como alternativa o potenciador del fenol (ácido carbólico) en procedimientos para ablacionar nervios dañados.
En o poco después de 1851, las drogas que habían sido descubiertas y extraídas de sus plantas de origen y refinadas en sales cristalinas puras solubles en agua incluían morfina (1804 o finales de 1803), codeína (1832), narcotina / noscapina (1803-1805?), papaverina (1814), cocaína (1855), cafeína (1819), quinina (1820), atropina (1831), escopolamina (también conocida como hioscina, también conocida como levo-duboisina) (1833?), hiosciamina o levo-atropina (1831), mezclas de sales de opio ( c. 1840 ), derivados del cloral (1831 y siguientes), efedrina (1836?), nicotina (1828), y muchas otras de todo tipo, psicoactivas y no. La morfina en particular se usó mucho más ampliamente después de la invención de la jeringa hipodérmica, y la práctica de la anestesia local por infiltración fue otro paso adelante en la medicina resultante de la aguja hipodérmica, descubierta aproximadamente al mismo tiempo en que se determinó que la cocaína producía un adormecimiento útil de las membranas mucosas y los ojos.
Se inyectan una gran variedad de drogas. Entre las más populares en muchos países están la morfina, la heroína, la cocaína, la anfetamina y la metanfetamina. También se inyectan ocasionalmente medicamentos con receta, incluidos comprimidos, cápsulas e incluso líquidos y supositorios . Esto se aplica en particular a los opioides con receta, ya que algunos adictos a los opioides ya se inyectan heroína. Inyectar preparados que no fueron diseñados para este propósito es particularmente peligroso debido a la presencia de excipientes (rellenos), que pueden causar coágulos de sangre. Inyectar codeína directamente en el torrente sanguíneo es peligroso porque causa una rápida liberación de histamina , que puede provocar anafilaxia y edema pulmonar potencialmente fatales . La dihidrocodeína , la hidrocodona , la nicocodeína y otros productos a base de codeína conllevan riesgos similares. La codeína, en cambio, puede inyectarse por vía intramuscular o subcutánea. El efecto no será instantáneo, pero se evita la peligrosa y desagradable liberación masiva de histamina de la inyección intravenosa de codeína. Para minimizar la cantidad de material no disuelto en los líquidos preparados para inyección, normalmente se utiliza un filtro de algodón o fibra sintética, como la punta de un hisopo de algodón o un pequeño trozo de filtro de cigarrillo.
Algunos fabricantes añaden el antagonista narcótico naloxona o los anticolinérgicos atropina y homatropina (en dosis inferiores a las terapéuticas) a sus pastillas para evitar la inyección. A diferencia de la naloxona, la atropina ayuda a la morfina y a otros narcóticos a combatir la neuralgia . La atropina puede no presentar ningún problema y existe la posibilidad de reducir el contenido de atropina de las pastillas solubles colocándolas sobre un papel secante con una gota de agua encima y preparando después una dosis con el resto de la pastilla. Canadá y muchos otros países prohíben a los fabricantes incluir ingredientes activos secundarios por la razón antes mencionada; su Talwin PX no contiene naloxona. Sin embargo, como agonista-antagonista narcótico , la pentazocina y sus parientes pueden provocar abstinencia en personas con dependencia física a los narcóticos.
{{cite book}}: CS1 maint: multiple names: authors list (link){{cite journal}}: CS1 maint: multiple names: authors list (link)