La fisiología renal ( del latín renes , "riñones") es el estudio de la fisiología del riñón . Abarca todas las funciones del riñón, incluido el mantenimiento del equilibrio ácido-base ; la regulación del equilibrio de líquidos ; la regulación del sodio , potasio y otros electrolitos ; la eliminación de toxinas ; la absorción de glucosa , aminoácidos y otras moléculas pequeñas; la regulación de la presión arterial ; la producción de varias hormonas , como la eritropoyetina ; y la activación de la vitamina D.
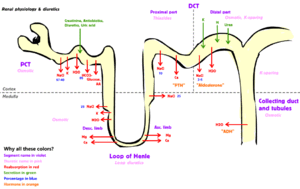
Gran parte de la fisiología renal se estudia a nivel de la nefrona , la unidad funcional más pequeña del riñón. Cada nefrona comienza con un componente de filtración que filtra la sangre que ingresa al riñón. Este filtrado luego fluye a lo largo de la nefrona, que es una estructura tubular revestida por una sola capa de células especializadas y rodeada de capilares . Las principales funciones de estas células de revestimiento son la reabsorción de agua y pequeñas moléculas del filtrado en la sangre, y la secreción de desechos de la sangre en la orina.
Para que el riñón funcione correctamente, es necesario que reciba y filtre adecuadamente la sangre. Esto se lleva a cabo a nivel microscópico mediante cientos de miles de unidades de filtración llamadas corpúsculos renales , cada una de las cuales está compuesta por un glomérulo y una cápsula de Bowman . La evaluación global de la función renal suele realizarse mediante la estimación de la tasa de filtración, denominada tasa de filtración glomerular (TFG).
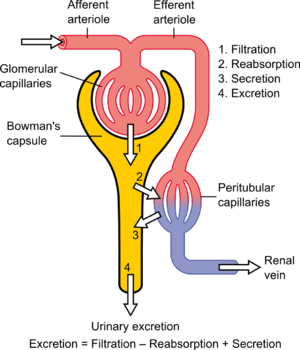
La capacidad del riñón para realizar muchas de sus funciones depende de las tres funciones fundamentales de filtración , reabsorción y secreción , cuya suma se denomina depuración renal o excreción renal. Es decir:
Aunque el sentido más estricto de la palabra excreción con respecto al sistema urinario es la micción propiamente dicha, el aclaramiento renal también se denomina convencionalmente excreción (por ejemplo, en el término conjunto excreción fraccionada de sodio ).
La sangre se filtra mediante nefronas , las unidades funcionales del riñón. Cada nefrona comienza en un corpúsculo renal , que está compuesto por un glomérulo encerrado en una cápsula de Bowman . Las células, proteínas y otras moléculas grandes se filtran fuera del glomérulo mediante un proceso de ultrafiltración , dejando un ultrafiltrado que se parece al plasma (excepto que el ultrafiltrado tiene proteínas plasmáticas insignificantes ) para ingresar al espacio de Bowman. La filtración es impulsada por fuerzas de Starling .

El ultrafiltrado pasa, a su vez, a través del túbulo contorneado proximal , el asa de Henle , el túbulo contorneado distal y una serie de conductos colectores para formar la orina .
La reabsorción tubular es el proceso por el cual los solutos y el agua se eliminan del líquido tubular y se transportan a la sangre. Se denomina reabsorción (y no absorción ) tanto porque estas sustancias ya han sido absorbidas una vez (particularmente en los intestinos ) como porque el cuerpo las está recuperando de una corriente de líquido posglomerular que está en camino de convertirse en orina (es decir, pronto se perderán en la orina a menos que se recuperen).
La reabsorción es un proceso de dos pasos que comienza con la extracción activa o pasiva de sustancias del líquido tubular hacia el intersticio renal (el tejido conectivo que rodea las nefronas) y luego el transporte de estas sustancias desde el intersticio hacia el torrente sanguíneo. Estos procesos de transporte son impulsados por fuerzas de Starling , difusión y transporte activo .
En algunos casos, la reabsorción es indirecta. Por ejemplo, el bicarbonato (HCO 3 − ) no tiene transportador, por lo que su reabsorción implica una serie de reacciones en la luz tubular y el epitelio tubular. Comienza con la secreción activa de un ion hidrógeno (H + ) en el líquido tubular a través de un intercambiador Na/H :
Algunas hormonas reguladoras clave para la reabsorción incluyen:
Ambas hormonas ejercen sus efectos principalmente en los conductos colectores .
La secreción tubular ocurre simultáneamente durante la reabsorción del filtrado. Sustancias, generalmente producidas por el cuerpo o los subproductos del metabolismo celular que pueden volverse tóxicas en altas concentraciones, y algunos medicamentos (si se toman). Todos estos se secretan en el lumen del túbulo renal. La secreción tubular puede ser activa o pasiva o cotransporte. Las sustancias secretadas principalmente en el túbulo renal son; H +, K +, NH3, urea, creatinina, histamina y medicamentos como la penicilina. La secreción tubular ocurre en el túbulo contorneado proximal (PCT) y el túbulo contorneado distal (DCT); por ejemplo, en el túbulo contorneado proximal, el potasio se secreta por medio de la bomba de sodio-potasio, el ion hidrógeno se secreta por medio de transporte activo y cotransporte, es decir, anti-portador, y el amoníaco se difunde en el túbulo renal.
Los riñones secretan una variedad de hormonas , entre ellas la eritropoyetina , el calcitriol y la renina . La eritropoyetina se libera en respuesta a la hipoxia (niveles bajos de oxígeno a nivel tisular) en la circulación renal. Estimula la eritropoyesis (producción de glóbulos rojos) en la médula ósea . El calcitriol , la forma activada de la vitamina D , promueve la absorción intestinal de calcio y la reabsorción renal de fosfato . La renina es una enzima que regula los niveles de angiotensina y aldosterona .
El riñón es responsable de mantener el equilibrio de las siguientes sustancias:
El cuerpo es muy sensible a su pH . Fuera del rango de pH compatible con la vida, las proteínas se desnaturalizan y digieren, las enzimas pierden su capacidad de funcionar y el cuerpo es incapaz de mantenerse a sí mismo. Los riñones mantienen la homeostasis ácido-base regulando el pH del plasma sanguíneo . Las ganancias y pérdidas de ácido y base deben equilibrarse. Los ácidos se dividen en "ácidos volátiles" [12] y "ácidos no volátiles". [13] Véase también ácido titulable .
El principal punto de control homeostático para mantener este equilibrio estable es la excreción renal. El riñón tiene la función de excretar o retener sodio mediante la acción de la aldosterona , la hormona antidiurética (ADH o vasopresina), el péptido natriurético auricular (ANP) y otras hormonas. Los rangos anormales de la excreción fraccional de sodio pueden implicar necrosis tubular aguda o disfunción glomerular .
Dos sistemas orgánicos, los riñones y los pulmones, mantienen la homeostasis ácido-base, que consiste en mantener el pH en torno a un valor relativamente estable. Los pulmones contribuyen a la homeostasis ácido-base regulando la concentración de dióxido de carbono (CO2 ) . Los riñones tienen dos funciones muy importantes en el mantenimiento del equilibrio ácido-base: reabsorber y regenerar el bicarbonato de la orina y excretar iones de hidrógeno y ácidos fijos (aniones de ácidos) en la orina.
Los riñones ayudan a mantener el nivel de agua y sal del cuerpo. Cualquier aumento significativo en la osmolalidad plasmática es detectado por el hipotálamo , que se comunica directamente con la glándula pituitaria posterior . Un aumento en la osmolalidad hace que la glándula secrete hormona antidiurética (ADH), lo que resulta en la reabsorción de agua por parte del riñón y un aumento en la concentración de orina. Los dos factores trabajan juntos para devolver la osmolalidad plasmática a sus niveles normales.
La ADH se une a las células principales del conducto colector que translocan las acuaporinas a la membrana, lo que permite que el agua salga de la membrana normalmente impermeable y sea reabsorbida en el cuerpo por los vasos rectos, aumentando así el volumen plasmático del cuerpo.
Hay dos sistemas que crean una médula hiperosmótica y así aumentan el volumen plasmático corporal: el reciclaje de urea y el “efecto único”.
La urea suele excretarse como producto de desecho de los riñones. Sin embargo, cuando el volumen sanguíneo plasmático es bajo y se libera ADH, las acuaporinas que se abren también son permeables a la urea. Esto permite que la urea salga del túbulo colector hacia la médula, creando una solución hiperosmótica que "atrae" el agua. La urea puede entonces volver a entrar en la nefrona y ser excretada o reciclada de nuevo dependiendo de si todavía hay ADH presente o no.
El "efecto único" describe el hecho de que la rama gruesa ascendente del asa de Henle no es permeable al agua, pero sí al cloruro de sodio . Esto permite un sistema de intercambio en contracorriente por el cual la médula se vuelve cada vez más concentrada, pero al mismo tiempo se establece un gradiente osmótico para que el agua siga su curso si las acuaporinas del túbulo colector se abren por la ADH.
Aunque el riñón no puede detectar directamente la sangre, la regulación a largo plazo de la presión arterial depende predominantemente del riñón. Esto ocurre principalmente a través del mantenimiento del compartimento de líquido extracelular , cuyo tamaño depende de la concentración plasmática de sodio . La renina es el primero de una serie de mensajeros químicos importantes que componen el sistema renina-angiotensina . Los cambios en la renina en última instancia alteran la producción de este sistema, principalmente las hormonas angiotensina II y aldosterona . Cada hormona actúa a través de múltiples mecanismos, pero ambas aumentan la absorción renal de cloruro de sodio , expandiendo así el compartimento de líquido extracelular y elevando la presión arterial. Cuando los niveles de renina están elevados, las concentraciones de angiotensina II y aldosterona aumentan, lo que lleva a un aumento de la reabsorción de cloruro de sodio, expansión del compartimento de líquido extracelular y un aumento de la presión arterial. Por el contrario, cuando los niveles de renina son bajos, los niveles de angiotensina II y aldosterona disminuyen, contrayendo el compartimento de líquido extracelular y disminuyendo la presión arterial.
El riñón en los humanos es capaz de producir glucosa a partir de lactato , glicerol y glutamina . El riñón es responsable de aproximadamente la mitad de la gluconeogénesis total en humanos en ayunas. La regulación de la producción de glucosa en el riñón se logra por la acción de la insulina , las catecolaminas y otras hormonas. [14] La gluconeogénesis renal tiene lugar en la corteza renal . La médula renal es incapaz de producir glucosa debido a la ausencia de las enzimas necesarias . [15]
Una forma sencilla de estimar la función renal es medir el pH , el nitrógeno ureico en sangre , la creatinina y los electrolitos básicos (incluidos el sodio , el potasio , el cloruro y el bicarbonato ). Como el riñón es el órgano más importante para controlar estos valores, cualquier alteración de estos podría sugerir una insuficiencia renal.
Existen varias pruebas y proporciones más formales que intervienen en la estimación de la función renal: