La pericoronitis es la inflamación de los tejidos blandos que rodean la corona de un diente parcialmente erupcionado , [1] incluyendo la encía y el folículo dental . [2] El tejido blando que cubre un diente parcialmente erupcionado se conoce como opérculo , un área a la que puede ser difícil acceder con los métodos normales de higiene bucal . El hipónimo operculitis se refiere técnicamente a la inflamación del opérculo únicamente.
La pericoronitis es causada por una acumulación de bacterias y desechos debajo del opérculo, o por un traumatismo mecánico (p. ej., morder el opérculo con el diente opuesto). [3] La pericoronitis a menudo se asocia con terceros molares mandibulares parcialmente erupcionados e impactados (muelas del juicio inferiores), [4] a menudo ocurre en la edad de erupción de las muelas del juicio (15-26). [5] [6] Otras causas comunes de dolor similar en la región del tercer molar son la impactación de alimentos que causa dolor periodontal, pulpitis por caries dental y dolor miofascial agudo en el trastorno de la articulación temporomandibular .
La pericoronitis se clasifica en crónica y aguda . La pericoronitis crónica puede presentarse sin síntomas o con síntomas leves y remisiones prolongadas entre cualquier escalada a pericoronitis aguda. [7] La pericoronitis aguda se asocia con una amplia gama de síntomas que incluyen dolor intenso, hinchazón y fiebre. [3] A veces hay un absceso pericoronal asociado (una acumulación de pus). Esta infección puede extenderse a las mejillas, órbitas / periorbitas y otras partes de la cara o el cuello, y ocasionalmente puede provocar compromiso de las vías respiratorias (p. ej., angina de Ludwig ) que requiere tratamiento hospitalario de emergencia. El tratamiento de la pericoronitis es mediante el manejo del dolor y la resolución de la inflamación. La inflamación se puede resolver lavando los restos o la infección de los tejidos pericoronales o extrayendo el diente o el opérculo asociado. Conservar el diente requiere una mejor higiene bucal en el área para prevenir más episodios de pericoronitis aguda. La extracción de dientes a menudo está indicada en casos de pericoronitis recurrente. El término proviene del griego peri , "alrededor", del latín corona, "corona" y -itis , "inflamación".
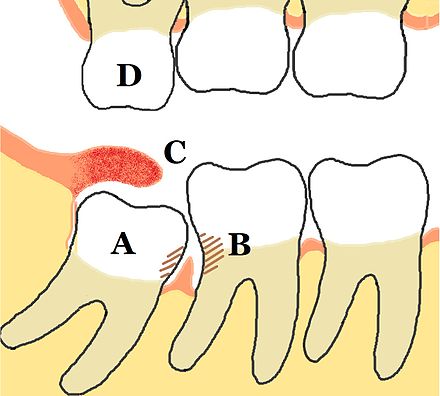
La definición de pericoronitis es la inflamación de los tejidos blandos que rodean la corona de un diente. Esto abarca un amplio espectro de gravedad, sin hacer distinción entre la extensión de la inflamación en los tejidos adyacentes o si existe una infección activa asociada ( infección pericoronal causada por microorganismos que a veces da lugar a un absceso pericoronal lleno de pus o celulitis ).
Los casos más comunes son la pericoronitis aguda de los terceros molares inferiores. Durante la " dentición " en los niños pequeños, la pericoronitis puede ocurrir inmediatamente antes de la erupción de los dientes temporales (dientes de leche).
La entrada de la Clasificación Internacional de Enfermedades para la pericoronitis enumera las formas agudas y crónicas .
La pericoronitis aguda (es decir, aparición repentina y síntomas de corta duración, pero significativos) se define como "grados variables de compromiso inflamatorio del colgajo pericoronal y las estructuras adyacentes, así como por complicaciones sistémicas". [4] Las complicaciones sistémicas se refieren a signos y síntomas que ocurren fuera de la boca, como fiebre, malestar o ganglios linfáticos inflamados en el cuello.
La pericoronitis también puede ser crónica o recurrente, con episodios repetidos de pericoronitis aguda que ocurren periódicamente. La pericoronitis crónica puede causar pocos o ningún síntoma, [8] pero algunos signos suelen ser visibles cuando se examina la boca.
Los signos y síntomas de la pericoronitis dependen de la gravedad y son variables:
La pericoronitis se produce porque el opérculo (el tejido blando que recubre directamente el diente parcialmente erupcionado) crea una "zona de estancamiento de placa", [11] que puede acumular restos de comida y microorganismos (en particular placa ). [4] Esto conduce a una respuesta inflamatoria en los tejidos blandos adyacentes. [10]
A veces, la infección pericoronal puede propagarse a espacios potenciales adyacentes (incluido el espacio sublingual , el espacio submandibular , el espacio parafaríngeo , el espacio pterigomandibular , el espacio infratemporal , el espacio submasetérico y el espacio bucal [12] ) a áreas del cuello o la cara [2], lo que resulta en hinchazón facial o incluso compromiso de las vías respiratorias (llamado angina de Ludwig ). [12]
La limpieza inadecuada del espacio del opérculo permite el estancamiento de bacterias y cualquier residuo acumulado. Esto puede ser el resultado de un acceso deficiente debido al espacio limitado en el caso de los terceros molares. La infección pericoronal normalmente es causada por una mezcla de especies bacterianas presentes en la boca, como estreptococos y particularmente varias especies anaeróbicas . [11] [13] Esto puede resultar en la formación de un absceso. Si no se trata, el absceso puede drenar espontáneamente hacia la boca desde debajo del opérculo. En la pericoronitis crónica, el drenaje puede ocurrir a través de un tracto sinusal proximal. Los tejidos blandos crónicamente inflamados alrededor del diente pueden dar pocos o ningún síntoma. Esto puede volverse sintomático repentinamente si quedan atrapados nuevos residuos [8] o si el sistema inmunológico del huésped se ve comprometido y no logra mantener bajo control la infección crónica (por ejemplo, durante la gripe o infecciones del tracto respiratorio superior , o un período de estrés). [13]
La presencia de placa dental o infección debajo de un opérculo inflamado sin otras causas obvias de dolor a menudo conducirá a un diagnóstico de pericoronitis; por lo tanto, la eliminación de otras causas de dolor e inflamación es esencial. Para que se produzca una infección pericoronal, el diente afectado debe estar expuesto a la cavidad oral, lo que puede ser difícil de detectar si la exposición está oculta debajo de un tejido grueso o detrás de un diente adyacente. La hinchazón grave y la apertura restringida de la boca pueden limitar el examen del área. [11] Las radiografías se pueden utilizar para descartar otras causas de dolor y para evaluar adecuadamente el pronóstico de una mayor erupción del diente afectado. [12]
En ocasiones, se produce un "absceso migratorio" del surco bucal con una infección pericoronal, en la que el pus de la región del tercer molar inferior avanza hacia el plano submucoso, entre el cuerpo de la mandíbula y la inserción del músculo buccinador en la mandíbula. En este escenario, el pus puede descargarse espontáneamente a través de un seno intraoral ubicado sobre el segundo o primer molar mandibular, o incluso el segundo premolar.
Causas similares de dolor, algunas de las cuales pueden ocurrir junto con la pericoronitis, pueden incluir:
Es poco frecuente que la pericoronitis se presente asociada a ambos terceros molares inferiores al mismo tiempo, a pesar de que muchos jóvenes tendrán ambas muelas del juicio inferiores parcialmente erupcionadas. Por lo tanto, es poco probable que el dolor bilateral en la región del tercer molar inferior sea causado por pericoronitis y es más probable que sea de origen muscular.
La prevención de la pericoronitis se puede lograr mediante la extracción de las muelas del juicio impactadas antes de que broten en la boca, [13] o mediante una operculectomía preventiva. [13] Existe una controversia sobre el tratamiento acerca de la necesidad y el momento de la extracción de las muelas del juicio impactadas asintomáticas y libres de enfermedad, lo que previene la pericoronitis. Los defensores de la extracción temprana citan el riesgo acumulativo de extracción con el tiempo, la alta probabilidad de que las muelas del juicio se acaben pudriendo o desarrollando una enfermedad de las encías y los costos de monitoreo de las muelas del juicio retenidas. [14] Los defensores de la retención de las muelas del juicio citan el riesgo y los costos de operaciones innecesarias y la capacidad de monitorear la enfermedad mediante un examen clínico y radiografías. [15]
Dado que la pericoronitis es el resultado de la inflamación de los tejidos pericoronales de un diente parcialmente erupcionado, el tratamiento puede incluir la aplicación de geles para el control del dolor en la boca que contengan lignocaína, un agente anestésico. El tratamiento definitivo solo puede lograrse mediante la prevención de la fuente de la inflamación, ya sea mediante una mejor higiene bucal o mediante la eliminación de las áreas de estancamiento de la placa mediante la extracción del diente o la resección gingival, que se puede realizar con láseres de diodo de forma atraumática. [16] [4] A menudo, los síntomas agudos de la pericoronitis se tratan antes de abordar la causa subyacente.
Cuando sea posible, se recomienda el tratamiento definitivo inmediato de la pericoronitis aguda porque se ha demostrado que el tratamiento quirúrgico resuelve la propagación de la infección y el dolor, con un retorno más rápido de la función. [17] Además, el tratamiento inmediato evita el uso excesivo de antibióticos (previniendo la resistencia a los antibióticos ).
Sin embargo, a veces se retrasa la cirugía en una zona de infección aguda, con ayuda de analgésicos y antibióticos, por las siguientes razones:
En primer lugar, se irriga suavemente el área debajo del opérculo para eliminar los desechos y el exudado inflamatorio. [4] A menudo se utiliza solución salina tibia [11], pero otras soluciones pueden contener peróxido de hidrógeno , clorhexidina u otros antisépticos . La irrigación puede ser asistida junto con el desbridamiento (eliminación de placa, sarro y restos de comida) con instrumentos periodontales. La irrigación puede ser suficiente para aliviar cualquier absceso pericoronal asociado; de lo contrario, se puede realizar una pequeña incisión para permitir el drenaje. Alisar un diente opuesto que muerde el opérculo afectado puede eliminar esta fuente de trauma. [11]
El cuidado en el hogar puede implicar el uso regular de enjuagues bucales o baños bucales con agua tibia con sal. [4] Un ensayo clínico aleatorizado encontró que el enjuague bucal con té verde era eficaz para controlar el dolor y el trismo en casos agudos de pericoronitis. [18]
Después del tratamiento, si hay signos y síntomas sistémicos, como hinchazón facial o del cuello, linfadenitis cervical, fiebre o malestar, a menudo se prescribe un ciclo de antibióticos orales. [4] Los antibióticos comunes utilizados son del grupo de antibióticos β-lactámicos , [19] clindamicina [13] y metronidazol . [11]
Si hay disfagia o disnea (dificultad para tragar o respirar), esto suele significar que hay una infección grave y es adecuado un ingreso de urgencia en el hospital para que se puedan administrar medicamentos y líquidos por vía intravenosa y controlar la amenaza a las vías respiratorias. A veces, se puede programar una cirugía de semiemergencia para drenar una hinchazón que amenace las vías respiratorias.
Si el diente no logra erupcionar completamente, el tratamiento definitivo implica mejorar la higiene bucal de forma sostenida o extraer el diente afectado o el opérculo. Estas últimas opciones de tratamiento quirúrgico suelen elegirse en el caso de dientes impactados sin potencial de erupción adicional o en el caso de episodios recurrentes de pericoronitis aguda a pesar de las instrucciones de higiene bucal.
En algunos casos, la extracción del diente puede no ser necesaria si se mantiene una higiene bucal meticulosa para evitar la acumulación de placa en la zona. [11] Se necesita un mantenimiento a largo plazo para mantener limpio el opérculo y así evitar más episodios agudos de inflamación. Hay una variedad de métodos especializados de higiene bucal disponibles para tratar las zonas de difícil acceso de la boca, incluidos cepillos de dientes de cabeza pequeña, cepillos interdentales , irrigadores electrónicos e hilo dental .
Se trata de un procedimiento quirúrgico menor en el que se elimina el tejido blando afectado que recubre y rodea el diente. Esto deja un área que es fácil de mantener limpia, lo que evita la acumulación de placa y la inflamación posterior. [4] En ocasiones, la operculectomía no es un tratamiento eficaz. [13] Por lo general, la operculectomía se realiza con un bisturí quirúrgico, electrocauterio , con láseres [20] [21] o, históricamente, con agentes cáusticos ( ácido tricloroacético ) [11].
La extracción del diente asociado eliminará el área de estancamiento de placa y, por lo tanto, eliminará cualquier episodio posterior de pericoronitis. La extracción está indicada cuando el diente afectado no erupciona más debido a impactación o anquilosis ; si se requiere un trabajo extenso para restaurar el daño estructural; o para permitir una mejor higiene bucal. A veces, también se extrae el diente opuesto si ya no es necesario. [11]
La extracción de dientes afectados por pericoronitis conlleva un mayor riesgo de alvéolo seco , una complicación dolorosa que produce un retraso en la curación. [8]
Una vez que se elimina el área de estancamiento de placa, ya sea mediante la erupción completa de los dientes o la extracción de los mismos, es probable que la pericoronitis nunca regrese. Un diente no impactado puede continuar erupcionando, alcanzando una posición que elimine el opérculo. Una inflamación pericoronal transitoria y leve a menudo continúa mientras se completa la erupción de este diente. Con el espacio adecuado para métodos de higiene bucal mejorados y sostenidos, es posible que la pericoronitis nunca regrese. Sin embargo, cuando se confía solo en la higiene bucal para los dientes impactados y parcialmente erupcionados, se puede esperar una pericoronitis crónica con exacerbación aguda ocasional.
Las infecciones dentales, como un absceso pericoronal, pueden convertirse en sepsis y poner en peligro la vida en personas con neutropenia . Incluso en personas con una función inmunológica normal, la pericoronitis puede provocar una infección que se propaga a los espacios potenciales de la cabeza y el cuello . En raras ocasiones, la propagación de la infección a partir de la pericoronitis puede comprimir las vías respiratorias y requerir tratamiento hospitalario (p. ej., angina de Ludwig ), aunque la mayoría de los casos de pericoronitis se localizan en el diente. Otras posibles complicaciones de un absceso pericoronal que se propaga incluyen la formación de un absceso periamigdalino o celulitis . [4]
La pericoronitis crónica puede ser la etiología del desarrollo del quiste paradental , un quiste odontogénico inflamatorio .
La pericoronitis suele aparecer en adultos jóvenes, [11] en la época en que las muelas del juicio están erupcionando en la boca. Si la persona ha llegado a los veinte años sin ningún ataque de pericoronitis, es sustancialmente menos probable que se produzca uno a partir de entonces. [ cita requerida ]
20. Educación universitaria profesional en odontología, ambos dentistas cosméticos, el Dr. David Nguyen y el Dr. Benjamin Golik (2009). Dentista especialista en pericoronitis.