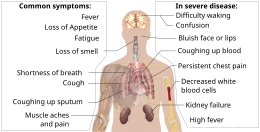
Los síntomas de la COVID-19 varían según el tipo de variante contraída, y van desde síntomas leves hasta una enfermedad potencialmente mortal. [1] [2] Los síntomas comunes incluyen tos , fiebre , pérdida del olfato (anosmia) y del gusto (ageusia), y los menos comunes incluyen dolores de cabeza , congestión nasal y secreción nasal , dolor muscular , dolor de garganta , diarrea , irritación ocular , [3] e hinchazón o coloración morada de los dedos de los pies, [4] y, en casos moderados a graves, dificultades respiratorias . [5] Las personas con la infección por COVID-19 pueden tener diferentes síntomas, y sus síntomas pueden cambiar con el tiempo. Se han identificado tres grupos comunes de síntomas: un grupo de síntomas respiratorios con tos, esputo , dificultad para respirar y fiebre; un grupo de síntomas musculoesqueléticos con dolor muscular y articular, dolor de cabeza y fatiga; y un grupo de síntomas digestivos con dolor abdominal, vómitos y diarrea. [5] En personas sin trastornos previos de oído, nariz o garganta, la pérdida del gusto combinada con la pérdida del olfato está asociada con la COVID-19 y se informa en hasta el 88 % de los casos sintomáticos. [6] [7] [8]
Los datos publicados sobre los cambios neuropatológicos relacionados con la COVID-19 han sido limitados y controvertidos, con descripciones neuropatológicas que van desde fenotipos hemorrágicos y de hipoxia moderados a severos , consecuencias trombóticas , cambios en la encefalomielitis diseminada aguda (tipo ADEM), encefalitis y meningitis . Muchos pacientes con COVID-19 con comorbilidades tienen hipoxia y han estado en cuidados intensivos durante períodos de tiempo variables, lo que confunde la interpretación de los datos. [9]
De las personas que presentan síntomas, el 81% desarrolla solo síntomas leves a moderados (hasta neumonía leve ), mientras que el 14% desarrolla síntomas graves ( disnea , hipoxia o más del 50% de afectación pulmonar en las imágenes) que requieren hospitalización, y el 5% de los pacientes desarrolla síntomas críticos ( insuficiencia respiratoria , shock séptico o disfunción multiorgánica ) que requieren ingreso en la UCI. [10] [ necesita actualización ]

Al menos un tercio de las personas infectadas con el virus no desarrollan síntomas perceptibles en ningún momento. [11] [12] [13] Estos portadores asintomáticos tienden a no hacerse la prueba y aún así pueden propagar la enfermedad. [13] [14] [15] [16] Otras personas infectadas desarrollarán síntomas más tarde (llamados "presintomáticos") o tendrán síntomas muy leves y también pueden propagar el virus. [16]
Como es habitual en las infecciones, existe un retraso, o período de incubación , entre el momento en que una persona se infecta por primera vez y la aparición de los primeros síntomas. El retraso medio en el caso de la COVID-19 es de cuatro a cinco días [17], pudiendo ser contagioso en uno o cuatro de esos días. [18] La mayoría de las personas sintomáticas experimentan síntomas entre dos y siete días después de la exposición, y casi todas experimentarán al menos un síntoma en un plazo de 12 días. [17] [19]
La mayoría de las personas se recuperan de la fase aguda de la enfermedad. Sin embargo, algunas personas continúan experimentando una serie de efectos, como fatiga , durante meses, incluso después de la recuperación. [20] Esto es el resultado de una afección llamada COVID prolongada , que puede describirse como una serie de síntomas persistentes que continúan durante semanas o meses seguidos. [21] También se han observado daños a largo plazo en los órganos después de la aparición de COVID-19. Se están realizando estudios plurianuales para investigar más a fondo los posibles efectos a largo plazo de la enfermedad. [22]
La variante ómicron se volvió dominante en los EE. UU. en diciembre de 2021. Los síntomas con la variante ómicron son menos graves que con otras variantes. [23]
.pdf/page1-440px-Symptoms_of_COVID-19_(English).pdf.jpg)
Algunos síntomas menos comunes de COVID-19 pueden ser relativamente inespecíficos ; sin embargo, los síntomas más comunes son fiebre, tos seca y pérdida del gusto y el olfato . [1] [24] Entre los que desarrollan síntomas, aproximadamente uno de cada cinco puede enfermarse más gravemente y tener dificultad para respirar. Los síntomas de emergencia incluyen dificultad para respirar, dolor o presión persistente en el pecho, confusión repentina, pérdida de movilidad y habla, y cara o labios azulados; se recomienda atención médica inmediata si estos síntomas están presentes. [1] Un mayor desarrollo de la enfermedad puede provocar complicaciones que incluyen neumonía , síndrome de dificultad respiratoria aguda , sepsis , choque séptico e insuficiencia renal .
Algunos síntomas suelen aparecer antes que otros, y el deterioro suele desarrollarse en la segunda semana. [25] En agosto de 2020, los científicos de la Universidad del Sur de California informaron que el orden "probable" de los síntomas iniciales de la enfermedad COVID-19 era fiebre seguida de tos y dolor muscular , y que las náuseas y los vómitos suelen aparecer antes de la diarrea . [26] [ se necesita una fuente no primaria ] Esto contrasta con la vía más común de la gripe, donde es común desarrollar primero tos y fiebre después. [26] La inmunidad deteriorada impulsa en parte la progresión de la enfermedad después de la infección por SARS-CoV-2. [27] Si bien las pautas de las agencias de salud tienden a recomendar aislarse durante 14 días mientras se observa el desarrollo de los síntomas, [28] existe evidencia limitada de que los síntomas pueden desarrollarse en algunos pacientes más de 14 días después de la exposición inicial. [29]
La frecuencia de síntomas que predominan en personas con diferentes variantes puede diferir de lo que se observó en las fases anteriores de la pandemia.
Las personas infectadas con la variante Delta pueden confundir los síntomas con un resfriado fuerte y no darse cuenta de que necesitan aislarse. Los síntomas comunes notificados hasta junio de 2021 han sido dolores de cabeza, dolor de garganta, secreción nasal y fiebre. [30] [ cita médica necesaria ] [31]
El epidemiólogo británico Tim Spector dijo a mediados de diciembre de 2021 que la mayoría de los síntomas de la variante ómicron eran los mismos que los de un resfriado común , incluidos dolores de cabeza, dolor de garganta, secreción nasal, fatiga y estornudos, por lo que las personas con síntomas de resfriado deberían hacerse una prueba. "Cosas como fiebre, tos y pérdida del olfato son ahora la minoría de los síntomas que estamos viendo. La mayoría de las personas no tienen síntomas clásicos". Las personas con síntomas de resfriado en Londres (donde el Covid se estaba propagando rápidamente) tienen "mucha más probabilidades" de tener Covid que de un resfriado. [32]
Un síntoma único reportado de la variante Omicron son los sudores nocturnos , [33] particularmente con la subvariante BA.5 . [34] Además, la pérdida del gusto y el olfato parece ser poco común en comparación con otras cepas. [35] [36]
Los síntomas sistémicos típicos incluyen fatiga y dolores musculares y articulares . Algunas personas tienen dolor de garganta . [1] [2] [24]
La fiebre es uno de los síntomas más comunes en los pacientes con COVID-19. Sin embargo, la ausencia del síntoma en sí en una evaluación inicial no descarta la COVID-19. La fiebre en la primera semana de una infección por COVID-19 es parte de la respuesta inmunitaria natural del cuerpo; sin embargo, en casos graves, si las infecciones se convierten en una tormenta de citocinas, la fiebre es contraproducente. Hasta septiembre de 2020, pocas investigaciones se habían centrado en relacionar la intensidad de la fiebre con los resultados. [37]
Una revisión sistemática de junio de 2020 informó una prevalencia de fiebre del 75 al 81 %. [2] En julio de 2020, el Centro Europeo para la Prevención y el Control de Enfermedades (ECDC) informó una tasa de prevalencia de fiebre de aproximadamente el 45 %. [5]
Una revisión sistemática de junio de 2020 informó una prevalencia de fatiga del 27 al 35 %, de dolor muscular del 14 al 19 % y de dolor de garganta del 10 al 14 %. [2] En julio de 2020, el ECDC informó una tasa de prevalencia de ~63 % para debilidad muscular ( astenia ), ~63 % para dolor muscular ( mialgia ) y ~53 % para dolor de garganta. [5]
La tos es otro síntoma típico del COVID-19, que puede ser seca o productiva . [2]
Algunos síntomas, como la dificultad para respirar, son más comunes en pacientes que necesitan atención hospitalaria. [1] La falta de aire tiende a desarrollarse más tarde en la enfermedad. Se ha documentado anosmia o hiposmia o ageusia o disgeusia persistentes en el 20% de los casos durante más de 30 días. [6] [7]
Las complicaciones respiratorias pueden incluir neumonía y síndrome de dificultad respiratoria aguda (SDRA). [38] [39] [40] [41]
En julio de 2020, el ECDC informó una tasa de prevalencia de ~68% para obstrucción nasal, ~63% para tos, ~60% para rinorrea o secreción nasal. [5] Una revisión sistemática de junio de 2020 informó una prevalencia de 54-61% para tos seca y de 22-28% para tos productiva. [2]

Se ha establecido que la coagulopatía está asociada con COVID-19 en aquellos pacientes en estado crítico. [43] Los eventos tromboembólicos, como los coágulos de sangre, se muestran con alto riesgo en pacientes con COVID-19 en algunos estudios. [44] Otras complicaciones cardiovasculares pueden incluir insuficiencia cardíaca, arritmias e inflamación cardíaca . [45] [46] [47] [48] [49] Son rasgos comunes en pacientes graves con COVID-19 debido a la relación con el sistema respiratorio. [50]
La hipertensión parece ser el factor de riesgo más frecuente de lesión miocárdica en la enfermedad por COVID-19. En un metanálisis reciente se informó que se presentaba en el 58 % de las personas con lesión cardíaca. [51]
Se han descrito varios casos de miocarditis aguda asociada con COVID-19 en todo el mundo y se diagnostican de múltiples maneras. Teniendo en cuenta la serología , se encontró leucocitosis con neutrofilia y linfopenia en muchos pacientes. Los biomarcadores cardíacos troponina y BNP ( NT-proBNP ) prohormona N-terminal (NT ) se observaron elevados. De manera similar, el nivel de marcadores relacionados con la inflamación, como la proteína C reactiva (PCR), el dímero D , IL-6, procalcitonina , aumentó significativamente, lo que indica un proceso inflamatorio en el cuerpo. Los hallazgos del electrocardiograma fueron variables y oscilaron entre taquicardia sinusal , elevación del segmento ST, inversión de la onda T y depresión del ST. [52] En un caso, se observaron partículas virales en la célula intersticial, y otro caso informó positividad de RT-PCR de SARS-CoV-2 en el tejido cardíaco, lo que sugiere una lesión viral directa al miocardio . [53] [54] La biopsia endomiocárdica [BEM] sigue siendo la técnica invasiva de referencia para diagnosticar la miocarditis ; sin embargo, debido al mayor riesgo de infección, no se realiza en pacientes con COVID-19. [ cita requerida ]
La unión del virus SARS-CoV-2 a través de los receptores ACE2 presentes en el tejido cardíaco puede ser responsable de la lesión viral directa que conduce a la miocarditis . [52] En un estudio realizado durante el brote de SARS, se determinó el ARN del virus del SARS en la autopsia de muestras de corazón en el 35% de los pacientes que murieron debido al SARS. [55] También se observó que un corazón ya enfermo tiene una mayor expresión del receptor ACE2 en contraste con los individuos sanos. [56] Las respuestas inmunes hiperactivas en pacientes con COVID-19 pueden conducir al inicio de la tormenta de citocinas . Esta liberación excesiva de citocinas puede provocar una lesión miocárdica. [52]
Los pacientes con COVID-19 pueden presentar síntomas neurológicos que pueden dividirse ampliamente en afectación del sistema nervioso central , como dolor de cabeza , mareos , estado mental alterado y desorientación , y afectación del sistema nervioso periférico , como anosmia y disgeusia . [57] Como se señaló, la COVID-19 también se ha relacionado con varios síntomas neurológicos en el momento del diagnóstico o durante la enfermedad, y más del 90% de las personas con COVID-19 han informado al menos un síntoma neurológico subjetivo. [58] Algunos pacientes experimentan disfunción cognitiva llamada "Niebla COVID ", o "niebla mental COVID", que implica pérdida de memoria, falta de atención, falta de concentración o desorientación. [59] [60] Otras manifestaciones neurológicas incluyen convulsiones , accidentes cerebrovasculares , encefalitis y síndrome de Guillain-Barré (que incluye pérdida de funciones motoras ). [61] [62]
En julio de 2020, el ECDC informó una tasa de prevalencia de ~70% para el dolor de cabeza. [5] Una revisión sistemática de junio de 2020 informó una prevalencia de 10 a 16% para el dolor de cabeza. [2] Sin embargo, el dolor de cabeza podría confundirse con una relación aleatoria con COVID-19; hay evidencia inequívoca de que los pacientes con COVID-19 que nunca habían tenido un dolor de cabeza recurrente de repente sufren un dolor de cabeza severo a diario debido a la infección por SARS-CoV-2. [58]
En aproximadamente el 60% de los pacientes con COVID-19 se informa de déficit quimiosensorial, incluida la pérdida del sentido del olfato , ya sea parcial o total. [63] [64] [65]
Este síntoma, si está presente, suele aparecer al principio de la enfermedad. [63] Su aparición suele ser repentina. El olfato suele volver a la normalidad en un mes. Sin embargo, para algunos pacientes mejora muy lentamente y se asocia con olores que se perciben como desagradables o diferentes de lo que eran originalmente ( parosmia ), y para algunas personas el olfato no regresa durante al menos muchos meses. [64] Es un síntoma inusual para otras enfermedades respiratorias, por lo que se utiliza para la detección basada en síntomas . [63] [64]
La pérdida del olfato tiene varias consecuencias. Aumenta las enfermedades transmitidas por los alimentos debido a la incapacidad de detectar alimentos en mal estado y puede aumentar los riesgos de incendio debido a la incapacidad de detectar el humo. También se ha vinculado con la depresión . Si no se recupera el olfato, el entrenamiento del olfato es una opción potencial. [64]
A veces es el único síntoma que se informa, lo que implica que tiene una base neurológica separada de la congestión nasal. A partir de enero de 2021, se cree que estos síntomas son causados por la infección de las células sustentaculares que sostienen y proporcionan nutrientes a las neuronas sensoriales en la nariz, en lugar de la infección de las neuronas en sí. Las células sustentaculares tienen muchos receptores de la enzima convertidora de angiotensina 2 ( ACE2 ) en sus superficies, mientras que las neuronas sensoriales olfativas no. La pérdida del olfato también puede ser el resultado de la inflamación en el bulbo olfatorio. [64]
Una revisión sistemática de junio de 2020 encontró una prevalencia de disfunción olfativa del 29 al 54 % en personas con COVID-19, [63] mientras que un estudio de agosto de 2020 que utilizó una prueba de identificación de olores informó que el 96 % de las personas con COVID-19 tenían alguna disfunción olfativa y el 18 % tenía pérdida total del olfato. [64] Otra revisión sistemática de junio de 2020 informó una prevalencia de hiposmia del 4 al 55 % . [2] En julio de 2020, el ECDC informó una tasa de prevalencia de ~70 % para la pérdida del olfato. [5]
Las alteraciones del olfato o del gusto se encuentran con mayor frecuencia en personas más jóvenes y, tal vez por ello, se correlacionan con un menor riesgo de complicaciones médicas. [63]
En algunas personas, la COVID-19 provoca que experimenten temporalmente cambios en el sabor de los alimentos ( disgeusia o ageusia ). [63] [64] También se han reportado cambios en la quimiostesis , que incluye sensaciones desencadenadas químicamente, como el picante. A enero de 2021, no se comprendía bien el mecanismo de los síntomas del gusto y la quimiostesis. [64]
Una revisión sistemática de junio de 2020 encontró una prevalencia de disfunción gustativa del 24 al 54 % en personas con COVID-19. [63] Otra revisión sistemática de junio de 2020 informó una prevalencia de hipogeusia del 1 al 8 % . [2] En julio de 2020, el ECDC informó una tasa de prevalencia de ~54 % para la disfunción gustativa. [5]
Otros síntomas neurológicos parecen ser poco frecuentes, pero pueden afectar a la mitad de los pacientes hospitalizados con COVID-19 grave. Algunos síntomas notificados incluyen delirio , accidente cerebrovascular , hemorragia cerebral , pérdida de memoria , psicosis , daño a los nervios periféricos , ansiedad y trastorno de estrés postraumático . [66] Los síntomas neurológicos en muchos casos se correlacionan con daño al suministro de sangre del cerebro o encefalitis , que puede progresar en algunos casos a encefalomielitis diseminada aguda . Se han notificado accidentes cerebrovasculares en personas más jóvenes sin factores de riesgo convencionales. [67]
Hasta septiembre de 2020, no estaba claro si estos síntomas se debían a una infección directa de las células cerebrales o a una sobreestimulación del sistema inmunológico. [67]
Una revisión sistemática de junio de 2020 informó una prevalencia del 6 al 16 % de vértigo o mareos , del 7 al 15 % de confusión y del 0 al 2 % de ataxia . [2]
Los pacientes corren un mayor riesgo de sufrir una variedad de coágulos sanguíneos diferentes, algunos potencialmente fatales, durante los meses posteriores a la infección por COVID. The Guardian escribió: "En general, [un equipo médico sueco] identificó un aumento de 33 veces en el riesgo de embolia pulmonar , un aumento de cinco veces en el riesgo de TVP ( trombosis venosa profunda ) y un aumento de casi el doble en el riesgo de sangrado en los 30 días posteriores a la infección. Las personas siguieron teniendo un mayor riesgo de embolia pulmonar durante seis meses después de infectarse, y durante dos y tres meses de sangrado y TVP. Aunque los riesgos fueron mayores en pacientes con una enfermedad más grave, incluso aquellos con Covid leve tuvieron un riesgo tres veces mayor de TVP y un riesgo siete veces mayor de embolia pulmonar. No se encontró un mayor riesgo de sangrado en aquellos que experimentaron infecciones leves". Anne-Marie Fors Connolly, de la Universidad de Umeå , dijo: "Si de repente te falta el aire y no se te pasa, [y] has sido infectado con el coronavirus, entonces podría ser una buena idea buscar ayuda, porque encontramos que este riesgo aumenta hasta por seis meses". [68]
Otros síntomas son menos comunes entre las personas con COVID-19. Algunas personas experimentan síntomas gastrointestinales como pérdida de apetito , diarrea , náuseas o vómitos . [1] [69] Una revisión sistemática de junio de 2020 informó una prevalencia de diarrea del 8 al 12 % y de náuseas del 3 al 10 %. [2]
Los síntomas menos comunes incluyen escalofríos, tos con sangre , diarrea y sarpullido . [24] [70] Los llamados "dedos de los pies COVID" son pápulas de color rosa a violáceo que surgen en las manos y los pies. Estas lesiones similares a sabañones a menudo ocurren solo en pacientes más jóvenes y no aparecen hasta tarde en la enfermedad o durante la convalecencia. [71] Ciertos polimorfismos genéticos (en el gen TREX1 ) se han relacionado con la susceptibilidad a desarrollar el dedo del pie COVID. [72] Una revisión sistemática de junio de 2020 informó una prevalencia de 0-1% de sarpullido en pacientes con COVID-19. [2]
Aproximadamente entre el 20 y el 30 % de las personas que presentan COVID-19 tienen enzimas hepáticas elevadas , lo que refleja una lesión hepática. [73] [74]
Las complicaciones incluyen insuficiencia multiorgánica , shock séptico y muerte . [38] [39] [40] [41] [ citas excesivas ]
Existen tres estadios, según la forma en que la infección por COVID-19 puede ser abordada por agentes farmacológicos, en los que se puede clasificar la enfermedad. [75] El estadio I es la fase temprana de la infección durante la cual predominan los síntomas del tracto respiratorio superior. El estadio II es la fase pulmonar en la que el paciente desarrolla neumonía con todos sus síntomas asociados; este estadio se divide en el estadio IIa que es sin hipoxia y el estadio IIb que incluye hipoxia. El estadio III es la fase de hiperinflamación, la fase más grave, en la que el paciente desarrolla síndrome de dificultad respiratoria aguda (SDRA), sepsis y falla multiorgánica. [75]
Se postuló que un curso estereotipado similar sería: la primera fase de un período de incubación, una segunda fase correspondiente a la fase viral, una tercera fase correspondiente al estado de neumonía inflamatoria, una cuarta fase correspondiente al agravamiento clínico brutal reflejado por el síndrome de dificultad respiratoria aguda (SDRA), y finalmente, en los sobrevivientes, una quinta fase que potencialmente incluye fibrosis pulmonar , y persiste en forma de síntomas "post-covid". [76]
Después de la infección, los niños pueden desarrollar un síndrome inflamatorio multisistémico, también llamado síndrome inflamatorio multisistémico pediátrico. Este síndrome tiene síntomas similares a la enfermedad de Kawasaki , que puede ser mortal. [77] [78] [79]
Entre el 10% y el 30% de las personas no hospitalizadas con COVID-19 desarrollan COVID-19 persistente . En el caso de las que necesitan hospitalización, la incidencia de efectos a largo plazo es superior al 50%. [80] La COVID-19 persistente es una enfermedad multisistémica a menudo grave con un amplio conjunto de síntomas. Es probable que existan varias causas, posiblemente coincidentes. [80] El daño orgánico causado por la infección aguda puede explicar una parte de los síntomas, pero la COVID-19 persistente también se observa en personas en las que el daño orgánico parece estar ausente. [81]
Por una variedad de mecanismos, los pulmones son los órganos más afectados en COVID-19. [82] En personas que requieren ingreso hospitalario, hasta el 98% de las tomografías computarizadas realizadas muestran anomalías pulmonares después de 28 días de enfermedad, incluso si habían mejorado clínicamente. [83] Las personas con edad avanzada, enfermedad grave, estadías prolongadas en la UCI o que fuman tienen más probabilidades de tener efectos duraderos, incluida la fibrosis pulmonar. [84] En general, aproximadamente un tercio de los investigados después de cuatro semanas tendrán hallazgos de fibrosis pulmonar o función pulmonar reducida medida por DLCO , incluso en personas asintomáticas, pero con la sugerencia de una mejora continua con el paso del tiempo. [82] Después de una enfermedad grave, la función pulmonar puede tardar entre tres meses y un año o más en volver a los niveles anteriores. [85]
Los riesgos de déficit cognitivo , demencia , trastornos psicóticos y epilepsia o convulsiones persisten en un nivel mayor dos años después de la infección. [86]Los efectos a largo plazo de la COVID-19 se han convertido en un aspecto prevalente de la propia enfermedad. Estos síntomas pueden tener muchos nombres diferentes, como síndrome pos-COVID-19, COVID prolongado y síndrome de los que sufren una enfermedad prolongada. Una definición general de los estados pos-COVID (CPD) puede describirse como una serie de síntomas que pueden durar semanas o meses. [21] La COVID prolongada puede estar presente en cualquier persona que haya contraído la COVID-19 en algún momento; por lo general, se encuentra con más frecuencia en quienes tuvieron una enfermedad grave debido al virus. [21] [87]
La COVID prolongada puede atacar una multitud de órganos como los pulmones, el corazón, los vasos sanguíneos, los riñones, el intestino y el cerebro. [88] Algunos síntomas comunes que se producen como resultado son fatiga, tos, dificultad para respirar, dolores en el pecho, confusión mental, problemas gastrointestinales, insomnio, ansiedad/depresión y delirio. [89] Una diferencia entre la COVID-19 aguda y el PCC es el efecto que tiene en la mente de una persona. Se ha descubierto que las personas sufren confusión mental y deterioro de la memoria, así como una capacidad de aprendizaje reducida, lo que tiene un gran impacto en su vida cotidiana. [87] [90] Un estudio que analizó más a fondo estos síntomas específicos tomó 50 pacientes con resultados positivos de laboratorio de SARS-CoV-2 y 50 pacientes con resultados negativos de laboratorio de SARS-CoV-2 para analizar la variedad de síntomas neurológicos presentes durante la COVID prolongada. Los síntomas más frecuentes incluyeron confusión mental, dolor de cabeza, entumecimiento, disgeusia (pérdida del gusto), anosmia (pérdida del olfato) y mialgias (dolores musculares) con una disminución general de la calidad de vida. [87]
La OMS recomienda que todos los contactos de personas con COVID-19 confirmado o probable sean puestos en cuarentena en un centro designado o en su domicilio durante 14 días a partir de su última exposición.
Cabe destacar que estos períodos de incubación superiores a 14 días se registraron no solo en casos esporádicos, sino en una proporción sustancial que alcanzó... 5,0% de 339, 7,7% de 104... pacientes con contactos rastreados
{{cite book}}: |work=ignorado ( ayuda )