En los Estados Unidos , Medicaid es un programa gubernamental que brinda seguro médico a adultos y niños con ingresos y recursos limitados. El programa está financiado parcialmente y administrado principalmente por los gobiernos estatales , que también tienen un amplio margen de libertad para determinar la elegibilidad y los beneficios, pero el gobierno federal establece estándares de referencia para los programas estatales de Medicaid y proporciona una parte significativa de su financiación.
Medicaid se estableció en 1965, como parte del conjunto de programas de la Gran Sociedad durante la administración del presidente Lyndon Johnson , y se amplió significativamente con la Ley de Atención Médica Asequible (ACA), que se aprobó en 2010. En la mayoría de los estados, cualquier miembro de un hogar con ingresos de hasta el 138% de la línea de pobreza federal califica para la cobertura de Medicaid según las disposiciones de la ACA. [1] Una decisión de la Corte Suprema de 2012 estableció que los estados pueden continuar utilizando los estándares de elegibilidad de Medicaid anteriores a la ACA y recibir niveles previamente establecidos de financiación federal de Medicaid; en los estados que toman esa decisión, los límites de ingresos pueden ser significativamente más bajos y los adultos sanos pueden no ser elegibles para Medicaid en absoluto. [2]
Medicaid es la mayor fuente de financiación de servicios médicos y relacionados con la salud para personas con bajos ingresos en los Estados Unidos, proporcionando seguro médico gratuito a 85 millones de personas de bajos ingresos y discapacitadas a partir de 2022; [3] en 2019, el programa pagó la mitad de todos los nacimientos en EE. UU. [4] A partir de 2017, el costo anual total de Medicaid fue de poco más de $ 600 mil millones, de los cuales el gobierno federal contribuyó con $ 375 mil millones y los estados con $ 230 mil millones adicionales. [4] Los estados no están obligados a participar en el programa, aunque todos lo han hecho desde 1982. En general, los beneficiarios de Medicaid deben ser ciudadanos estadounidenses o no ciudadanos calificados, y pueden incluir adultos de bajos ingresos, sus hijos y personas con ciertas discapacidades . [5] A partir de 2022, [actualizar]el 45% de los que recibieron Medicaid o CHIP eran niños. [3]
Medicaid también cubre servicios y apoyos a largo plazo, incluidos tanto la atención en residencias de ancianos como los servicios domiciliarios y comunitarios, para personas con bajos ingresos y activos mínimos; los requisitos exactos varían según el estado. Medicaid gastó 215 000 millones de dólares en este tipo de atención en 2020, más de la mitad del total de 402 000 millones de dólares gastados en dichos servicios. [6] De los 7,7 millones de estadounidenses que utilizaron servicios y apoyos a largo plazo en 2020, aproximadamente 5,6 millones estaban cubiertos por Medicaid, incluidos 1,6 millones de los 1,9 millones en entornos institucionales. [7]
Medicaid cubre los costos de atención médica para personas con bajos ingresos, mientras que Medicare es un programa universal que brinda cobertura médica para personas mayores. Medicaid ofrece beneficios de atención para personas mayores que normalmente no cubre Medicare, incluida la atención en hogares de ancianos y los servicios de cuidado personal. También existen planes de salud duales para personas que tienen Medicaid y Medicare. [8] Junto con Medicare, Tricare y ChampVA , Medicaid es uno de los cuatro programas de seguro médico patrocinados por el gobierno en los Estados Unidos. Los Centros de Servicios de Medicare y Medicaid de EE. UU. en Baltimore , Maryland, brindan supervisión federal. [9]
Las investigaciones muestran que la existencia del programa Medicaid mejora los resultados de salud, la cobertura del seguro de salud, el acceso a la atención médica y la seguridad financiera de los beneficiarios y brinda beneficios económicos a los estados y a los proveedores de salud. [10] [11] [12] [13]
A partir de la década de 1980, muchos estados recibieron exenciones del gobierno federal para crear programas de atención administrada de Medicaid . En el marco de la atención administrada, los beneficiarios de Medicaid están inscritos en un plan de salud privado, que recibe una prima mensual fija del estado. El plan de salud es entonces responsable de satisfacer todas o la mayoría de las necesidades de atención médica del beneficiario. Hoy en día, todos los estados, salvo unos pocos, utilizan la atención administrada para brindar cobertura a una proporción significativa de los inscritos en Medicaid. En 2014, 26 estados tenían contratos con organizaciones de atención administrada (MCO) para brindar atención a largo plazo a los ancianos y las personas con discapacidades. Los estados pagan una tarifa mensual per cápita por miembro a las MCO, que a su vez brindan atención integral y aceptan el riesgo de administrar los costos totales. [14] A nivel nacional, aproximadamente el 80% de los inscritos en Medicaid están inscritos en planes de atención administrada. [15] Los grupos de elegibilidad básicos de familias de bajos ingresos tienen más probabilidades de estar inscritos en la atención administrada, mientras que los grupos de elegibilidad de "ancianos" y "discapacitados" permanecen con mayor frecuencia en el Medicaid tradicional de " pago por servicio ".
Debido a que los costos del nivel de servicio varían según la atención y las necesidades de los inscritos, un costo promedio por persona es solo una medida aproximada del costo real de la atención. El costo anual de la atención variará de un estado a otro dependiendo de los beneficios de Medicaid aprobados por el estado, así como de los costos de atención específicos del estado. Un informe de 2014 de la Kaiser Family Foundation estima que el costo anual per cápita nacional promedio de los servicios de Medicaid para niños es de $2,577, para adultos es de $3,278, para personas con discapacidades es de $16,859, para personas mayores (65+) es de $13,063 y para todos los inscritos en Medicaid es de $5,736. [16]
Las Enmiendas a la Seguridad Social de 1965 crearon Medicaid al agregar el Título XIX a la Ley de Seguridad Social , 42 USC §§ 1396 et seq. En virtud del programa, el gobierno federal proporcionó fondos equivalentes a los estados para permitirles brindar asistencia médica a los residentes que cumplieran con ciertos requisitos de elegibilidad. El objetivo era ayudar a los estados a ayudar a los residentes cuyos ingresos y recursos eran insuficientes para pagar los costos de los planes de seguro médico comerciales tradicionales.
En 1982, todos los estados participaban. El último estado en hacerlo fue Arizona.
El Programa de Reembolso de Medicamentos de Medicaid y el Programa de Pago de Primas de Seguro Médico (HIPP) fueron creados por la Ley Ómnibus de Reconciliación Presupuestaria de 1990 (OBRA-90). Esta ley ayudó a agregar la Sección 1927 a la Ley de Seguridad Social de 1935 y entró en vigencia el 1 de enero de 1991. Este programa se formó debido a los costos que los programas de Medicaid pagaban por medicamentos ambulatorios a precio reducido. [17]
La Ley Ómnibus de Reconciliación Presupuestaria de 1993 (OBRA-93) modificó la Sección 1927 de la Ley, introduciendo cambios en el Programa de Reembolso de Medicamentos de Medicaid. [17] Requiere que los estados implementen un programa de recuperación de patrimonio de Medicaid para recuperar de los patrimonios de los beneficiarios fallecidos los costos relacionados con el cuidado a largo plazo pagados por Medicaid, y da a los estados la opción de recuperar todos los costos que no sean de cuidado a largo plazo, incluidos los costos médicos completos. [18]
Medicaid también ofrece un Programa de Pago por Servicio (Servicio Directo) a las escuelas en todos los Estados Unidos para el reembolso de los costos asociados con los servicios prestados a los estudiantes con necesidades de educación especial . [19] La ley federal exige que los niños con discapacidades reciban una "educación pública gratuita y apropiada" según la Sección 504 de la Ley de Rehabilitación de 1973. [20] Las decisiones de la Corte Suprema de los Estados Unidos y los cambios posteriores en la ley federal requieren que los estados reembolsen parte o la totalidad del costo de algunos servicios proporcionados por las escuelas para los niños discapacitados elegibles para Medicaid.

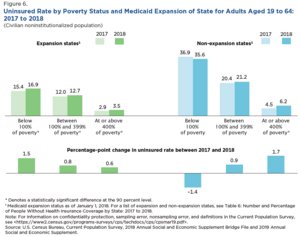
La Ley de Atención Médica Asequible (ACA), aprobada en 2010, amplió sustancialmente el programa Medicaid. Antes de que se aprobara la ley, algunos estados no permitían que los adultos sanos participaran en Medicaid, y muchos establecían la elegibilidad por ingresos muy por debajo del nivel federal de pobreza. Según las disposiciones de la ley, cualquier estado que participara en Medicaid tendría que ampliar la cobertura para incluir a cualquier persona que ganara hasta el 138% del nivel federal de pobreza a partir de 2014. Los costos de la población recién cubierta inicialmente serían cubiertos en su totalidad por el gobierno federal, aunque los estados tendrían que pagar el 10% de esos costos para 2020. [23] [24] [25] [26]
Sin embargo, en 2012, la Corte Suprema sostuvo en el caso National Federation of Independent Business v. Sebelius que retirar toda la financiación de Medicaid a los estados que se negaron a ampliar la elegibilidad era inconstitucionalmente coercitivo. Los estados podían optar por mantener los niveles preexistentes de financiación y elegibilidad de Medicaid, y algunos lo hicieron; más de la mitad de la población nacional sin seguro vive en esos estados. [27] A marzo de 2023, 40 estados han aceptado la extensión de Medicaid de la Ley de Atención Asequible , al igual que el Distrito de Columbia , que tiene su propio programa de Medicaid; 10 estados no lo han hecho. [28] Entre los adultos de 18 a 64 años, los estados que ampliaron Medicaid tenían una tasa de personas sin seguro del 7,3% en el primer trimestre de 2016, mientras que los estados que no ampliaron Medicaid tenían una tasa de personas sin seguro del 14,1%. [29]
Los Centros de Servicios de Medicare y Medicaid (CMS) estimaron que el costo de la expansión fue de 6.366 dólares por persona en 2015, aproximadamente un 49 por ciento por encima de las estimaciones anteriores. Se calcula que entre 9 y 10 millones de personas habían obtenido cobertura de Medicaid, en su mayoría adultos de bajos ingresos. [30] La Kaiser Family Foundation estimó en octubre de 2015 que 3,1 millones de personas adicionales no estaban cubiertas en los estados que rechazaron la expansión de Medicaid. [31]
En algunos estados que optaron por no ampliar Medicaid, los umbrales de elegibilidad de ingresos están significativamente por debajo del 133% de la línea de pobreza. [32] Algunos de estos estados no ponen Medicaid a disposición de adultos no embarazadas sin discapacidades o hijos dependientes, sin importar sus ingresos. Debido a que los subsidios en los planes de seguro comerciales no están disponibles para dichas personas, la mayoría tiene pocas opciones para obtener algún seguro médico. [33] [34] Por ejemplo, en Kansas , donde solo los adultos no discapacitados con hijos y con un ingreso por debajo del 32% de la línea de pobreza eran elegibles para Medicaid, aquellos con ingresos del 32% al 100% del nivel de pobreza ($6,250 a $19,530 para una familia de tres) no eran elegibles tanto para Medicaid como para los subsidios federales para comprar seguros. [27]
Los estudios sobre el impacto de los rechazos a la expansión de Medicaid calcularon que hasta 6,4 millones de personas tendrían ingresos excesivos para Medicaid pero no calificarían para los subsidios de intercambio. [35] Varios estados argumentaron que no podían afrontar la contribución del 10% en 2020. [36] [37] Algunos estudios sugirieron que rechazar la expansión costaría más debido al aumento del gasto en atención de emergencia no compensada que de otro modo habría sido parcialmente pagada por la cobertura de Medicaid. [38]
Un estudio de 2016 encontró que los residentes de Kentucky y Arkansas , que ampliaron Medicaid, tenían más probabilidades de recibir servicios de atención médica y menos probabilidades de incurrir en costos de sala de emergencia o tener problemas para pagar sus facturas médicas. Los residentes de Texas , que no aceptaron la expansión de Medicaid, no vieron una mejora similar durante el mismo período. [39] Kentucky optó por aumentar la atención administrada, mientras que Arkansas subsidió el seguro privado. Más tarde, los gobernadores de Arkansas y Kentucky propusieron reducir o modificar sus programas. De 2013 a 2015, la tasa de personas sin seguro disminuyó del 42% al 14% en Arkansas y del 40% al 9% en Kentucky, en comparación con el 39% al 32% en Texas. [40]
Un estudio del DHHS de 2016 concluyó que los estados que ampliaron Medicaid tenían primas más bajas en las pólizas de intercambio porque tenían menos afiliados de bajos ingresos, cuya salud, en promedio, es peor que la de las personas con ingresos más altos. [41]
En septiembre de 2019, la Oficina del Censo informó que los estados que ampliaron Medicaid en virtud de la ACA tenían tasas de personas sin seguro considerablemente más bajas que los estados que no lo hicieron. Por ejemplo, para los adultos entre el 100 % y el 399 % del nivel de pobreza, la tasa de personas sin seguro en 2018 fue del 12,7 % en los estados que ampliaron la cobertura y del 21,2 % en los estados que no la ampliaron. De los 14 estados con tasas de personas sin seguro del 10 % o más, 11 no habían ampliado Medicaid. [22] Un estudio de julio de 2019 realizado por la Oficina Nacional de Investigación Económica (NBER) indicó que los estados que implementaron la ampliación de Medicaid exhibieron reducciones estadísticamente significativas en las tasas de mortalidad. [42]
La ACA se estructuró con la suposición de que Medicaid cubriría a cualquier persona que gane menos del 133% del nivel federal de pobreza en todo Estados Unidos; como resultado, los créditos fiscales para las primas solo están disponibles para las personas que compran seguros de salud privados a través de bolsas si ganan más de esa cantidad. Esto ha dado lugar a la llamada brecha de cobertura de Medicaid en los estados que no han ampliado Medicaid: hay personas cuyos ingresos son demasiado altos para calificar para Medicaid en esos estados, pero demasiado bajos para recibir asistencia para pagar un seguro de salud privado, que, por lo tanto, es inasequible para ellos. [43]
Los estados pueden agrupar la administración de Medicaid con otros programas, como el Programa de Seguro Médico para Niños (CHIP), de modo que la misma organización que se encarga de Medicaid en un estado también puede administrar los programas adicionales. También pueden existir programas separados en algunas localidades que reciben financiación de los estados o sus subdivisiones políticas para brindar cobertura médica a indigentes y menores.
La participación estatal en Medicaid es voluntaria; sin embargo, todos los estados han participado desde 1982. En algunos estados, Medicaid está subcontratado a compañías de seguros de salud privadas, mientras que otros estados pagan a los proveedores (es decir, médicos, clínicas y hospitales) directamente. Hay muchos servicios que pueden estar incluidos en Medicaid y algunos estados respaldan más servicios que otros estados. Los servicios más proporcionados son la atención intermedia para discapacitados mentales, medicamentos recetados y atención en un centro de enfermería para menores de 21 años. Los servicios menos proporcionados incluyen atención médica religiosa institucional (no médica), atención respiratoria para dependientes de respiradores y PACE ( atención inclusiva para ancianos ). [44]
La mayoría de los estados administran Medicaid a través de sus propios programas. A continuación se enumeran algunos de ellos:
A partir de enero de 2012, se podrían obtener fondos de Medicaid y/o CHIP para ayudar a pagar las primas de atención médica de los empleadores en Alabama , Alaska , Arizona, Colorado , Florida y Georgia . [45]
Los estados deben cumplir con la ley federal, según la cual cada estado participante administra su propio programa de Medicaid, establece estándares de elegibilidad, determina el alcance y los tipos de servicios que cubrirá y establece la tasa de reembolso a los médicos y proveedores de atención. Las diferencias entre los estados a menudo están influenciadas por las ideologías políticas del estado y las creencias culturales de la población en general. Los Centros de Servicios de Medicare y Medicaid (CMS) federales monitorean de cerca el programa de cada estado y establecen requisitos para la prestación de servicios, la calidad, la financiación y los estándares de elegibilidad. [46]
Las normas de recuperación de los bienes de Medicaid también varían según el estado. (La ley federal ofrece opciones sobre si se deben recuperar los gastos no relacionados con la atención a largo plazo, como los gastos médicos normales de un seguro de salud, así como sobre si la recuperación se limita a los bienes sucesorios o se extiende más allá). [18]
Varios factores políticos influyen en el costo y la elegibilidad de la atención médica financiada con impuestos. Según un estudio realizado por Gideon Lukens, los factores que afectan significativamente la elegibilidad incluyen "el control del partido, la ideología de los ciudadanos del estado, la prevalencia de mujeres en las legislaturas, el veto de partidas presupuestarias y el tamaño de los grupos de interés de los médicos". El estudio de Lukens respaldó la hipótesis generalizada de que los demócratas favorecen políticas de elegibilidad generosas mientras que los republicanos no lo hacen. [47] Cuando la Corte Suprema permitió a los estados decidir si ampliaban o no Medicaid en 2012, los estados del norte, en los que predominaban los legisladores demócratas, lo hicieron desproporcionadamente, y a menudo también ampliaron la elegibilidad existente. [48]
Algunos estados en los que existe una legislatura controlada por los republicanos pueden verse obligados a ampliar Medicaid de maneras que vayan más allá de aumentar la elegibilidad existente en forma de exenciones para ciertos requisitos de Medicaid, siempre que cumplan ciertos objetivos. En su implementación, esto ha significado usar fondos de Medicaid para pagar el seguro médico de los ciudadanos de bajos ingresos; esta opción privada se llevó a cabo originalmente en Arkansas, pero fue adoptada por otros estados liderados por los republicanos. [48] Sin embargo, la cobertura privada es más cara que Medicaid y los estados no tendrían que contribuir tanto al costo de la cobertura privada. [49]
Ciertos grupos de personas, como los inmigrantes, enfrentan más barreras para acceder a la atención de salud que otros debido a factores ajenos a las políticas, como el estatus, el transporte y el conocimiento del sistema de atención de salud (incluida la elegibilidad). [50]
Las políticas de elegibilidad para Medicaid son muy complicadas. En general, la elegibilidad de una persona para Medicaid está vinculada a su elegibilidad para la Ayuda a Familias con Niños Dependientes (AFDC), que brinda ayuda a los niños cuyas familias tienen ingresos bajos o nulos, y al programa de Ingreso de Seguridad Suplementario (SSI) para personas mayores, ciegas y discapacitadas. La ley federal exige que los estados brinden cobertura de Medicaid a todos los beneficiarios de AFDC y SSI. Debido a que la elegibilidad para AFDC y SSI esencialmente garantiza la cobertura de Medicaid, examinar las diferencias de elegibilidad/cobertura por estado en AFDC y SSI es una forma precisa de evaluar también las diferencias de Medicaid. La cobertura de SSI es en gran medida consistente por estado, y los requisitos sobre cómo calificar o qué beneficios se brindan son estándar. Sin embargo, AFDC tiene diferentes estándares de elegibilidad que dependen de:
Más allá de la variación en la elegibilidad y la cobertura entre estados, existe una gran variación en los reembolsos que ofrece Medicaid a los proveedores de atención; los ejemplos más claros de esto son los procedimientos ortopédicos comunes . Por ejemplo, en 2013, la diferencia promedio en el reembolso por 10 procedimientos ortopédicos comunes en los estados de Nueva Jersey y Delaware fue de $3,047. [51] La discrepancia en los reembolsos que ofrece Medicaid puede afectar el tipo de atención brindada a los pacientes.
En general, los planes de Medicaid pagan a los proveedores significativamente menos de lo que pagarían las aseguradoras comerciales o Medicare por la misma atención, pagando alrededor del 67% de lo que Medicare pagaría por atención primaria y el 78% de lo que pagaría por otros servicios. Esta disparidad se ha vinculado a tasas más bajas de participación de los proveedores en los programas de Medicaid en comparación con Medicare o los seguros comerciales, y por lo tanto a una disminución del acceso a la atención para los pacientes de Medicaid. [52] Un componente de la Ley de Atención Médica Asequible fue un aumento financiado por el gobierno federal en 2013 y 2014 en los pagos de Medicaid para llevarlos hasta el 100% de los pagos equivalentes de Medicare, en un esfuerzo por aumentar la participación de los proveedores. La mayoría de los estados no continuaron con esta disposición. [53]
En 2002, los inscritos en Medicaid sumaban 39,9 millones de estadounidenses, y el grupo más grande eran los niños (18,4 millones o 46%). [54] De 2000 a 2012, la proporción de estancias hospitalarias para niños pagadas por Medicaid aumentó un 33% y la proporción pagada por seguros privados disminuyó un 21%. [55] Unos 43 millones de estadounidenses estaban inscritos en 2004 (19,7 millones de ellos niños) a un coste total de 295 mil millones de dólares. En 2008, Medicaid proporcionó cobertura sanitaria y servicios a aproximadamente 49 millones de niños de bajos ingresos, mujeres embarazadas, ancianos y personas discapacitadas. En 2009, 62,9 millones de estadounidenses estaban inscritos en Medicaid durante al menos un mes, con una inscripción media de 50,1 millones. [56] En California , alrededor del 23% de la población estaba inscrita en Medi-Cal durante al menos 1 mes en 2009-10. [57] En 2017, el costo anual total de Medicaid fue de poco más de 600 mil millones de dólares, de los cuales el gobierno federal contribuyó con 375 mil millones de dólares y los estados con 230 mil millones de dólares adicionales. [4] Según CMS, el programa Medicaid proporcionó servicios de atención médica a más de 92 millones de personas en 2022. [58]
La pérdida de ingresos y de cobertura de seguro médico durante la recesión de 2008-2009 resultó en un aumento sustancial de la inscripción en Medicaid en 2009. Nueve estados de EE. UU. mostraron un aumento en la inscripción del 15% o más, lo que ejerció una fuerte presión sobre los presupuestos estatales. [59]
La Kaiser Family Foundation informó que en 2013 los beneficiarios de Medicaid eran 40% blancos, 21% negros, 25% hispanos y 14% de otras razas. [60]
A diferencia de Medicaid, Medicare es un programa de seguro social financiado a nivel federal y se centra principalmente en la población de mayor edad. [61] Medicare es un programa de seguro de salud para personas de 65 años o más, personas menores de 65 años con ciertas discapacidades y (a través del Programa de Enfermedad Renal en Etapa Terminal ) personas de todas las edades con enfermedad renal en etapa terminal . [62] El Programa Medicare ofrece una Parte A de Medicare que cubre las facturas del hospital, una Parte B de Medicare que cubre la cobertura del seguro médico y una Parte D de Medicare que cubre la compra de medicamentos recetados .
Medicaid es un programa que no se financia únicamente a nivel federal. Los estados aportan hasta la mitad de la financiación de Medicaid. En algunos estados, los condados también aportan fondos. A diferencia de Medicare, Medicaid es un programa de bienestar social o protección social basado en las necesidades y en los medios económicos , en lugar de un programa de seguro social . La elegibilidad se determina en gran medida por los ingresos. El criterio principal para la elegibilidad de Medicaid es el ingreso y los recursos financieros limitados, un criterio que no desempeña ningún papel en la determinación de la cobertura de Medicare. Medicaid cubre una gama más amplia de servicios de atención médica que Medicare.
Algunas personas son elegibles tanto para Medicaid como para Medicare y se las conoce como personas con doble elegibilidad para Medicare o medi-medi. [63] [64] En 2001, aproximadamente 6,5 millones de personas estaban inscritas tanto en Medicare como en Medicaid. En 2013, aproximadamente 9 millones de personas calificaron para Medicare y Medicaid. [65]
Existen dos tipos generales de cobertura de Medicaid. El "Medicaid comunitario" ayuda a las personas que tienen poco o ningún seguro médico. La cobertura de Medicaid para asilos de ancianos ayuda a pagar el costo de vida en un asilo de ancianos para aquellos que son elegibles; el beneficiario también paga la mayor parte de sus ingresos para los costos del asilo de ancianos, y generalmente solo conserva $66,00 por mes para gastos que no sean los del asilo de ancianos. [66]
Algunos estados tienen un programa conocido como Programa de Pago de Primas de Seguro Médico (HIPP, por sus siglas en inglés). Este programa permite que un beneficiario de Medicaid tenga un seguro médico privado pagado por Medicaid. En 2008, relativamente pocos estados tenían programas de asistencia para las primas y la inscripción era relativamente baja. Sin embargo, el interés en este enfoque siguió siendo alto. [66]
Los servicios dentales están incluidos en el programa de Seguridad Social bajo Medicaid . La inscripción para los servicios dentales es opcional para las personas mayores de 21 años, pero obligatoria para las personas elegibles para Medicaid y menores de 21 años. [67] Los servicios mínimos incluyen alivio del dolor, restauración de dientes y mantenimiento de la salud dental. Early and Periodic Screening, Diagnostic and Treatment (EPSDT) es un programa obligatorio de Medicaid para niños que se centra en la prevención, el diagnóstico temprano y el tratamiento de afecciones médicas. [67] Los exámenes bucales no son obligatorios para los beneficiarios de EPSDT y no son suficientes como una derivación dental directa. Si se descubre una afección que requiere tratamiento durante un examen bucal, el estado es responsable de pagar este servicio, independientemente de si está cubierto o no por ese plan de Medicaid en particular. [68]
Los niños inscritos en Medicaid tienen derecho a servicios dentales preventivos y restaurativos integrales, pero la utilización de la atención dental para esta población es baja. Las razones de la baja utilización son muchas, pero la falta de proveedores dentales que participen en Medicaid es un factor clave. [69] [70] Pocos dentistas participan en Medicaid: menos de la mitad de todos los dentistas privados activos en algunas áreas. [71] Las razones citadas para no participar son las bajas tasas de reembolso, los formularios complejos y los requisitos administrativos onerosos. [72] [73] En el estado de Washington, un programa llamado Acceso a la Odontología para Bebés y Niños (ABCD) ha ayudado a aumentar el acceso a los servicios dentales al proporcionar a los dentistas mayores reembolsos por educación en salud bucal y servicios preventivos y restaurativos para niños. [74] [75] Después de la aprobación de la Ley de Atención Médica Asequible , muchas prácticas dentales comenzaron a utilizar organizaciones de servicios dentales para proporcionar gestión y apoyo empresarial, lo que permitió a las prácticas minimizar los costos y transferir el ahorro a los pacientes que actualmente no tienen una atención dental adecuada. [76] [77]
Si bien el Congreso y los Centros de Servicios de Medicare y Medicaid (CMS) establecen las normas generales bajo las cuales opera Medicaid, cada estado administra su propio programa. En determinadas circunstancias, se le puede negar la cobertura a un solicitante. Como resultado, las normas de elegibilidad difieren significativamente de un estado a otro, aunque todos los estados deben seguir el mismo marco básico. [78]
A partir de 2013, Medicaid es un programa destinado a personas con bajos ingresos, pero los bajos ingresos no son el único requisito para inscribirse en el programa. La elegibilidad es categórica , es decir, para inscribirse, uno debe ser miembro de una categoría definida por la ley; algunas de estas categorías son: niños de bajos ingresos por debajo de un cierto salario, mujeres embarazadas, padres de niños elegibles para Medicaid que cumplen con ciertos requisitos de ingresos, personas discapacitadas de bajos ingresos que reciben Ingreso de Seguridad Suplementario (SSI) y/o Discapacidad del Seguro Social (SSD), y personas mayores de bajos ingresos de 65 años o más. Los detalles de cómo se define cada categoría varían de un estado a otro. [78]
A partir de 2019, cuando se amplió Medicaid bajo la PPACA, la elegibilidad se determina mediante una prueba de ingresos utilizando el Ingreso Bruto Ajustado Modificado , sin variaciones específicas según el estado y con una prohibición de pruebas de activos o recursos. [79]
Si bien la expansión de Medicaid disponible para adultos bajo la PPACA exige una prueba estándar basada en ingresos sin pruebas de activos o recursos, otros criterios de elegibilidad, como los activos, pueden aplicarse cuando se es elegible fuera de la expansión de la PPACA, [79] incluida la cobertura para personas mayores o discapacitadas elegibles. [80] Estos otros requisitos incluyen, entre otros, activos, edad, embarazo, discapacidad, [81] ceguera, ingresos y recursos, y el estado de la persona como ciudadano estadounidense o inmigrante admitido legalmente . [2]
A partir de 2015, las pruebas de activos variaron; por ejemplo, ocho estados no tenían una prueba de activos para una inversión disponible para personas con discapacidades que trabajan, y un estado no tenía una prueba de activos para la vía de personas mayores/ciegas/discapacitadas hasta el 100% del Nivel Federal de Pobreza . [82]
Más recientemente, muchos estados han autorizado requisitos financieros que dificultarán el acceso a la cobertura a los adultos pobres que trabajan. En Wisconsin , casi una cuarta parte de los pacientes de Medicaid fueron dados de baja después de que el gobierno estatal impusiera primas del 3% de los ingresos del hogar. [83] Una encuesta en Minnesota encontró que más de la mitad de las personas cubiertas por Medicaid no podían obtener medicamentos recetados debido a los copagos . [83]
La Ley de Reducción del Déficit de 2005 (DRA) exige que cualquier persona que busque Medicaid presente documentos que demuestren que es ciudadano de los Estados Unidos o residente extranjero. Se hace una excepción para Medicaid de Emergencia, en el que se permiten pagos para embarazadas y personas discapacitadas independientemente de su estatus migratorio. [84] Existen reglas especiales para quienes viven en un asilo de ancianos y niños discapacitados que viven en el hogar.
Una vez que alguien es aprobado como beneficiario del programa de Ingreso de Seguridad Suplementario , puede ser automáticamente elegible para la cobertura de Medicaid (dependiendo de las leyes del estado en el que reside). [85]
La DRA ha creado un "período de retrospección" de cinco años. Esto significa que cualquier transferencia sin valor justo de mercado (obsequios de cualquier tipo) realizada por el solicitante de Medicaid durante los cinco años anteriores es penalizable.
La multa se determina dividiendo el costo mensual promedio de la atención en un asilo de ancianos en el área o el estado por la cantidad de activos donados. Por lo tanto, si una persona donó $60,000 y el costo mensual promedio de un asilo de ancianos fue de $6,000, se dividirían $6,000 entre $60,000 y obtendríamos 10. 10 representa la cantidad de meses que el solicitante no sería elegible para Medicaid.
Se suman todas las transferencias realizadas durante el período de revisión retrospectiva de cinco años y se penaliza al solicitante en función de esa cantidad después de haber caído por debajo del límite de activos de Medicaid. Esto significa que después de caer por debajo del nivel de activos (límite de $2,000 en la mayoría de los estados), el solicitante de Medicaid no será elegible por un período de tiempo. El período de penalización no comienza hasta que la persona sea elegible para Medicaid. [86]
Las personas mayores que regalan o transfieren bienes pueden encontrarse en la situación de no tener dinero y aun así no ser elegibles para Medicaid.
Los residentes legales permanentes (LPR) con un historial laboral sustancial (definido como 40 trimestres de ingresos cubiertos por la Seguridad Social) o conexión militar son elegibles para la gama completa de los principales programas de beneficios federales sujetos a prueba de medios, incluido Medicaid (Medi-Cal). [87] Los LPR que ingresan después del 22 de agosto de 1996, no pueden recibir Medicaid durante cinco años, después de los cuales su cobertura se convierte en una opción estatal, y los estados tienen la opción de cubrir a los LPR que sean niños o que estén embarazadas durante los primeros cinco años. Los beneficiarios de SSI no ciudadanos son elegibles para Medicaid (y deben estar cubiertos por él). Los refugiados y asilados son elegibles para Medicaid durante siete años después de su llegada; después de este período, pueden ser elegibles en la opción estatal.
Los no inmigrantes y los extranjeros no autorizados no son elegibles para la mayoría de los beneficios federales, independientemente de si se les exige una prueba de medios, con notables excepciones para los servicios de emergencia (por ejemplo, Medicaid para atención médica de emergencia), pero los estados tienen la opción de cubrir a los no inmigrantes y a los extranjeros no autorizados que estén embarazadas o sean niños, y que puedan cumplir con la definición de "residencia legal" en los Estados Unidos. Se aplican reglas especiales a varias categorías limitadas de no ciudadanos: ciertos indios americanos "transfronterizos" , hmong /laosianos de las Tierras Altas, personas en libertad condicional y en ingreso condicional, y casos de abuso.
A los extranjeros que se encuentran fuera de los Estados Unidos y que buscan obtener visas en los consulados estadounidenses en el exterior o ser admitidos en los puertos de entrada de los Estados Unidos, generalmente se les niega la entrada si se considera que "es probable que en cualquier momento se conviertan en una carga pública". [88] Los extranjeros que se encuentran dentro de los Estados Unidos y que buscan ajustar su estatus al de residente permanente legal (LPR), o que ingresaron a los Estados Unidos sin inspección, generalmente también están sujetos a exclusión y deportación por motivos de carga pública. De manera similar, los LPR y otros extranjeros que han sido admitidos en los Estados Unidos pueden ser deportados si se convierten en una carga pública dentro de los cinco años posteriores a la fecha de su ingreso debido a causas que preexistían a su ingreso.
En 1999, una carta de políticas de funcionarios de inmigración definió el concepto de "carga pública" e identificó qué beneficios se tienen en cuenta en las determinaciones de carga pública, y la carta de políticas es la base de las reglamentaciones actuales y otras orientaciones sobre los motivos de inadmisibilidad y deportación por carga pública. En conjunto, las diversas fuentes que abordan el significado de carga pública han sugerido históricamente que es poco probable que la recepción de beneficios públicos por parte de un extranjero, per se, dé lugar a que se considere que el extranjero puede ser deportado por motivos de carga pública.
Un niño puede ser elegible para Medicaid independientemente de la condición de elegibilidad de sus padres. Por lo tanto, un niño puede estar cubierto por Medicaid en función de su condición individual incluso si sus padres no son elegibles. De manera similar, si un niño vive con alguien que no sea uno de sus padres, aún puede ser elegible en función de su condición individual. [89]
Un tercio de los niños y más de la mitad (59%) de los niños de bajos ingresos están asegurados a través de Medicaid o SCHIP . El seguro les brinda acceso a servicios preventivos y primarios que se utilizan en una tasa mucho mayor que para los no asegurados, pero aún por debajo de la utilización de los pacientes con seguro privado. A partir de 2014, la tasa de niños sin seguro se redujo al 6% (5 millones de niños siguen sin seguro). [90]
Medicaid proporcionó la mayor parte del dinero federal gastado en atención médica para personas que viven con VIH /SIDA hasta la implementación de la Parte D de Medicare, cuando el costo de los medicamentos recetados para aquellos elegibles tanto para Medicare como para Medicaid se transfirió a Medicare. A menos que las personas de bajos ingresos que son VIH positivas cumplan con alguna otra categoría de elegibilidad, no son elegibles para la asistencia de Medicaid a menos que puedan calificar bajo la categoría de "discapacitados" para recibir asistencia de Medicaid, por ejemplo, si progresan al SIDA ( el recuento de células T cae por debajo de 200). [91] La política de elegibilidad de Medicaid difiere de las pautas de Journal of the American Medical Association (JAMA), que recomiendan terapia para todos los pacientes con recuentos de células T de 350 o menos e incluso ciertos pacientes con un recuento de células T más alto. Debido a los altos costos asociados con los medicamentos para el VIH, muchos pacientes no pueden comenzar el tratamiento antirretroviral sin la ayuda de Medicaid. Se estima que más de la mitad de las personas que viven con SIDA en los Estados Unidos reciben pagos de Medicaid. Otros dos programas que brindan asistencia financiera a las personas que viven con VIH/SIDA son el Seguro de Incapacidad del Seguro Social (SSDI) y los programas de Ingreso de Seguridad Suplementario. [ cita requerida ]
Entre 2003 y 2012, la proporción de estadías hospitalarias facturadas a Medicaid aumentó un 2,5%, o 0,8 millones de estadías. [92] En 2019, Medicaid pagó la mitad de todos los nacimientos en los Estados Unidos. [4]
Los superutilizadores de Medicaid (definidos como pacientes de Medicaid con cuatro o más admisiones en un año) representan más estadías hospitalarias (5,9 frente a 1,3 estadías), estadías más prolongadas (6,1 frente a 4,5 días) y costos hospitalarios más altos por estadía ($11 766 frente a $9032). [93] Los superutilizadores de Medicaid tenían más probabilidades que otros pacientes de Medicaid de ser hombres y tener entre 45 y 64 años. [93] Las condiciones comunes entre los superutilizadores incluyen trastornos del estado de ánimo y trastornos psiquiátricos , así como diabetes , tratamiento del cáncer , anemia de células falciformes , sepsis , insuficiencia cardíaca congestiva , enfermedad pulmonar obstructiva crónica y complicaciones de dispositivos, implantes e injertos . [93]
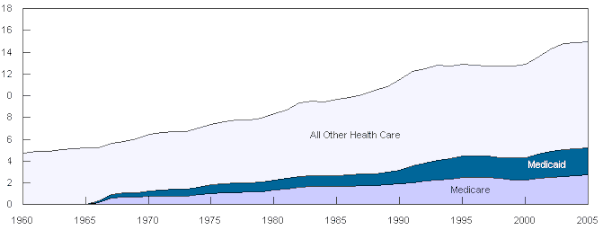
A diferencia de Medicare, que es un programa exclusivamente federal, Medicaid es un programa conjunto federal-estatal. Cada estado administra su propio sistema de Medicaid, que debe cumplir con las directrices federales para que el estado reciba fondos federales de contrapartida . La financiación de Medicaid en Samoa Americana , Puerto Rico , Guam y las Islas Vírgenes de los Estados Unidos se implementa, en cambio, a través de una subvención en bloque . [95] El gobierno federal iguala la financiación estatal de acuerdo con los porcentajes de asistencia médica federal . [96] Los estados más ricos solo reciben una contrapartida federal del 50%, mientras que los estados más pobres reciben una contrapartida mayor. [97]
La financiación de Medicaid se ha convertido en un importante problema presupuestario para muchos estados en los últimos años, y los estados, en promedio, gastan el 16,8% de los fondos generales estatales en el programa. Si también se cuenta el gasto de contrapartida federal, el programa, en promedio, ocupa el 22% del presupuesto de cada estado. [98] [99] Unos 43 millones de estadounidenses estaban inscritos en 2004 (19,7 millones de ellos niños) con un coste total de 295 mil millones de dólares. [100] En 2008, Medicaid proporcionó cobertura y servicios sanitarios a aproximadamente 49 millones de niños de bajos ingresos, mujeres embarazadas, ancianos y personas discapacitadas. [ cita requerida ] Se estima que los desembolsos federales de Medicaid fueron de 204 mil millones de dólares en 2008. [101] En 2011, hubo 7,6 millones de estancias hospitalarias facturadas a Medicaid, lo que representa el 15,6% (aproximadamente 60,2 mil millones de dólares) de los costes totales agregados de hospitalización en los Estados Unidos. [102] El costo promedio por estadía facturada a Medicaid fue de $8,000, lo que fue $2,000 menos que el costo promedio de todas las estadías. [103]
Medicaid no paga beneficios a las personas directamente; envía los pagos de beneficios a los proveedores de atención médica. En algunos estados, los beneficiarios de Medicaid deben pagar una pequeña tarifa (copago) por los servicios médicos. [2] Medicaid está limitado por la ley federal a la cobertura de "servicios médicamente necesarios". [104]
Desde que se estableció el programa Medicaid en 1965, "a los estados se les ha permitido recuperar los bienes de los beneficiarios de Medicaid fallecidos que tenían más de 65 años cuando recibieron los beneficios y que no tenían cónyuge sobreviviente, hijo menor o hijo adulto discapacitado". [105] En 1993, el Congreso promulgó la Ley Ómnibus de Reconciliación Presupuestaria de 1993 , que requería que los estados intentaran recuperar "el gasto de atención a largo plazo y los costos relacionados para los beneficiarios de Medicaid fallecidos de 55 años o más". [105] La Ley permitía a los estados recuperar otros gastos de Medicaid para los beneficiarios de Medicaid fallecidos de 55 años o más, a elección de cada estado. [105] Sin embargo, a los estados se les prohibía la recuperación de bienes cuando "hay un cónyuge sobreviviente, un hijo menor de 21 años o un hijo de cualquier edad que sea ciego o discapacitado". La Ley también estableció otras excepciones para los hijos adultos que hayan servido como cuidadores en los hogares de los fallecidos, propiedades de propiedad conjunta de hermanos y propiedades que produzcan ingresos, como granjas". [105] Cada estado ahora mantiene un Programa de Recuperación de Patrimonio de Medicaid , aunque la suma de dinero recaudada varía significativamente de un estado a otro, "dependiendo de cómo el estado estructura su programa y cuán vigorosamente persigue las recaudaciones". [105]
El 25 de noviembre de 2008 se aprobó una nueva norma federal que permite a los estados cobrar primas y copagos más elevados a los participantes de Medicaid. [106] Esta norma permitió a los estados obtener mayores ingresos, lo que limitó las pérdidas financieras asociadas con el programa. Se estima que los estados ahorrarán 1.100 millones de dólares, mientras que el gobierno federal ahorrará casi 1.400 millones. Sin embargo, esto significó que la carga de la responsabilidad financiera recaería sobre 13 millones de beneficiarios de Medicaid, que se enfrentarían a un aumento de 1.300 millones de dólares en copagos en cinco años. [107] La principal preocupación es que esta norma creará un desincentivo para que las personas de bajos ingresos busquen atención médica. Es posible que esto obligue sólo a los participantes más enfermos a pagar las primas aumentadas y no está claro qué efecto a largo plazo tendrá esto en el programa.
Un estudio de 2019 concluyó que la expansión de Medicaid en Michigan tuvo efectos fiscales netos positivos para el estado. [108]
Una revisión de 2019 realizada por la Kaiser Family Foundation de 324 estudios sobre la expansión de Medicaid concluyó que "la expansión está vinculada a ganancias en cobertura; mejoras en el acceso, la seguridad financiera y algunas medidas del estado/resultados de salud; y beneficios económicos para los estados y los proveedores". [11]
Un estudio de 2021 concluyó que la expansión de Medicaid como parte de la Ley de Atención Médica Asequible condujo a una reducción sustancial de la mortalidad, impulsada principalmente por reducciones en las muertes relacionadas con enfermedades. [13] Un estudio de 2018 en el Journal of Political Economy concluyó que, tras su introducción, Medicaid redujo la mortalidad infantil y de niños en las décadas de 1960 y 1970. [109] La disminución de la tasa de mortalidad de los niños no blancos fue particularmente pronunciada. [109] Un estudio de 2018 en el American Journal of Public Health concluyó que la tasa de mortalidad infantil disminuyó en los estados que tuvieron expansiones de Medicaid (como parte de la Ley de Atención Médica Asequible), mientras que la tasa aumentó en los estados que rechazaron la expansión de Medicaid. [110] Un estudio de JAMA de 2020 concluyó que la expansión de Medicaid bajo la ACA se asoció con una menor incidencia de cáncer de mama en etapa avanzada, lo que indica que la accesibilidad a Medicaid condujo a la detección temprana del cáncer de mama y tasas de supervivencia más altas. [111] Un estudio de 2020 no encontró evidencia de que la expansión de Medicaid afectara negativamente la calidad de la atención médica brindada a los beneficiarios de Medicare. [112] Un estudio de 2018 concluyó que las ampliaciones de Medicaid en Nueva York , Arizona y Maine a principios de la década de 2000 provocaron una disminución del 6 % en la tasa de mortalidad: "La mortalidad relacionada con el VIH (afectada por la reciente introducción de antirretrovirales) representó el 20 % del efecto. Los cambios en la mortalidad estuvieron estrechamente relacionados con las ganancias de cobertura a nivel de condado, con una vida salvada anualmente por cada 239 a 316 adultos que obtuvieron seguro. Los resultados implican un costo por vida salvada que va desde $327 000 a $867 000, lo que se compara favorablemente con la mayoría de las estimaciones del valor de una vida estadística". [113]
Un artículo de 2016 concluyó que Medicaid tiene efectos positivos sustanciales a largo plazo en la salud de los beneficiarios: "La elegibilidad para Medicaid en la primera infancia reduce la mortalidad y la discapacidad y, para los blancos, aumenta la oferta de mano de obra de margen extensivo y reduce la recepción de programas de transferencia por discapacidad y seguro médico público hasta 50 años después. El ingreso total no cambia porque las ganancias reemplazan los beneficios por discapacidad". [114] El gobierno recupera su inversión en Medicaid a través de ahorros en pagos de beneficios más adelante en la vida y un mayor pago de impuestos porque los beneficiarios de Medicaid son más saludables: "El gobierno obtiene un rendimiento anual descontado de entre el 2% y el 7% sobre el costo original de la cobertura infantil para estas cohortes, la mayor parte del cual proviene de pagos de transferencia de efectivo más bajos". [114] Un documento de la Oficina Nacional de Investigación Económica de 2019 concluyó que cuando Hawái dejó de permitir que los migrantes del Pacto de Libre Asociación (COFA) estuvieran cubiertos por el programa Medicaid del estado, las hospitalizaciones financiadas por Medicaid disminuyeron en un 69% y las visitas a salas de emergencia disminuyeron en un 42% para esta población, pero que las visitas a salas de emergencia sin seguro aumentaron y que las visitas a salas de emergencia financiadas por Medicaid por parte de bebés aumentaron sustancialmente. [115] Otro documento de la NBER concluyó que la expansión de Medicaid redujo la mortalidad. [116]
Un estudio de American Economic Review de 2021 concluyó que el acceso a Medicaid en la primera infancia "reduce la mortalidad y la discapacidad, aumenta el empleo y reduce la recepción de programas de transferencia por discapacidad hasta 50 años después. Medicaid le ha ahorrado al gobierno más que su costo original y ha ahorrado más de 10 millones de años de vida ajustados por calidad". [117]
Un estudio de 2020 concluyó que la expansión de Medicaid aumentó los ingresos y los márgenes operativos de los hospitales rurales, no tuvo impacto en los hospitales urbanos pequeños y provocó una disminución de los ingresos de los grandes hospitales urbanos. [118] Un estudio de 2021 concluyó que las ampliaciones de la cobertura dental de Medicaid para adultos llevaron cada vez más a los dentistas a ubicarse en áreas pobres, que antes estaban desatendidas. [119] Un documento de 2019 de economistas de la Universidad de Stanford y la Escuela de Negocios Wharton concluyó que la expansión de Medicaid "produjo un aumento sustancial en los ingresos y la rentabilidad de los hospitales, con mayores ganancias para los hospitales gubernamentales. En cuanto a los beneficios, no detectamos mejoras significativas en la salud de los pacientes, aunque la expansión condujo a un uso sustancialmente mayor de los hospitales y las salas de emergencia, y a una reasignación de la atención de los hospitales públicos a los privados y de mejor calidad". [120]
Una encuesta de 2017 sobre la investigación académica sobre Medicaid concluyó que mejoraba la salud y la seguridad financiera de los beneficiarios. [10] Los estudios han vinculado la expansión de Medicaid con aumentos en los niveles de empleo y el estado de estudiante entre los inscritos. [121] [122] [123] Un documento de 2017 concluyó que la expansión de Medicaid bajo la Ley de Atención Médica Asequible "redujo las facturas médicas impagas enviadas a cobro en $3.4 mil millones en sus primeros dos años, evitó nuevas morosidades y mejoró las puntuaciones crediticias . Utilizando datos sobre ofertas de crédito y precios, documentamos que las mejoras en la salud financiera de los hogares llevaron a mejores condiciones para el crédito disponible valorado en $520 millones por año. Calculamos que los beneficios financieros de Medicaid se duplican al considerar estos beneficios indirectos además de la reducción directa en los gastos de bolsillo". [124] Los estudios han descubierto que la expansión de Medicaid redujo las tasas de pobreza e inseguridad alimentaria severa en ciertos estados. [125] [126] Los estudios sobre la implementación de los requisitos laborales para Medicaid en Arkansas encontraron que esto condujo a un aumento en las personas sin seguro, la deuda médica y los retrasos en la búsqueda de atención y la toma de medicamentos, sin ningún impacto significativo en el empleo. [127] [128] [129] Un estudio de 2021 en el American Journal of Public Health encontró que la expansión de Medicaid en Luisiana condujo a reducciones en la deuda médica . [130]
Un estudio de 2017 concluyó que la inscripción en Medicaid aumenta la participación política (medida en términos de registro y participación electoral). [131]
Los estudios han demostrado que la expansión de Medicaid redujo la delincuencia. Los mecanismos propuestos para la reducción fueron que Medicaid aumentó la seguridad económica de las personas y brindó un mayor acceso al tratamiento por abuso de sustancias o trastornos de conducta . [132] [133] Un estudio de 2022 encontró que la elegibilidad de Medicaid durante la infancia redujo la probabilidad de delincuencia durante la edad adulta temprana. [134]
En 2008, Oregón decidió realizar un sorteo aleatorio para la provisión de seguro de Medicaid, en el que se eligieron 10.000 personas de bajos ingresos que cumplían los requisitos para recibir Medicaid mediante un sistema aleatorio. El sorteo permitió realizar estudios para medir con precisión el impacto del seguro de salud en la salud de una persona y eliminar posibles sesgos de selección en la población que se inscribe en Medicaid.
Una secuencia de dos estudios de alto perfil realizados por un equipo del Instituto Tecnológico de Massachusetts y la Escuela de Salud Pública de Harvard [135] encontró que "la cobertura de Medicaid no generó mejoras significativas en los resultados de salud física medidos en los primeros 2 años", pero sí "aumentó el uso de los servicios de atención médica, aumentó las tasas de detección y manejo de la diabetes, redujo las tasas de depresión y redujo la tensión financiera".
El estudio encontró que en el primer año: [136]
Los estudios estimularon un debate entre los defensores de la ampliación de la cobertura de Medicaid y los conservadores fiscales que cuestionan el valor de este amplio programa gubernamental. [138] [139]
92 340 585 personas estaban inscritas en Medicaid y CHIP en los 50 estados y el Distrito de Columbia que informaron datos de inscripción para diciembre de 2022. 85 280 085 personas estaban inscritas en Medicaid. 7 060 500 personas estaban inscritas en CHIP. 41 670 091 personas estaban inscritas en CHIP o eran niños inscritos en el programa Medicaid en los 49 estados y el Distrito de Columbia que informaron datos de inscripción de niños para diciembre de 2022, lo que representa el 46,3 % de la inscripción total en el programa Medicaid y CHIP.
el gobierno federal pagará el 100 por ciento del costo definido de ciertos beneficiarios adultos de Medicaid recientemente elegibles. Estos pagos estarán vigentes hasta 2016 y se reducirán gradualmente hasta una tasa de contrapartida permanente del 90 por ciento para 2020.
(A) 100 por ciento, para los trimestres calendario de los años calendario (AC) 2014 a 2016; (B) 95 por ciento, para los trimestres calendario del AC 2017; (C) 94 por ciento, para los trimestres calendario del AC 2018; (D) 93 por ciento, para los trimestres calendario del AC 2019; (E) 90 por ciento, para los trimestres calendario del AC 2020 y todos los años calendario posteriores.
En la mayoría de los casos, [Sandy Praeger, comisionada de seguros de Kansas], dijo que los adultos con ingresos entre el 32 por ciento y el 100 por ciento del nivel de pobreza (de 6.250 a 19.530 dólares para una familia de tres) "no recibirán asistencia".
{{cite journal}}: Requiere citar revista |journal=( ayuda ){{cite journal}}: Requiere citar revista |journal=( ayuda )