El sistema reproductor masculino está formado por una serie de órganos sexuales que desempeñan un papel en el proceso de reproducción humana . Estos órganos están situados en la parte exterior del cuerpo y dentro de la pelvis .
Los principales órganos sexuales masculinos son el pene y el escroto , que contiene los testículos que producen el semen y los espermatozoides , los cuales, como parte de la relación sexual , fecundan un óvulo en el cuerpo de la mujer; el óvulo fecundado ( cigoto ) se desarrolla en un feto , que luego nace como un bebé .
El sistema correspondiente en las mujeres es el sistema reproductor femenino .

El pene es un órgano intromitente con un tallo largo , una punta agrandada en forma de bulbo llamada glande y su prepucio para protección. En el interior del pene se encuentra la uretra , que se utiliza para eyacular el semen y para excretar la orina . Ambas sustancias salen por el meato .
El pene se pone erecto durante la excitación sexual cuando los cuerpos cavernosos y el cuerpo esponjoso se llenan de sangre. Las arterias del pene se dilatan mientras que las venas se comprimen para que la sangre fluya hacia el cartílago eréctil bajo presión. El pene está irrigado por la arteria pudenda .
El escroto es una bolsa de piel que cuelga detrás del pene. Sostiene y protege los testículos. También contiene numerosos nervios y vasos sanguíneos. Durante las épocas de temperaturas más bajas, el músculo cremáster se contrae y acerca el escroto al cuerpo, mientras que la fascia dartos le da un aspecto arrugado; cuando la temperatura aumenta, el cremáster y la fascia dartos se relajan para alejar el escroto del cuerpo y eliminar las arrugas respectivamente.
El escroto permanece conectado con el abdomen o la cavidad pélvica a través del canal inguinal . (El cordón espermático , formado por la arteria, la vena y el nervio espermáticos unidos entre sí por tejido conectivo, pasa al testículo a través del canal inguinal).

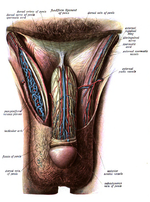
Los testículos son dos gónadas que producen espermatozoides por división meiótica de las células germinales dentro de los túbulos seminíferos , [1] y sintetizan y secretan andrógenos que regulan las funciones reproductivas masculinas. El sitio de producción de andrógenos son las células de Leydig que se encuentran en el intersticio entre los túbulos seminíferos. [1]
El epidídimo es una masa larga y blanquecina de tubo muy enrollado. Los espermatozoides que se producen en los túbulos seminíferos fluyen hacia el epidídimo. Durante su paso por el epidídimo, los espermatozoides maduran y se concentran por la acción de los canales iónicos ubicados en la membrana apical del epidídimo. [2]
El conducto deferente, también conocido como conducto espermático, es un tubo delgado de aproximadamente 30 centímetros de largo que parte del epidídimo y se dirige a la cavidad pélvica. Transporta los espermatozoides desde el epidídimo hasta el conducto eyaculador .
Tres glándulas accesorias proporcionan líquidos que lubrican el sistema de conductos y nutren a los espermatozoides.
El desarrollo embrionario y prenatal del sistema reproductor masculino es el proceso mediante el cual los órganos reproductores crecen, maduran y se establecen. Comienza con un solo óvulo fecundado y culmina 38 semanas después con el nacimiento de un niño varón. Forma parte de las etapas de la diferenciación sexual . El desarrollo del sistema reproductor masculino coincide con el del sistema urinario. Su desarrollo también puede describirse en conjunto como el desarrollo de los órganos urinarios y reproductores .

La identidad sexual se determina en el momento de la fecundación , cuando el sexo genético del cigoto ha sido inicializado por un espermatozoide que contiene un cromosoma X o Y. Si este espermatozoide contiene un cromosoma X , coincidirá con el cromosoma X del óvulo y se desarrollará una niña . Un espermatozoide que contiene un cromosoma Y da como resultado una combinación XY y se desarrollará un niño. [ 3]
El sexo genético determina si las gónadas serán testículos u ovarios. En el embrión en desarrollo, si los testículos están desarrollados, producirán y secretarán hormonas sexuales masculinas durante el desarrollo embrionario tardío y harán que se desarrollen los órganos sexuales secundarios del macho. [4]
Las estructuras se masculinizan por las secreciones de los testículos:
La glándula prostática se deriva del seno urogenital y las demás estructuras embrionarias se diferencian en los genitales externos. En ausencia de secreciones testiculares, se forman los genitales femeninos. [7]
A las seis semanas de la concepción, la diferenciación de los genitales externos masculinos y femeninos aún no se ha producido. A las ocho semanas, se observa un falo diferenciado durante la etapa indiferente. Entre la décima y la duodécima semana, los genitales son claramente masculinos o femeninos y derivan de sus estructuras homólogas . A las 16 semanas de la concepción, los genitales están formados y diferenciados. [8] [9]
La masculinización de las estructuras reproductivas embrionarias se produce como resultado de la testosterona secretada por los testículos embrionarios. Sin embargo, la testosterona no es el agente activo dentro de estos órganos. Una vez dentro de las células diana, la testosterona se convierte mediante una enzima llamada 5α-reductasa en dihidrotestosterona (DHT). La DHT media el efecto de los andrógenos en estos órganos. [10]
A las nueve semanas, la diferenciación masculina de las gónadas y los testículos está bien encaminada. Los cambios internos incluyen la formación de los túbulos seminales tubulares de Chris en la rete testis a partir del cordón sexual primario. En la superficie externa de cada testículo se desarrolla un cordón muscular fibro llamado gubernáculo . Esta estructura se adhiere a la porción inferior del testículo y se extiende hasta el pliegue sacro labial del mismo lado; al mismo tiempo, una porción del conducto mesonéfrico embrionario adyacente al testículo se adhiere y se contornea para formar el epidídimo. Otra porción del conducto mesonéfrico se convierte en el conducto deferente. [10]
Las vesículas seminales se forman a partir de excrecencias laterales del conducto caudal y de cada conducto mesonéfrico; la glándula prostática surge de una excrecencia indogérmica del seno urogenital; las glándulas bulbouretrales se desarrollan a partir de excrecencias en la porción membranosa de la uretra. [10]
El descenso de los testículos hasta su ubicación final en la pared abdominal anterior, seguido por el desarrollo del gubernáculo, que posteriormente tira y transloca el testículo hacia abajo en el escroto en desarrollo. Finalmente, el pasaje se cierra detrás del testículo. Una falla en este proceso puede causar hernia inguinal indirecta o una hidrocele infantil. [11] Los testículos descienden al saco escrotal entre la sexta y la décima semana. El descenso no ocurre hasta aproximadamente la semana 28 en comparación con el momento en que se forman los canales y la pared abdominal proporciona aberturas desde la cavidad pélvica hasta el saco escrotal. El proceso por el cual un testículo desciende no se entiende bien, pero parece estar asociado con el acortamiento del gubernáculo. Este está unido al testículo y se extiende a través del canal inguinal hasta la pared del escroto como un testículo. Lleva consigo el conducto deferente, que son vasos y nervios testiculares, una porción del músculo abdominal y vasos linfáticos. Todas las estructuras permanecen unidas al testículo y forman lo que se conoce como cordón espermático. Cuando el testículo se encuentra en el saco escrotal, el gubernáculo no es más que un remanente de tejido similar a una cicatriz. [10]
Los genitales externos del varón se diferencian de los de la mujer hacia el final de la novena semana. Antes de eso, el tubérculo genital en ambos sexos es un falo. El surco uretral se forma en la superficie ventral del falo al principio del desarrollo durante la diferenciación de los genitales externos. Esto es causado por los andrógenos producidos y secretados por los testículos. El desarrollo inducido por los andrógenos causa la elongación y diferenciación del falo en un pene, una fusión de los pliegues urogenitales que rodean el surco uretral a lo largo de la superficie ventral del pene y un cierre de la línea media de los pliegues labioescrotales. Este cierre forma la pared del escroto, los genitales externos. Los genitales externos están completamente formados hacia el final de la semana 12. [10] [12]
Al nacer, se completa el desarrollo del sistema reproductor masculino prepuberal. Durante el segundo trimestre del embarazo, la secreción de testosterona en el varón disminuye, de modo que al nacer los testículos están inactivos. [13] La secreción de gonadotropina es baja hasta el comienzo de la pubertad. [14]
El sexo genético se determina por si un espermatozoide portador del cromosoma Y o el siguiente portador fecunda el embrión; la presencia o ausencia de un cromosoma Y determina a su vez si las gónadas del embrión serán testículos u ovarios; y la presencia o ausencia de testículos, finalmente, determina si los órganos sexuales accesorios y los genitales externos serán masculinos o femeninos. Esta secuencia es comprensible a la luz del hecho de que tanto los embriones masculinos como los femeninos se desarrollan dentro del entorno materno, rico en estrógenos secretados por los ovarios de la madre y la placenta. Si el estrógeno determinara el género, todos los embriones se feminizarían. [10]
Durante la pubertad, el aumento de la secreción de gonadotropina estimula un aumento de la producción de esteroides sexuales por parte de los testículos. El aumento de la secreción de testosterona por parte de los testículos durante la pubertad hace que se manifiesten las características sexuales secundarias masculinas. [15]
Las características sexuales secundarias masculinas incluyen:
El desarrollo secundario incluye el aumento de la actividad de las glándulas sudoríparas ecrinas y las glándulas sebáceas junto con el oscurecimiento de la piel en la región escrotal. [14]


Durante la fecundación pueden producirse anomalías cromosómicas que afecten al desarrollo del sistema reproductor masculino. El genotipo del varón consta de un cromosoma Y emparejado con un cromosoma X. El sexo femenino está determinado por la ausencia de un cromosoma Y. Algunos individuos son varones que tienen el síndrome del varón XX y el síndrome de insensibilidad a los andrógenos . Esto ocurre cuando un cromosoma X contiene un segmento del cromosoma Y, que se insertó en el cromosoma X del esperma del padre. En raras ocasiones nacen mujeres con el genotipo XY. Se descubre que les falta la misma porción del cromosoma Y que se insertó en el cromosoma de los varones XX. El gen de la diferenciación sexual en humanos , llamado factor determinante de los testículos (TDF), [20] [ se necesita una fuente no primaria ] se encuentra en el brazo corto del cromosoma Y. [21] [22] La presencia o ausencia del cromosoma Y determina si el embrión tendrá testículos u ovarios. Puede producirse un número anormal de cromosomas sexuales ( aneuploidía ). Entre estos se incluyen el síndrome de Turner (presente un solo cromosoma X), [23] el síndrome de Klinefelter (presente dos cromosomas X y un cromosoma Y), el síndrome XYY y el síndrome XXYY . Otras configuraciones cromosómicas menos comunes incluyen: síndrome triple X , 48, XXXX y 49, XXXXX . [24] [4]

Las diferencias observables y visuales entre los órganos reproductores masculinos y femeninos no se ven inicialmente. La maduración continúa a medida que el aspecto medial de cada mesonefros crece para formar la cresta genital . La cresta genital continúa creciendo detrás de la membrana peritoneal en desarrollo. En la sexta semana, se forman congregaciones de células similares a cuerdas llamadas cordones sexuales primitivos dentro de la cresta genital en crecimiento. Externamente, aparece una hinchazón llamada tubérculo genital sobre la membrana cloacal. [4]

Las distinciones externas no se observan ni siquiera en la octava semana del desarrollo preembrionario. Esta es la etapa indiferente durante la cual las gónadas son relativamente grandes y tienen una corteza externa de cordones sexuales primitivos y una médula interna. [4]
Durante la octava y novena semana, se forman células germinales primordiales especializadas que migran desde el saco vitelino a las gónadas embrionarias. Estas son las espermatogonias en el macho en desarrollo. Antes de las siete semanas posteriores a la fecundación, las gónadas tienen el potencial de convertirse en testículos u ovarios. Los órganos sexuales reproductivos tanto del macho como de la hembra se derivan de los mismos tejidos embrionarios y se consideran tejidos u órganos homólogos. [4]
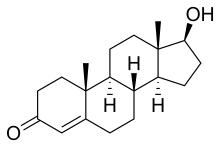
Una vez que los testículos se han diferenciado, las hormonas sexuales masculinas, llamadas andrógenos, son secretadas por las células intersticiales (células de Leydig). El principal andrógeno secretado por estas células es la testosterona y la secreción comienza entre 8 y 10 semanas después de la concepción. La secreción de testosterona alcanza un pico entre las 12 y 14 semanas y disminuye a niveles muy bajos hacia el final del segundo trimestre (alrededor de las 21 semanas). Los niveles son apenas detectables entre los 4 y 6 meses de edad después del nacimiento. [25] [26] Los niveles altos de testosterona no volverán a aparecer hasta el momento de la pubertad. [7] [27]
Los órganos sexuales accesorios internos se desarrollan y la mayoría de ellos se derivan de dos sistemas de conductos embrionarios. Los órganos accesorios masculinos se derivan de los conductos mesonéfricos (wolfianos). Los túbulos en desarrollo dentro de los testículos secretan un factor de inhibición mülleriano polipeptídico (MIF). El MIF causa la regresión de los conductos paramesonéfricos 60 días después de la fertilización. La secreción de testosterona por las células intersticiales de los testículos provoca entonces el crecimiento y desarrollo de los conductos mesonéfricos en los órganos sexuales secundarios masculinos. [7] Los conductos müllerianos se atrofian, pero los rastros de sus extremos anteriores están representados por los apéndices testiculares ( hidátides de Morgagni del macho), mientras que sus porciones terminales fusionadas forman el utrículo en el suelo de la uretra prostática . Esto se debe a la producción de hormona antimülleriana por las células de Sertoli de los testículos. [28]