Los servicios de atención sanitaria en Nepal son prestados tanto por el sector público como por el privado y, en general, se considera que no cumplen los estándares internacionales .
El sistema actual de atención sanitaria en Nepal
1. Asistencia sanitaria sin sistema particular
2. Asistencia sanitaria con sistema particular
1. Sin un sistema particular -> como curandero tradicional, monjes, dhami, jhakari, baidya, lama, sacerdote, etc.
2. Con sistema particular
a. Sistema de atención sanitaria ayurvédica
b. Sistema de atención sanitaria homeopático
c.Sistema de atención sanitaria alopático
d.Unani son disciplinas de atención de la salud con un sistema particular
Actualmente los servicios de salud se dividen en cuatro categorías: ¹ promoción ² prevención ³ curación ⁴ Atención sanitaria rehabilitadora Servicios de salud
La Iniciativa de Medición de los Derechos Humanos [8] concluye que Nepal está cumpliendo con el 85,7% de lo que debería cumplir en materia de derecho a la salud en función de su nivel de ingresos. [9] En lo que respecta al derecho a la salud en relación con los niños, Nepal logra el 97,1% de lo que se espera en función de sus ingresos actuales. [9] En lo que respecta al derecho a la salud entre la población adulta, el país logra el 94,6% de lo que se espera en función del nivel de ingresos de la nación. [9] Nepal cae en la categoría de "muy malo" al evaluar el derecho a la salud reproductiva porque la nación está cumpliendo solo el 65,5% de lo que se espera que logre en función de los recursos (ingresos) que tiene disponibles. [9]
En 2002, la financiación gubernamental para la atención sanitaria era de aproximadamente 2,30 dólares estadounidenses por persona. Aproximadamente el 70% del gasto sanitario procedía de contribuciones directas. La asignación gubernamental para la atención sanitaria era de aproximadamente el 7,45% del presupuesto en 2021. [10] En 2012, el gobierno nepalí puso en marcha un programa piloto de seguro sanitario universal en cinco distritos del país. [11]
En 2014, el gasto total de Nepal en salud per cápita fue de 137 dólares estadounidenses. [12]
Según datos de 2019, en Nepal hay 125 hospitales. Los servicios de salud, higiene , nutrición y saneamiento en Nepal son de calidad inferior y no llegan a una gran proporción de la población, en particular en las zonas rurales. [13] Los pobres tienen un acceso limitado a la atención sanitaria básica debido a los altos costos, la baja disponibilidad, la falta de educación sanitaria y las creencias tradicionales conflictivas. [14] La atención de la salud reproductiva es limitada y de difícil acceso para las mujeres. El informe de desarrollo humano de 2009 de las Naciones Unidas destacó una creciente preocupación social en Nepal en forma de personas sin ciudadanía que son marginadas y se les niega el acceso a los beneficios sociales del gobierno. [15] [16] [17]
Estos problemas han llevado a muchas organizaciones gubernamentales y no gubernamentales ( ONG ) a implementar programas de comunicación que alientan a las personas a adoptar conductas saludables como la planificación familiar, el uso de anticonceptivos, la comunicación conyugal y prácticas de maternidad segura, como el uso de parteras calificadas durante el parto y la lactancia materna inmediata. [18]
Las deficiencias de micronutrientes están muy extendidas: casi la mitad de las mujeres embarazadas y los niños menores de cinco años, así como el 35% de las mujeres en edad reproductiva, padecen anemia. Sólo el 24% de los niños consumen alimentos ricos en hierro, el 24% de los niños tienen una dieta mínimamente aceptable y sólo la mitad de las mujeres embarazadas toman los suplementos de hierro recomendados durante el embarazo. Un factor que contribuye al deterioro de la nutrición es la elevada morbilidad por enfermedades diarreicas , exacerbada por la falta de acceso a un saneamiento adecuado y la práctica común de la defecación al aire libre (44%) en Nepal. [19]
Fuente: [20]
Los períodos de estancamiento del crecimiento económico y la inestabilidad política han contribuido a una grave escasez de alimentos y a unas elevadas tasas de desnutrición , que afectan sobre todo a las mujeres y los niños vulnerables de las colinas y las montañas de las regiones del centro y extremo oeste. A pesar de que la tasa de personas con retraso del crecimiento y el número de casos de personas con bajo peso ha disminuido, junto con un aumento de la lactancia materna exclusiva en los últimos siete años, el 41% de los niños menores de cinco años siguen padeciendo retraso del crecimiento, una tasa que aumenta al 60% en las montañas occidentales. Un informe de la Encuesta demográfica y de salud de 2016 ha demostrado que en Nepal, el 36% de los niños sufren retraso del crecimiento (por debajo de -2 desviaciones estándar), el 12% sufren retraso grave del crecimiento (por debajo de -3 desviaciones estándar), el 27% de los niños menores de 5 años tienen bajo peso y el 5% tienen bajo peso grave. La variación en el porcentaje de niños menores de 5 años con retraso del crecimiento y bajo peso se puede comparar entre las regiones urbanas y rurales de Nepal, siendo las áreas rurales más afectadas (40% retraso del crecimiento y 31% bajo peso) que las áreas urbanas (32% retraso del crecimiento y 23% bajo peso). Existe una asociación positiva entre las puntuaciones de consumo de alimentos del hogar y una menor prevalencia de retraso del crecimiento , bajo peso y emaciación . Los niños en un hogar con seguridad alimentaria tienen las tasas más bajas de retraso del crecimiento (33%), mientras que los niños en un hogar con inseguridad alimentaria tienen las tasas más altas (49%). De manera similar, la educación materna tiene una relación inversa con el retraso del crecimiento infantil. Además, los problemas de bajo peso y retraso del crecimiento también están inversamente correlacionados con sus posesiones de capital. Los niños en el quintil de riqueza más bajo tienen más retraso del crecimiento (49%) y bajo peso (33%) que los niños en el quintil más alto (17% retraso del crecimiento y 12% bajo peso). [21]
El estado nutricional de los niños en Nepal ha mejorado en las últimas dos décadas. Desde 2001 se ha observado una tendencia decreciente de niños con retraso del crecimiento y bajo peso. El porcentaje de niños con retraso del crecimiento en Nepal fue del 14% entre 2001 y 2006, del 16% entre 2006 y 2011, y del 12% entre 2011 y 2016. [21] También se puede observar una tendencia similar en el caso de los niños con bajo peso. Estas tendencias demuestran un progreso hacia el logro de la meta de los Objetivos de Desarrollo del Milenio (ODM). Sin embargo, todavía queda un largo camino por recorrer para cumplir la meta de los ODS de reducir el retraso del crecimiento al 31% y el bajo peso al 25% entre los niños menores de 5 años para 2017 (Comisión Nacional de Planificación 2015). [ cita requerida ]
Las deficiencias de micronutrientes están muy extendidas: casi la mitad de las mujeres embarazadas y los niños menores de cinco años, así como el 35% de las mujeres en edad reproductiva, padecen anemia. Sólo el 24% de los niños consumen alimentos ricos en hierro, el 24% de los niños tienen una dieta mínimamente aceptable y sólo la mitad de las mujeres embarazadas toman los suplementos de hierro recomendados durante el embarazo. Un factor que contribuye al deterioro de la nutrición es la elevada morbilidad por enfermedades diarreicas, exacerbada por la falta de acceso a un saneamiento adecuado y la práctica común de la defecación al aire libre (44%) en Nepal. [19]
Gran parte del Nepal rural está situado en regiones montañosas. El terreno accidentado del país y la falta de infraestructura adecuada lo hacen sumamente inaccesible, lo que limita la disponibilidad de atención sanitaria básica en muchas zonas rurales montañosas. [22] En muchas aldeas, el único modo de transporte es a pie. Esto da lugar a un retraso en el tratamiento, lo que puede ser perjudicial para los pacientes que necesitan atención médica inmediata. [23] La mayoría de los centros de atención sanitaria de Nepal se concentran en zonas urbanas. Los centros de salud rurales a menudo carecen de financiación adecuada. [24]
En 2003, Nepal contaba con 10 centros de salud, 83 hospitales, 700 puestos de salud y 3.158 "subpuestos de salud", que atienden a las aldeas. Además, había 1.259 médicos , uno por cada 18.400 personas. [25] En 2000, la financiación gubernamental para cuestiones de salud era de aproximadamente 2,30 dólares estadounidenses por persona y aproximadamente el 70% del gasto en salud provenía de contribuciones. Las asignaciones gubernamentales para la salud ascendieron a alrededor del 5,1% del presupuesto para el año fiscal 2004, y los donantes extranjeros aportaron alrededor del 30% del presupuesto total para gastos de salud. [2]
Los problemas de salud de Nepal se deben en gran medida a que su poder político y sus recursos se concentran principalmente en su capital, Katmandú , lo que ha provocado la exclusión social de otras partes de Nepal. La restauración de la democracia en 1990 ha permitido el fortalecimiento de las instituciones locales. La Ley de Autogobierno Local de 1999 tenía por objeto incluir la devolución de servicios básicos como la salud, el agua potable y la infraestructura rural, pero el programa no ha proporcionado mejoras notables en la salud pública. Debido a la falta de voluntad política, [26] Nepal no ha logrado una descentralización completa, lo que limita su potencial político, social y físico. [15]
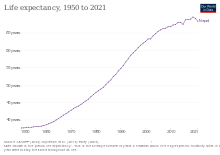
En 2010, la esperanza de vida media de los nepalíes era de 65,8 años. Según los últimos datos de la OMS publicados en 2012, la esperanza de vida en Nepal es de 68 años. La esperanza de vida al nacer para ambos sexos aumentó 6 años en comparación con los años 2010 y 2012. En 2012, la esperanza de vida saludable en ambos sexos era 9 años inferior a la esperanza de vida general al nacer. Esta pérdida de esperanza de vida saludable representa 9 años equivalentes de salud plena perdidos a causa de años vividos con morbilidad y discapacidad. [6]

La carga de enfermedad o carga de enfermedad es un concepto utilizado para describir la muerte y la pérdida de salud debido a enfermedades, lesiones y factores de riesgo. [27] Una medida más común utilizada para medir la carga de enfermedad es el año de vida ajustado por discapacidad (AVAD). Desarrollado en 1993, el indicador es una medida de la brecha de salud y simplemente la suma de años perdidos debido a muerte prematura y años vividos con discapacidad. [28] Un AVAD representa una pérdida de un año de vida saludable. [29]
Análisis de tendencias
Los AVAD de Nepal han ido disminuyendo desde 1990, pero siguen siendo elevados en comparación con el promedio mundial. La figura 1 muestra que los 69.623,23 AVAD perdidos por cada 100.000 personas en Nepal en 1990 han disminuido a casi la mitad (34.963,12 AVAD) en 2017. Esta cifra se acerca al promedio mundial de 32.796,89 AVAD perdidos. [29]

Carga de enfermedad por causa
Dividiendo las enfermedades en tres grupos comunes: enfermedades transmisibles, enfermedades no transmisibles (ENT) y lesiones (que también incluyen violencia, suicidios, etc.), se puede ver un gran cambio de las enfermedades transmisibles a las ENT entre 1990 y 2017. Las ENT tienen una participación del 58,67 % del total de AVAD perdidos en 2017, que era solo del 22,53 % en 1990 [29] (consulte la figura 2).
A continuación se muestra la tabla que muestra cómo han cambiado las causas de los AVAD perdidos entre 1990 y 2019 [30]

Según el Estudio de la Carga Global de Enfermedades de 2017, las ocho causas principales de morbilidad (enfermedad) y mortalidad (muerte) en Nepal son: Trastornos neonatales [31] (9,97%), Cardiopatía isquémica (7,55%), EPOC (5,35%), Infección de las vías respiratorias inferiores (5,15%), Enfermedad diarreica (3,42%), Traumatismos en la carretera [32] (3,56%), Accidente cerebrovascular (3,49%), Diabetes (2,35%). [33] El gráfico (Fig. 3) muestra la prevalencia de la carga de enfermedades en Nepal durante un período de tiempo. Enfermedades como el trastorno neonatal, la infección del tracto respiratorio inferior y las enfermedades diarreicas han mostrado una disminución gradual en la prevalencia durante el período de 1990 a 2017. La razón de esta disminución en el número se debe a la implementación de varios programas de salud por parte del gobierno con la participación de otras organizaciones internacionales como la OMS y UNICEF para la salud materna e infantil, ya que estas enfermedades son muy comunes entre los niños. Considerando que existe un incremento notable en el número de otras enfermedades como la enfermedad cardíaca isquémica (ECI), la enfermedad pulmonar obstructiva crónica (EPOC), los accidentes de tránsito, los accidentes cerebrovasculares y la diabetes.
La cardiopatía isquémica (CI) está surgiendo gradualmente como uno de los principales problemas de salud en Nepal. Es el tipo más común de cardiopatía y causa de ataques cardíacos. El cambio rápido en el estilo de vida, los hábitos poco saludables (tabaquismo, sedentarismo, etc.) y el desarrollo económico se consideran responsables de su aumento. A pesar de una disminución de la mortalidad por cardiopatía isquémica en los países desarrollados , se han experimentado aumentos sustanciales en países en desarrollo como Nepal. La CI es la principal causa de muerte en adultos tanto de países de ingresos bajos y medios como de países de ingresos altos. Se espera que la incidencia de la CI aumente aproximadamente un 29% en mujeres y un 48% en hombres en los países desarrollados entre 1990 y 2020.
Se estima que en Nepal hubo 182.751 muertes en el año 2017. Las enfermedades no transmisibles (ENT) son las principales causas de muerte: dos tercios (66%) de las muertes se deben a ENT, con un 9% adicional debido a lesiones. El 25% restante se debe a enfermedades transmisibles, maternas , neonatales y nutricionales (CMNN). La cardiopatía isquémica (16,4% del total de muertes), la enfermedad pulmonar obstructiva crónica (EPOC) (9,8% del total de muertes), las enfermedades diarreicas (5,6% del total de muertes), las infecciones de las vías respiratorias inferiores (5,1% del total de muertes) y la hemorragia intracerebral (3,8% del total de muertes) fueron las cinco principales causas de muerte en 2017 [34].
La cardiopatía isquémica es la segunda carga de enfermedad y la principal causa de muerte en Nepal durante los últimos 16 años, a partir de 2002. La muerte por cardiopatía isquémica está aumentando a una tasa alarmante en Nepal de 65,82 a 100,45 muertes por 100.000 entre 2002 y 2017. [35] Por lo tanto, es necesaria una gran cantidad de investigación epidemiológica para determinar la incidencia y prevalencia de la cardiopatía isquémica en Nepal e identificar la magnitud del problema para que se pueda realizar una prevención primaria y secundaria oportuna . Como es altamente prevenible y muchos factores de riesgo están relacionados con nuestro estilo de vida, como el tabaquismo, la obesidad, la dieta poco saludable, etc., por lo que el conocimiento y la conciencia sobre estos factores de riesgo son importantes en la prevención de la cardiopatía isquémica. El Centro Nacional del Corazón Shahid Gangalal llevó a cabo un campamento cardíaco en diferentes partes de Nepal desde septiembre de 2008 hasta julio de 2011. La prevalencia de la cardiopatía se encontró más alta en las áreas urbanas que en las rurales, donde la hipertensión ocupa la mayor parte. La enorme proporción de hipertensión en cada campamento sugiere que Nepal tiene una gran necesidad de programas preventivos de enfermedades cardíacas para prevenir el efecto catastrófico de la cardiopatía isquémica en el futuro cercano. Además, según este estudio, la proporción de cardiopatía isquémica varía entre el 0,56% ( Tikapur ) y el 15,12% ( Birgunj ) en Nepal. [36]
Entre las regiones de la OMS en las regiones de Europa, África, las Américas y el Mediterráneo Oriental, la tasa de mortalidad tiende a disminuir, mientras que en el Pacífico Occidental y el Sudeste Asiático está aumentando.
[35] Tabla 1: Comparación de muertes por 100.000 personas debido a cardiopatía isquémica entre Nepal, el mundo y 6 regiones de la OMS
Distribución según edad y sexo :
La incidencia de la cardiopatía isquémica se da en hombres entre los 35 y los 45 años de edad. Después de los 65 años, la incidencia en hombres y mujeres se iguala, aunque hay evidencia que sugiere que se está viendo a más mujeres con cardiopatía isquémica a una edad más temprana debido al aumento del estrés , el tabaquismo y la menopausia. El riesgo de cardiopatía isquémica aumenta con la edad. Los adultos de mediana edad son los más afectados por la cardiopatía isquémica. Para los hombres, el riesgo comienza a aumentar alrededor de los 45 años, y a los 55 años, el riesgo se duplica. Sigue aumentando hasta los 85 años. Para las mujeres, el riesgo de cardiopatía isquémica también aumenta con la edad, pero la tendencia comienza unos 10 años más tarde que en los hombres y especialmente con el inicio de la menopausia .
Tuberculosis ( Nepalí : क्षयरोग), el problema de salud pública más grave del mundo, es una enfermedad bacteriana infecciosa causada por el bacilo Mycobacterium . [37] Aunque la especie de Mycobacterium más común que causa tuberculosis es M. tuberculosis , la TB también es causada por M. bovis y M. africanum y ocasionalmente por Mycobacterias oportunistas que son: M. kansaii, M. malmoense, M. simiae, M. szulgai, M. xenopi, M. avium-intracellulare, M. scrofulacum y M. chelonei. [38]
La tuberculosis es la causa más común de muerte por un solo organismo entre personas mayores de 5 años en países de bajos ingresos . Además, el 80% de las muertes por tuberculosis se producen en hombres y mujeres jóvenes y de mediana edad. [39] La incidencia de la enfermedad en una comunidad puede verse afectada por muchos factores, incluida la densidad de población , el grado de hacinamiento y el nivel general de vida y atención sanitaria. Ciertos grupos como los refugiados, los infectados por VIH , las personas con estrés físico y psicológico, los residentes de hogares de ancianos y los empobrecidos tienen un alto riesgo de desarrollar tuberculosis. [40]
El objetivo 3.3 dentro del objetivo 3 de los Objetivos de Desarrollo Sostenible establece “poner fin a las epidemias de SIDA , tuberculosis, malaria y enfermedades tropicales desatendidas y combatir la hepatitis , las enfermedades transmitidas por el agua y otras enfermedades transmisibles ” y las metas vinculadas a la estrategia fin de la tuberculosis son:
En Nepal , el 45% de la población total está infectada con tuberculosis, de la cual el 60% se encuentra en el grupo de edad productiva (15 a 45 años). El exdirector del Centro Nacional de Tuberculosis, Dr. Kedar Narsingh KC, afirmó que de los aproximadamente 40.000 nuevos pacientes con tuberculosis que se presentan cada año, solo unos 25.000 visitan los centros de salud. [42] Según la encuesta nacional de prevalencia de tuberculosis, alrededor de 69.000 personas desarrollaron tuberculosis en 2018. Además, 117.000 personas viven con la enfermedad en Nepal. [43]
Hay 624 centros de microscopía registrados, mientras que los Laboratorios Nacionales de Referencia de Tuberculosis, el Centro Nacional de Tuberculosis y GENETUP realizan servicios de cultivo y pruebas de susceptibilidad a medicamentos en Nepal. [45]

El Programa Nacional de Control de la Tuberculosis (PNT) emplea la estrategia de tratamiento directamente observado (DOTS). En 1995, la Organización Mundial de la Salud recomendó la DOTS como una de las estrategias más rentables disponibles para el control de la tuberculosis. La DOTS es la estrategia para mejorar los resultados del tratamiento mediante la administración de medicamentos a los pacientes bajo la observación directa de los trabajadores de la salud . Se ha demostrado que la DOTS es 100% efectiva para el control de la tuberculosis. Existen alrededor de 4323 centros de tratamiento de la tuberculosis en Nepal. [45] Aunque la introducción de la DOTS ya ha reducido el número de muertes, entre 5.000 y 7.000 personas siguen muriendo cada año. [46]
Se estima que la carga de tuberculosis resistente a medicamentos es de 1500 (0,84 a 2,4) casos al año, pero solo se notifican entre 350 y 450 casos de tuberculosis resistente a múltiples medicamentos al año. Por ello, en el plan estratégico 2016-2021 del Programa Nacional de Toxicología (NTP), el objetivo principal es diagnosticar el 100% de la tuberculosis resistente a múltiples medicamentos para 2021 y tratar con éxito un mínimo del 75% de esos casos. [45]
En Nepal, aproximadamente el 8,1% de la población total estimada de 40.723 personas, había unos 3.282 niños de 14 años o menos que vivían con VIH en 2013. Se estima que hay 3.385 infecciones entre la población de 50 años o más (8,3% de la población total). Por sexo, los hombres representan dos tercios (66%) de las infecciones y el resto, más de un tercio (34%) de las infecciones se dan en mujeres, de las cuales alrededor del 92,2% están en el grupo de edad reproductiva de 15 a 49 años. La proporción de sexos entre hombres y mujeres en la infección total disminuyó de 2,15 en 2006 a 1,95 en 2013 y se proyecta que será de 1,86 para 2020. [47] La epidemia en Nepal está impulsada por los usuarios de drogas inyectables, los migrantes, los trabajadores sexuales y sus clientes y los HSH. Los resultados del Estudio de Vigilancia Bioconductual Integrada (IBBS) de 2007 entre los consumidores de drogas inyectables en Katmandú , Pokhara y Terai oriental y occidental indican que las tasas de prevalencia más altas se han encontrado entre los consumidores de drogas inyectables urbanos, de los cuales entre el 6,8% y el 34,7% son VIH positivos, según la ubicación. En términos de números absolutos, los 1,5 a 2 millones de trabajadores migrantes de Nepal representan la mayoría de la población VIH positiva del país. En un subgrupo, el 2,8% de los migrantes que regresaron de Mumbai , India, estaban infectados con VIH, según el IBBS de 2006 entre migrantes. [48]
En 2007, la prevalencia del VIH entre las trabajadoras sexuales y sus clientes era inferior al 2% y al 1%, respectivamente, y del 3,3% entre los HSH que viven en zonas urbanas. Las infecciones por VIH son más comunes entre los hombres que entre las mujeres, así como en las zonas urbanas y en la región más occidental de Nepal, donde la mano de obra migrante es más común. Los trabajadores migrantes representan el 41% del total de infecciones por VIH conocidas en Nepal, seguidos por los clientes de las trabajadoras sexuales (15,5%) y los consumidores de drogas inyectables (10,2%). [48]
La enfermedad diarreica es una de las principales causas de muerte a nivel mundial, y es causada principalmente por organismos bacterianos, virales o parasitarios. Además, otros factores incluyen la desnutrición, fuentes de agua y alimentos contaminados, heces animales y transmisión de persona a persona debido a malas condiciones de higiene. La diarrea es un indicio de infección del tracto intestinal que se caracteriza por el paso de heces blandas o líquidas tres o más veces al día, o más de una evacuación normal por día. Esta enfermedad se puede prevenir mediante la acción de varias medidas, incluido el acceso a fuentes de agua y alimentos libres de contaminación, lavados de manos con agua y jabón, higiene y saneamiento personal, lactancia materna del niño durante al menos seis meses de vida, vacunación contra el rotavirus y concienciación general entre las personas. El tratamiento se realiza mediante rehidratación con solución de sales de rehidratación oral (SRO), uso de suplementos de zinc , administración de líquidos intravenosos en caso de deshidratación grave o shock, y el suministro continuo de alimentos ricos en nutrientes, especialmente a los niños desnutridos. [49]
El estudio de la carga mundial de enfermedades muestra que las enfermedades diarreicas representan el 5,91% del total de muertes entre todos los grupos de edad de Nepal en 2017. En el mismo año, los datos indican que las enfermedades diarreicas tienen la mayor causa de muerte con un 9,14% en el grupo de edad de 5 a 14 años, seguido por el 8,91% de muertes en el grupo de edad de 70 años o más. [50]
Un estudio mostró la presencia de enteropatógenos en más de dos tercios de las heces diarreicas. [51] Una encuesta realizada en Katmandú mostró la presencia de quistes de Giardia en el 43% de las muestras de agua analizadas. [52] De manera similar, las bacterias que causan diarrea y disentería , como Escherichia coli , especies de Shigella , especies de Campylobacter y Vibrio cholerae , son más comunes en el agua potable contaminada de Nepal. [53] En 2009, se produjo un gran brote de cólera en Jajarkot y sus distritos vecinos que afectó a unas treinta mil personas y provocó más de quinientas muertes, y ha sido endémico durante mucho tiempo en diferentes partes de Nepal. [54] La diarrea viral es causada principalmente por el rotavirus , pero también se observaron algunos casos de norovirus y adenovirus en un tipo de estudio. [55]
La siguiente tabla muestra la prevalencia de diarrea entre niños menores de cinco años en las cinco regiones de desarrollo de Nepal en los años 2006, 2011 y 2016.
La salud materna y neonatal (SNM) es una de las principales prioridades [57] del Ministerio de Salud y Población de Nepal (MoHP). Nepal también es signatario de los Objetivos de Desarrollo Sostenible (ODS), que han establecido metas ambiciosas para el país para reducir la tasa de mortalidad materna (TMM) a 70 por cada 100.000 nacidos vivos y la tasa de mortalidad neonatal (TNM) a 12 por cada 1.000 nacidos vivos, y lograr una cobertura del 90% para cuatro visitas de atención prenatal (ANC), parto institucional, parto con asistente de parto calificado (SBA) y tres controles de atención postnatal (PNC) para 2030. [58] Sin embargo, el país todavía tiene una alta tasa de mortalidad materna (186 por cada 100.000 nacidos vivos), en comparación con sus países vecinos del sur de Asia, como India (145), Bután (183), Bangladesh (173), Pakistán (140) y Sri Lanka (36). [59] Aunque ha habido una disminución en la tasa de mortalidad materna de 553 por 100.000 nacidos vivos en 2000 a 183 por 100.000 nacidos vivos en 2017, el cambio en la tendencia aún no es significativo para cumplir la meta de los ODS. [60] Por otro lado, ha habido cierta disminución en la tasa de mortalidad neonatal (19 por 1.000 nacidos vivos) en 2018 en comparación con 33 por 1.000 nacidos vivos en 2011, [57] en el país.

La maternidad segura significa garantizar que todas las mujeres reciban la atención que necesitan para estar seguras y saludables durante el período del embarazo, el parto y el posparto. Nepal ha estado implementando el Programa de Maternidad Segura desde 1997. [61] [62] El programa de Maternidad Segura consiste en varias actividades y servicios brindados a nivel comunitario así como a nivel institucional. A continuación se enumeran las actividades incluidas en el programa de maternidad segura.
Este programa tiene como objetivo brindar información sobre los signos de peligro durante el embarazo, el posparto y el cuidado del recién nacido, así como sobre la importancia de la preparación para el parto. El programa se centra principalmente en crear conciencia sobre los centros de salud, la preparación de fondos, el transporte, los donantes de sangre, etc. [63]
El programa tiene como objetivo apoyar el transporte de referencia de emergencia de mujeres de grupos pobres, marginados y comunidades geográficamente desfavorecidas. [64]
Este programa ofrece servicios integrales de aborto que incluyen asesoramiento previo y posterior sobre métodos de aborto, métodos anticonceptivos posteriores al aborto, interrupción del embarazo como protocolo nacional, diagnóstico y tratamiento de infecciones del tracto reproductivo y seguimiento para el manejo posterior al aborto.
El programa se centra en 11 distritos remotos de Dhading, Mugu, sindupalchowk, Darchula, Bajura, Solukhumbu, Accham, Bajhang, Humla, Baitadi y Dhankuta. El principal objetivo de este programa es la identificación temprana y derivación de complicaciones relacionadas con el embarazo por parte de un profesional de la salud. [64]
Esta actividad se centra en el tratamiento del prolapso de órganos pélvicos, la detección del cáncer de cuello uterino, junto con la capacitación en prevención y el tratamiento de la fístula obstétrica. [65]
El programa se lanzó en 2069/2070 con el objetivo de reducir la hipotermia y las infecciones en los recién nacidos y maximizar los partos institucionales. Bajo este programa, a cada niño que nace en una institución se le entregan dos juegos de ropa y un juego de envoltorio para el recién nacido y una bata para la madre.
El Gobierno ha introducido este programa para mejorar la atención y fomentar el parto institucional. Este programa tiene diferentes disposiciones que se llevan a cabo en la actualidad. Uno de los programas más importantes que apunta a promover el parto institucional es el incentivo de transporte para el parto institucional, se dan iniciativas en efectivo a las mujeres después del parto institucional (NPR 3000 en las montañas, NPR 2000 en las colinas y NPR 1000 en los distritos de Terai). De manera similar, se da un incentivo de NPR 800 a las mujeres que completan 4 visitas de atención prenatal a los 4, 6, 8 y 9 meses de embarazo. También se ofrece parto institucional gratuito, se paga a las instituciones de salud por brindar atención gratuita durante el parto. [66]
A pesar de todos los esfuerzos de larga data mencionados anteriormente del Ministerio de Salud y Servicios Humanos para mejorar la salud materna y neonatal en Nepal, el progreso ha sido lento y hay mucho más por mejorar para alcanzar la meta de 2030. Las disparidades económicas, geográficas y socioculturales son algunos de los obstáculos para mejorar los servicios de salud materna en el país. [67] Las mujeres que viven en condiciones de pobreza, en zonas remotas y con un nivel educativo bajo tienen menos probabilidades de acceder a los servicios de salud materna. Por lo tanto, el gobierno tiene que desarrollar e implementar intervenciones y programas que estén más enfocados hacia la población de mujeres marginadas y desatendidas. [68]
Tabla: Tendencias en los indicadores de salud materna y neonatal [69] [70]

La salud bucal es un requisito esencial para una vida sana. Intentar mantener una buena salud bucal en países en desarrollo como Nepal es una tarea difícil. Según el informe anual del Departamento de Servicios de Salud (2009/10), [71] 392.831 tienen caries dentales /dolor de muelas, 73.309 tienen enfermedades periodontales , 62.747 y 113.819 tienen úlceras orales , mucosas y otras enfermedades relacionadas. Los datos muestran una alta prevalencia de problemas de salud bucal en la población del país. Muchas de estas enfermedades en la población se deben a la pobreza y a la falta de concienciación sobre la salud bucal. Según el Journal of Nepal Dental Association [72], la Encuesta Nacional de Salud Bucal 'Pathfinder' de 2004 [73] muestra que la prevalencia de caries dentales en adolescentes que estudian en la escuela es menor, que es del 25,6% para los 12 a 16 años de edad. Esto puede deberse al uso de pasta de dientes fluorada y a la concienciación de los adultos que van a la escuela. Sin embargo, los casos de enfermedades periodontales y de las encías tienden a ser más altos en adolescentes, con un 62,8 % en el grupo de 12 a 13 años y un 61 % en el grupo de 15 a 16 años. Y la incidencia de cáncer oral varía de 1 a 10 casos por cada 1.000.000 de habitantes en la mayoría de los países [74].
En países como Nepal, donde la mayoría de la población vive en la pobreza, el acceso a la atención sanitaria, la educación y los programas de concienciación han sido limitaciones importantes para mejorar la salud bucodental. El alto consumo de tabaco, tanto fumado como sin humo, se ha asociado fuertemente con la mayoría de los problemas de salud bucodental. La prevalencia de limpieza de dientes al menos una vez al día fue del 94,9%, mientras que la de limpieza de dientes al menos dos veces al día se midió en tan solo el 9,9%. El uso de pasta dental fluorada se observó en el 71,4%. También es muy común entre la gente de las zonas rurales cepillarse los dientes con un palo de bambú fino que se llama "Datiwan" en el idioma local, arena y ceniza. Y solo el 3,9% ha realizado una visita al dentista en los últimos 6 meses. [75]
Tabla: Distribución de las prácticas de higiene bucal entre diferentes grupos de edad
El gobierno de Nepal no aboga por instituciones como la OMS o la UNICEF para que brinden el tipo de apoyo que brindan para otros problemas médicos porque no priorizan la salud bucal. Además, hay varios conceptos erróneos muy vigentes entre la gente, como que el aflojamiento de los dientes es normal con la edad y que perder algunos dientes no mata a las personas. La mayoría de las personas solo buscan tratamiento cuando la enfermedad ha empeorado o causa un dolor insoportable.
Nepal también está en vías de alcanzar el ODM 4, habiendo alcanzado una tasa de 35,8 muertes de menores de 5 años por cada 1000 nacidos vivos en 2015 [76] , por debajo de las 162 de 1991 [77] según datos nacionales. Las estimaciones mundiales indican que la tasa se ha reducido en un 65%, de 128 a 48 por 1000 nacidos vivos entre 1991 y 2013. [78] Nepal ha mejorado con éxito la cobertura de intervenciones eficaces para prevenir o tratar las causas más importantes de mortalidad infantil mediante una variedad de enfoques de campañas nacionales y comunitarias. Estos incluyen una alta cobertura de suplementos semestrales de vitamina A y desparasitación; CB-IMCI; altas tasas de inmunización infantil completa; y una cobertura moderada de lactancia materna exclusiva de niños menores de 6 meses. Sin embargo, en los últimos años, la tasa de mortalidad infantil se ha estancado y se estima que en 2015 fue de 22,2 muertes por cada 1000 nacidos vivos, frente a una tasa de 27,7 en la India (2015) y 45,5 en Pakistán (2015). [76]
La tasa de mortalidad infantil es un problema grave en Nepal, ya que representa el 76% de la tasa de mortalidad infantil (TMI) y el 58% de la tasa de mortalidad de menores de 5 años (TMM5) en 2015, y es uno de los desafíos que enfrenta en el futuro. [76] Por lo general, una historia de conflicto afecta negativamente a los indicadores de salud. Sin embargo, Nepal logró avances en la mayoría de los indicadores de salud a pesar de su conflicto armado que duró una década. Los intentos de comprender esto han proporcionado una serie de posibles explicaciones, incluido el hecho de que en la mayoría de los casos los ex rebeldes no interrumpieron deliberadamente la prestación de servicios de salud; se ejerció presión sobre los trabajadores de la salud para que asistieran a las clínicas y prestaran servicios en las áreas de base de los rebeldes; el conflicto creó un entorno para una mejor coordinación entre los actores clave; y el sistema de salud pública de Nepal adoptó enfoques dirigidos a los grupos desfavorecidos y las áreas remotas, en particular enfoques comunitarios para la prestación de servicios básicos con un sistema de apoyo comunitario funcional a través de voluntarias comunitarias de salud (VSC), grupos de mujeres y comités de gestión operativa de instalaciones de salud (CGEOH). [79]
La División de Salud Infantil del Ministerio de Salud y Población de Nepal (MOHP) ha puesto en marcha varias intervenciones de supervivencia infantil, incluidas varias iniciativas operativas, para mejorar la salud de los niños en Nepal. Entre ellas figuran el Programa Ampliado de Inmunización (PAI), el programa de Gestión Integrada de Enfermedades Infantiles de Base Comunitaria (CB-IMCI), el Programa de Atención al Recién Nacido de Base Comunitaria (CB-NCP), el programa de Alimentación del Lactante y del Niño Pequeño, un programa de suplementación con micronutrientes, una campaña de vitamina A y desparasitación, y el programa de Gestión de la Desnutrición Aguda de Base Comunitaria. [71] : 29
El Programa Nacional de Inmunización es un programa de prioridad 1 (P1) en Nepal. Desde su inicio, se ha establecido universalmente y se ha implementado con éxito. Los servicios de inmunización se pueden obtener de forma gratuita en las clínicas del EPI en hospitales, otros centros de salud, clínicas móviles y de extensión, organizaciones no gubernamentales y clínicas privadas. El gobierno ha proporcionado todas las vacunas y la logística relacionada con la inmunización sin costo alguno a los hospitales, instituciones privadas y hogares de ancianos. Desde entonces, Nepal ha ganado reconocimiento por el éxito del programa, en relación con su cobertura exitosa del 97% de la población por igual, independientemente de la riqueza, el género y la edad. Sin embargo, a pesar del éxito generalizado del Programa Nacional de Inmunización, aún existen desigualdades. No obstante, las tendencias en los últimos 15 años han mostrado cambios positivos prometedores que indican posibilidades de lograr una cobertura de inmunización completa. [80] Entre 2014 y 2015 se introdujeron dos vacunas más: la vacuna antipoliomielítica inactivada (IPV) y la vacuna antineumocócica conjugada (PCV). Seis distritos de Nepal cuentan con una cobertura de inmunización del 99,9%. Nepal alcanzó el estatus libre de polio el 27 de marzo de 2014. El tétanos neonatal y materno ya se eliminó en 2005 y la encefalitis japonesa se encuentra bajo control. Nepal también está en camino de cumplir el objetivo de eliminación del sarampión para 2019. [71] : i, 8 El uno por ciento de los niños de Nepal aún no ha recibido ninguna cobertura de vacunación.
El programa de Atención Integrada de Enfermedades Infantiles en la Comunidad (AIEPI-C) es un paquete integrado que aborda el tratamiento de enfermedades como la neumonía, la diarrea, la malaria y el sarampión, así como la desnutrición, entre los niños de 2 meses a 5 años. También incluye el tratamiento de infecciones, ictericia, hipertermia y asesoramiento sobre lactancia materna para lactantes menores de 2 meses de edad. El programa AIEPI-C se ha implementado hasta el nivel comunitario en todos los distritos de Nepal y ha mostrado resultados positivos en el tratamiento de enfermedades infantiles. Durante la última década, Nepal ha tenido éxito en la reducción de la mortalidad de menores de cinco años, en gran medida debido a la implementación del programa AIEPI-C. Inicialmente, el Programa de Control de Enfermedades Diarreicas (CDD) comenzó en 1982; y el Programa de Control de Infecciones Respiratorias Agudas (ARI) se inició en 1987. Los programas CDD e ARI se fusionaron en el programa AIEPI-C en 1998. [81]
La Encuesta de Salud Familiar de Nepal de 1996, las Encuestas Demográficas y de Salud de Nepal y las estimaciones de la Organización Mundial de la Salud a lo largo del tiempo han demostrado que la mortalidad neonatal en Nepal ha disminuido a un ritmo más lento que la mortalidad infantil. La Encuesta Demográfica y de Salud de Nepal de 2011 ha mostrado 33 muertes neonatales por cada 1.000 nacidos vivos, lo que representa el 61% de las muertes de menores de 5 años. Las principales causas de muerte neonatal en Nepal son las infecciones, la asfixia al nacer, el parto prematuro y la hipotermia. Teniendo en cuenta los indicadores de los servicios de salud existentes en Nepal, resulta claro que las estrategias para abordar la mortalidad neonatal en Nepal deben tener en cuenta el hecho de que el 72% de los nacimientos se producen en el hogar (NDHS 2011). [81]
Por lo tanto, como medida urgente para reducir la mortalidad neonatal, el Ministerio de Salud y Población (MoHP) inició un nuevo programa llamado “Paquete de atención comunitaria para recién nacidos” (CB-NCP) basado en la Estrategia nacional de salud neonatal de 2004. [81]
El Programa Nacional de Nutrición del Departamento de Servicios de Salud ha establecido como objetivo final que "todos los nepaleses vivan con una nutrición adecuada, seguridad alimentaria y protección alimentaria para un crecimiento físico, mental y social adecuado y un desarrollo y supervivencia equitativos del capital humano" con la misión de mejorar el estado nutricional general de los niños, las mujeres en edad fértil, las mujeres embarazadas y todas las edades mediante el control de la desnutrición general y la prevención y el control de los trastornos por deficiencia de micronutrientes, con una colaboración y coordinación inter e intrasectorial más amplia, una asociación entre diferentes partes interesadas y un alto nivel de concienciación y cooperación de la población en general. [82]
La malnutrición sigue siendo un serio obstáculo para la supervivencia, el crecimiento y el desarrollo infantil en Nepal. La forma más común de malnutrición es la malnutrición proteico-energética (MPE). Otras formas comunes de malnutrición son la deficiencia de yodo, hierro y vitamina A. Estas deficiencias suelen aparecer juntas en muchos casos. Los niños con malnutrición moderadamente aguda y severamente aguda tienen más probabilidades de morir de enfermedades infantiles comunes que aquellos que están adecuadamente alimentados. Además, la malnutrición constituye una grave amenaza para los niños pequeños y está asociada con aproximadamente un tercio de la mortalidad infantil. Las principales causas de la MPE en Nepal son el bajo peso al nacer (menos de 2,5 kg) debido a la mala nutrición materna, la ingesta dietética inadecuada, las infecciones frecuentes, la inseguridad alimentaria en el hogar, los malos hábitos alimentarios y los malos cuidados y prácticas que conducen a un ciclo intergeneracional de malnutrición. [83]
Un análisis de las causas del retraso del crecimiento en Nepal revela que aproximadamente la mitad se debe a una mala nutrición materna y la otra mitad a una mala nutrición de los lactantes y los niños pequeños. Alrededor de una cuarta parte de los bebés nacen con bajo peso. Según los resultados de la Encuesta demográfica y de salud de Nepal (NDHS, 2011), el 41 por ciento de los niños menores de 5 años sufren retraso del crecimiento. Una encuesta realizada por la NDHS y el NMICS también mostró que el 30 por ciento de los niños tienen bajo peso y el 11 por ciento de los niños menores de 5 años sufren emaciación. [71] : 241
Para abordar los problemas de desnutrición en los niños pequeños, el Gobierno de Nepal ha implementado:
El programa de gestión y rehabilitación nutricional en el hospital trata a niños con desnutrición grave en centros del Programa Terapéutico Ambulatorio (OTP) en establecimientos de salud. Según los requisitos, el paquete está vinculado con otros programas de nutrición, como la subvención para nutrición infantil, la distribución de micronutrientes en polvo (MNP) a niños pequeños (de 6 a 23 meses) [71] : 22, 24 y la distribución de alimentos en las zonas con inseguridad alimentaria [ cita requerida ] .
La UNICEF y la OMS recomiendan que los niños sean amamantados exclusivamente (sin ningún otro líquido, alimento sólido o agua simple) durante los primeros seis meses de vida (OMS/UNICEF, 2002). El programa de nutrición de la Política y Estrategia Nacional de Nutrición de 2004 promueve la lactancia materna exclusiva hasta los 6 meses de edad y, a partir de entonces, la introducción de alimentos semisólidos o sólidos junto con la leche materna hasta que el niño tenga al menos 2 años. La introducción de sucedáneos de la leche materna a los bebés antes de los 6 meses puede contribuir al fracaso de la lactancia materna. Los sucedáneos, como la leche de fórmula, otros tipos de leche y las papillas, suelen estar diluidos en agua y aportan muy pocas calorías. Además, la posible contaminación de estos sucedáneos expone al bebé al riesgo de enfermedad. La Ley de sucedáneos de la leche materna de Nepal (2049) de 1992 promueve y protege la lactancia materna y regula la venta y distribución no autorizadas o no solicitadas de sucedáneos de la leche materna. [84]
Después de los seis meses, el niño necesita una alimentación complementaria adecuada para su crecimiento normal. La falta de una alimentación complementaria adecuada puede provocar desnutrición y enfermedades frecuentes, que a su vez pueden provocar la muerte. Sin embargo, incluso con alimentación complementaria, el niño debe seguir siendo amamantado durante dos años o más. [84]
Una nutrición adecuada durante la infancia es crucial para la supervivencia del niño, su crecimiento óptimo y su desarrollo a lo largo de la vida. Se ha postulado que el 13% de la tasa actual de mortalidad de menores de cinco años podría evitarse mediante la promoción de prácticas adecuadas de lactancia materna, que es aparentemente la intervención más rentable para reducir la mortalidad infantil en entornos con recursos limitados, como Nepal. La desnutrición infantil y el retraso del crecimiento afectan a más de la mitad de los niños menores de cinco años en los países en desarrollo, y suelen comenzar durante la infancia, posiblemente debido a una lactancia materna inadecuada y prácticas de alimentación mixta. [85]
Según la OMS , la lactancia materna exclusiva se define como ningún otro alimento o bebida, ni siquiera agua, excepto la leche materna (incluida la leche extraída o de una nodriza) durante 6 meses de vida, pero permite que el lactante reciba SRO, gotas y jarabes ( vitaminas , minerales y medicamentos ). La lactancia materna exclusiva durante los primeros 6 meses de vida es la forma recomendada de alimentar a los lactantes, seguida de la lactancia materna continua con alimentos complementarios apropiados hasta los 2 años o más. [86]
Según el estudio realizado en el Hospital de Maternidad y Mujeres de Paropakar, Thapathali, en 2017, las participantes de partos normales tuvieron la oportunidad de amamantar en una hora, mientras que a casi todas las participantes que se sometieron a una cesárea no se les ofreció hacerlo. [86]
Las razones por las que las participantes no practicaron la lactancia materna en la hora siguiente fueron la enfermedad de la madre, la imposibilidad de sostener al bebé debido a la sutura, el bebé separado de la madre y la menor o nula producción de leche materna poco después de la cirugía para alimentar al niño. Además, (como se muestra en la tabla siguiente) el 84,7% de las participantes que tuvieron parto normal no alimentaron a sus bebés con nada más que leche materna, mientras que el 78% de las participantes que tuvieron cesárea alimentaron a sus bebés con fórmula después de haber comenzado a amamantarlos.
Los participantes asumieron que los bebés alimentados con fórmula tenían más probabilidades de ganar peso más rápidamente que los bebés alimentados con leche materna. Estos podrían ser los principales inconvenientes, cada vez mayores, de la práctica de la lactancia materna exclusiva en Nepal.
La perspectiva hacia la lactancia materna se considera optimista, creyendo que los beneficios de la lactancia materna no son sólo por un período limitado; siempre es conveniente, más saludable y más barata que la leche de fórmula. La lactancia materna exclusiva siempre se ha considerado como un alimento ideal para el bebé hasta los seis meses después del nacimiento.
Podemos decir que el modo de parto es importante, ya que la lactancia materna se inicia en la primera hora posterior al parto. Esto significa que la práctica de la lactancia materna exclusiva es mayor en los partos normales que en los partos por cesárea. Según el análisis de la encuesta demográfica y de salud de Nepal de 2011, dos de cada tres madres habían iniciado la lactancia materna en la primera hora posterior al parto. [86]
En algunas culturas, incluida Nepal, existe una preferencia por la introducción de alimentos prelácteos. El nivel económico y el nivel educativo de la madre fueron factores significativos asociados con la introducción de alimentos prelácteos. Los grupos socioeconómicos más bajos tienen menos acceso a los alimentos prelácteos costosos, como el ghee o la miel, y por lo tanto la lactancia materna exclusiva es la única opción disponible. Esta podría ser una razón para las tasas más bajas de práctica de alimentación preláctea reportadas entre los grupos más pobres de Nepal . [87]
_(8630503397).jpg/440px-Pèlerin_(Stupa_de_Bodhnath,_Népal)_(8630503397).jpg)
La geriatría es una rama de la medicina que se ocupa del diagnóstico, el tratamiento y la prevención de enfermedades en las personas mayores y de los problemas específicos del envejecimiento. [88]
Según un artículo publicado en The Lancet en 2014, el 23% de la carga mundial total de enfermedades es atribuible a trastornos en personas de 60 años o más. Aunque la proporción de la carga es más alta en las regiones de altos ingresos, los AVAD per cápita son un 40% más altos en las regiones de ingresos bajos y medios. Los principales contribuyentes a la carga de enfermedades en las personas mayores son las enfermedades cardiovasculares (30,3%), las neoplasias malignas (15,1%), las enfermedades respiratorias crónicas (9,5%), las enfermedades musculoesqueléticas (7,5%) y los trastornos neurológicos y mentales (6,6%). [89]

La Ley de la Tercera Edad de 2063 de Nepal define a la tercera edad (población de ancianos) como "personas de 60 años o más". Alrededor del 9% de la población total representa a personas mayores de 60 años y se proyecta que esta cifra sea de alrededor del 20% para 2050. La población de ancianos ha aumentado rápidamente y una de las principales razones de ello es el desarrollo positivo de la esperanza de vida . La otra razón es la reducción de las tasas de mortalidad y fertilidad, que ha mostrado un aumento espectacular de la proporción de ancianos en el país. Se considera que esto tiene un profundo impacto en los individuos, las familias y las comunidades. El aumento de la población de ancianos ha dado lugar a desafíos tanto en las áreas de desarrollo como humanitarias en términos de promover su bienestar satisfaciendo sus necesidades sociales, emocionales, de salud, financieras y de desarrollo. Varias observaciones muestran que la proporción de población de ancianos es alta en las regiones montañosas y montañosas en comparación con Terai. De manera similar, se observa que la población de ancianos femenina es mayor que la población de ancianos masculinos en las tres regiones ecológicas.
Con el crecimiento continuo de la población geriátrica y la disponibilidad insuficiente de servicios de atención médica en un país en desarrollo como Nepal, el envejecimiento parece ser un dominio desafiante.
La Encuesta sobre el nivel de vida en Nepal (NLSS III (2010-2011)) ha informado de que el porcentaje de población que declara padecer enfermedades crónicas por género ha sido el más alto, con un 38%, en el grupo de edad de 60 años o más. De ellos, las mujeres son las que más sufren: un 39,6% declara padecer enfermedades crónicas, en comparación con un 36,4% en el caso de los hombres. Esto significa que la incidencia de enfermedades crónicas entre la población de edad avanzada sigue siendo bastante aguda y generalizada, y más aún entre las mujeres de edad avanzada. [90]

La prevalencia de enfermedades crónicas en la vejez es un fenómeno común. La mayoría de las enfermedades geriátricas comunes en Nepal incluyen gastritis , artritis , hipertensión , EPOC , infecciones , problemas oculares , dolor de espalda , demencia , dolor de cabeza , diabetes , parálisis y problemas cardíacos . [91] Además, las personas mayores tienden a desarrollar ciertos tipos de enfermedades neurodegenerativas como demencia, Alzheimer y Parkinson, entre otras.
En un estudio realizado sobre problemas de salud geriátricos entre la población de edad avanzada de Nepal, [92] se observó que más de la mitad de la población de edad avanzada con enfermedades crónicas tenía una baja adherencia a la medicación. La existencia de comorbilidades se asoció con un deterioro de la calidad de vida relacionada con la salud (CVRS) entre las personas mayores. [93]
Un estudio realizado entre pacientes de edad avanzada (N=210) que asistían a consultas de psiquiatría en un hospital de atención terciaria reveló que la prevalencia de la demencia era del 11,4%, de los cuales el Alzheimer constituía el 70,8% del total de casos, seguido de la demencia vascular (25%). Se observó una asociación significativa de la demencia con la edad, la ocupación y la puntuación del Mini Mental State Examination (MMSE). Entre otras comorbilidades psiquiátricas, se encontró que la depresión (36,7%) era la enfermedad mental más común, seguida de los trastornos neuróticos, relacionados con el estrés y somatoformes (13,8%) y el síndrome de dependencia del alcohol (12,9%). [94]

Para la población de ancianos de 2,1 millones (censo de 2011), sólo hay tres especialistas geriátricos registrados. Nepal no sólo carece de especialistas geriátricos, sino también de enfermeras y cuidadores geriátricos. [95]
Los datos oficiales del Consejo de Bienestar Social [96] muestran que el número total de residencias para ancianos (OAH) registradas en 2005 era de 153. Sin embargo, la mayoría de estas residencias o bien no existen hoy en día o funcionan en muy malas condiciones. [91] En la actualidad, hay alrededor de 70 residencias para ancianos registradas en el país, de las cuales 11 reciben subvenciones del gobierno. Hay alrededor de 1500 ancianos residiendo en estas instituciones.
En un estudio de caso [91] que incluyó tres hogares de ancianos en Katmandú, se encontró que más del 50% de los residentes fueron diagnosticados con al menos un problema de salud. La gastritis , la hipertensión , la artritis y las infecciones fueron las enfermedades más comunes. Las mujeres sufrieron más en comparación con los hombres en general. La prevalencia de enfermedades fue común principalmente entre los residentes de 70 a 79 años. Algunas instalaciones básicas como la habitación para enfermos, exámenes de rutina y rehabilitación geriátrica tampoco estaban disponibles. Las actividades recreativas eran poco frecuentes y las comidas no se servían de acuerdo con el estado de salud de los residentes. [97]
Otro estudio realizado entre ancianos de hogares de ancianos privados y gubernamentales concluyó que los ancianos que viven en hogares de ancianos privados tienen un mejor estado de salud que los de los hogares de ancianos gubernamentales a pesar de las comodidades mínimas disponibles. Los ancianos en hogares de ancianos gubernamentales sufrieron más enfermedades endémicas que los hogares de ancianos privados. Seguir los hábitos saludables y el entorno de vivienda limpio de los hogares de ancianos privados los había llevado a una mejor salud en comparación con los hogares de ancianos gubernamentales. Los principales problemas de salud de los ancianos que viven en OAH gubernamentales fueron dolor en las articulaciones (73,5%), dolor de espalda (60,7%), insomnio (39,3%), pérdida de apetito (36,8%), tos (50,4%), estreñimiento (14,5%), cansancio (24,8%), dolor de estómago (33,3%) y alergia (18,8%). De manera similar, los principales problemas de salud de los ancianos que viven en residencias privadas fueron dolor en las articulaciones (69,0%), dolor de espalda (53,5%), insomnio (18,3%), pérdida de apetito (18,3%), tos (18,3%), estreñimiento (5,6%), cansancio (4,2%), dolor de estómago (23,9%) y alergia (9,9%).
Este estudio señala que las OAH buscan la atención del gobierno y las organizaciones interesadas para que incluyan las normas, políticas y listas de verificación para hogares de ancianos en las instalaciones y el bienestar de los ancianos. [98]
El Gobierno ha comenzado a ofrecer servicios de atención geriátrica mediante la formulación de determinados planes y políticas, pero estos no han sido muy eficaces debido a la falta de recursos. El Plan de Acción de Madrid sobre el Envejecimiento (2002), la Política para la Tercera Edad (2002), el Plan de Acción Nacional sobre el Envejecimiento (2005), la Ley para la Tercera Edad (2006) y las Normas para la Tercera Edad (2008) son las iniciativas adoptadas por el Gobierno de Nepal.
Nepal ha introducido un sistema de pensiones sociales no contributivas desde 1994/95 para garantizar la seguridad social de los ciudadanos de edad avanzada. Este sistema es único en Asia, ya que es el principal sistema de pensiones universal de la región y un modelo para otros países en desarrollo. El motivo principal de este sistema es promover la tradición, establecida desde hace mucho tiempo, de cuidar a los ancianos por parte de sus familias. [99] En la actualidad, los ciudadanos mayores de 65 años tienen derecho a recibir 4.000 rupias de subsidio de seguridad social mensual.
Actualmente, hay 12 hospitales con salas geriátricas. El gobierno ha decidido establecer salas geriátricas en cuatro hospitales más en todo el país este año fiscal (2077/78). Según el Ministerio de Salud y Población , se establecerán salas geriátricas en el Hospital Mechi, el Hospital Janakpur, el Hospital Hetauda y el Hospital de la Provincia de Karnali. El ministerio ha decidido ampliar los servicios en los hospitales que tienen más de 100 camas de capacidad. Aunque el gobierno ha ordenado a los hospitales que brinden servicios de salud a la población de edad avanzada desde una sala geriátrica separada, muchos hospitales no tienen salas separadas para los ancianos. El Hospital Bir ha estado brindando servicios a los pacientes desde sus salas generales y cabinas. "No hemos podido asignar una sala separada para personas mayores. Los hemos estado admitiendo en la sala general o, a veces, en la cabina según la situación", dijo el Dr. Kedar Century, director del Hospital Bir. Además, el hospital no ha podido gastar el presupuesto asignado para servicios geriátricos. El Dr. Century dijo que unos 45 pacientes visitan diariamente la unidad geriátrica del hospital. [100] El Ministerio de Salud y Población en 2077 (BS) aprobó una directriz para la implementación del Programa de Servicios de Salud para Geriatría (Personas Mayores). Esta ofrece un descuento del 50 por ciento para personas mayores (de 60 años o más) en ciertos servicios de salud según lo prescriba la administración del hospital. [101]
La Agenda 2030 para el Desarrollo Sostenible establece un plan de acción universal para lograr el desarrollo sostenible de manera uniforme y aspira a hacer realidad los derechos humanos de todas las personas. Exige que se garantice el cumplimiento de los Objetivos de Desarrollo Sostenible (ODS) para todos los componentes de la sociedad, en todas las edades, con un enfoque discreto en el grupo de población más vulnerable, que incluye a los ancianos. Pero lamentablemente, en el contexto de Nepal, faltan datos específicos y exactos relacionados con la población geriátrica, ya que esta área no se enfatiza tanto como la salud infantil y de la mujer. Es necesario realizar más investigaciones y exploraciones desde el nivel público para obtener un mejor panorama de la geriatría para desarrollar políticas de salud efectivas y equitativas para los ancianos.
Si se analizan los datos de los hogares de ancianos en lo que respecta a la salud geriátrica, se recomienda que el gobierno formule y regule políticas para que los ancianos vivan junto con su familia, con la provisión de incentivos y consecuencias respectivamente. Dado que el porcentaje de trastornos de salud geriátricos que contribuyen al GBD es mayor en los países de bajos ingresos como Nepal, existe una necesidad imperiosa de abordar los problemas de salud de los ancianos para mejorar y mantener su salud y bienestar, ya que son una parte integral de la nación.
Los accidentes de tránsito son una de las principales causas de muerte en el mundo y constituyen una de las principales cargas de salud a nivel mundial. En todo el mundo, aproximadamente 1,25 millones de vidas se ven truncadas cada año debido a accidentes de tránsito. Entre 20 y 50 millones de personas son víctimas de lesiones no mortales y muchas de ellas quedan discapacitadas para el resto de su vida como resultado de sus lesiones. [102] En Nepal, los accidentes de tránsito ocupan el octavo lugar entre las causas de muerte por años de vida ajustados por discapacidad y también el octavo lugar entre las causas de muerte prematura después de las enfermedades no transmisibles y las enfermedades transmisibles. [103]
Un problema sustancial de accidentes de tráfico con víctimas mortales ocurre principalmente en las carreteras causadas por choques de autobuses en Nepal . Debido a la geografía del país, los accidentes de autobús ocurren principalmente en la región montañosa y a lo largo de la ruta de larga distancia, causando el 31 por ciento de las muertes y lesiones graves cada año. [104] Los accidentes que involucran motocicletas, microbuses, automóviles, etc. prevalecen en gran medida en la ciudad capital, Katmandú, en comparación con otras ciudades y áreas de tierras bajas. El número de accidentes de tráfico en la ciudad capital fue (53,5 ± 14,1) del número para todo el país. [105] Las personas entre 15 y 40 años son el grupo más afectado, seguido de los mayores de 50 años y la mayoría eran hombres que representaban el 73 por ciento de los años de vida ajustados por discapacidad . El número de vehículos registrados en la zona de Bagmati fue de 129.557, un 29,6 por ciento de toda la nación en el año fiscal 2017/2018. [106] [105]
La siguiente tabla muestra la tendencia de mortalidad por cada 10.000 vehículos entre 2005 y 2013.
Fuente: Registro de accidentes de tráfico, Dirección de Tráfico, Policía de Nepal, 2013. [106]
En cuanto a la red de centros de salud mental, existen en el país 18 centros de salud mental ambulatorios, centros de tratamiento de 3 días y 17 unidades de internación psiquiátrica comunitarias. La mayoría de los usuarios de los servicios de salud mental reciben tratamiento en centros ambulatorios. El 37% de los pacientes son mujeres. Los pacientes ingresados en hospitales psiquiátricos pertenecen principalmente a los dos grupos de diagnóstico siguientes: esquizofrenia, trastornos esquizotípicos y delirantes (34%) y trastornos del estado de ánimo [afectivos] (21%). En promedio, los pacientes pasan 18,85 días en hospitales psiquiátricos. Todos los pacientes pasaron menos de un año en el hospital psiquiátrico durante el año de evaluación.
El 2% de la formación de los médicos se dedica a la salud mental, y el mismo porcentaje se dedica a las enfermeras. Una organización no gubernamental gestiona un servicio comunitario de salud mental en 7 de los 75 distritos del país. En otros distritos, no se dispone de servicios comunitarios de salud mental, ya que los servicios de salud mental aún no están integrados en el sistema general de servicios de salud.
Aunque la política de salud mental de Nepal se formuló en 1996, todavía no existe una legislación al respecto. En términos de financiación, menos del uno por ciento (0,17%) de los gastos de atención de la salud del Gobierno se destinan a la salud mental. No existe un órgano de revisión de los derechos humanos que inspeccione los centros de salud mental e imponga sanciones a aquellos que violen persistentemente los derechos de los pacientes. [107]
La salud mental es uno de los segmentos de atención médica menos enfocados en Nepal, menos enfocado en términos de concientización y tratamiento. Ahora, además, la mayoría de las personas optan por visitar curanderos tradicionales; si no funciona, un psiquiatra será la segunda opción. Muy pocos psiquiatras y más casos psiquiátricos, hacen que un hospital sea un lugar abarrotado, lo que dificulta brindar un servicio de calidad. [ cita requerida ]
Sólo unos pocos psicólogos capacitados trabajan en clínicas privadas o muy pocos en hospitales públicos. La mayoría de los psicólogos trabajan únicamente en el valle de Katmandú. [108]
En la actualidad, Nepal cuenta con un número estimado de 241 psiquiatras, [109] según el sitio web de la Asociación de Psiquiatras de Nepal (PAN), lo que es una cifra relativamente baja teniendo en cuenta la población del país, que supera los 30 millones de personas. Además, el número de psiquiatras per cápita es significativamente inferior a la proporción recomendada por la Organización Mundial de la Salud (OMS), que sugiere un psiquiatra por cada 100.000 personas. En cambio, la proporción de psiquiatras por población de Nepal se sitúa en aproximadamente 1:150.000. [110]
La resistencia a los antimicrobianos (RAM) se produce cuando las bacterias, los virus, los hongos y los parásitos cambian con el tiempo y ya no responden a los medicamentos, lo que hace que las infecciones sean más difíciles de tratar y aumenta el riesgo de propagación de enfermedades, enfermedades graves y muerte. [111]
En septiembre de 2011, los ministros de los países del Sudeste Asiático se reunieron en Jaipur, India, reconocieron que la resistencia a los antimicrobianos era un importante problema de salud pública mundial y expresaron su compromiso de establecer un enfoque nacional coherente, amplio e integrado para combatir la resistencia a los antimicrobianos.
El Gobierno de Nepal ha elaborado un Plan de Acción Nacional para la Contención de la Resistencia a los Antimicrobianos como parte de su compromiso permanente con la Declaración de Jaipur para combatir la amenaza de la resistencia a los antimicrobianos. Este Marco será un punto de partida para todos aquellos que son responsables de la acción en materia de resistencia a los antimicrobianos. Dada la naturaleza mundial de esta cuestión, el Plan de Acción destaca la importancia de que Nepal colabore con las organizaciones internacionales de conformidad con el concepto de una sola salud. [112]
El informe de la OMS publicado en 2014 incluía datos de Nepal sobre las tasas de resistencia a los antibióticos para seis combinaciones de patógenos bacterianos y antibióticos. Las bacterias eran E. coli, S. aureus, Salmonella no tifoidea, Shigella spp., K. pneumoniae y N. gonorrhoeae. De los 140 aislamientos incluidos, el 64 por ciento de los aislamientos de E. coli eran resistentes a las fluoroquinolonas y el 38 por ciento eran resistentes a las cefalosporinas de tercera generación. Conjuntos de datos más pequeños mostraron una tasa de SAMR que oscilaba entre el 2 y el 69 por ciento. K. pneumoniae mostró una resistencia a las cefalosporinas de tercera generación del 0 al 48 por ciento, mientras que no se detectó resistencia a los carbapenémicos. [113]
El sistema nacional de vigilancia incluye 41 sitios de vigilancia. Hay 20 hospitales, 1 centro ambulatorio y 20 centros ambulatorios. El programa ha crecido hasta incluir una red de 21 laboratorios que cubren las cinco regiones del país, y ahora se ha ampliado para incluir ocho patógenos de interés, a saber, especies de Salmonella , especies de Shigella , Vibrio cholerae , Streptococcus pneumoniae , Neisseria gonorrhoeae , Haemophilus influenzae tipo b, E. coli productora de betalactamasa de espectro extendido (BLEE) y Staphylococcus aureus resistente a la meticilina (SARM). [114]
El gobierno nepalí debe implementar estrictamente un plan de acción nacional contra la resistencia a los antimicrobianos, que debe incluir estrategias y políticas
Según la OMS, la financiación de la salud se refiere principalmente a la “función de un sistema de salud relacionada con la movilización, acumulación y asignación de dinero para cubrir las necesidades de salud de las personas, individual y colectivamente, en el sistema de salud... el propósito de la financiación de la salud es poner fondos a disposición, así como establecer los incentivos financieros adecuados para los proveedores, para garantizar que todas las personas tengan acceso a una salud pública eficaz y a una atención sanitaria personal”. [117] La financiación de la salud es una de las funciones clave del sistema de salud que puede permitir a los países encaminarse hacia la cobertura sanitaria universal mediante la mejora de la cobertura de servicios y la protección financiera. [118] Hay dos objetivos relacionados en la financiación de la salud, a saber: recaudar fondos suficientes y proporcionar protección contra el riesgo financiero a la población. Además, en la mayoría de los casos, estos objetivos solo se pueden lograr si los fondos disponibles se utilizan de manera eficiente. Por lo tanto, la eficiencia en los recursos suele tomarse como un tercer objetivo. Como resultado, el sistema de financiación a menudo se divide conceptualmente en tres funciones interrelacionadas: recaudación de ingresos, puesta en común de fondos y compra/prestación de servicios. [117]
En 2018, el gasto público per cápita en salud fue de 57,85 dólares, aproximadamente 1,7 veces mayor que el de los países de bajos ingresos (34,60 dólares) pero 19 veces menor que el promedio mundial (111,082 dólares).
Las principales estadísticas de financiación de la salud de Nepal se resumen en la siguiente tabla: [119]
A partir del año fiscal 2020/21, el presupuesto total asignado para financiar el sector de la salud fue del 7,80%, lo que está significativamente por debajo del objetivo del 15% establecido por la Declaración de Abuja de 2001 de la Organización para la Unidad Africana. [120] Al igual que la mayoría de los países de bajos ingresos, Nepal tiene una alta proporción de gasto de bolsillo (OOP) y una baja proporción de gasto en salud pública en sus gastos totales de salud. Desde 2013 hasta 2016, el gasto de bolsillo como porcentaje del gasto de salud corriente cayó del 63 por ciento al 55 por ciento. Sin embargo, el pago de bolsillo (OOP) sigue siendo la principal fuente de financiación de la salud en Nepal. En 2018, los pagos de bolsillo se situaron en casi el 50% del gasto de salud corriente total en Nepal. Esta cifra es ligeramente superior a la cifra media de los países de bajos ingresos (43,41%), pero bastante superior en términos globales (alrededor de 2,8 veces). Además, esta cifra estaba muy por encima del límite del 20% sugerido por el Informe Mundial de la Salud de 2010 para garantizar que la catástrofe financiera y el empobrecimiento fueran insignificantes como resultado del acceso a la salud. [121] [122]
El sector de la salud de Nepal depende en gran medida de la ayuda extranjera. Casi el 50% del presupuesto de salud proviene de la ayuda internacional y los socios de desarrollo externos han participado en varias iniciativas de políticas de salud en Nepal. [123]
Después de la promulgación de la constitución en 2015, Nepal pasó a un sistema de gobierno federal con tres niveles de gobierno: un nivel federal, siete provincias y 753 gobiernos locales. [124] Dentro de estos niveles, los servicios de salud prestados por el Ministerio de Salud y Población (MOHP), las provincias y los municipios se financian con impuestos. Además, las contribuciones realizadas por los donantes externos también se destinan a la prestación de servicios de salud que se agrupan en el presupuesto público. Además, las tarifas de los usuarios pagadas como gasto de bolsillo cuando buscan servicios de salud en los niveles periféricos complementan los fondos públicos. [125] Las contribuciones (como primas) recaudadas de los miembros de la familia, así como la provisión de fondos fiscales financiada por el Ministerio de Finanzas (MOF), son la principal fuente de ingresos para el seguro de salud en Nepal. Actualmente, el plan nacional de HI se encuentra en un proceso de implementación gradual. A partir de 2020, el plan de seguro tiene una cobertura de 58 distritos y 563 niveles locales en el país. Los próximos 19 distritos están en proceso de expansión. [125] [126] Como se dijo anteriormente, la mitad de la financiación en Nepal no se agrupa porque viene directamente en forma de gastos de bolsillo. [121] Se ha creado el Fondo Federal Divisible (FDF) para el mecanismo de agrupación de fondos. Este se basa en el impuesto al valor agregado (TAX) y los impuestos especiales recaudados de los productos nacionales. El gobierno central obtiene alrededor del 70 por ciento de los recursos del fondo y el 50 por ciento de las regalías recaudadas de los recursos naturales. En cuanto al gobierno provincial y local, la financiación proviene de los ingresos fiscales y no fiscales del FDF. Parte del FDF recibido por el gobierno provincial y local se destina a financiar los servicios de salud y varía según la cantidad de asignación presupuestaria de cada uno de estos niveles de gobierno. [125] En cuanto a las funciones de compra en Nepal, existe un Paquete Básico de Atención Sanitaria (BHCP). Este paquete consta de atención preventiva, servicios clínicos, servicios básicos para pacientes hospitalizados, servicios de entrega y los medicamentos esenciales enumerados. [121] Nepal está comenzando a utilizar algunas innovaciones en el pago a los proveedores. El pago por capitación para la atención ambulatoria se está utilizando en el seguro de salud público. Además, se están poniendo en práctica otros pagos basados en la capacitación para los programas públicos, como el programa de maternidad segura, el BHCP y la atención médica gratuita. Asimismo, también se están utilizando incentivos en efectivo para el programa de maternidad segura y el reembolso de servicios lo están utilizando los seguros privados, el Fondo de Previsión de Empleados (EFP), el Fondo de Seguridad Social (SSF) y el Servicio para Ciudadanos Empobrecidos. [125]El sector privado de la salud en Nepal tiene una presencia dominante, ya que en 2012 consumía alrededor del 60% del gasto total en salud. El sector privado predomina en la prestación de atención curativa, mientras que el sector privado sin fines de lucro proporciona predominantemente servicios preventivos en el país. El sistema de salud pública ha reconocido la presencia del sector privado en el país y reconoce que este sector actúa como complemento del sistema de salud y no como sustituto del sector público. [121]
{{cite journal}}: Requiere citar revista |journal=( ayuda ){{cite book}}: Mantenimiento de CS1: falta la ubicación del editor ( enlace ){{cite book}}: |website=ignorado ( ayuda ){{cite web}}: CS1 maint: copia archivada como título ( enlace ){{cite web}}: CS1 maint: copia archivada como título ( enlace ){{cite journal}}: Requiere citar revista |journal=( ayuda ){{cite journal}}: Requiere citar revista |journal=( ayuda ){{cite news}}: CS1 maint: estado de la URL ( enlace ){{cite news}}: CS1 maint: estado de la URL ( enlace ){{cite news}}: CS1 maint: estado de la URL ( enlace )