La mastitis es una inflamación de la mama o la ubre , generalmente asociada con la lactancia materna . [1] [5] [6] Los síntomas suelen incluir dolor local y enrojecimiento. [1] A menudo hay fiebre asociada y dolor general. [1] El inicio suele ser bastante rápido y suele ocurrir dentro de los primeros meses posteriores al parto. [1] Las complicaciones pueden incluir la formación de abscesos . [2]
Los factores de riesgo incluyen un agarre deficiente , pezones agrietados , uso de extractor de leche y destete . [1] Las bacterias más comúnmente involucradas son Staphylococcus y Streptococci . [1] El diagnóstico generalmente se basa en los síntomas. [2] La ecografía puede ser útil para detectar un posible absceso. [1]
La prevención de esta dificultad de la lactancia materna se realiza mediante técnicas adecuadas de lactancia materna. [2] Cuando hay infección, se pueden recomendar antibióticos como la cefalexina . [2] Por lo general, se debe continuar con la lactancia materna, ya que vaciar el pecho es importante para la curación. [2] [1] La evidencia provisional respalda los beneficios de los probióticos . [1] Aproximadamente el 10% de las mujeres que amamantan se ven afectadas. [2]
Cuando se presenta en madres lactantes se conoce como mastitis puerperal , mastitis de la lactancia o mastitis de la lactancia . Cuando se presenta en mujeres que no amamantan se conoce como mastitis no puerperal o no de la lactancia . La mastitis puede, en casos raros, presentarse en hombres. El cáncer de mama inflamatorio presenta síntomas muy similares a la mastitis y debe descartarse.
Los síntomas son similares para la mastitis puerperal y no puerperal, pero los factores predisponentes y el tratamiento pueden ser muy diferentes.
La mastitis puerperal es la inflamación de la mama relacionada con el embarazo, la lactancia o el destete. Dado que uno de los síntomas más destacados es la tensión y la congestión de la mama, se cree que se debe a la obstrucción de los conductos galactóforos o al exceso de leche. Es relativamente común; las estimaciones varían según la metodología entre el 5 y el 33 %. Sin embargo, solo alrededor del 0,4 al 0,5 % de las madres que amamantan desarrollan un absceso. [7]
Se conocen algunos factores predisponentes, pero su valor predictivo es mínimo. Parece que la técnica adecuada de lactancia materna, la lactancia frecuente y la evitación del estrés son los factores más importantes sobre los que se puede influir.
Los casos leves de mastitis a menudo se denominan ingurgitación mamaria ; la distinción es superpuesta y posiblemente arbitraria o esté sujeta a variaciones regionales.
El término mastitis no puerperal describe lesiones inflamatorias de la mama que se producen sin relación con el embarazo ni la lactancia. Este artículo incluye una descripción de la mastitis, así como de varios tipos de abscesos mamarios. Las afecciones relacionadas con la piel, como la dermatitis y la foliculitis, son una entidad separada.
Los nombres para la mastitis no puerperal no se usan de manera muy consistente e incluyen mastitis, absceso subareolar, ectasia del conducto, inflamación periductal, enfermedad de Zuska y otros.
La mastitis periductal es una forma de mastitis no relacionada con la lactancia y se caracteriza por la inflamación de los conductos subareolares. Aunque actualmente se desconoce la causa de la mastitis periductal, se predice que el tabaquismo puede estar relacionado. Esta afección se observa principalmente en mujeres jóvenes, pero también puede presentarse en hombres. [8]

La mastitis de la lactancia suele afectar solo una mama y los síntomas pueden aparecer rápidamente. [9] Se desarrolla en tres etapas, desde la etapa inicial, la etapa de formación de pus, hasta la etapa de restauración. [10] Los signos y síntomas suelen aparecer de repente e incluyen:
Algunas mujeres también pueden experimentar síntomas parecidos a los de la gripe , como:
En cuanto la paciente reconozca la combinación de signos y síntomas, debe consultar a un profesional de la salud especializado en lactancia. La mayoría de las mujeres experimentan primero síntomas parecidos a los de la gripe y, justo después, pueden notar una zona roja y dolorida en el pecho. Además, las mujeres deben buscar atención médica si notan cualquier secreción anormal de los pezones , si el dolor en los senos les dificulta el funcionamiento diario o si tienen un dolor en los senos prolongado e inexplicable. [ cita requerida ]


Un absceso mamario es una acumulación de pus que se desarrolla en el pecho por diversas causas. [13] Durante la lactancia, el absceso mamario se desarrolla solo en raras ocasiones; la mayoría de las fuentes citan alrededor del 0,4 al 0,5 % de las mujeres que amamantan. [7] Los factores de riesgo conocidos son tener más de 30 años, ser primípara (primer parto) y parto tardío. No se encontró correlación con el tabaquismo; sin embargo, esto puede deberse en parte a que muchas menos mujeres fumadoras eligen amamantar. [14] Los antibióticos no demostraron ser efectivos en la prevención del absceso de la lactancia, pero son útiles para tratar una infección secundaria (consulte la sección sobre el tratamiento del absceso mamario en este artículo).
La metaplasia escamosa queratinizante de los conductos galactóforos puede desempeñar un papel similar [ aclaración necesaria ] en la patogenia del absceso subareolar no puerperal .
Desde la década de 1980, la mastitis se ha dividido a menudo en subgrupos no infecciosos e infecciosos. Sin embargo, investigaciones recientes [15] sugieren que puede que no sea posible hacer divisiones de esta manera. Se ha demostrado que los tipos y cantidades de bacterias potencialmente patógenas en la leche materna no están correlacionados con la gravedad de los síntomas. Además, aunque solo el 15% de las mujeres con mastitis en el estudio de Kvist et al. recibieron antibióticos, todas se recuperaron y pocas tuvieron síntomas recurrentes. Muchas mujeres sanas que amamantan y desean donar leche materna tienen bacterias potencialmente patógenas en su leche, pero no presentan síntomas de mastitis. [ cita requerida ]
La mastitis se desarrolla típicamente cuando la leche no se extrae adecuadamente del pecho. La estasis de leche puede hacer que los conductos lácteos de los pechos se bloqueen, ya que la leche materna no se extrae de manera adecuada y regular. [16] También se ha sugerido que los conductos lácteos bloqueados pueden ocurrir como resultado de la presión sobre el pecho, como la ropa ajustada o un sujetador demasiado ajustado, aunque hay escasa evidencia de esta suposición. La mastitis puede ocurrir cuando el bebé no está adecuadamente sujeto al pecho mientras se alimenta, cuando el bebé se alimenta con poca frecuencia o tiene problemas para succionar la leche del pecho.
La presencia de grietas o llagas en los pezones aumenta la probabilidad de infección. Existe la posibilidad de que los bebés portadores de patógenos infecciosos en la nariz puedan infectar a sus madres; [17] aún se desconoce la importancia clínica de este hallazgo.
La mastitis también puede desarrollarse debido a la contaminación de un implante mamario o cualquier otro cuerpo extraño, por ejemplo después de una perforación del pezón . En tales casos, está indicada la extracción del cuerpo extraño. [18]
Las mujeres que amamantan corren el riesgo de desarrollar mastitis, especialmente si tienen los pezones doloridos o agrietados o si han tenido mastitis antes mientras amamantaban a otro bebé. Además, las probabilidades de contraer mastitis aumentan si las mujeres usan una sola posición para amamantar o usan un sostén ajustado, lo que puede restringir el flujo de leche [19]. Las dificultades para lograr que un bebé amamantado se prenda al pecho también pueden aumentar el riesgo de mastitis. [20]
Las mujeres con diabetes , enfermedades crónicas , SIDA o un sistema inmunológico debilitado pueden ser más susceptibles al desarrollo de mastitis. [21]
Algunas mujeres (aproximadamente el 15%) [15] requerirán tratamiento con antibióticos para la infección que generalmente es causada por bacterias de la piel o la boca del bebé que ingresan a los conductos lácteos a través de lesiones cutáneas del pezón o a través de la abertura del pezón. [22] La infección generalmente es causada por Staphylococcus aureus . [23] Los patógenos infecciosos comúnmente asociados con la mastitis son Staphylococcus aureus , Streptococcus spp. y bacilos gramnegativos como Escherichia coli . Salmonella spp. , micobacterias y hongos como Candida y Cryptococcus se han identificado en casos raros. [7]
Investigaciones recientes sugieren que los patógenos infecciosos desempeñan un papel mucho menor en la patogénesis de lo que se creía hace apenas unos años. La mayoría de los patógenos detectados son especies muy comunes que forman parte natural de la fauna mamaria y la simple detección de su presencia no es suficiente para demostrar un papel causal. Además, existen indicios de que el tratamiento con antibióticos puede tener un impacto mínimo [24] [25] y, en general, no hay pruebas suficientes para confirmar o refutar la eficacia de la terapia con antibióticos para tratar la mastitis de la lactancia [26] .
El diagnóstico de mastitis y absceso mamario generalmente se puede realizar con base en un examen físico . [23] El médico también tendrá en cuenta los signos y síntomas de la afección.
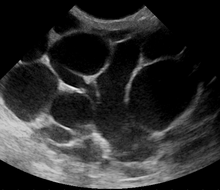
Sin embargo, si el médico no está seguro de si la masa es un absceso o un tumor , se puede realizar una ecografía mamaria . La ecografía proporciona una imagen clara del tejido mamario y puede ser útil para distinguir entre una mastitis simple y un absceso o para diagnosticar un absceso profundo en la mama. La prueba consiste en colocar una sonda ecográfica sobre la mama.
En los casos de mastitis infecciosa, puede ser necesario realizar cultivos para determinar qué tipo de organismo está causando la infección. Los cultivos son útiles para decidir el tipo específico de antibióticos que se utilizarán para curar la enfermedad. Estos cultivos pueden tomarse de la leche materna o del material aspirado de un absceso.
Las mamografías o biopsias de mama se realizan normalmente en mujeres que no responden al tratamiento o que no están amamantando. Este tipo de pruebas se solicitan a veces para descartar la posibilidad de un tipo raro de cáncer de mama que causa síntomas similares a los de la mastitis.
Algunas mujeres que experimentan dolor u otros síntomas al amamantar, pero que no tienen signos detectables de mastitis, pueden tener un trastorno del procesamiento sensorial , depresión posparto , ansiedad perinatal , reflejo de eyección de leche disfórico , una aversión involuntaria a la lactancia materna u otros problemas de salud mental. [27]
El cáncer de mama puede coincidir con los síntomas de la mastitis o imitar sus síntomas. Solo la desaparición completa de los síntomas y un examen minucioso son suficientes para descartar el diagnóstico de cáncer de mama.
El riesgo de cáncer de mama a lo largo de la vida se reduce significativamente en las mujeres que estuvieron embarazadas y amamantando. Los episodios de mastitis no parecen influir en el riesgo de cáncer de mama a lo largo de la vida. [ cita requerida ]
Sin embargo, la mastitis plantea grandes dificultades para el diagnóstico del cáncer de mama. El cáncer de mama puede coincidir con la mastitis o desarrollarse poco después. Todos los síntomas sospechosos que no desaparezcan por completo en 5 semanas deben investigarse. [ cita requerida ]
Se supone que la incidencia de cáncer de mama durante el embarazo y la lactancia es la misma que en los controles. La evolución y el pronóstico también son muy similares a los de los controles de la misma edad. [28] [29] Sin embargo, el diagnóstico durante la lactancia es particularmente problemático y a menudo conduce a un retraso en el diagnóstico y el tratamiento.
Algunos datos sugieren que la incidencia de cáncer de mama no inflamatorio aumenta dentro del año posterior a los episodios de mastitis no puerperal y se requiere un cuidado especial para la detección de prevención del cáncer de seguimiento. [30] Hasta ahora solo se dispone de datos de observación a corto plazo y no se puede juzgar el aumento total del riesgo. Debido al tiempo muy corto entre la presentación de la mastitis y el cáncer de mama en este estudio, se considera muy improbable que la inflamación haya tenido un papel sustancial en la carcinogénesis, más bien parecería que algunas lesiones precancerosas pueden aumentar el riesgo de inflamación ( hiperplasia que causa obstrucción del conducto, hipersensibilidad a las citocinas u hormonas) o las lesiones pueden tener factores predisponentes comunes.
Un tipo muy grave de cáncer de mama llamado cáncer de mama inflamatorio se presenta con síntomas similares a la mastitis (tanto puerperal como no puerperal). Es el tipo más agresivo de cáncer de mama con la tasa de mortalidad más alta. Se cree que el fenotipo inflamatorio del cáncer de mama inflamatorio es causado principalmente por la invasión y el bloqueo de los vasos linfáticos dérmicos, sin embargo, recientemente se ha demostrado que la activación de los genes diana del NF-κB puede contribuir significativamente al fenotipo inflamatorio. Los informes de casos muestran que los síntomas del cáncer de mama inflamatorio pueden reaparecer después de una lesión o inflamación, lo que hace que sea aún más probable que se confunda con mastitis. También se sabe que los síntomas responden parcialmente a la progesterona y los antibióticos; en este momento, no se puede descartar una reacción a otros medicamentos comunes. [31] [32] [33] [34] [35]
Cuando la mastitis está asociada a la lactancia materna, el tratamiento debe equilibrar la reducción a corto plazo de los síntomas con la solución de los problemas subyacentes que causaron la mastitis. Por ejemplo, la Academia de Medicina de la Lactancia Materna recomienda no intentar "vaciar" los pechos, ya sea presionando al bebé para que se alimente más o utilizando un extractor de leche . [27] Puede reducir la sensación de estar llena o hinchada a corto plazo, a costa de provocar un exceso de producción de leche, lo que puede causar una recurrencia de la mastitis en los próximos días y semanas. [27]
Para las mujeres que amamantan y tienen congestión mamaria o mastitis leve, el uso de compresas tibias puede resultar cómodo. [27] Sin embargo, al aumentar el flujo sanguíneo al área, las compresas tibias empeoran los síntomas en otras mujeres. [27] Las compresas frías pueden reducir el edema (hinchazón) y el dolor. [27] En la medicina popular tradicional , a veces se enfriaba el pecho colocando una hoja de repollo sobre él, pero ahora esto se hace más comúnmente con una bolsa de hielo o una toallita húmeda . [27]
Un masaje suave ("como acariciar a un gato" [27] ) puede ser cómodo y puede reducir la hinchazón. [27] Sin embargo, un frotamiento más agresivo puede dañar fácilmente los tejidos mamarios que ya están tensos por la mastitis, y ese daño puede aumentar la hinchazón y el dolor. [27] El masaje excesivo, como el uso excesivo de un extractor de leche, puede ser un factor de riesgo para la mastitis recurrente. [27]
Los probióticos pueden ayudar o no, pero se cree que no son dañinos. [27] Los medicamentos antiinflamatorios no esteroides de venta libre , como el ibuprofeno y el paracetamol , pueden reducir la inflamación. [27]
Los antibióticos son apropiados sólo para la mastitis bacteriana, que puede desarrollarse si la mastitis no infecciosa no mejora. [27] De manera similar, los antimicóticos sólo son útiles cuando hay una infección fúngica, como la candidiasis . [27] Las infecciones graves pueden requerir cuidados médicos de apoyo ordinarios , como líquidos intravenosos si la madre no puede beber suficiente agua u otros líquidos. [27]
El ultrasonido terapéutico puede reducir la hinchazón. [27]
La forma de la hinchazón en un punto específico puede hacer que las personas supongan que los senos contienen tubos simples y que uno se ha tapado. Sin embargo, los conductos lácteos no son tubos simples y su anatomía interconectada hace que sea imposible que realmente se tapen. [27] En consecuencia, el tratamiento no incluye cortar, reventar o apretar ninguno de los llamados conductos "tapados". [27] No hay ningún "tapón" (p. ej., de leche seca) que quitar. [27] Estas hinchazones localizadas generalmente son causadas por congestión linfática (líquido corporal no lácteo que se acumula en los senos), edema alveolar (hinchazón en la parte del seno que produce leche) o disbiosis mamaria (cambios en el microbioma del seno ), que puede causar cierto estrechamiento, pero no taponamiento, a nivel microscópico. [27] La lactancia materna a un nivel normal puede proporcionar un alivio temporal de la hinchazón sin desencadenar un exceso de producción de leche. [27] Es más seguro tratar las ampollas en el pezón (protuberancias de tejido muy pequeñas, generalmente de color pálido, en el extremo del pezón) con esteroides tópicos que cortando la piel. [27]
Cualquier acción que rompa la piel puede provocar una infección, lo que aumenta la inflamación y puede llegar a ser grave. [27]
Los antibióticos no previenen la recurrencia de la mastitis. [27] [36]
La mastitis no puerperal se trata con medicación y posiblemente con aspiración o drenaje (véase en particular el tratamiento del absceso subareolar y el tratamiento de la mastitis granulomatosa ). Según un informe de buenas prácticas del BMJ , en general se deben utilizar antibióticos en todos los casos de mastitis no relacionados con la lactancia materna, y se deben reemplazar los antibióticos por un agente antimicótico como el fluconazol en casos de infecciones fúngicas profundas, y se deben utilizar corticosteroides en caso de mastitis granulomatosa (con diagnóstico diferencial con infección tuberculosa de la mama). [18]
En la mastitis granulomatosa idiopática , el tratamiento exitoso incluye procedimientos quirúrgicos invasivos o un tratamiento menos invasivo con medicamentos esteroides. [37]
En la gran mayoría de los casos de mastitis de la lactancia, no se necesitan antibióticos y solo deben utilizarse para infecciones bacterianas. [24] Para las personas con infecciones no graves, se recomiendan dicloxacilina o cefalexina . [38] Para las personas con infecciones graves, se recomienda vancomicina . [39] La duración del tratamiento con antibióticos varía entre 5 y 14 días. [40] Los efectos de los antibióticos no se han estudiado en profundidad hasta 2013. [41]
Se debe controlar un flemón de lactancia (área de inflamación) para detectar un posible desarrollo hasta convertirse en un absceso (área amurallada llena de pus debido a una infección). [27]
Un absceso (o sospecha de absceso) en la mama puede tratarse mediante aspiración con aguja fina guiada por ecografía (aspiración percutánea) o mediante incisión quirúrgica y drenaje ; cada uno de estos abordajes se realiza bajo tratamiento antibiótico. En caso de absceso mamario puerperal, se debe continuar la lactancia materna de la mama afectada siempre que sea posible. [24] [42]
En el caso de abscesos mamarios pequeños, la aspiración con aguja fina guiada por ecografía para drenar completamente el absceso se reconoce ampliamente como el tratamiento inicial preferido. [43]
Un tratamiento recomendado incluye antibióticos, evaluación ecográfica y, si hay líquido presente, aspiración con aguja fina guiada por ecografía del absceso con una aguja de calibre 18 , bajo lavado con solución salina hasta que esté limpio. [44] Luego, el exudado se envía para análisis microbiológico para identificar el patógeno y determinar su perfil de sensibilidad a los antibióticos , [45] lo que a su vez puede dar una indicación para cambiar los antibióticos. En el seguimiento, se realiza una mamografía si la afección se ha resuelto; de lo contrario, se repite la aspiración con aguja fina guiada por ecografía con lavado y análisis microbiológico. [46] Si tres a cinco aspiraciones aún no resuelven la afección, está indicado el drenaje percutáneo en combinación con la colocación de un catéter permanente , y solo si fallan varios intentos de drenaje guiado por ecografía, la resección quirúrgica de los conductos galactóforos inflamados (preferiblemente realizada después de que haya terminado el episodio agudo). [47] Sin embargo, se observa que incluso la escisión de los conductos afectados no previene necesariamente la recurrencia . [47]
Los abscesos mamarios no puerperales tienen una mayor tasa de recurrencia en comparación con los abscesos mamarios puerperales. [48] Existe una alta correlación estadística entre el absceso mamario no puerperal y la diabetes mellitus (DM). Sobre esta base, recientemente se ha sugerido que se debe realizar un cribado de diabetes en pacientes con este tipo de abscesos. [49] [50]
Aunque existen varias recomendaciones sobre el tratamiento de los abscesos mamarios, una revisión de 2015 no encontró evidencia suficiente sobre si la aspiración con aguja es comparable a la incisión y el drenaje, o si en general se deben administrar antibióticos a las mujeres que se someten a una incisión y un drenaje. [51]
Se cree que la mayoría de los esfuerzos para prevenir la mastitis en mujeres que amamantan son ineficaces o tienen un efecto relativamente pequeño. [36] El masaje de puntos de acupuntura probablemente reduce el riesgo en cierta medida. [36] Las medidas de prevención posiblemente efectivas incluyen tomar probióticos , masaje de senos y tratamiento con pulsos de baja frecuencia. [36] Los métodos ineficaces incluyeron antibióticos profilácticos, tratamientos tópicos (la mastitis es una inflamación profunda del seno, por lo que tratar la piel es irrelevante [27] ), educación especializada en lactancia materna y cereales inductores de factores antisecretores. [36]
Ni la presencia de fiebre ni la gravedad de los síntomas al momento de la presentación predicen el resultado; las mujeres con pezones doloridos o dañados pueden necesitar atención especial. [52] [53]
La mastitis es bastante común entre las mujeres que amamantan. La OMS estima que, aunque las incidencias varían entre el 2,6% y el 33%, la prevalencia a nivel mundial es de aproximadamente el 10% de las mujeres que amamantan. La mayoría de las madres que desarrollan mastitis suelen hacerlo en las primeras semanas posteriores al parto. La mayoría de las infecciones mamarias se producen en el primer o segundo mes después del parto o en el momento del destete . [21] Sin embargo, en casos raros afecta a mujeres que no están amamantando. [54]
El uso popular del término mastitis varía según la región geográfica. Fuera de los EE. UU., se usa comúnmente tanto para casos puerperales (es decir, que ocurren en madres que amamantan) como no puerperales (no relacionados con la lactancia). En los EE. UU., mastitis generalmente se refiere a mastitis puerperal con fiebre u otros síntomas de infección sistémica (estos síntomas no son necesariamente causados por una infección real [27] ). Los casos más leves de mastitis puerperal, que aparecen unos días después del nacimiento, a menudo se denominan ingurgitación mamaria . [27] En los EE. UU., el término mastitis no puerperal rara vez se usa, y se usan con más frecuencia nombres alternativos como ectasia del conducto , absceso subareolar y mastitis de células plasmáticas.
En este artículo, el término mastitis se utiliza en el sentido original de la definición como inflamación de la mama, con calificadores adicionales cuando corresponde.
La mastitis quística crónica es un nombre antiguo para los cambios fibroquísticos en las mamas .
La palabra mastitis ( / m æ s t ˈ aɪ t ɪ s / ) utiliza formas combinadas de mast- + -itis . La palabra mammitis ( / m æ m ˈ aɪ t ɪ s / ) utiliza formas combinadas de mamm- + -itis . Son sinónimos en el uso moderno, y mastitis es el sinónimo más comúnmente utilizado.
La mastitis se presenta en otros animales además de en los humanos, y es especialmente preocupante en el ganado , ya que la leche de las ubres afectadas del ganado puede ingresar al suministro de alimentos y representar un riesgo para la salud.
Es una enfermedad importante en algunas especies, como las vacas lecheras . Es la causa de mucho sufrimiento no deseado para las vacas lecheras. Tiene una enorme importancia económica para la industria lechera y también es motivo de preocupación para la salud pública . Las mismas consideraciones se aplican a la mastitis en ovejas , cabras y otras hembras productoras de leche. También tiene importancia económica en la cerda , pero, en esta especie, no está relacionada con la salud pública. En otras hembras domésticas ( reina , yegua , etc.), es más una enfermedad individual tratada por los médicos veterinarios .
{{cite journal}}: CS1 maint: varios nombres: lista de autores ( enlace )