
Un anestésico local ( AL ) es un medicamento que causa la ausencia de toda sensibilidad (incluido el dolor ) en una parte específica del cuerpo sin pérdida de la conciencia, [1] proporcionando anestesia local , a diferencia de la anestesia general , que elimina toda sensibilidad en todo el cuerpo y causa pérdida de la conciencia . [1] Los anestésicos locales se utilizan con mayor frecuencia para eliminar el dolor durante o después de una cirugía. [2] Cuando se utiliza en vías nerviosas específicas ( bloqueo nervioso con anestesia local ), también se puede inducir parálisis (pérdida de la función muscular). [3]
Los LA son de 2 tipos:
Los LA derivados de la cocaína sintética se diferencian de la cocaína porque tienen un potencial de abuso mucho menor y no causan vasoconstricción por hipertensión (con pocas excepciones).
El sufijo "-caína" al final de los nombres de estos medicamentos se deriva de la palabra " cocaína ", porque la cocaína se utilizaba anteriormente como anestésico local.
Duración de acción corta y baja potencia
Duración de acción media y potencia media
Alta duración y alta potencia
Los anestésicos locales se pueden utilizar para prevenir y/o tratar el dolor agudo, para tratar el dolor crónico y como complemento de la anestesia general.
Se utilizan en diversas técnicas de anestesia local como:
Aunque el dolor agudo se puede controlar con analgésicos , la anestesia de conducción puede ser preferible debido al mejor control del dolor y a los menores efectos secundarios. [ cita requerida ] Para los fines de la terapia del dolor, los fármacos LA se administran a menudo mediante inyecciones repetidas o infusiones continuas a través de un catéter. Los fármacos LA también se combinan a menudo con otros agentes como los opioides para lograr una acción analgésica sinérgica. [5] Las dosis bajas de fármacos LA pueden ser suficientes para que no se produzca debilidad muscular y se pueda movilizar a los pacientes. [ cita requerida ]
Algunos usos típicos de la anestesia de conducción para el dolor agudo son:
El dolor crónico es una afección compleja y a menudo grave que requiere diagnóstico y tratamiento por parte de un experto en medicina del dolor. Los anestésicos locales se pueden aplicar de forma repetida o continua durante períodos prolongados para aliviar el dolor crónico, generalmente en combinación con medicamentos como opioides , AINE y anticonvulsivos . Aunque se puede realizar fácilmente, no se recomiendan los bloqueos anestésicos locales repetidos en afecciones de dolor crónico ya que no hay evidencia de beneficios a largo plazo. [6]
Prácticamente cualquier parte del cuerpo puede anestesiarse con anestesia de conducción. Sin embargo, sólo un número limitado de técnicas se utilizan habitualmente en la práctica clínica. A veces, la anestesia de conducción se combina con anestesia general o sedación para la comodidad del paciente y la facilidad de la cirugía. Sin embargo, muchos anestesistas, cirujanos, pacientes y enfermeras creen que es más seguro realizar cirugías importantes con anestesia local que con anestesia general. [7] Las operaciones típicas que se realizan con anestesia de conducción incluyen:
Las pruebas diagnósticas como la aspiración de médula ósea, la punción lumbar y la aspiración de quistes u otras estructuras se hacen menos dolorosas tras la administración de anestesia local antes de la inserción de agujas más grandes. [8]
También se utiliza anestesia local durante la inserción de dispositivos intravenosos, como marcapasos y desfibriladores implantables, puertos utilizados para administrar medicamentos de quimioterapia y catéteres de acceso para hemodiálisis. [8]
La anestesia tópica, en forma de lidocaína/prilocaína (EMLA), se utiliza con mayor frecuencia para permitir una venopunción ( extracción de sangre ) y la colocación de cánulas intravenosas relativamente indoloras . También puede ser adecuada para otros tipos de punciones, como el drenaje de ascitis y la amniocentesis .
La anestesia superficial también facilita algunos procedimientos endoscópicos como la broncoscopia (visualización de las vías respiratorias inferiores) o la cistoscopia (visualización de la superficie interna de la vejiga).
Como efecto secundario de la anestesia local, puede aparecer edema en la lengua, la faringe y la laringe. Esto puede deberse a diversas razones, como un traumatismo durante la inyección, una infección, una reacción alérgica, un hematoma o la inyección de soluciones irritantes, como las soluciones de esterilización en frío. Por lo general, se produce hinchazón de los tejidos en el punto de inyección, debido a la punción de la vena, que permite que la sangre fluya hacia los tejidos laxos de la zona circundante. También es habitual que los tejidos de la zona donde se deposita el anestésico local se pongan pálidos, lo que da a la zona un aspecto blanco, ya que se impide el flujo sanguíneo debido a la vasoconstricción de las arterias de la zona. El estímulo de la vasoconstricción desaparece gradualmente y, posteriormente, el tejido vuelve a la normalidad en menos de dos horas. [11]
Los efectos secundarios del bloqueo del nervio alveolar inferior incluyen sensación de tensión, apretar los puños y gemidos. [12]
La duración de la anestesia de tejidos blandos es más larga que la de la anestesia pulpar y a menudo se asocia con dificultad para comer, beber y hablar. [12]
El riesgo de daño nervioso temporal o permanente varía según las diferentes ubicaciones y tipos de bloqueos nerviosos . [13]
Existe el riesgo de daño accidental a los vasos sanguíneos locales durante la inyección de la solución anestésica local. Esto se conoce como hematoma y puede provocar dolor, trismo , hinchazón y/o decoloración de la región. La densidad de los tejidos que rodean los vasos lesionados es un factor importante para el hematoma. La mayor probabilidad de que esto ocurra es en un bloqueo del nervio alveolar superior posterior o en un bloqueo pterigomandibular. [ cita requerida ]
La administración de anestesia local a pacientes con enfermedad hepática puede tener consecuencias importantes. Se debe realizar una evaluación exhaustiva de la enfermedad para evaluar el riesgo potencial para el paciente, ya que en caso de disfunción hepática significativa, la vida media de los anestésicos locales de tipo amida puede aumentar drásticamente, lo que aumenta el riesgo de sobredosis.
Se pueden administrar anestésicos locales y vasoconstrictores a las pacientes embarazadas, pero es muy importante tener mucho cuidado al administrarles cualquier tipo de medicamento. La lidocaína se puede utilizar sin problemas, pero se deben evitar la bupivacaína y la mepivacaína. Es fundamental consultar con el obstetra antes de administrar cualquier tipo de anestésico local a una paciente embarazada. [11]
Es poco frecuente que se produzcan daños permanentes en los nervios después de un bloqueo de los nervios periféricos. Es probable que los síntomas desaparezcan en unas pocas semanas. La gran mayoría de los afectados (92-97%) se recuperan en un plazo de cuatro a seis semanas; el 99% de estas personas se recuperan en un año. Se calcula que uno de cada 5.000 a 30.000 bloqueos nerviosos da lugar a algún grado de daño nervioso persistente y permanente. [13]
Los síntomas pueden continuar mejorando hasta 18 meses después de la lesión.
Los efectos adversos sistémicos generales se deben a los efectos farmacológicos de los agentes anestésicos utilizados. La conducción de impulsos eléctricos sigue un mecanismo similar en los nervios periféricos , el sistema nervioso central y el corazón . Por lo tanto, los efectos de los anestésicos locales no son específicos de la conducción de señales en los nervios periféricos. Los efectos secundarios en el sistema nervioso central y el corazón pueden ser graves y potencialmente fatales. Sin embargo, la toxicidad generalmente ocurre solo en niveles plasmáticos que rara vez se alcanzan si se siguen las técnicas anestésicas adecuadas. Pueden surgir niveles plasmáticos altos, por ejemplo, cuando las dosis destinadas a la administración epidural o intratejido de soporte se administran accidentalmente como inyección intravascular . [ cita requerida ]
Cuando los pacientes se ven afectados emocionalmente en forma de nerviosismo o miedo, puede producirse un colapso vasovagal. Se trata de la anticipación del dolor durante la administración que activa el sistema nervioso parasimpático mientras inhibe el sistema nervioso ortosimpático. [14] El resultado es una dilatación de las arterias en los músculos que puede provocar una reducción del volumen sanguíneo circulante, lo que induce una falta temporal de flujo sanguíneo al cerebro. Los síntomas notables incluyen inquietud, palidez visible, transpiración y posible pérdida de conciencia. En casos graves, pueden producirse calambres clónicos que se asemejan a un ataque epiléptico. [14]
Por otra parte, el miedo a la administración también puede provocar una respiración acelerada y superficial o hiperventilación . El paciente puede sentir una sensación de hormigueo en las manos y los pies o una sensación de mareo y aumento de la presión en el pecho. [ cita requerida ]
Por lo tanto, es fundamental que el profesional médico que administre la anestesia local, especialmente en forma de inyección, se asegure de que el paciente se encuentre en un entorno cómodo y que sus posibles temores se alivien para evitar estas posibles complicaciones.
Dependiendo de las concentraciones tisulares locales de anestésicos locales, pueden producirse efectos excitatorios o depresores sobre el sistema nervioso central.
Los síntomas iniciales de toxicidad sistémica incluyen zumbido en los oídos ( tinnitus ), sabor metálico en la boca, hormigueo o entumecimiento en la boca, mareos y/o desorientación.
En concentraciones más altas, una depresión relativamente selectiva de las neuronas inhibidoras da como resultado una excitación cerebral, que puede provocar síntomas más avanzados, como espasmos motores en la periferia seguidos de convulsiones de gran mal . Se ha informado de que es más probable que se produzcan convulsiones cuando se utiliza bupivacaína, en particular en combinación con cloroprocaína. [15]
Puede producirse una depresión profunda de las funciones cerebrales en concentraciones incluso más altas, lo que puede provocar coma , paro respiratorio y muerte. [16] Estas concentraciones tisulares pueden deberse a niveles plasmáticos muy elevados después de la inyección intravenosa de una dosis grande.
Otra posibilidad es la exposición directa del sistema nervioso central a través del líquido cefalorraquídeo , es decir, sobredosis en anestesia raquídea o inyección accidental en el espacio subaracnoideo en anestesia epidural.
La toxicidad cardíaca puede ser consecuencia de una inyección inadecuada del agente en un vaso sanguíneo. Incluso con una administración adecuada, es inevitable que el agente se difunda en el organismo desde el lugar de aplicación debido a idiosincrasias anatómicas imprevisibles del paciente. [15] Esto puede afectar al sistema nervioso o hacer que el agente entre en la circulación general. Sin embargo, las infecciones se transmiten muy raramente.
La toxicidad cardíaca asociada con la sobredosis de inyección intravascular de anestésico local se caracteriza por hipotensión , retraso de la conducción auriculoventricular , ritmos idioventriculares y colapso cardiovascular eventual. Aunque todos los anestésicos locales acortan potencialmente el período refractario del miocardio, la bupivacaína bloquea los canales de sodio cardíacos, lo que hace que sea más probable que precipite arritmias malignas . Incluso la levobupivacaína y la ropivacaína (derivados de un solo enantiómero), desarrollados para mejorar los efectos secundarios cardiovasculares, aún albergan el potencial de alterar la función cardíaca. [17] La toxicidad de las combinaciones de anestésicos es aditiva. [15]
Los sistemas endocrino y metabólico sólo tienen efectos adversos leves y en la mayoría de los casos no presentan repercusiones clínicas. [15]
Las reacciones adversas a los anestésicos locales (especialmente los ésteres) no son infrecuentes, pero las alergias legítimas son muy raras. Las reacciones alérgicas a los ésteres generalmente se deben a una sensibilidad a su metabolito, el ácido paraaminobenzoico , y no resultan en alergia cruzada a las amidas. [18] [19] Por lo tanto, las amidas se pueden utilizar como alternativas en esos pacientes. Las reacciones no alérgicas pueden parecerse a la alergia en sus manifestaciones. En algunos casos, pueden ser necesarias pruebas cutáneas y provocación para establecer un diagnóstico de alergia. También ocurren casos de alergia a los derivados de parabenos , que a menudo se agregan como conservantes a las soluciones anestésicas locales.
La metahemoglobinemia es un proceso en el que se altera el hierro de la hemoglobina, lo que reduce su capacidad de transportar oxígeno, lo que produce cianosis y síntomas de hipoxia . La exposición a sustancias químicas del grupo de la anilina, como la benzocaína , la lidocaína y la prilocaína , puede producir este efecto, especialmente la benzocaína. [18] [19] La toxicidad sistémica de la prilocaína es comparativamente baja, pero se sabe que su metabolito, la o-toluidina, causa metahemoglobinemia .
La aplicación de anestésicos locales durante la extracción de ovocitos durante la fertilización in vitro ha sido objeto de debate. Se han encontrado concentraciones farmacológicas de agentes anestésicos en el líquido folicular. [15] Los ensayos clínicos no han concluido que existan efectos en mujeres embarazadas. Sin embargo, existe cierta preocupación con respecto a los efectos conductuales de la lidocaína en las crías de ratas. [15]
Durante el embarazo, no es frecuente que los anestésicos locales tengan efectos adversos sobre el feto. A pesar de ello, los riesgos de toxicidad pueden ser mayores durante el embarazo debido a un aumento de la fracción no unida del anestésico local y a que los cambios fisiológicos aumentan la transferencia del anestésico local al sistema nervioso central. [15] Por lo tanto, se recomienda que las mujeres embarazadas utilicen una dosis menor de anestésico local para reducir las posibles complicaciones.
La terapia de emulsión lipídica o rescate lipídico es un método de tratamiento de toxicidad que fue inventado por el Dr. Guy Weinberg en 1998 y no se usó ampliamente hasta después del primer rescate exitoso publicado en 2006. La evidencia indica que Intralipid , una emulsión lipídica intravenosa comúnmente disponible, puede ser eficaz en el tratamiento de la cardiotoxicidad grave secundaria a una sobredosis de anestésico local, incluidos los informes de casos humanos. [20] [21] [22] [23] [24] Sin embargo, la evidencia en este punto aún es limitada. [25]
Aunque la mayoría de los informes de casos hasta la fecha han registrado el uso más común de Intralipid, otras emulsiones, como Liposyn y Medialipid, también han demostrado ser eficaces. [ cita requerida ]
Una amplia evidencia animal de apoyo [20] [21] y los informes de casos humanos muestran el uso exitoso del rescate de lípidos de esta manera. [23] [24] En el Reino Unido, se han realizado esfuerzos para publicitar el rescate de lípidos más ampliamente. [22] En 2010, el rescate de lípidos había sido promovido oficialmente como un tratamiento de la toxicidad de los anestésicos locales por la Asociación de Anestesistas de Gran Bretaña e Irlanda . [26] Se ha informado de un caso publicado de tratamiento exitoso de paro cardíaco refractario en sobredosis de bupropión y lamotrigina usando emulsión de lípidos. [27]
Se ha descrito el diseño de un kit de rescate de lípidos “casero”. [28]
Aunque el mecanismo de acción del rescate de lípidos no se entiende completamente, el lípido añadido en el torrente sanguíneo puede actuar como un sumidero, permitiendo la eliminación de toxinas lipofílicas de los tejidos afectados. Esta teoría es compatible con dos estudios sobre el rescate de lípidos para la toxicidad de la clomipramina en conejos [29] [30] y con un informe clínico sobre el uso del rescate de lípidos en medicina veterinaria para tratar a un cachorro con toxicosis por moxidectina . [31]
Todos los anestésicos locales son fármacos estabilizadores de membrana ; disminuyen reversiblemente la tasa de despolarización y repolarización de las membranas excitables (como los nociceptores ). Aunque muchos otros fármacos también tienen propiedades estabilizadoras de membrana, no todos se utilizan como anestésicos locales ( propranolol , por ejemplo, aunque tiene propiedades de anestésico local). Los anestésicos locales actúan principalmente inhibiendo la entrada de sodio a través de canales iónicos específicos de sodio en la membrana celular neuronal , en particular los llamados canales de sodio dependientes del voltaje. Cuando se interrumpe la entrada de sodio, no puede surgir un potencial de acción y se inhibe la conducción de señales. Se cree que el sitio del receptor está ubicado en la porción citoplasmática (interna) del canal de sodio. Los fármacos anestésicos locales se unen más fácilmente a los canales de sodio en un estado activado, por lo que el inicio del bloqueo neuronal es más rápido en las neuronas que disparan rápidamente. Esto se conoce como bloqueo dependiente del estado.
Los anestésicos locales son bases débiles y suelen formularse como sal de clorhidrato para que sean solubles en agua. A un pH igual al pKa de la base protonada, las formas protonada (ionizada) y no protonada (no ionizada) de la molécula existen en cantidades equimolares, pero solo la base no protonada se difunde fácilmente a través de las membranas celulares. Una vez dentro de la célula, el anestésico local estará en equilibrio, con la formación de la forma protonada (ionizada), que no sale fácilmente de la célula. Esto se conoce como "atrapamiento de iones". En la forma protonada, la molécula se une al sitio de unión del anestésico local en el interior del canal iónico cerca del extremo citoplasmático. La mayoría de los anestésicos locales actúan en la superficie interna de la membrana: el fármaco tiene que penetrar la membrana celular, lo que se logra mejor en la forma no ionizada. Un ejemplo de ello es el LA RAC 421-II, permanentemente ionizado, que no puede difundirse a través de la membrana celular pero que, si se inyecta en el citosol de una fibra nerviosa, puede inducir el bloqueo de la NaKATPasa y efectos anestésicos.
La acidosis, como la causada por la inflamación de una herida, reduce en parte la acción de los anestésicos locales. Esto se debe en parte a que la mayor parte del anestésico está ionizado y, por lo tanto, no puede atravesar la membrana celular para alcanzar su sitio de acción en el canal de sodio, que está orientado hacia el citoplasma.
En la mayoría de los pacientes, la administración de anestésicos locales hace que se pierda primero la sensación de dolor, seguida de la temperatura, el tacto, la presión profunda y, por último, la función motora. [32] La sensibilidad de las fibras nerviosas al bloqueo depende de una combinación de diámetro y mielinización. Sus diferentes sensibilidades al bloqueo de la aurícula izquierda se denominan bloqueo diferencial. Las fibras mielinizadas son más sensibles al bloqueo, ya que están interrumpidas por los nódulos de Ranvier , por lo que la interrupción de solo nódulos de Ranvier consecutivos impedirá la propagación del potencial de acción. A su vez, en los nervios no mielinizados, es necesario bloquear toda una longitud. [33] En cuanto al diámetro, el principio generalmente aceptado es que la susceptibilidad a la anestesia local depende inversamente del diámetro de la fibra. [34]
En general, las fibras autónomas tipo B , las fibras pequeñas amielínicas tipo C (sensación de dolor) y las fibras pequeñas mielinizadas Aδ (sensaciones de dolor y temperatura) se bloquean antes que las fibras mielinizadas más grandes Aγ, Aβ y Aα (que median la información postural, táctil, de presión y motora). [32]
Los anestésicos locales pueden bloquear casi todos los nervios entre las terminaciones nerviosas periféricas y el sistema nervioso central. La técnica más periférica es la anestesia tópica sobre la piel u otra superficie corporal. Los nervios periféricos pequeños y grandes pueden anestesiarse individualmente (bloqueo de nervios periféricos) o en haces nerviosos anatómicos (anestesia de plexo). La anestesia raquídea y la anestesia epidural se fusionan en el sistema nervioso central.
La inyección de anestésicos locales suele ser dolorosa. Se pueden utilizar varios métodos para disminuir el dolor, como la amortiguación de la solución con bicarbonato y el calentamiento. [35]
Las técnicas clínicas incluyen:
Las técnicas específicas para odontología incluyen:
La técnica Vazirani-Akinosi también se conoce como bloqueo del nervio mandibular con boca cerrada. Se utiliza principalmente en pacientes que tienen una apertura limitada de la mandíbula o en aquellos que tienen trismo, espasmo de los músculos de la masticación. Los nervios que se anestesian en esta técnica son el nervio alveolar inferior, el incisivo, el mentoniano, el lingual y el milohioideo.
Las agujas dentales están disponibles en dos longitudes, cortas y largas. Como Vazirani-Akinosi es una técnica de anestesia local que requiere la penetración de un espesor significativo de tejidos blandos, se utiliza una aguja larga. La aguja se inserta en el tejido blando que cubre el borde medial de la rama mandibular, en la región de los nervios alveolar inferior, lingual y milohioideo. La posición del bisel de la aguja es muy importante, ya que debe colocarse lejos del hueso de la rama mandibular y en su lugar hacia la línea media. [37]
La infiltración intraligamentaria, también conocida como inyección del ligamento periodontal o inyección intraligamentaria (ILI), se conoce como "la más universal de las inyecciones complementarias". Las ILI se administran generalmente cuando las técnicas de bloqueo del nervio alveolar inferior son inadecuadas o ineficaces. [38] Las ILI están indicadas para:
Se espera que la utilización de ILI aumente porque los pacientes dentales prefieren menos anestesia de tejidos blandos y los dentistas buscan reducir la administración del bloqueo del nervio alveolar inferior (INAB) tradicional para procedimientos restaurativos de rutina. [40]
Metodología de inyección: El espacio del ligamento periodontal proporciona una ruta accesible al hueso alveolar esponjoso y el anestésico llega al nervio pulpar a través de la perforación natural del tejido óseo intraoral. [41] [42]
Ventajas de la ILI sobre la INAB: inicio rápido (en 30 segundos), dosis pequeña requerida (0,2–1,0 ml), área limitada de entumecimiento, [43] [44] menores riesgos intrínsecos como neuropatía, hematoma, trismo/esguince de mandíbula [45] [46] y lesión autoinfligida del tejido periodontal, [47] [48] así como disminución de los trastornos cardiovasculares. [49] Su uso como anestesia secundaria o complementaria en la mandíbula ha reportado una alta tasa de éxito de más del 90%. [50] [51]
Desventajas: Riesgo de daño temporal del tejido periodontal, probabilidad de bacteriemia y endocarditis para poblaciones en riesgo, [52] la presión apropiada y la colocación correcta de la aguja son imperativas para el éxito de la anestesia, la corta duración de la anestesia pulpar limita el uso de ILI para varios procedimientos restauradores que requieren una mayor duración, [52] malestar posoperatorio y lesiones en dientes no erupcionados como hipoplasia del esmalte y defectos.
Descripción de la técnica:
Jeringas:
Cosas a tener en cuenta:
La técnica de Gow-Gates se utiliza para proporcionar anestesia a la mandíbula de la boca del paciente. Con la ayuda de puntos de referencia extraorales e intraorales, la aguja se inyecta en la superficie intraoral lateroanterior del cóndilo, evitando la inserción del músculo pterigoideo lateral. [61] Los puntos de referencia extraorales utilizados para esta técnica son el borde inferior del trago auricular, las comisuras de la boca y la angulación del trago en el lado de la cara. [61]
Las fuerzas biofísicas (pulsación de la arteria maxilar, función muscular del movimiento de la mandíbula) y la gravedad ayudarán a la difusión del anestésico para llenar todo el espacio pterigomandibular. Las tres partes sensoriales orales de la rama mandibular del nervio trigémino y otros nervios sensoriales de la región entrarán en contacto con el anestésico y esto reducirá la necesidad de anestesiar la inervación complementaria. [61]
En comparación con otros métodos de bloqueo regional para anestesiar la mandíbula inferior, la técnica de Gow-Gates tiene una mayor tasa de éxito en la anestesia total de la mandíbula inferior. Un estudio descubrió que de 1200 pacientes que recibieron inyecciones mediante la técnica de Gow-Gates, solo 2 de ellos no obtuvieron una anestesia completa. [61]

Las soluciones anestésicas locales inyectables suelen consistir en: [62]
Los ésteres son propensos a producir reacciones alérgicas, que pueden requerir el uso de una amida . Los nombres de cada anestésico clínico local tienen el sufijo "-caína". La mayoría de los anestésicos locales de tipo éster son metabolizados por la pseudocolinesterasa , mientras que los anestésicos locales de tipo amida se metabolizan en el hígado. Esto puede ser un factor a la hora de elegir un agente en pacientes con insuficiencia hepática, [63] aunque dado que las colinesterasas se producen en el hígado, el metabolismo hepático fisiológicamente (p. ej., individuos muy jóvenes o muy ancianos) o patológicamente (p. ej., cirrosis ) deteriorado también es un factor a tener en cuenta al utilizar ésteres.
A veces, los LA se combinan, por ejemplo:
Las soluciones de LA para inyección a veces se mezclan con vasoconstrictores ( fármaco combinado ) para aumentar la duración de la anestesia local al contraer los vasos sanguíneos, lo que permite concentrar de forma segura el agente anestésico durante un período prolongado y reducir la hemorragia . [64] Debido a que el vasoconstrictor reduce temporalmente la velocidad a la que la circulación sistémica elimina el anestésico local del área de la inyección, las dosis máximas de LA cuando se combinan con un vasoconstrictor son más altas en comparación con el mismo LA sin ningún vasoconstrictor. Ocasionalmente, se administra cocaína para este propósito. Los ejemplos incluyen:
Un producto combinado de este tipo se utiliza tópicamente para anestesia de superficie, TAC (5–12% de tetracaína , 1/2000 (0,05%, 500 ppm , 1 ⁄ 2 por mil) de adrenalina, 4 o 10% de cocaína).
El uso de anestésico local con vasoconstrictor es seguro en regiones irrigadas por arterias terminales . La creencia generalizada de que el anestésico local con vasoconstrictor puede causar necrosis en extremidades como la nariz, las orejas, los dedos de las manos y de los pies (debido a la constricción de las arterias terminales) no es válida, ya que no se ha informado de ningún caso de necrosis desde la introducción de la lidocaína comercial con epinefrina en 1948. [65]
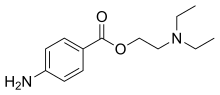

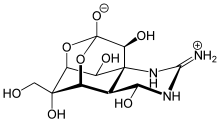
La mayoría de los anestésicos locales naturales, con excepción del mentol, el eugenol y la cocaína, son neurotoxinas y tienen el sufijo -toxina en sus nombres. La cocaína se une al lado intracelular de los canales, mientras que la saxitoxina, la neosaxitoxina y la tetrodotoxina se unen al lado extracelular de los canales de sodio.
En Perú , se cree que los antiguos incas usaban las hojas de la planta de coca como anestésico local además de por sus propiedades estimulantes. [66] También se usaba para pagar a los esclavos y se cree que jugó un papel en la posterior destrucción de la cultura inca cuando los españoles se dieron cuenta de los efectos de masticar las hojas de coca y se aprovecharon de ello. [66] La cocaína se utilizó por primera vez como anestésico local en 1884. La búsqueda de un sustituto menos tóxico y menos adictivo condujo al desarrollo de los anestésicos locales aminoésteres estovaína en 1903 y procaína en 1904. Desde entonces, se han desarrollado y puesto en uso clínico varios fármacos anestésicos locales sintéticos, en particular la lidocaína en 1943, la bupivacaína en 1957 y la prilocaína en 1959.
La invención del uso clínico de la anestesia local se atribuye a la Escuela de Viena, que incluía a Sigmund Freud (1856-1939), Carl Koller (1857-1944) y Leopold Konigstein (1850-1942). Introdujeron la anestesia local, utilizando cocaína, a través de la "autoexpermentación" en su mucosa oral antes de introducirla en la experimentación animal o humana. La escuela de Viena comenzó a utilizar la cocaína como anestesia local en oftalmología y más tarde se incorporó a la práctica oftalmológica. El Dr. Halsted y el Dr. Hall, en los Estados Unidos en 1885 describieron una técnica anestésica intraoral de bloqueo del nervio alveolar inferior y el nervio dentario anterosuperior utilizando cocaína al 4%. { [67]
Poco después del primer uso de la cocaína como anestesia tópica, se describieron los bloqueos de los nervios periféricos. A principios del siglo XX se desarrolló la anestesia del plexo braquial mediante inyección percutánea a través de abordajes axilares y supraclaviculares. La búsqueda del abordaje más eficaz y menos traumático para la anestesia del plexo y los bloqueos de los nervios periféricos continúa hasta el día de hoy. En las últimas décadas, la anestesia regional continua mediante catéteres y bombas automáticas ha evolucionado como método de terapia del dolor.
La anestesia regional intravenosa fue descrita por primera vez por August Bier en 1908. Esta técnica todavía se utiliza y es notablemente segura cuando se utilizan fármacos de baja toxicidad sistémica, como la prilocaína.
La anestesia raquídea se utilizó por primera vez en 1885, pero no se introdujo en la práctica clínica hasta 1899, cuando August Bier se sometió a un experimento clínico en el que observó el efecto anestésico, pero también el efecto secundario típico de la cefalea pospunción. En pocos años, la anestesia raquídea se utilizó ampliamente para la anestesia quirúrgica y se aceptó como una técnica segura y eficaz. Aunque hoy en día se utilizan cánulas atraumáticas (sin punta cortante) y fármacos modernos, la técnica ha cambiado muy poco en muchas décadas.
La anestesia epidural por vía caudal se conocía a principios del siglo XX, pero no se desarrolló una técnica bien definida mediante inyección lumbar hasta 1921, cuando Fidel Pagés publicó su artículo "Anestesia Metamérica". Esta técnica se popularizó en las décadas de 1930 y 1940 gracias a Achile Mario Dogliotti. Con la llegada de catéteres delgados y flexibles, se hizo posible la infusión continua y las inyecciones repetidas, lo que hace que la anestesia epidural siga siendo una técnica muy exitosa. Además de sus múltiples usos en cirugía, la anestesia epidural es particularmente popular en obstetricia para el tratamiento del dolor del parto.
{{cite book}}: |work=ignorado ( ayuda ){{cite book}}: Mantenimiento de CS1: falta la ubicación del editor ( enlace )