La nutrición parenteral ( NP ), o alimentación intravenosa , es la alimentación de productos nutricionales a una persona por vía intravenosa , [1] evitando el proceso habitual de comer y digerir. Los productos son elaborados por entidades farmacéuticas o compañías farmacéuticas estándar. [2] [3] La persona recibe una mezcla nutricional según una fórmula que incluye glucosa , sales , aminoácidos , lípidos y vitaminas y minerales dietéticos . [4] Se denomina nutrición parenteral total ( NPT ) o mezcla total de nutrientes ( NAT ) cuando no se obtiene una nutrición significativa por otras vías, y nutrición parenteral parcial ( NPP ) cuando la nutrición también es parcialmente entérica . Se denomina nutrición parenteral periférica ( NPP ) cuando se administra a través de un acceso venoso en una extremidad en lugar de a través de una vena central como en la nutrición venosa central ( NVC ). [5]
La nutrición parenteral total (NPT) se administra cuando el tracto gastrointestinal no funciona debido a una interrupción en su continuidad (está bloqueado o tiene una fuga, una fístula ) o porque su capacidad de absorción está deteriorada. [6] Se ha utilizado para pacientes comatosos , aunque la alimentación enteral suele ser preferible y menos propensa a complicaciones. La nutrición parenteral se utiliza para prevenir la desnutrición en pacientes que no pueden obtener nutrientes adecuados por vía oral o enteral . [7] La Society of Critical Care Medicine (SCCM) y la American Society for Parenteral and Enteral Nutrition recomiendan esperar hasta el séptimo día de atención hospitalaria. [8]
Las enfermedades que requerirían el uso de NPT incluyen: [8]
La NPT puede ser la única opción viable para proporcionar nutrición a pacientes que no tienen un tracto gastrointestinal funcional o que tienen trastornos que requieren un descanso intestinal completo, incluyendo obstrucción intestinal , [9] síndrome del intestino corto , [9] gastrosquisis , [9] diarrea prolongada independientemente de su causa, [9] enfermedad de Crohn muy grave [9] o colitis ulcerosa , [9] y ciertos trastornos gastrointestinales pediátricos incluyendo anomalías gastrointestinales congénitas y enterocolitis necrotizante . [10]
Existen diferencias físicas, fisiológicas o mentales en la población geriátrica que podrían conducir potencialmente a una ingesta deficiente de nutrientes que requeriría que se sometieran a una terapia nutricional. [11] Los pacientes geriátricos son más propensos a tener una recuperación muscular tardía en comparación con la población más joven. Además, se observa que los pacientes mayores tienen mayor deterioro cardíaco y renal, resistencia a la insulina y deficiencias de vitaminas y elementos cruciales. Los pacientes que requieren terapia nutricional pero tienen contraindicaciones para la nutrición enteral o no la toleran son candidatos apropiados para la nutrición parenteral. En la población geriátrica, está indicada si la nutrición oral o enteral es imposible durante 3 días o cuando la nutrición oral o enteral es probable que sea insuficiente durante más de 7 a 10 días. Si bien no hay complicaciones de la nutrición parenteral específicas de la población geriátrica, las complicaciones son más frecuentes en esta población debido al aumento de las comorbilidades . [12]
Los pacientes con diagnóstico de cáncer, ya sea en tratamiento ambulatorio u hospitalizados, tienen un mayor riesgo de desnutrición y caquexia . La desnutrición relacionada con el cáncer puede atribuirse a la disminución de la ingesta de alimentos, el aumento de la necesidad de energía y la alteración del metabolismo. [13] Los pacientes deben ser evaluados al principio de su tratamiento contra el cáncer para detectar cualquier riesgo nutricional, como por ejemplo, tomando el peso y el IMC de forma rutinaria. La nutrición parenteral está indicada en pacientes con cáncer cuando no es posible acceder al tracto digestivo o si el tracto es ineficaz. En pacientes con cáncer avanzado, el uso de NP debe discutirse en el contexto de los riesgos y beneficios, como por ejemplo si la tasa de supervivencia aproximada es superior a 3 meses y si se esperaría que la NP mejore en gran medida la calidad de vida de los pacientes. [13]
No se sabe con certeza si la nutrición parenteral domiciliaria mejora la supervivencia o la calidad de vida de las personas con obstrucción intestinal maligna . [14]
La NP a corto plazo se puede utilizar si el sistema digestivo de una persona ha dejado de funcionar (por ejemplo, debido a una peritonitis ) y su peso es lo suficientemente bajo como para generar preocupaciones sobre la nutrición durante una estadía prolongada en el hospital. La NP a largo plazo se utiliza ocasionalmente para tratar a personas que sufren las consecuencias prolongadas de un accidente, una cirugía o un trastorno digestivo. La NP ha prolongado la vida de niños que nacieron con órganos inexistentes o gravemente deformados.
Aproximadamente 40.000 personas utilizan la nutrición parenteral total en sus hogares en Estados Unidos, y como la nutrición parenteral total requiere de 10 a 16 horas para ser administrada, la vida diaria puede verse afectada. [15] Aunque se puede cambiar el estilo de vida diario, la mayoría de los pacientes coinciden en que estos cambios son mejores que quedarse en el hospital. [16] Existen muchos tipos diferentes de bombas para limitar el tiempo que el paciente está "conectado". Por lo general, se utiliza una bomba de mochila, que permite la movilidad. El tiempo necesario para estar conectado a la vía intravenosa depende de la situación de cada paciente; algunos requieren una vez al día o cinco días a la semana. [15]
Es importante que los pacientes eviten en la medida de lo posible los cambios relacionados con la NPT en sus estilos de vida. Esto permite la mejor situación de salud mental posible; el estar constantemente presionado puede conducir al resentimiento y la depresión . También se recomienda encarecidamente la actividad física , pero los pacientes deben evitar los deportes de contacto (daños en el equipo) y la natación (infección). A muchos adolescentes les resulta difícil vivir con la NPT debido a problemas relacionados con la imagen corporal y a no poder participar en actividades y eventos. [15]
La nutrición parenteral total evita por completo el tracto gastrointestinal y los métodos normales de absorción de nutrientes. A continuación se enumeran las posibles complicaciones, que pueden ser significativas. Además de las que se enumeran a continuación, las complicaciones comunes de la nutrición parenteral total incluyen hipofosfatemia, hipocalemia, hiperglucemia, hipercapnia, disminución de los niveles de cobre y zinc, aumento del tiempo de protrombina (si se asocia a lesión hepática), acidosis metabólica hiperclorémica y disminución de la motilidad gastrointestinal. [8]
La NPT requiere un acceso intravenoso crónico para que la solución pase a través de él, y la complicación más común es la infección de este catéter. La infección es una causa común de muerte en estos pacientes, con una tasa de mortalidad de aproximadamente el 15% por infección, y la muerte suele ser consecuencia de un choque séptico . [17] Cuando se utiliza el acceso venoso central, se prefiere la vena subclavia (o axilar) debido a su facilidad de acceso y a las menores complicaciones infecciosas en comparación con las inserciones en las venas yugular y femoral. [6]
Las complicaciones relacionadas con el catéter incluyen neumotórax , punción arterial accidental y sepsis relacionada con el catéter. La tasa de complicaciones en el momento de la inserción debe ser inferior al 5 %. Las infecciones relacionadas con el catéter se pueden minimizar mediante la elección adecuada del catéter y la técnica de inserción. [18]
El acceso intravenoso crónico deja un cuerpo extraño en el sistema vascular y son comunes los coágulos de sangre en esta línea intravenosa. [19] La muerte puede ser resultado de una embolia pulmonar en la que un coágulo que comienza en la línea intravenosa se desprende y viaja a los pulmones, bloqueando el flujo sanguíneo. [20]
Los pacientes que reciben NPT y tienen coágulos que ocluyen su catéter pueden recibir una irrigación trombolítica para disolver los coágulos y prevenir complicaciones adicionales.
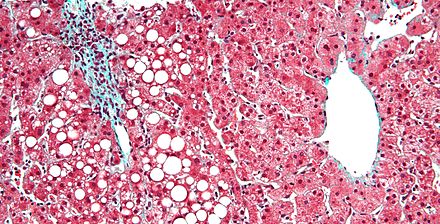
El hígado graso suele ser una complicación más a largo plazo de la NPT, aunque en un curso suficientemente largo es bastante común. La patogenia se debe al uso de ácido linoleico (un componente de ácido graso omega-6 del aceite de soja) como fuente principal de calorías. [21] [22] La enfermedad hepática asociada a la NPT afecta hasta al 50% de los pacientes en un plazo de 5 a 7 años, correlacionada con una tasa de mortalidad del 2 al 50%. La aparición de esta enfermedad hepática es la principal complicación que lleva a los pacientes con NPT a requerir un trasplante intestinal . [23]
Intralipid ( Fresenius-Kabi ), la emulsión lipídica estándar de EE. UU. para la nutrición parenteral total, contiene una proporción de 7:1 de ácidos grasos poliinsaturados (PUFA) n-6/n-3. Por el contrario, Omegaven tiene una proporción de 1:8 y ha demostrado ser prometedora en múltiples estudios clínicos. Por lo tanto, las grasas ricas en n-3 pueden alterar el curso de la enfermedad hepática asociada a la nutrición parenteral (PNALD). [24]
Debido a que los pacientes están siendo alimentados por vía intravenosa, el sujeto no come físicamente, lo que resulta en intensos dolores de hambre . El cerebro utiliza señales de la boca ( gusto y olfato ), el estómago y el tracto gastrointestinal (saciedad) y la sangre ( niveles de nutrientes ) para determinar los sentimientos conscientes de hambre . [25] En los casos de NPT, los requisitos de gusto, olfato y saciedad física no se satisfacen, por lo que el paciente experimenta hambre, aunque el cuerpo está siendo completamente nutrido.
Los pacientes que comen alimentos a pesar de su incapacidad pueden experimentar una amplia gama de complicaciones, como el síndrome de realimentación . [26]
La nutrición parenteral total aumenta el riesgo de colecistitis aguda [27] debido al desuso completo del tracto gastrointestinal, que puede resultar en estasis biliar en la vesícula biliar . Otras disfunciones hepatobiliares potenciales incluyen esteatosis , [28] esteatohepatitis , colestasis y colelitiasis . [29] El seis por ciento de los pacientes con NPT durante más de tres semanas y el 100% de los pacientes con NPT durante más de 13 semanas desarrollan lodo biliar . La formación de lodo es el resultado de la estasis debido a la falta de estimulación entérica y no se debe a cambios en la composición de la bilis. El lodo de la vesícula biliar desaparece después de cuatro semanas de una dieta oral normal. Se ha demostrado que la administración de colecistoquinina (CCK) exógena o la estimulación de CCK endógena mediante un pulso periódico de grandes cantidades de aminoácidos ayuda a prevenir la formación de lodo. Estas terapias no se recomiendan de forma rutinaria. [30] Se sugiere que estas complicaciones son la principal causa de mortalidad en personas que requieren nutrición parenteral total a largo plazo, como en el caso del síndrome del intestino corto . [31] En los recién nacidos con síndrome del intestino corto con menos del 10% de la longitud intestinal esperada, y por lo tanto dependientes de la nutrición parenteral total, la supervivencia a cinco años es de aproximadamente el 20%. [32]
Los bebés que reciben nutrición parenteral total sin alimentos por vía oral durante períodos prolongados corren el riesgo de desarrollar atrofia intestinal. [33]
La hipersensibilidad es una complicación poco frecuente pero significativa de la terapia de nutrición parenteral. Se informó por primera vez en 1965 [34] y se especula que la incidencia de estas reacciones es de alrededor de uno en 1,5 millones de pacientes que reciben nutrición parenteral. [35] Existe una amplia gama de cómo y cuándo se manifiestan estas reacciones. Las manifestaciones cutáneas son la presentación más común. Se cree que la hipersensibilidad se produce a los componentes individuales de la NPT, siendo la emulsión lipídica intravenosa el componente implicado con mayor frecuencia, seguido de la solución multivitamínica y la solución de aminoácidos . [35]
Medicamentos
Los pacientes que reciben nutrición parenteral intravenosa también pueden necesitar recibir medicamentos intravenosos utilizando el mismo sitio en Y. Es importante evaluar la compatibilidad de los medicamentos con los componentes nutricionales. Las incompatibilidades se pueden observar físicamente a través de la decoloración, la separación de fases o la precipitación. [36]
Las complicaciones metabólicas incluyen el síndrome de realimentación caracterizado por hipocalemia , hipofosfatemia e hipomagnesemia . La hiperglucemia es común al inicio de la terapia, pero puede tratarse con insulina agregada a la solución de NPT. Es probable que se produzca hipoglucemia con el cese abrupto de la NPT. La disfunción hepática puede limitarse a una ictericia colestásica reversible y a la infiltración grasa (demostrada por transaminasas elevadas). La disfunción hepática grave es una complicación rara. [37] En general, los pacientes que reciben NPT tienen una tasa más alta de complicaciones infecciosas. Esto puede estar relacionado con la hiperglucemia. [38]
El embarazo puede causar complicaciones importantes cuando se intenta dosificar correctamente la mezcla de nutrientes. Debido a que toda la nutrición del feto proviene del torrente sanguíneo de la madre, el médico debe calcular correctamente la dosis de nutrientes para satisfacer las necesidades de ambos receptores y tenerlos en formas utilizables. Una dosis incorrecta puede provocar muchos efectos adversos difíciles de predecir, como la muerte y diversos grados de deformación u otros problemas de desarrollo . [39]
Se recomienda que la administración de nutrición parenteral comience después de un período de nutrición natural para que los médicos puedan calcular adecuadamente las necesidades nutricionales del feto . De lo contrario, solo debe ser administrada por un equipo de médicos altamente capacitados que puedan evaluar con precisión las necesidades del feto. [39]

Las soluciones para nutrición parenteral total pueden personalizarse según los requisitos de cada paciente, o pueden utilizarse soluciones estandarizadas. El uso de soluciones de nutrición parenteral estandarizadas es rentable y puede proporcionar un mejor control de los electrolitos séricos. [40] Lo ideal es que cada paciente sea evaluado individualmente antes de comenzar con la nutrición parenteral, y un equipo formado por médicos especializados, enfermeras, farmacéuticos clínicos y dietistas registrados evalúe los datos individuales del paciente y decida qué fórmula de NP utilizar y a qué velocidad de infusión.
Para obtener únicamente energía, generalmente se utilizan soluciones intravenosas de azúcar con dextrosa o glucosa . Esto no se considera nutrición parenteral, ya que no previene la desnutrición cuando se usa por sí solo. Las soluciones estandarizadas también pueden diferir entre los desarrolladores. A continuación, se muestran algunos ejemplos de las composiciones que pueden tener. La solución para pacientes normales puede administrarse tanto por vía central como periférica.
Las soluciones preparadas generalmente consisten en agua y electrolitos; glucosa , aminoácidos y lípidos; vitaminas esenciales , minerales y oligoelementos se agregan o se administran por separado. Anteriormente, las emulsiones lipídicas se administraban por separado, pero cada vez es más común administrar una solución "tres en uno" de glucosa, proteínas y lípidos. [41] [42]
Se pueden añadir componentes nutricionales individuales para ajustar con mayor precisión el contenido corporal del mismo. Ese nutriente individual puede, si es posible, infundirse individualmente o puede inyectarse en una bolsa de solución nutritiva o líquidos intravenosos ( solución expansora de volumen ) que se administra al paciente.
La administración de componentes individuales puede ser más peligrosa que la administración de soluciones premezcladas, como las que se utilizan en la nutrición parenteral total, porque estas últimas generalmente ya están equilibradas en cuanto a osmolaridad y capacidad de infusión periférica, por ejemplo. La administración intravenosa incorrecta de potasio concentrado puede ser letal, pero esto no es un peligro si el potasio se mezcla en la solución de NPT y se diluye. [43]
Se pueden agregar vitaminas a un nutriente premezclado a granel inmediatamente antes de su administración, ya que las vitaminas adicionales pueden promover el deterioro del producto almacenado. [ cita requerida ] Las vitaminas se pueden agregar en dos dosis, una soluble en grasa y la otra soluble en agua.También existen preparados monodosis con vitaminas liposolubles e hidrosolubles como Cernevit . [44] [45]
Los minerales y oligoelementos para la nutrición parenteral están disponibles en mezclas preparadas, como Addaven . [46]
Sin embargo, estos componentes adicionales en las nutriciones parenterales fueron sujetos a controles de estabilidad, ya que afectan en gran medida la estabilidad de las emulsiones lipídicas que sirven como base para estas formulaciones. Los estudios han demostrado diferencias en las estabilidades físicas y químicas de estas soluciones de nutrición parenteral total, [47] [48] [49] lo que influye en gran medida en la fabricación farmacéutica de estos aditivos.
Solo un número limitado de emulsionantes se consideran comúnmente seguros para su uso en la administración parenteral, de los cuales el más importante es la lecitina . [ cita médica requerida ] La lecitina se puede biodegradar y metabolizar, ya que es una parte integral de las membranas biológicas, lo que la hace prácticamente no tóxica. Otros emulsionantes solo se pueden excretar a través de los riñones, [ cita requerida ] creando una carga tóxica. El emulsionante de elección para la mayoría de las emulsiones grasas utilizadas para la nutrición parenteral es una lecitina de huevo altamente purificada, [50] debido a su baja toxicidad y su completa integración con las membranas celulares.
No se recomienda el uso de emulsionantes derivados del huevo en personas alérgicas al huevo debido al riesgo de reacción. En situaciones en las que no existe un agente emulsionante adecuado para una persona con riesgo de desarrollar deficiencia de ácidos grasos esenciales, los aceites de cocina se pueden esparcir sobre grandes porciones de piel disponible para complementar mediante absorción transdérmica. [51]
En Estados Unidos se está utilizando experimentalmente otro tipo de emulsión grasa, Omegaven, principalmente en la población pediátrica. Está hecha de aceite de pescado en lugar de las fórmulas a base de aceite de soja que se utilizan más ampliamente. Las investigaciones han demostrado que el uso de Omegaven puede revertir y prevenir la enfermedad hepática y la colestasis. [52]
Desarrollada en la década de 1960 por el Dr. Stanley Dudrick , quien como residente de cirugía en la Universidad de Pensilvania, trabajando en el laboratorio de ciencias básicas del Dr. Jonathan Rhoads, fue el primero en nutrir con éxito inicialmente a cachorros Beagle y posteriormente a bebés recién nacidos con neoplasias malignas gastrointestinales catastróficas. [53] Dudrick colaboró con el Dr. Willmore y el Dr. Vars para completar el trabajo necesario para hacer que esta técnica nutricional fuera segura y exitosa. [54]
En 2019, el Reino Unido sufrió una grave escasez de bolsas de NPT debido a restricciones de seguridad en el único sitio de fabricación, operado por Calea. El Servicio Nacional de Salud calificó la situación de emergencia. [55]