El linfedema , también conocido como linfedema y edema linfático , es una condición de hinchazón localizada causada por un sistema linfático comprometido . [2] El sistema linfático funciona como una parte fundamental del sistema inmunológico del cuerpo y devuelve el líquido intersticial al torrente sanguíneo .
El linfedema es con mayor frecuencia una complicación del tratamiento del cáncer o de infecciones parasitarias , pero también puede observarse en una serie de trastornos genéticos . Los tejidos con linfedema tienen un alto riesgo de infección porque el sistema linfático se ha visto comprometido. [3]
Aunque es incurable y progresiva, existen varios tratamientos que pueden mejorar los síntomas. [2] Estos suelen incluir terapia de compresión, buen cuidado de la piel, ejercicio y drenaje linfático manual (MLD), que en conjunto se conocen como terapia descongestiva combinada. [2] Los diuréticos no son útiles. [2]

La manifestación más común del linfedema es la hinchazón de los tejidos blandos ( edema ). A medida que el trastorno progresa, se puede observar un empeoramiento del edema y cambios en la piel, que incluyen decoloración, hiperplasia verrugosa (similar a una verruga) , hiperqueratosis , papilomatosis , engrosamiento dérmico y úlceras . Además, existe un mayor riesgo de infección de la piel, conocida como erisipela . [ cita requerida ]
Cuando el deterioro linfático se hace tan grande que el líquido linfático acumulado excede la capacidad del sistema linfático para transportarlo, se acumula una cantidad anormal de líquido rico en proteínas en los tejidos. Si no se trata, este líquido estancado y rico en proteínas hace que los canales tisulares aumenten de tamaño y número, lo que reduce la disponibilidad de oxígeno. Esto interfiere en la cicatrización de las heridas y proporciona un medio rico para el crecimiento bacteriano que puede provocar infecciones cutáneas , linfangitis , linfadenitis y, en casos graves, úlceras cutáneas . [4] Es vital que los pacientes con linfedema sean conscientes de los síntomas de la infección y busquen tratamiento inmediato, ya que las infecciones recurrentes o la celulitis, además de su peligro inherente, dañan aún más el sistema linfático y crean un círculo vicioso. [ cita requerida ]
En casos raros, el linfangiosarcoma puede derivar en una forma de cáncer llamada linfangiosarcoma , aunque no se conoce el mecanismo de carcinogénesis. El linfangiosarcoma asociado al linfangiosarcoma se denomina síndrome de Stewart-Treves . [4] El linfangiosarcoma se presenta con mayor frecuencia en casos de linfedema de larga duración. Se estima que la incidencia de angiosarcoma cinco años después de una mastectomía radical es del 0,45 % en pacientes supervivientes. [5] [6] El linfangiosarcoma también se asocia con una forma de cáncer de bajo grado llamada hemangioendotelioma retiforme (un angiosarcoma de bajo grado). [7]
El linfedema puede ser desfigurante y puede provocar una mala imagen corporal y angustia psicológica. [8] Las complicaciones del linfedema pueden causar dificultades en las actividades de la vida diaria. [9]
El linfedema puede ser hereditario (primario) o causado por una lesión en los vasos linfáticos (secundario). [10] También existen factores de riesgo que pueden aumentar el riesgo de desarrollar linfedema, como la edad avanzada, el sobrepeso o la obesidad y la artritis reumática o psoriásica . [11]
El linfedema se observa con mayor frecuencia después de la disección de ganglios linfáticos , la cirugía o la radioterapia para el tratamiento del cáncer, más notablemente el cáncer de mama . En muchos pacientes, la afección no se desarrolla hasta meses o incluso años después de que haya concluido la terapia. [ cita médica requerida ] El linfedema también puede estar asociado con accidentes o ciertas enfermedades o afecciones que pueden inhibir el funcionamiento adecuado del sistema linfático. [4] También puede ser causado por daño al sistema linfático por infecciones como la celulitis . [12] En las áreas tropicales del mundo donde los gusanos filariales parásitos son endémicos, una causa común de linfedema secundario es la filariasis . [13]
El linfedema primario puede ser congénito o puede surgir esporádicamente. Múltiples síndromes se asocian con el linfedema primario, incluyendo el síndrome de Turner , la enfermedad de Milroy y el síndrome de Klippel-Trénaunay . En estos síndromes puede ocurrir como resultado de ganglios linfáticos o canales linfáticos ausentes o malformados. El linfedema puede estar presente al nacer, desarrollarse al inicio de la pubertad (precoz) o no hacerse evidente hasta muchos años después de la edad adulta (tardía). En los hombres, el linfedema primario de las extremidades inferiores es el más común y se presenta en una o ambas piernas. Algunos casos de linfedema pueden estar asociados con otras anomalías vasculares. [4] [ cita requerida ]
El linfedema secundario afecta tanto a hombres como a mujeres y, en los países occidentales, se debe con mayor frecuencia al tratamiento del cáncer. [14] En las mujeres, es más frecuente en una extremidad superior después de la cirugía de cáncer de mama, especialmente la disección de ganglios linfáticos axilares , [15] y ocurre en el mismo lado del cuerpo que la cirugía. El linfedema de mama y tronco también puede ocurrir, pero pasa desapercibido ya que hay hinchazón en el área después de la cirugía, y sus síntomas ( piel de naranja y pezón invertido) pueden confundirse con necrosis grasa posoperatoria . [16] Entre el 38 y el 89% de los pacientes con cáncer de mama tienen linfedema debido a la disección de ganglios linfáticos axilares o radiación. [14] [17] [18] El linfedema unilateral de una extremidad inferior ocurre en hasta el 41% de los pacientes después del cáncer ginecológico. [14] [19] En los hombres tratados por cáncer de próstata, se ha informado de una incidencia del 5 al 66 %, que depende de si se realizó estadificación o extirpación radical de los ganglios linfáticos además de la radioterapia. [14] [20] [21]
El linfedema de cabeza y cuello puede ser causado por cirugía o radioterapia para cáncer de lengua o garganta. También puede ocurrir en las extremidades inferiores o la ingle después de una cirugía para cáncer de colon, ovario o útero, si se requiere la extirpación de ganglios linfáticos o radioterapia. La cirugía o el tratamiento para cánceres de próstata, colon y testículos pueden resultar en linfedema secundario, particularmente cuando se han extirpado o dañado ganglios linfáticos. [ cita médica requerida ]
La aparición de linfedema secundario en pacientes que se han sometido a cirugía oncológica también se ha relacionado con los viajes en avión (probablemente debido a la disminución de la presión en la cabina o a la inmovilidad relativa). En el caso de los supervivientes de cáncer, el uso de una prenda de compresión prescrita y ajustada adecuadamente puede ayudar a reducir la hinchazón durante los viajes en avión. [22]
Algunos casos de linfedema de miembros inferiores se han asociado con el uso de tamoxifeno , debido a coágulos sanguíneos y trombosis venosa profunda (TVP) asociados con este medicamento. Es necesario que se resuelvan los coágulos sanguíneos o la TVP antes de que se pueda iniciar el tratamiento del linfedema. [ cita médica necesaria ]
El linfedema hereditario es un linfedema primario, es decir, una hinchazón que resulta de anomalías en el sistema linfático que están presentes desde el nacimiento . La hinchazón puede estar presente en una sola extremidad, en varias extremidades, en los genitales o en la cara. A veces se diagnostica antes del nacimiento mediante una ecografía nucal o después del nacimiento mediante una linfogammagrafía. [ cita médica requerida ]
La causa más común es la enfermedad de Meige , que suele presentarse en la pubertad . Otra forma de linfedema hereditario es la enfermedad de Milroy , causada por mutaciones en el gen VEGFR3 . [4] [23] El linfedema hereditario es frecuentemente sindrómico y se asocia con el síndrome de Turner , el síndrome de linfedema-distiquiasis , el síndrome de la uña amarilla y el síndrome de Klippel-Trénaunay . [24]
Una causa genética definida para el linfedema hereditario es la deficiencia de GATA2 . Esta deficiencia es una agrupación de varios trastornos causados por un solo defecto: mutaciones inactivadoras familiares o esporádicas en uno de los dos genes GATA2 parentales . Estas mutaciones autosómicas dominantes causan una reducción, es decir, una haploinsuficiencia , en los niveles celulares del producto del gen, GATA2 . La proteína GATA2 es un factor de transcripción crítico para el desarrollo , mantenimiento y funcionalidad de las células madre formadoras de sangre , linfáticas y de otros tejidos . Debido a estas mutaciones, los niveles celulares de GATA2 son deficientes y con el tiempo los individuos desarrollan trastornos hematológicos, inmunológicos, linfáticos y de otro tipo. Los defectos inducidos por la deficiencia de GATA2 en los vasos linfáticos y las válvulas subyacen al desarrollo del linfedema, principalmente en las extremidades inferiores, pero también pueden ocurrir en lugares como la cara o los testículos . Esta forma de deficiencia, cuando se combina con pérdida auditiva neurosensorial , que también puede deberse a un desarrollo defectuoso del sistema linfático, a veces se denomina síndrome de Emberger . [25] [26]
El linfedema primario se presenta en aproximadamente uno a tres nacimientos de cada 10.000 nacimientos, con una proporción de mujeres a hombres de 3,5:1. En América del Norte, la incidencia del linfedema primario es de aproximadamente 1,15 nacimientos de cada 100.000 nacimientos. [ contradictorio ] En comparación con el linfedema secundario, el linfedema primario es relativamente raro. [27]
El linfedema inflamatorio bilateral de las extremidades inferiores (BLEIL) es un tipo distinto de linfedema que se presenta en un contexto de bipedestación aguda y prolongada, como en los nuevos reclutas durante el entrenamiento básico . [28] Los posibles mecanismos subyacentes pueden incluir congestión venosa y vasculitis inflamatoria. [29]
La linfa se forma a partir del líquido que se filtra de la sangre y que contiene proteínas, restos celulares, bacterias, etc. Este líquido es recogido por los colectores linfáticos iniciales, que son vasos ciegos revestidos de endotelio con aberturas fenestradas que permiten la entrada de líquidos y partículas tan grandes como células. Una vez dentro del lumen de los vasos linfáticos, el líquido es guiado a lo largo de vasos cada vez más grandes, primero con válvulas rudimentarias para evitar el reflujo, más tarde con válvulas completas similares a la válvula venosa. Una vez que la linfa entra en los vasos linfáticos completamente valvulados, es bombeada por una acción peristáltica rítmica de las células musculares lisas dentro de las paredes de los vasos linfáticos. Esta acción peristáltica es la principal fuerza impulsora que mueve la linfa dentro de sus paredes vasculares. El sistema nervioso simpático regula la frecuencia y la potencia de las contracciones. El movimiento de la linfa puede verse influenciado por la presión de la contracción muscular cercana, la presión del pulso arterial y el vacío creado en la cavidad torácica durante la respiración, pero estas fuerzas pasivas contribuyen sólo a un porcentaje menor del transporte de la linfa. Los líquidos recolectados se bombean a vasos cada vez más grandes y a través de los ganglios linfáticos, que eliminan los desechos y controlan el líquido en busca de microbios peligrosos. La linfa termina su recorrido en el conducto torácico o el conducto linfático derecho, que desembocan en la circulación sanguínea. [10]
Varios grupos de investigación han planteado la hipótesis de que la inflamación crónica es un regulador clave en el desarrollo del linfedema. Las células Th, en particular la diferenciación Th2, desempeñan un papel crucial en la fisiopatología del linfedema. Las investigaciones han demostrado que aumenta la expresión de citocinas inductoras de Th2 en las células epidérmicas de la extremidad linfedematosa. Se ha descubierto que el tratamiento con QBX258 disminuye la hiperqueratosis y la fibrosis, reduce el número de células CD4+ y normaliza la expresión de citocinas inductoras de Th2 y de IL13R por los queratinocitos. Estos hallazgos sugieren que las células epidérmicas pueden iniciar o coordinar respuestas Th2 crónicas en el linfedema. [30]
El linfedema implica una interacción compleja de procesos inflamatorios. Investigaciones recientes han arrojado luz sobre el papel de la inflamación de las células T y la respuesta inmunitaria Th2 en el inicio del linfedema. [31]
Los estudios han revelado que la estasis linfática sostenida da lugar a la infiltración de células T CD4+, lo que conduce a inflamación y fibrosis en los tejidos afectados. [31]
El diagnóstico se basa generalmente en los signos y síntomas, y se utilizan pruebas para descartar otras posibles causas. [2] Un diagnóstico y estadificación precisos pueden ayudar con el tratamiento. [2] Una extremidad hinchada puede ser el resultado de diferentes afecciones que requieren diferentes tratamientos. El diagnóstico del linfedema se basa actualmente en la historia clínica, el examen físico y las mediciones de las extremidades. Los estudios de diagnóstico por imágenes, como la linfogammagrafía y la linfografía con verde de indocianina, solo se requieren cuando se considera la cirugía. [2] Sin embargo, el método ideal de estadificación para guiar el tratamiento es controvertido debido a varios protocolos propuestos diferentes. [32] [33]
El linfedema puede presentarse tanto en las extremidades superiores como en las inferiores y, en algunos casos, en la cabeza y el cuello. La evaluación de las extremidades comienza con una inspección visual; se anota el color, la presencia de pelo, las venas visibles, el tamaño y las llagas o ulceraciones. La falta de pelo puede indicar un problema de circulación arterial. [34] En caso de hinchazón, se mide la circunferencia de las extremidades a lo largo del tiempo como referencia. En las primeras etapas del linfedema, la elevación de la extremidad puede reducir o eliminar la hinchazón. La palpación de la muñeca o el tobillo puede determinar el grado de hinchazón; la evaluación incluye una comprobación de los pulsos. Los ganglios linfáticos axilares o inguinales pueden estar agrandados debido a la hinchazón. El agrandamiento de los ganglios que dura más de tres semanas puede indicar una infección u otras enfermedades (como secuelas de una cirugía de cáncer de mama) que requieren más atención médica. [34]
El diagnóstico o la detección temprana del linfedema es difícil. Los primeros signos pueden ser observaciones subjetivas, como una sensación de pesadez en la extremidad afectada. Estos pueden ser sintomáticos de un linfedema en etapa temprana donde la acumulación de linfa es leve y no detectable por cambios en el volumen o la circunferencia. A medida que progresa el linfedema, el diagnóstico definitivo se basa comúnmente en una medición objetiva de las diferencias entre la extremidad afectada o en riesgo y la extremidad opuesta no afectada, por ejemplo, en volumen o circunferencia. Ningún criterio generalmente aceptado es definitivamente diagnóstico, aunque a menudo se utiliza una diferencia de volumen de 200 ml entre las extremidades o una diferencia de 4 cm (1,6 pulgadas) (en un solo sitio de medición o intervalos establecidos a lo largo de la extremidad). La medición de bioimpedancia (que mide la cantidad de líquido en una extremidad) ofrece una mayor sensibilidad que otros métodos. [35] Los dispositivos como SOZO [36] utilizan el análisis de bioimpedancia (BIA) enviando una corriente a través del cuerpo y midiendo la impedancia resultante. Otro método consiste en la medición de la constante dieléctrica tisular (TDC), que se utiliza en dispositivos como MoistureMeterD y LymphScanner de Delfin Technology [37] , que emplean microondas para detectar cambios en las propiedades dieléctricas del tejido. Estas técnicas innovadoras se han convertido en parte integral de los protocolos oficiales para la detección del linfedema. [38]
Los cambios de estasis venosa crónica pueden imitar un linfedema temprano, pero con mayor frecuencia son bilaterales y simétricos. El lipedema también puede imitar un linfedema, sin embargo, el lipedema característicamente respeta los pies comenzando abruptamente en el maléolo (tobillo). [2] Como parte de la evaluación inicial antes de diagnosticar el linfedema, puede ser necesario excluir otras posibles causas de hinchazón de las extremidades inferiores, como insuficiencia renal , hipoalbuminemia , insuficiencia cardíaca congestiva , enfermedad renal perdedora de proteínas , hipertensión pulmonar , obesidad, embarazo y edema inducido por fármacos . [ cita requerida ]
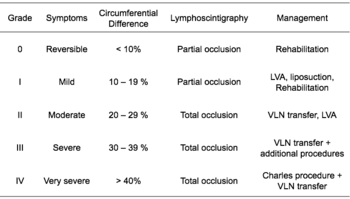
El sistema de estadificación de la Sociedad Internacional de Linfología (ISL) se basa únicamente en síntomas subjetivos, lo que lo hace propenso a un sesgo sustancial del observador. Se han sugerido modalidades de diagnóstico por imágenes como complementos útiles a la estadificación de la ISL para aclarar el diagnóstico, como la herramienta de clasificación del linfedema de Cheng, que evalúa la gravedad del linfedema de las extremidades en función de mediciones objetivas de las extremidades y brinda opciones adecuadas para el tratamiento. [39] [40] [41]
Como lo describe el Quinto Comité de Expertos de la OMS sobre Filariasis , [43] [44] y lo avala la Sociedad Americana de Linfología , [45] [ cita requerida ] el sistema de estadificación ayuda a identificar la gravedad del linfedema. Con la ayuda de imágenes médicas, como la resonancia magnética o la tomografía computarizada , el médico puede establecer la estadificación y aplicar intervenciones terapéuticas o médicas: [ cita requerida ]
El linfedema también se puede clasificar por su gravedad (generalmente en comparación con una extremidad sana): [46]
El linfedema no debe confundirse con el edema que surge de la insuficiencia venosa crónica , que es causada por un compromiso del drenaje venoso en lugar del drenaje linfático. Sin embargo, la insuficiencia venosa no tratada puede progresar a un trastorno venoso/linfático combinado conocido como linfedema flebético (o flebolinfedema). [47] [48] [49]
Si bien no existe cura, el tratamiento puede mejorar los resultados. [2] Esto incluye comúnmente terapia de compresión, buen cuidado de la piel, ejercicio, drenaje linfático manual (MLD) y el uso de una bomba de compresión neumática intermitente, que en conjunto se conoce como terapia descongestiva combinada. [2] El MLD es más eficaz en la enfermedad leve a moderada. [50] En el linfedema relacionado con el cáncer de mama, el MLD es seguro y puede ofrecer un beneficio adicional a los vendajes de compresión para reducir la hinchazón. [50] La mayoría de las personas con linfedema pueden ser tratadas médicamente con un tratamiento conservador. [51] Los diuréticos no son útiles. [2] La cirugía generalmente solo se utiliza si los síntomas no mejoran con otras medidas. [2] [52]

Una vez que a una persona se le diagnostica linfedema, la compresión se vuelve imprescindible para el tratamiento de la afección. Las prendas suelen estar pensadas para usarse durante todo el día, pero se pueden quitar para dormir, a menos que se indique lo contrario. Las prendas de compresión elásticas se usan en la extremidad afectada después de una terapia descongestiva completa para mantener la reducción del edema. Las prendas inelásticas brindan contención y reducción. [2] Los estilos, opciones y precios disponibles varían ampliamente. Un ajustador de prendas profesional o un terapeuta certificado en linfedema pueden ayudar a determinar la mejor opción para el paciente. [ cita requerida ]
El vendaje compresivo, también llamado envoltura, consiste en la aplicación de capas de relleno y vendajes de elasticidad corta en las zonas afectadas. Se prefieren los vendajes de elasticidad corta a los de elasticidad larga (como los que se utilizan normalmente para tratar esguinces), ya que estos últimos no pueden producir la tensión terapéutica adecuada necesaria para reducir de forma segura el linfedema y pueden producir un efecto de torniquete . Los vendajes de compresión proporcionan resistencia que ayuda a bombear el líquido fuera de la zona afectada durante el ejercicio. Esta contrafuerza da como resultado un mayor drenaje linfático y, por lo tanto, una disminución del tamaño de la zona hinchada. [53]
La terapia de compresión neumática intermitente (IPC) utiliza una manga neumática de múltiples cámaras con celdas superpuestas para promover el movimiento del líquido linfático. [2] La terapia con bomba solo debe usarse junto con otros tratamientos, como vendajes de compresión y drenaje linfático manual. La terapia con bomba se ha utilizado en el pasado para ayudar a controlar el linfedema. En algunos casos, la terapia con bomba ayuda a ablandar el tejido fibrótico y, por lo tanto, potencialmente permite un drenaje linfático más eficiente. [54] Sin embargo, los informes vinculan la terapia con bomba con una mayor incidencia de edema proximal a la extremidad afectada, como edema genital que surge después de la terapia con bomba en la extremidad inferior. [55] La literatura actual ha sugerido que el uso del tratamiento con IPC junto con una cinta terapéutica elástica es más eficaz en la reducción general del linfedema, así como en el aumento del rango de movimiento del hombro que el tratamiento tradicional de IPC combinado con una terapia descongestiva completa. La cinta es una tira elástica de algodón con un adhesivo acrílico que se utiliza comúnmente para aliviar las molestias y la discapacidad asociadas a las lesiones deportivas, pero en el contexto del linfedema, esto aumenta el espacio entre la dermis y el músculo, lo que aumenta la oportunidad de que el líquido linfático fluya naturalmente. [56] El uso de tratamientos de IPC con cinta, así como el drenaje linfático posterior, ha demostrado reducir significativamente la circunferencia de los miembros linfáticos en pacientes que experimentan linfedema secundario a cáncer de mama después de una mastectomía. [56]
En aquellas personas con linfedema o en riesgo de desarrollarlo, como después de un tratamiento de cáncer de mama, el entrenamiento de resistencia no aumentó la hinchazón y provocó una disminución de algunos síntomas, además de otros posibles efectos beneficiosos para la salud cardiovascular. [57] [58] Además, el entrenamiento de resistencia y otras formas de ejercicio no se asociaron con un mayor riesgo de desarrollar linfedema en personas que habían recibido previamente un tratamiento relacionado con el cáncer de mama. Se deben usar prendas de compresión durante el ejercicio. [59]
La fisioterapia para pacientes con linfedema puede incluir liberación de puntos gatillo , masaje de tejidos blandos, mejora postural, educación del paciente sobre el manejo de la afección, ejercicios de fortalecimiento y estiramiento. [60] Los ejercicios pueden aumentar en intensidad y dificultad con el tiempo, comenzando con movimientos pasivos para aumentar el rango de movimiento y progresando hacia el uso de pesas externas y resistencia en varias posturas. [53]
El tratamiento del linfedema suele ser conservador, aunque se propone el uso de cirugía para algunos casos. [61]
La lipectomía asistida por succión (SAL), también conocida como liposucción para el linfedema, puede ayudar a mejorar el edema crónico sin fóvea. [62] El procedimiento elimina grasa y proteínas y se realiza junto con una terapia de compresión continua. [62]
Las transferencias de ganglios linfáticos vascularizados (VLNT) y la derivación linfovenosa están respaldadas por evidencia tentativa a partir de 2017, [actualizar]pero están asociadas con una serie de complicaciones. [2] [ ejemplo necesario ]
La terapia con láser de baja intensidad (LLLT, por sus siglas en inglés) fue aprobada por la Administración de Alimentos y Medicamentos de los Estados Unidos (FDA, por sus siglas en inglés) para el tratamiento del linfedema en noviembre de 2006. [63] Según el Instituto Nacional del Cáncer de los Estados Unidos , la LLLT puede ser eficaz para reducir el linfedema en algunas mujeres. Se descubrió que dos ciclos de tratamiento con láser reducían el volumen del brazo afectado en aproximadamente un tercio de las personas con linfedema posmastectomía a los tres meses posteriores al tratamiento. [64] [65]
Un nuevo enfoque terapéutico que utiliza el fármaco QBX258 ha mostrado resultados prometedores en el tratamiento del linfedema. Aunque no alcanzó la significación estadística, el tratamiento con QBX258 redujo modestamente la expresión de periostina y el número de células CD4+ y CD4+IL4+ en la piel linfedematosa. Cabe destacar que QBX258 redujo significativamente la expresión de citocinas inductoras de Th2, mejorando las medidas de calidad de vida física y social de los pacientes. Sin embargo, no se observaron mejoras psicológicas. [30]
El linfedema afecta aproximadamente a 200 millones de personas en todo el mundo. [4]