El término diabetes incluye varios trastornos metabólicos diferentes que, si no se tratan, dan lugar a concentraciones anormalmente altas de un azúcar llamado glucosa en la sangre. La diabetes mellitus tipo 1 se produce cuando el páncreas ya no produce cantidades significativas de la hormona insulina , generalmente debido a la destrucción autoinmune de las células beta productoras de insulina del páncreas. En cambio, ahora se cree que la diabetes mellitus tipo 2 es el resultado de ataques autoinmunes al páncreas y/o resistencia a la insulina . El páncreas de una persona con diabetes tipo 2 puede estar produciendo cantidades normales o incluso anormalmente grandes de insulina. Otras formas de diabetes mellitus, como las diversas formas de diabetes de inicio en la madurez de los jóvenes , pueden representar alguna combinación de producción insuficiente de insulina y resistencia a la insulina. También puede haber cierto grado de resistencia a la insulina en una persona con diabetes tipo 1.
El objetivo principal del tratamiento y control de la diabetes es, en la medida de lo posible, restablecer el metabolismo de los carbohidratos a un estado normal. Para lograr este objetivo, las personas con una deficiencia absoluta de insulina requieren una terapia de reemplazo de insulina, que se administra mediante inyecciones o una bomba de insulina . La resistencia a la insulina, por el contrario, se puede corregir mediante modificaciones en la dieta y ejercicio. Otros objetivos del tratamiento de la diabetes son prevenir o tratar las numerosas complicaciones que pueden resultar de la propia enfermedad y de su tratamiento. [1]
Los objetivos del tratamiento están relacionados con el control efectivo de la glucemia , la presión arterial y los lípidos , para minimizar el riesgo de consecuencias a largo plazo asociadas a la diabetes. Están sugeridos en las guías de práctica clínica publicadas por diversas agencias nacionales e internacionales de diabetes. [2] [3]
Los objetivos son:
Los objetivos deben individualizarse en función de: [4]
En pacientes mayores, las pautas de práctica clínica de la Sociedad Estadounidense de Geriatría establecen que "para adultos mayores frágiles, personas con una expectativa de vida de menos de 5 años y otros en quienes los riesgos de un control glucémico intensivo parecen superar los beneficios, un objetivo menos estricto, como una Hb A1c del 8 %, es apropiado". [6]
El principal problema que requiere tratamiento es el del ciclo de la glucosa, en el que la glucosa del torrente sanguíneo se pone a disposición de las células del cuerpo; un proceso que depende de los ciclos gemelos de la glucosa que entra en el torrente sanguíneo y la insulina que permite la absorción adecuada en las células del cuerpo. Ambos aspectos pueden requerir tratamiento. Otro problema relacionado con el ciclo de la glucosa es conseguir que una cantidad equilibrada de glucosa llegue a los órganos principales para que no se vean afectados negativamente. [ cita requerida ]

Las principales complejidades surgen de la naturaleza del circuito de retroalimentación del ciclo de la glucosa, que se busca regular: [ cita requerida ]
Como la diabetes es un factor de riesgo primordial para la enfermedad cardiovascular , controlar otros factores de riesgo que pueden dar lugar a enfermedades secundarias, así como la diabetes en sí, es una de las facetas del manejo de la diabetes. El control de los niveles de colesterol , LDL , HDL y triglicéridos puede indicar hiperlipoproteinemia , que puede justificar el tratamiento con fármacos hipolipidémicos. Controlar la presión arterial y mantenerla dentro de límites estrictos (mediante dieta y tratamiento antihipertensivo ) protege contra las complicaciones retinianas, renales y cardiovasculares de la diabetes. Se recomienda un seguimiento regular por parte de un podólogo u otros especialistas en la salud de los pies para prevenir el desarrollo del pie diabético . Se sugieren exámenes oculares anuales para controlar la progresión de la retinopatía diabética. [ cita requerida ]
A finales del siglo XIX, el azúcar en la orina (glucosuria) se asoció con la diabetes. Varios médicos estudiaron la conexión. Frederick Madison Allen estudió la diabetes entre 1909 y 1912 y luego publicó un gran volumen, Estudios sobre la glucosuria y la diabetes (Boston, 1913). Inventó un tratamiento de ayuno para la diabetes llamado el tratamiento Allen para la diabetes. Su dieta fue un intento temprano de controlar la diabetes. [ cita requerida ]
El nivel de azúcar en sangre se mide mediante un medidor de glucosa , y el resultado se expresa en mg/dL (miligramos por decilitro en los EE. UU.) o mmol/L (milimoles por litro en Canadá y Europa del Este) de sangre. La persona normal promedio tiene un nivel de glucosa en ayunas promedio de 4,5 mmol/L (81 mg/dL), con valores mínimos de 2,5 y máximo de 5,4 mmol/L (65 a 98 mg/dL). [7]
El control óptimo de la diabetes implica que los pacientes midan y registren sus propios niveles de glucosa en sangre . Al llevar un diario de sus propias mediciones de glucosa en sangre y anotar el efecto de la alimentación y el ejercicio, los pacientes pueden modificar su estilo de vida para controlar mejor su diabetes. En el caso de los pacientes que toman insulina, la participación del paciente es importante para lograr una dosificación y un horario eficaces.
Los niveles que están significativamente por encima o por debajo de este rango son problemáticos y, en algunos casos, pueden ser peligrosos. Un nivel de <3,8 mmol/L (<70 mg/dL) suele describirse como un ataque de hipoglucemia (nivel bajo de azúcar en sangre). La mayoría de los diabéticos saben cuándo van a "entrar en hipoglucemia" y, por lo general, pueden comer o beber algo dulce para aumentar sus niveles. Un paciente hiperglucémico (nivel alto de glucosa) también puede volverse hipoglucémico temporalmente en determinadas circunstancias (por ejemplo, no comer regularmente o después de un ejercicio extenuante, seguido de fatiga). Se ha demostrado que los esfuerzos intensivos para lograr niveles de azúcar en sangre cercanos a lo normal triplican el riesgo de la forma más grave de hipoglucemia, en la que el paciente requiere la asistencia de personas cercanas para tratar el episodio. [8] En los Estados Unidos, hubo anualmente 48.500 hospitalizaciones por hipoglucemia diabética y 13.100 por hipoglucemia diabética que resultó en coma en el período de 1989 a 1991, antes de que el control intensivo del azúcar en sangre fuera tan ampliamente recomendado como hoy. [9] Un estudio encontró que las admisiones hospitalarias por hipoglucemia diabética aumentaron en un 50% desde 1990-1993 a 1997-2000, a medida que los esfuerzos de control estricto del azúcar en sangre se volvieron más comunes. [10] Entre los diabéticos tipo 1 intensamente controlados, el 55% de los episodios de hipoglucemia grave ocurren durante el sueño, y el 6% de todas las muertes en diabéticos menores de 40 años son por hipoglucemia nocturna en el llamado "síndrome del muerto en la cama", mientras que las estadísticas del Instituto Nacional de Salud muestran que entre el 2% y el 4% de todas las muertes en diabéticos son por hipoglucemia. [11] En niños y adolescentes, después de un control intensivo de la glucemia, el 21% de los episodios de hipoglucemia se produjeron sin explicación. [12] Además de las muertes causadas por la hipoglucemia diabética, los períodos de niveles bajos de azúcar en sangre también pueden causar daño cerebral permanente. [13] Aunque la neuropatía diabética suele estar asociada a la hiperglucemia, la hipoglucemia también puede iniciar o empeorar la neuropatía en diabéticos que luchan intensamente por reducir su hiperglucemia. [14]
Los niveles superiores a 13–15 mmol/L (230–270 mg/dL) se consideran altos y deben controlarse de cerca para asegurarse de que se reduzcan en lugar de permanecer altos. Se recomienda al paciente que busque atención médica urgente lo antes posible si los niveles de azúcar en sangre continúan aumentando después de 2–3 análisis. Los niveles altos de azúcar en sangre se conocen como hiperglucemia , que no es tan fácil de detectar como la hipoglucemia y generalmente ocurre en un período de días en lugar de horas o minutos. Si no se trata, puede provocar un coma diabético y la muerte.

Los niveles elevados y prolongados de glucosa en sangre, que no se controlan ni se tratan, con el tiempo darán lugar a complicaciones diabéticas graves en las personas propensas a padecerla y, en ocasiones, incluso a la muerte. Actualmente, no existe ninguna forma de comprobar la susceptibilidad a las complicaciones. Por ello, se recomienda a los diabéticos que controlen sus niveles de azúcar en sangre a diario o cada pocos días. También hay disponible un software de gestión de la diabetes de los fabricantes de análisis de sangre que puede mostrar los resultados y las tendencias a lo largo del tiempo. Los diabéticos tipo 1 normalmente se controlan con más frecuencia, debido a la terapia con insulina.
El historial de los resultados de los niveles de azúcar en sangre es especialmente útil para que el diabético lo presente a su médico o médico para el seguimiento y control de la enfermedad. El no mantener un régimen estricto de pruebas puede acelerar los síntomas de la enfermedad, por lo que es imperativo que todo paciente diabético controle estrictamente sus niveles de glucosa con regularidad.
El control glucémico es un término médico que se refiere a los niveles típicos de azúcar en sangre ( glucosa ) en una persona con diabetes mellitus . Hay mucha evidencia que sugiere que muchas de las complicaciones a largo plazo de la diabetes, especialmente las complicaciones microvasculares, son resultado de muchos años de hiperglucemia (niveles elevados de glucosa en la sangre). Un buen control glucémico, en el sentido de un "objetivo" para el tratamiento, se ha convertido en un objetivo importante del cuidado de la diabetes, aunque investigaciones recientes sugieren que las complicaciones de la diabetes pueden ser causadas por factores genéticos [15] [16] o, en los diabéticos tipo 1, por los efectos continuos de la enfermedad autoinmune que primero causó que el páncreas perdiera su capacidad de producir insulina. [17]
Debido a que los niveles de azúcar en sangre fluctúan a lo largo del día y los registros de glucosa son indicadores imperfectos de estos cambios, el porcentaje de hemoglobina glucosilada se utiliza como una medida indirecta del control glucémico a largo plazo en ensayos de investigación y atención clínica de personas con diabetes. Esta prueba, la hemoglobina A1c o hemoglobina glucosilada, refleja los niveles promedio de glucosa durante los 2 a 3 meses anteriores. En personas no diabéticas con un metabolismo normal de la glucosa, la hemoglobina glucosilada suele ser del 4 al 6 % según los métodos más comunes (los rangos normales pueden variar según el método).
Un "control glucémico perfecto" significaría que los niveles de glucosa siempre fueran normales (70-130 mg/dl, o 3,9-7,2 mmol/l) e indistinguibles de los de una persona sin diabetes. En realidad, debido a las imperfecciones de las medidas de tratamiento, incluso un "buen control glucémico" describe niveles de glucosa en sangre que, en promedio, son algo más altos que lo normal la mayor parte del tiempo. Además, una encuesta realizada a diabéticos tipo 2 reveló que calificaron el daño a su calidad de vida debido a intervenciones intensivas para controlar su nivel de azúcar en sangre como tan grave como el daño resultante de niveles intermedios de complicaciones diabéticas. [18]
En la década de 1990, la Asociación Estadounidense de Diabetes llevó a cabo una campaña publicitaria para persuadir a los pacientes y médicos a esforzarse por lograr valores promedio de glucosa y hemoglobina A1c por debajo de 200 mg/dl (11 mmol/l) y 8%. En la actualidad, muchos pacientes y médicos intentan mejorar esa cifra.
A partir de 2015, las pautas exigían una HbA 1c de alrededor del 7 % o una glucosa en ayunas de menos de 7,2 mmol/L (130 mg/dL); sin embargo, estos objetivos pueden modificarse después de una consulta clínica profesional, teniendo en cuenta los riesgos particulares de hipoglucemia y la esperanza de vida. [19] [20] A pesar de que las pautas recomiendan que el control intensivo del azúcar en sangre se base en el equilibrio de los daños inmediatos y los beneficios a largo plazo, muchas personas (por ejemplo, las personas con una esperanza de vida de menos de nueve años) que no se beneficiarán reciben un tratamiento excesivo y no experimentan beneficios clínicamente significativos. [21]
Un control glucémico deficiente se refiere a niveles persistentemente elevados de glucosa en sangre y hemoglobina glucosilada, que pueden oscilar entre 200 y 500 mg/dl (11–28 mmol/l) y entre 9 y 15 % o más durante meses y años antes de que se produzcan complicaciones graves. Los metaanálisis de estudios a gran escala realizados sobre los efectos del control glucémico estricto frente al convencional, o más relajado, en diabéticos tipo 2 no han logrado demostrar una diferencia en la muerte cardiovascular por cualquier causa, el accidente cerebrovascular no mortal o la amputación de extremidades, pero disminuyeron el riesgo de ataque cardíaco no mortal en un 15 %. Además, el control estricto de la glucosa disminuyó el riesgo de progresión de la retinopatía y la nefropatía, y disminuyó la incidencia de neuropatía periférica, pero aumentó el riesgo de hipoglucemia 2,4 veces. [22]

Confiar en las propias percepciones de los síntomas de hiperglucemia o hipoglucemia suele ser insatisfactorio, ya que la hiperglucemia leve a moderada no causa síntomas evidentes en casi todos los pacientes. Otras consideraciones incluyen el hecho de que, si bien los alimentos tardan varias horas en digerirse y absorberse, la administración de insulina puede tener efectos reductores de la glucosa durante tan solo 2 horas o 24 horas o más (dependiendo de la naturaleza de la preparación de insulina utilizada y la reacción individual del paciente). Además, el inicio y la duración de los efectos de los agentes hipoglucemiantes orales varían de un tipo a otro y de un paciente a otro.
El control y los resultados de la diabetes de tipo 1 y 2 pueden mejorarse si los pacientes utilizan glucómetros domésticos para medir regularmente sus niveles de glucosa . [23] El control de la glucosa es costoso (debido en gran medida al costo de las tiras reactivas consumibles) y requiere un compromiso significativo por parte del paciente. Los ajustes en el estilo de vida generalmente los realizan los propios pacientes después de recibir capacitación de un médico.
Los análisis de sangre periódicos, especialmente en los diabéticos de tipo 1, son útiles para mantener un control adecuado de los niveles de glucosa y reducir la posibilidad de efectos secundarios a largo plazo de la enfermedad. Actualmente, existen muchos tipos diferentes de dispositivos de control de la sangre (al menos más de 20) disponibles en el mercado; no todos los medidores se adaptan a todos los pacientes y es una cuestión de elección específica del paciente, en consulta con un médico u otro profesional experimentado, encontrar un medidor que le resulte cómodo de usar. El principio de los dispositivos es prácticamente el mismo: se recoge una pequeña muestra de sangre y se mide. En un tipo de medidor, el electroquímico, el paciente obtiene una pequeña muestra de sangre utilizando una lanceta (una aguja puntiaguda estéril). La gota de sangre suele recogerse en la parte inferior de una tira reactiva, mientras que el otro extremo se inserta en el medidor de glucosa. Esta tira reactiva contiene varios productos químicos, de modo que cuando se aplica la sangre, se crea una pequeña carga eléctrica entre dos contactos. Esta carga variará según los niveles de glucosa en sangre. En los medidores de glucosa más antiguos, la gota de sangre se coloca sobre una tira. Se produce una reacción química y la tira cambia de color. Luego, el medidor mide ópticamente el color de la tira.
El autocontrol es claramente importante en la diabetes tipo I, donde el uso de terapia con insulina conlleva el riesgo de episodios de hipoglucemia, y el autocontrol en el hogar permite ajustar la dosis en cada administración. [24] Su beneficio en la diabetes tipo 2 ha sido más controvertido, pero estudios recientes [25] han dado lugar a una guía [26] de que el autocontrol no mejora la glucemia ni la calidad de vida.
Se han descrito los beneficios del control y la reducción de los ingresos hospitalarios. [27] Sin embargo, los pacientes que toman medicación oral y no ajustan por sí mismos la dosis de su fármaco perderán muchos de los beneficios de la autoevaluación, por lo que es cuestionable en este grupo. Esto es particularmente así en el caso de los pacientes que toman monoterapia con metformina y que no corren riesgo de hipoglucemia. La realización periódica de pruebas de laboratorio cada seis meses de HbA1c (hemoglobina glucosilada) proporciona cierta seguridad de un control eficaz a largo plazo y permite ajustar las dosis habituales de la medicación del paciente en tales casos. No se ha demostrado que la alta frecuencia de autoevaluación en la diabetes tipo 2 esté asociada a un mejor control. [28] Sin embargo, se argumenta que los pacientes tipo 2 con un control deficiente a largo plazo a pesar de la monitorización de la glucemia en casa no han integrado esta medida en su tratamiento general o hace tiempo que deberían haber recibido un control más estricto mediante un cambio de la medicación oral a la insulina inyectada. [29]
Monitoreo continuo de glucosa (MCG) La tecnología de MCG se ha desarrollado rápidamente para brindarles a las personas que viven con diabetes una idea sobre la velocidad y la dirección de los cambios de glucosa. Si bien aún requiere calibración de la automonitorización de glucosa en sangre y no está indicada para su uso en bolos de corrección, la precisión de estos monitores aumenta con cada innovación. El programa de dieta de azúcar en sangre Libre utiliza el MCG y el sensor Libre y, al recopilar todos los datos a través de un teléfono inteligente y un reloj inteligente, los expertos analizan estos datos las 24 horas del día, los 7 días de la semana en tiempo real. Los resultados son que ciertos alimentos pueden identificarse como causantes del aumento de los niveles de azúcar en sangre de una persona y otros alimentos como alimentos seguros, que no hacen que aumenten los niveles de azúcar en sangre de una persona. Cada individuo absorbe el azúcar de manera diferente y es por eso que las pruebas son una necesidad.
Una prueba útil que se ha realizado habitualmente en un laboratorio es la medición de los niveles de HbA1c en sangre . Se trata de la relación entre la hemoglobina glucosilada y la hemoglobina total. Los niveles elevados persistentes de glucosa plasmática hacen que la proporción de estas moléculas aumente. Se trata de una prueba que mide la cantidad media de control diabético durante un período que originalmente se pensaba que era de unos 3 meses (la vida media de los glóbulos rojos), pero que más recientemente [ ¿cuándo? ] se piensa que tiene un peso más fuerte en las 2 a 4 semanas más recientes. En los no diabéticos, el nivel de HbA1c varía de 4,0 a 6,0%; los pacientes con diabetes mellitus que consiguen mantener su nivel de HbA1c por debajo del 6,5% se considera que tienen un buen control glucémico. La prueba de HbA1c no es adecuada si ha habido cambios en la dieta o el tratamiento en períodos de tiempo más cortos que 6 semanas o si hay una alteración del envejecimiento de los glóbulos rojos (p. ej., sangrado reciente o anemia hemolítica ) o una hemoglobinopatía (p. ej., enfermedad de células falciformes ). En estos casos, se utiliza la prueba alternativa de fructosamina para indicar un control promedio en las 2 a 3 semanas anteriores.
El primer dispositivo de monitorización continua de glucosa que se puso a disposición de los consumidores fue el biógrafo GlucoWatch en 1999. [30] Este producto ya no se comercializa. Era un dispositivo retrospectivo, no en vivo. Posteriormente se han fabricado varios dispositivos de monitorización en vivo que permiten realizar un seguimiento continuo de los niveles de glucosa de forma automática durante el día.
Compartir sus registros médicos electrónicos con personas que tienen diabetes tipo 2 les ayuda a reducir sus niveles de azúcar en sangre. Es una forma de ayudar a las personas a comprender su propio estado de salud y de involucrarlas activamente en su manejo. [31] [32]
El uso generalizado de teléfonos inteligentes ha convertido a las aplicaciones móviles (apps) en un medio popular para el uso de todo tipo de software. [33] Como consecuencia, el uso de aplicaciones móviles para gestionar la salud de las personas y apoyar sus condiciones crónicas está ganando popularidad, especialmente entre los sistemas de atención médica, que están mostrando una gran tendencia hacia el uso de estas aplicaciones para integrar los datos generados por los pacientes en los registros médicos electrónicos y modificar y mejorar los planes de tratamiento en consecuencia. [34] El número de aplicaciones relacionadas con la salud accesibles en la App Store y Google Play es de aproximadamente 100.000, y entre estas aplicaciones, las relacionadas con la diabetes son las más numerosas. Realizar tareas de autogestión regulares, como la ingesta de medicamentos e insulina, el control del azúcar en sangre, el cumplimiento de la dieta y el ejercicio físico, es realmente exigente. [35] Es por eso que el uso de aplicaciones relacionadas con la diabetes con el fin de registrar la dieta y la ingesta de medicamentos o el nivel de glucosa en sangre es prometedor para mejorar el estado de salud de los pacientes. Sin embargo, a pesar del alto número de aplicaciones, la tasa de su uso entre los pacientes no es alta. Una de las razones de esto podría deberse a los problemas de diseño que afectan su usabilidad. [36] Además, un estudio de 2016 de 65 aplicaciones de diabetes para Android reveló que datos confidenciales, como los niveles de insulina y glucosa en sangre , "se recopilaban y compartían rutinariamente con terceros". [37] [38]
El control de los pies de una persona puede ayudar a predecir la probabilidad de desarrollar úlceras en el pie diabético . Un método habitual para ello es utilizar un termómetro especial para buscar puntos en el pie que tengan una temperatura más alta, lo que indica la posibilidad de que se esté desarrollando una úlcera. [39] Al mismo tiempo, no hay pruebas científicas sólidas que respalden la eficacia del control de la temperatura de los pies en el hogar. [40]
Las directrices actuales en el Reino Unido recomiendan recopilar entre 8 y 10 datos para predecir el desarrollo de úlceras en los pies. [41] Un método más simple propuesto por los investigadores proporciona una puntuación de riesgo más detallada basada en tres datos (insensibilidad, pulso en los pies, antecedentes de úlceras o amputación). Este método no pretende sustituir a la revisión periódica de los pies por parte de las personas, sino complementarla. [39] [42]
En 2016, el Servicio Nacional de Salud británico puso en marcha un programa destinado a 100.000 personas en riesgo de padecer diabetes para que perdieran peso y hicieran más ejercicio. En 2019 se anunció que el programa había tenido éxito. Las 17.000 personas que asistieron a la mayoría de las sesiones de vida saludable habían perdido, en conjunto, casi 60.000 kg, y el programa iba a duplicarse en tamaño. [43]
Debido a que el alto nivel de azúcar en sangre causado por una diabetes mal controlada puede conducir a una gran cantidad de complicaciones inmediatas y a largo plazo, es fundamental mantener los niveles de azúcar en sangre lo más cerca de lo normal posible, y una dieta que produzca una variabilidad glucémica más controlable es un factor importante para producir niveles normales de azúcar en sangre.
Las personas con diabetes tipo 1 que usan insulina pueden comer lo que quieran, preferiblemente una dieta saludable con algún contenido de carbohidratos; a largo plazo, es útil comer una cantidad constante de carbohidratos para facilitar el control del azúcar en sangre. [44]
No hay evidencia de la utilidad de una dieta baja en carbohidratos para las personas con diabetes tipo 1. [45] Aunque para ciertas personas puede ser factible seguir un régimen bajo en carbohidratos combinado con una dosificación de insulina cuidadosamente controlada , esto es difícil de mantener y existen preocupaciones sobre los posibles efectos adversos para la salud causados por la dieta. [45] En general, a las personas con diabetes tipo 1 se les aconseja seguir un plan de alimentación individualizado en lugar de uno predeterminado. [45]
La toma de antecedentes dietéticos asistida por computadora parece ser tan aplicable como la toma de antecedentes dietéticos oral o escrita, sin embargo, no hay evidencia que demuestre efectos en la mejora de los hábitos dietéticos, los niveles de HbA1c y el manejo general de la diabetes. [46]
Los mejores alimentos para la diabetes:
1. verduras de hoja verde
2. Frijoles
3. Frutas cítricas
4. Granos integrales
5. Pescados grasos [47]
Las personas con diabetes tipo 2 son propensas a tener niveles de azúcar en sangre más altos de lo normal ; una forma de ayudar a controlar estos niveles es mediante el ejercicio. Las personas diagnosticadas con diabetes tipo 2 pueden utilizar el ejercicio como una forma de mantener su nivel de azúcar en sangre y se ha demostrado que funciona tan bien como los medicamentos. Cualquier actividad física puede mejorar la diabetes tipo 2, ya sea caminar, nadar o bailar, cualquier tipo de movimiento que queme calorías. [48]
Las personas que viven con diabetes tipo 2 pasan por muchos desafíos, uno de esos desafíos es mantener bajo control los niveles de glucosa en sangre. El ejercicio no solo mejorará los niveles de azúcar en sangre, sino que también puede permitir que el cuerpo sea más sensible a la insulina , reduciendo el riesgo de enfermedades cardíacas y accidentes cerebrovasculares , que son enfermedades comunes asociadas con la diabetes. [49] Al hacer ejercicio, el cuerpo se vuelve más sensible a la insulina, lo que permite una mejor absorción de glucosa por las células musculares, no solo durante sino también hasta 24 horas después. [50] A través de muchos estudios, se ha dejado en claro que el ejercicio ayuda con el control de la glucemia y ha demostrado reducir los niveles de HbA1c en aproximadamente 4,2 mmol/mol (0,6%). Los estudios muestran que el ejercicio junto con la dieta puede reducir la tasa de intolerancia a la glucosa en las personas con diabetes tipo 2. Con eso, se recomienda que las personas con diabetes tipo 2 participen en 150 minutos en promedio de ejercicio a la semana. [51]
No se han realizado estudios que demuestren cómo el ejercicio puede ayudar a controlar los niveles de glucosa en sangre en personas con diabetes tipo 1. Los estudios en jóvenes y adultos jóvenes con diabetes tipo 1 en los que se monitoreó la HBA1c tanto en un grupo controlado como en un grupo de intervención durante un programa de 1 a 3 meses e incluso hasta 5 meses no mostraron un efecto consistente en el control glucémico. Los posibles factores que pueden afectar el impacto del ejercicio en el control de los niveles de glucosa en la diabetes tipo 1 son que el consumo de energía aumenta cerca del momento del ejercicio para tener en cuenta los posibles episodios de hipoglucemia ; esta puede ser la razón por la que los diabéticos tipo 1 no ven la disminución de los niveles de glucosa durante el ejercicio. [51] Las personas con diabetes tipo 1 también son propensas a episodios de hipoglucemia nocturna debido al ejercicio, ya que la translocación y la expresión de GLUT4 , que es un transportador de glucosa regulado por insulina que se utiliza para dar glucosa a los músculos y las células grasas, aumentan con el ejercicio. [52] [53] Las personas con diabetes tipo 1 pueden ser más aprensivas al hacer ejercicio por miedo a la hipoglucemia. [54] Aunque el ejercicio puede no ofrecer ningún beneficio directo para reducir los niveles de glucosa en sangre en las personas con diabetes tipo 1, todavía hay muchos beneficios como un menor riesgo de enfermedades cardiovasculares, incluida la presión arterial , los perfiles lipídicos , la función endotelial , la composición corporal y la sensibilidad a la insulina . [54]
Las dos formas más efectivas de ejercicio para las personas con diabetes tipo dos son el entrenamiento aeróbico y de resistencia. [55] Se ha demostrado que el ejercicio aeróbico mejora en gran medida la HbA1c y contribuye a la pérdida de peso y a una mejor regulación metabólica de los lípidos y las lipoproteínas . [56] Puede ser cualquier forma de ejercicio continuo que eleve la frecuencia cardíaca y respiratoria.
Durante las últimas dos décadas, el entrenamiento de resistencia ha ganado un reconocimiento considerable como una forma óptima de ejercicio para pacientes con diabetes tipo 2. [56] El objetivo es desarrollar fuerza muscular levantando pesas, entrenando en calistenia, yoga o usando máquinas de pesas. Esta forma de ejercicio se asoció con un aumento del 10% al 15% en la fuerza, la presión arterial, la salud de la DMO , la sensibilidad a la insulina y la masa muscular. [56] Las pautas actuales para la diabetes recomiendan el entrenamiento de fuerza dos o tres veces por semana además de actividades aeróbicas. [57]
La combinación de entrenamiento aeróbico y de resistencia, como lo recomiendan las pautas actuales de la ADA, es la más efectiva cuando se trata de controlar la glucosa y los lípidos en la diabetes tipo 2. [57] Durante una revisión de 915 adultos con diabetes, se informó que el entrenamiento combinado fue el más efectivo para reducir la HbA1c en lugar de una forma singular de ejercicio por sí sola. [58] La Asociación Estadounidense de Diabetes recomienda 150 minutos de ejercicio aeróbico moderado a vigoroso por semana distribuidos en tres a siete días con no más de 2 días entre cada sesión emparejado con 2 a 3 sesiones no consecutivas de entrenamiento de fuerza. Para maximizar la sensibilidad a la insulina, se recomienda hacer ejercicio diariamente. La Asociación afirma que 75 minutos a la semana son suficientes para la mayoría de los pacientes físicamente en forma o más jóvenes. [57]
Hacer ejercicio regularmente no sólo ayuda a controlar los niveles de azúcar en sangre y el peso, sino que también ayuda a reducir el riesgo de sufrir un ataque cardíaco o un derrame cerebral, mejora el colesterol , reduce el riesgo de complicaciones relacionadas con la diabetes, aumenta el efecto de la insulina, proporciona un impulso a los niveles de energía, ayuda a reducir el estrés y contribuye a una autoestima positiva. [59] Aunque es increíblemente beneficioso, los resultados comienzan a desaparecer en 48 a 96 horas. Por lo tanto, se requiere un programa de ejercicio continuo para mantener los beneficios para la salud asociados con estas formas de entrenamiento. [56]
En la actualidad, uno de los objetivos de los diabéticos es evitar o minimizar las complicaciones diabéticas crónicas, así como evitar los problemas agudos de hiperglucemia o hipoglucemia . El control adecuado de la diabetes conduce a un menor riesgo de complicaciones asociadas con la diabetes no controlada, incluyendo insuficiencia renal (que requiere diálisis o trasplante), ceguera, enfermedad cardíaca y amputación de extremidades . La forma más frecuente de medicación es el tratamiento hipoglucémico mediante hipoglucemiantes orales y/o terapia con insulina . Hay evidencia emergente de que la diabetes mellitus tipo 2 en toda regla se puede evadir en aquellos con tolerancia a la glucosa solo levemente alterada. [60]
Los pacientes con diabetes mellitus tipo 1 requieren una inyección directa de insulina ya que sus cuerpos no pueden producir suficiente insulina (o incluso ninguna). A partir de 2010, no hay otra forma clínicamente disponible de administración de insulina que no sea la inyección para pacientes con tipo 1: la inyección se puede realizar mediante una bomba de insulina , un inyector a chorro o cualquiera de varias formas de aguja hipodérmica . Los métodos no inyectables de administración de insulina han sido inalcanzables ya que la proteína de insulina se descompone en el tracto digestivo. Hay varios mecanismos de aplicación de insulina en desarrollo experimental a partir de 2004, incluida una cápsula que pasa al hígado y administra insulina al torrente sanguíneo. [61] También se han propuesto vacunas para el tipo I que utilizan la descarboxilasa del ácido glutámico (GAD), pero actualmente no están siendo probadas por las compañías farmacéuticas que les han sublicenciado las patentes.
Para los diabéticos tipo 2, el tratamiento diabético consiste en una combinación de dieta , ejercicio y pérdida de peso , en cualquier combinación alcanzable según el paciente. La obesidad es muy común en la diabetes tipo 2 y contribuye en gran medida a la resistencia a la insulina. La reducción de peso y el ejercicio mejoran la sensibilidad de los tejidos a la insulina y permiten su uso adecuado por los tejidos diana. [62] Los pacientes que tienen un mal control diabético después de las modificaciones del estilo de vida suelen recibir hipoglucemiantes orales. Algunos diabéticos tipo 2 finalmente no responden a estos y deben proceder a la terapia con insulina. Un estudio realizado en 2008 encontró que se están aplicando tratamientos para la diabetes cada vez más complejos y costosos a una población cada vez mayor con diabetes tipo 2. Se analizaron los datos de 1994 a 2007 y se encontró que el número medio de medicamentos para la diabetes por paciente tratado aumentó de 1,14 en 1994 a 1,63 en 2007. [63]
La educación del paciente [64] y el cumplimiento del tratamiento son muy importantes para el manejo de la enfermedad. El uso inadecuado de medicamentos e insulina puede ser muy peligroso y provocar episodios de hipo o hiperglucemia.

En el caso de los diabéticos tipo 1, siempre será necesario inyectarse insulina a lo largo de su vida, ya que las células beta pancreáticas de un diabético tipo 1 no son capaces de producir suficiente insulina. Sin embargo, tanto los diabéticos tipo 1 como los tipo 2 pueden experimentar mejoras espectaculares en los niveles de azúcar en sangre modificando su dieta, y algunos diabéticos tipo 2 pueden controlar totalmente la enfermedad modificando su dieta.
La terapia con insulina requiere una estrecha vigilancia y una gran educación del paciente, ya que una administración inadecuada es bastante peligrosa. Por ejemplo, cuando se reduce la ingesta de alimentos, se necesita menos insulina. Una dosis que antes era satisfactoria puede resultar excesiva si se consume menos comida, lo que provoca una reacción hipoglucémica si no se ajusta de forma inteligente. El ejercicio disminuye los requerimientos de insulina, ya que aumenta la captación de glucosa por las células del cuerpo, cuya captación de glucosa está controlada por la insulina, y viceversa. Además, existen varios tipos de insulina con diferentes tiempos de inicio y duración de acción.
Varias empresas están trabajando actualmente en el desarrollo de una versión no invasiva de la insulina, de forma que se puedan evitar las inyecciones. Mannkind ha desarrollado una versión inhalable, mientras que empresas como Novo Nordisk , Oramed y BioLingus están trabajando en un producto oral. También se están desarrollando productos orales que combinan insulina y un agonista del GLP-1.
La terapia con insulina genera riesgos debido a la incapacidad de conocer continuamente el nivel de glucosa en sangre de una persona y ajustar la infusión de insulina de manera adecuada. Los nuevos avances en la tecnología han superado gran parte de este problema. Existen bombas de infusión de insulina portátiles y pequeñas de varios fabricantes. Permiten una infusión continua de pequeñas cantidades de insulina a través de la piel durante todo el día, además de la capacidad de administrar dosis en bolo cuando una persona come o tiene niveles elevados de glucosa en sangre. Esto es muy similar a cómo funciona el páncreas, pero estas bombas carecen de un mecanismo de "retroalimentación" continuo. Por lo tanto, el usuario sigue corriendo el riesgo de administrar demasiada o muy poca insulina a menos que se realicen mediciones de glucosa en sangre.
Otro peligro del tratamiento con insulina es que, si bien la microangiopatía diabética suele explicarse como resultado de la hiperglucemia, los estudios en ratas indican que el nivel más alto de lo normal de insulina que los diabéticos se inyectan para controlar su hiperglucemia puede, en sí mismo, promover la enfermedad de los vasos sanguíneos pequeños. [14] Si bien no hay evidencia clara de que controlar la hiperglucemia reduzca la enfermedad macrovascular y cardiovascular diabética, hay indicios de que los esfuerzos intensivos para normalizar los niveles de glucosa en sangre pueden empeorar la enfermedad cardiovascular y causar mortalidad diabética. [65]

Estudios realizados en Estados Unidos [66] y Europa [67] mostraron que los conductores con diabetes tipo 1 tenían el doble de colisiones que sus cónyuges no diabéticos, lo que demuestra el mayor riesgo de colisiones al volante en la población con diabetes tipo 1. La diabetes puede comprometer la seguridad al conducir de varias maneras. En primer lugar, las complicaciones a largo plazo de la diabetes pueden interferir con el funcionamiento seguro de un vehículo. Por ejemplo, la retinopatía diabética (pérdida de la visión periférica o de la agudeza visual) o la neuropatía periférica (pérdida de sensibilidad en los pies) pueden perjudicar la capacidad del conductor para leer las señales de tráfico, controlar la velocidad del vehículo, aplicar la presión adecuada a los frenos, etc.
En segundo lugar, la hipoglucemia puede afectar el proceso de pensamiento, la coordinación y el estado de conciencia de una persona. [68] [69] Esta alteración del funcionamiento cerebral se denomina neuroglucopenia. Los estudios han demostrado que los efectos de la neuroglucopenia afectan la capacidad para conducir. [68] [70] Un estudio en el que participaron personas con diabetes tipo 1 descubrió que las personas que informaron dos o más accidentes de tráfico relacionados con la hipoglucemia difieren fisiológica y conductualmente de sus contrapartes que no informaron tales accidentes. [71] Por ejemplo, durante la hipoglucemia, los conductores que tuvieron dos o más accidentes informaron menos síntomas de advertencia, su conducción se vio más afectada y su cuerpo liberó menos epinefrina (una hormona que ayuda a elevar la glucemia). Además, las personas con antecedentes de accidentes de tráfico relacionados con la hipoglucemia parecen utilizar el azúcar a un ritmo más rápido [72] y son relativamente más lentas en el procesamiento de la información. [73] Estos hallazgos indican que, si bien cualquier persona con diabetes tipo 1 puede correr cierto riesgo de sufrir hipoglucemia disruptiva mientras conduce, hay un subgrupo de conductores tipo 1 que son más vulnerables a tales eventos.
Teniendo en cuenta los resultados de las investigaciones anteriores, se recomienda que los conductores con diabetes tipo 1 con antecedentes de accidentes de tráfico nunca conduzcan cuando su glucemia sea inferior a 70 mg/dl (3,9 mmol/l). En cambio, se aconseja a estos conductores que traten la hipoglucemia y retrasen la conducción hasta que su glucemia sea superior a 90 mg/dl (5 mmol/l). [71] Estos conductores también deberían aprender todo lo posible sobre las causas de su hipoglucemia y utilizar esta información para evitar una hipoglucemia futura mientras conducen.
Estudios financiados por los Institutos Nacionales de Salud (NIH) han demostrado que los programas de capacitación presencial diseñados para ayudar a las personas con diabetes tipo 1 a anticipar, detectar y prevenir mejor los niveles extremos de glucosa en sangre pueden reducir la aparición de futuros accidentes de conducción relacionados con la hipoglucemia. [74] [75] [76] También se ha demostrado que una versión de Internet de esta capacitación tiene resultados beneficiosos significativos. [77] Actualmente se están llevando a cabo investigaciones adicionales financiadas por los NIH para desarrollar intervenciones en Internet específicamente para ayudar a mejorar la seguridad al volante en conductores con diabetes tipo 1. [78]
La Administración de Alimentos y Medicamentos de Estados Unidos (FDA) ha aprobado un tratamiento llamado Exenatide , basado en la saliva de un monstruo de Gila , para controlar el azúcar en sangre en pacientes con diabetes tipo 2.
La inteligencia artificial se puede utilizar en un sistema de razonamiento basado en casos para ayudar en el manejo de la diabetes, brindando apoyo automatizado a los pacientes con diabetes y a sus proveedores de atención profesional. [79] [80]
La glucemia elevada en personas diabéticas es un factor de riesgo para el desarrollo de problemas en las encías y los dientes , especialmente en personas postpubertad y mayores. Los pacientes diabéticos tienen mayores posibilidades de desarrollar problemas de salud bucal como caries , disfunción de las glándulas salivales , infecciones fúngicas , enfermedades inflamatorias de la piel , enfermedad periodontal o alteración del gusto y candidiasis bucal. [81] Los problemas bucales en personas con diabetes se pueden prevenir con un buen control de los niveles de azúcar en sangre, chequeos regulares y una muy buena higiene bucal . Manteniendo un buen estado bucal, las personas diabéticas previenen la pérdida de dientes como resultado de diversas afecciones periodontales.
Las personas diabéticas deben aumentar su concienciación sobre las infecciones bucales, ya que tienen un doble impacto en la salud. En primer lugar, las personas con diabetes tienen más probabilidades de desarrollar enfermedad periodontal, que provoca un aumento de los niveles de azúcar en sangre, lo que a menudo conduce a complicaciones de la diabetes. La enfermedad periodontal grave puede aumentar el nivel de azúcar en sangre, lo que contribuye a aumentar los períodos de tiempo en los que el cuerpo funciona con un nivel alto de azúcar en sangre. Esto aumenta el riesgo de que los diabéticos sufran complicaciones diabéticas. [82]
Los primeros síntomas de infección de encías y dientes en personas diabéticas son disminución del flujo salival y ardor en la boca o lengua . Además, los pacientes pueden experimentar signos como sequedad de boca, lo que aumenta la incidencia de caries. La diabetes mal controlada suele provocar recesión de las encías, ya que la placa crea más proteínas dañinas en las encías.
Las caries dentales son uno de los primeros problemas bucales que corren el riesgo de sufrir las personas con diabetes. El aumento de los niveles de azúcar en sangre se traduce en una mayor cantidad de azúcares y ácidos que atacan los dientes y provocan enfermedades de las encías. La gingivitis también puede producirse como resultado del aumento de los niveles de azúcar en sangre junto con una higiene bucal inadecuada. La periodontitis es una enfermedad bucal causada por una gingivitis no tratada y que destruye el tejido blando y el hueso que sostienen los dientes. Esta enfermedad puede provocar que las encías se separen de los dientes, que con el tiempo pueden aflojarse y caerse. Las personas diabéticas tienden a sufrir periodontitis más graves porque la diabetes reduce la capacidad de resistir las infecciones [83] y también retrasa la curación. Al mismo tiempo, una infección bucal como la periodontitis puede hacer que la diabetes sea más difícil de controlar porque hace que aumenten los niveles de azúcar en sangre. [84]
Para prevenir complicaciones diabéticas adicionales, así como problemas bucales graves, las personas diabéticas deben mantener sus niveles de azúcar en sangre bajo control y tener una higiene bucal adecuada. Un estudio publicado en el Journal of Periodontology descubrió que los pacientes diabéticos tipo 2 mal controlados tienen más probabilidades de desarrollar enfermedad periodontal que los diabéticos bien controlados. [82] Al mismo tiempo, se recomienda a los pacientes diabéticos que se realicen controles regulares con un proveedor de atención dental al menos una vez cada tres o cuatro meses. Los diabéticos que reciben un buen cuidado dental y tienen un buen control de la insulina suelen tener más posibilidades de evitar la enfermedad de las encías para ayudar a prevenir la pérdida de dientes . [85]
Por ello, el cuidado dental es aún más importante para los pacientes diabéticos que para las personas sanas. Para mantener los dientes y las encías sanos se deben tomar algunas medidas preventivas, como las visitas periódicas al dentista y una buena higiene bucal. Además, los problemas de salud bucal se pueden evitar controlando de cerca los niveles de azúcar en sangre. Los pacientes que controlan mejor sus niveles de azúcar en sangre y la diabetes tienen menos probabilidades de desarrollar problemas de salud bucal en comparación con los pacientes diabéticos que controlan su enfermedad moderadamente o mal.
La mala higiene bucal es un factor importante a tener en cuenta en lo que se refiere a problemas bucales y más aún en personas con diabetes. A las personas diabéticas se les aconseja cepillarse los dientes al menos dos veces al día y, si es posible, después de todas las comidas y tentempiés . Sin embargo, el cepillado por la mañana y por la noche es obligatorio, así como el uso de hilo dental y de un enjuague bucal antibacteriano . A las personas con diabetes se les recomienda utilizar pasta de dientes que contenga flúor , ya que ha demostrado ser la más eficaz para combatir las infecciones bucales y la caries dental. El uso del hilo dental debe realizarse al menos una vez al día, ya que ayuda a prevenir problemas bucales al eliminar la placa entre los dientes, que no se elimina al cepillarse.
Los pacientes diabéticos deben hacerse limpiezas dentales profesionales cada seis meses. En los casos en que sea necesaria una cirugía dental , es necesario tomar algunas precauciones especiales, como ajustar la medicación para la diabetes o tomar antibióticos para prevenir infecciones. Detectar los primeros signos de enfermedad de las encías (enrojecimiento, hinchazón, sangrado de las encías ) e informar al dentista sobre ellos también es útil para prevenir complicaciones posteriores. Se recomienda dejar de fumar para evitar complicaciones graves de la diabetes y enfermedades bucales.
A las personas diabéticas se les recomienda que programen una cita con el dentista por la mañana, ya que durante este momento del día los niveles de azúcar en sangre tienden a estar mejor controlados. No menos importante, las personas con diabetes deben asegurarse de que tanto su médico como su dentista estén informados y conozcan su condición, su historial médico y su estado periodontal.
Debido a que muchos pacientes con diabetes tienen dos o más comorbilidades, a menudo requieren múltiples medicamentos. La prevalencia de la falta de adherencia a la medicación es alta entre los pacientes con enfermedades crónicas, como la diabetes, y la falta de adherencia se asocia con problemas de salud pública y mayores costos de atención médica. Una razón para la falta de adherencia es el costo de los medicamentos. Ser capaz de detectar la falta de adherencia relacionada con el costo es importante para los profesionales de la salud, porque esto puede conducir a estrategias para ayudar a los pacientes con problemas para pagar sus medicamentos. Algunas de estas estrategias son el uso de medicamentos genéricos o alternativas terapéuticas, la sustitución de un medicamento recetado por un medicamento de venta libre y el fraccionamiento de píldoras. Las intervenciones para mejorar la adherencia pueden lograr reducciones en la morbilidad y mortalidad por diabetes, así como ahorros significativos en costos para el sistema de atención médica. [86] Se ha descubierto que las aplicaciones para teléfonos inteligentes mejoran la autogestión y los resultados de salud en personas con diabetes a través de funciones como alarmas de recordatorio específicas, [87] mientras que también se ha descubierto que trabajar con profesionales de la salud mental ayuda a las personas con diabetes a desarrollar las habilidades para administrar sus medicamentos y los desafíos de la autogestión de manera efectiva. [88]
Como el autocontrol de la diabetes generalmente implica modificaciones del estilo de vida, la adherencia puede representar una carga significativa para el autocontrol de muchas personas. [89] Por ejemplo, las personas con diabetes pueden encontrarse frente a la necesidad de autocontrolar sus niveles de glucosa en sangre, adherirse a dietas más saludables y mantener regímenes de ejercicio regularmente para mantener el control metabólico y reducir el riesgo de desarrollar problemas cardiovasculares. Las barreras a la adherencia se han asociado con mecanismos psicológicos clave: conocimiento del autocontrol, creencias sobre la eficacia del tratamiento y autoeficacia/control percibido. [89] Estos mecanismos están interrelacionados, ya que los pensamientos de una persona (por ejemplo, la percepción que tiene de la diabetes o la evaluación que hace de cuán útil es el autocontrol) probablemente se relacionen con sus emociones (por ejemplo, la motivación para cambiar), lo que a su vez afecta la autoeficacia de una persona (la confianza que tiene en su capacidad para adoptar una conducta para lograr un resultado deseado). [90]
Como el manejo de la diabetes se ve afectado por el estado emocional y cognitivo de un individuo, ha habido evidencia que sugiere que el automanejo de la diabetes se ve afectado negativamente por la angustia y la depresión relacionadas con la diabetes. [91] Hay evidencia creciente de que hay niveles más altos de depresión clínica en pacientes con diabetes en comparación con la población no diabética. [92] [93] Se ha encontrado que la depresión en individuos con diabetes está asociada con un peor automanejo de los síntomas. [94] Esto sugiere que puede ser importante abordar el estado de ánimo en el tratamiento. En el caso de los niños y jóvenes, especialmente si están socialmente desfavorecidos, la investigación sugiere que es importante que los proveedores de atención médica escuchen y discutan sus sentimientos y situación de vida para ayudarlos a involucrarse con los servicios de diabetes y el automanejo. [95] [96]
Con este fin, se han desarrollado programas de tratamiento como el programa de Terapia Cognitivo-Conductual - Adherencia y Depresión (TCC-AD) [88] para abordar los mecanismos psicológicos que sustentan la adherencia. Al trabajar en el aumento de la motivación y desafiar las percepciones desadaptativas de la enfermedad, los programas como la TCC-AD tienen como objetivo mejorar la autoeficacia y la angustia relacionada con la diabetes y la calidad de vida general de la persona. [97]
Si bien la pérdida de peso es claramente beneficiosa para mejorar el control glucémico en pacientes con diabetes tipo 2, [98] mantener una pérdida de peso significativa puede ser algo muy difícil de hacer. En las personas diabéticas que tienen un índice de masa corporal de 35 o más, y que no han podido perder peso de otra manera, la cirugía bariátrica ofrece una opción viable para ayudar a lograr ese objetivo. En 2018, se publicó un estudio financiado por el Patient-Centered Outcomes Research Institute que analizó los efectos de tres tipos comunes de cirugía bariátrica en la pérdida de peso sostenida y el control glucémico duradero en pacientes con diabetes tipo 2. [99] Los resultados de este estudio demostraron que, cinco años después de la cirugía bariátrica, hubo una pérdida de peso significativa en una gran mayoría de pacientes. Además, y lo que es más importante, este estudio mostró que, en pacientes diabéticos tipo 2 con un índice de masa corporal de 35 o más, la cirugía bariátrica tiene el potencial de conducir a una remisión completa de la diabetes en hasta un 40% de las personas que se someten al procedimiento. [100] Como cualquier operación, la cirugía bariátrica no está exenta de riesgos y complicaciones, y esos riesgos deben sopesarse frente a los posibles beneficios para cualquier persona que esté considerando someterse a dicho procedimiento.
La diabetes tipo 1 se produce por la destrucción de suficientes células beta como para producir síntomas; estas células, que se encuentran en los islotes de Langerhans en el páncreas , producen y secretan insulina , la única hormona responsable de permitir que la glucosa entre desde la sangre a las células (además de la hormona amilina , otra hormona necesaria para la homeostasis de la glucosa ). De ahí que la frase "curar la diabetes tipo 1" signifique "provocar un mantenimiento o restauración de la capacidad endógena del cuerpo para producir insulina en respuesta al nivel de glucosa en sangre" y un funcionamiento cooperativo con las hormonas contrarreguladoras.
Esta sección se ocupa únicamente de los métodos para curar la enfermedad subyacente de la diabetes tipo 1, permitiendo que el cuerpo produzca insulina de forma endógena, in vivo , en respuesta al nivel de glucosa en sangre. No cubre otros métodos, como, por ejemplo, los productos integrados de circuito cerrado con glucómetro y bomba de insulina, que podrían aumentar potencialmente la calidad de vida de algunas personas con diabetes tipo 1 y que algunos podrían denominar "páncreas artificiales".

Un enfoque biológico para el páncreas artificial es implantar tejido bioingenierizado que contenga células de los islotes , que secretarían las cantidades de insulina, amilina y glucagón necesarias en respuesta a la glucosa detectada.
Cuando se trasplantaron células de los islotes a través del protocolo de Edmonton , se restableció la producción de insulina (y el control glucémico), pero a expensas de la administración continua de fármacos inmunosupresores . Se ha desarrollado la encapsulación de las células de los islotes en una capa protectora para bloquear la respuesta inmunitaria a las células trasplantadas, lo que alivia la carga de la inmunosupresión y beneficia la longevidad del trasplante. [101]
En varios lugares se están realizando investigaciones en las que se desarrollan células de los islotes a partir de células madre .
La investigación con células madre también se ha sugerido como una vía potencial para una cura, ya que puede permitir el recrecimiento de células de los islotes que son genéticamente parte del individuo tratado, eliminando así quizás la necesidad de inmunosupresores.[48] Este nuevo método de trasplante autólogo no mieloablativo de células madre hematopoyéticas fue desarrollado por un equipo de investigación compuesto por científicos brasileños y estadounidenses (Dr. Julio Voltarelli, Dr. Carlos Eduardo Couri, Dr. Richard Burt y colegas) y fue el primer estudio en utilizar la terapia con células madre en la diabetes mellitus humana. Esto se probó inicialmente en ratones y en 2007 hubo la primera publicación de la terapia con células madre para tratar esta forma de diabetes. [102] Hasta 2009, hubo 23 pacientes incluidos y seguidos durante un período medio de 29,8 meses (de 7 a 58 meses). En el ensayo se utiliza una inmunosupresión severa con dosis altas de ciclofosfamida y globulina antitimocítica con el objetivo de "apagar" el sistema inmunológico, y luego se reinfunden células madre hematopoyéticas autólogas para regenerar uno nuevo. En resumen, se trata de una especie de "reinicio inmunológico" que bloquea el ataque autoinmune contra las células productoras de insulina pancreáticas residuales. Hasta diciembre de 2009, 12 pacientes permanecieron continuamente libres de insulina durante períodos que oscilaban entre 14 y 52 meses y 8 pacientes se volvieron transitoriamente libres de insulina durante períodos que oscilaban entre 6 y 47 meses. De estos últimos 8 pacientes, 2 volvieron a quedar libres de insulina después del uso de sitagliptina, un inhibidor de DPP-4 aprobado sólo para tratar pacientes diabéticos tipo 2 y este es también el primer estudio que documenta el uso y la independencia completa de insulina en humanos con diabetes tipo 1 con este medicamento. En paralelo con la suspensión de insulina, las medidas indirectas de la secreción de insulina endógena revelaron que aumentó significativamente en todo el grupo de pacientes, independientemente de la necesidad del uso diario de insulina exógena. [103]
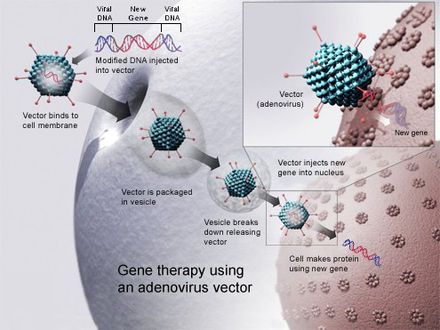
La tecnología para la terapia genética está avanzando rápidamente, de modo que existen múltiples vías posibles para apoyar la función endocrina, con potencial para curar prácticamente la diabetes. [104]
En noviembre de 2022, la FDA aprobó Teplizumab, un fármaco de anticuerpos monoclonales que tiene como objetivo retrasar la diabetes tipo 1 al reprogramar el sistema inmunológico para que deje de atacar por error a las células pancreáticas. [108] [109]
La diabetes tipo 2 suele tratarse primero aumentando la actividad física, eliminando las grasas saturadas y reduciendo la ingesta de azúcar y carbohidratos con el objetivo de perder peso . Estas medidas pueden restaurar la sensibilidad a la insulina incluso cuando la pérdida de peso es modesta, por ejemplo alrededor de 5 kg (10 a 15 lb), especialmente cuando se trata de depósitos de grasa abdominal. Se ha afirmado que las dietas con un contenido muy bajo de grasas saturadas revierten la resistencia a la insulina. [110] [111]
La terapia cognitivo-conductual es una intervención eficaz para mejorar la adherencia a la medicación, la depresión y el control glucémico, con beneficios duraderos y clínicamente significativos para el autocontrol de la diabetes y el control glucémico en adultos con diabetes tipo 2 y depresión comórbida. [97]
La terapia de reemplazo de testosterona puede mejorar la tolerancia a la glucosa y la sensibilidad a la insulina en hombres diabéticos con hipogonadismo. Se están estudiando los mecanismos por los cuales la testosterona disminuye la resistencia a la insulina . [112] Además, la testosterona puede tener un efecto protector sobre las células beta pancreáticas, que posiblemente se ejerce por mecanismos mediados por el receptor de andrógenos y la influencia de las citocinas inflamatorias. [113]
Según un artículo de 2002, se ha sugerido que un tipo de cirugía de bypass gástrico puede normalizar los niveles de glucosa en sangre en el 80-100% de los pacientes diabéticos con obesidad severa. Los mecanismos causales precisos se están investigando intensamente; sus resultados pueden no ser simplemente atribuibles a la pérdida de peso, ya que la mejora en los niveles de azúcar en sangre parece preceder a cualquier cambio en la masa corporal. Este enfoque puede convertirse en un tratamiento para algunas personas con diabetes tipo 2, pero aún no se ha estudiado en ensayos clínicos prospectivos. [114] Esta cirugía puede tener el beneficio adicional de reducir la tasa de mortalidad por todas las causas hasta en un 40% en personas con obesidad severa. [115] Un pequeño número de pacientes con obesidad normal a moderada con diabetes tipo 2 se han sometido con éxito a operaciones similares. [116] [117]
MODY es una forma genética rara de diabetes, que a menudo se confunde con el tipo 1 o el tipo 2. El tratamiento médico es variable y depende de cada caso individual. [118]
Se han probado varios fármacos inmunosupresores dirigidos a la inflamación crónica en la diabetes tipo 2. [119]
Las dietas bajas en carbohidratos son de interés para mejorar los resultados glucémicos en el tratamiento de la diabetes tipo 1. Hay evidencia limitada que respalda su uso rutinario en el tratamiento de la diabetes tipo 1.
{{cite journal}}: Requiere citar revista |journal=( ayuda )