La cirugía bariátrica (o cirugía metabólica o cirugía de pérdida de peso ) es un término médico para los procedimientos quirúrgicos utilizados para controlar la obesidad y las condiciones relacionadas con la obesidad. [1] [2] La pérdida de peso a largo plazo con cirugía bariátrica se puede lograr a través de la alteración de las hormonas intestinales, la reducción física del tamaño del estómago, la reducción de la absorción de nutrientes o una combinación de estos. [2] [3] Los procedimientos estándar de atención incluyen el bypass en Y de Roux , la gastrectomía en manga y la derivación biliopancreática con cruce duodenal , a partir de los cuales la pérdida de peso se logra en gran medida alterando los niveles de hormonas intestinales responsables del hambre y la saciedad, lo que lleva a un nuevo punto de ajuste de peso hormonal . [3]
En personas con obesidad mórbida, la cirugía bariátrica es el tratamiento más eficaz para perder peso y reducir las complicaciones. [4] [5] [6] [7] [8] Un metaanálisis de 2021 encontró que la cirugía bariátrica se asoció con una reducción de la mortalidad por todas las causas entre los adultos obesos con o sin diabetes tipo 2. [ 9] Este metaanálisis también encontró que la esperanza de vida media fue 9,3 años más larga para los adultos obesos con diabetes que recibieron cirugía bariátrica en comparación con la atención de rutina (no quirúrgica), mientras que la ganancia de la esperanza de vida fue 5,1 años más larga para los adultos obesos sin diabetes. [9] El riesgo de muerte en el período posterior a la cirugía es inferior a 1 en 1.000. [10] Una revisión de 2016 estimó que la cirugía bariátrica podría reducir la mortalidad por todas las causas en un 30-50% en personas obesas. [1] La cirugía bariátrica también puede reducir el riesgo de enfermedad, incluida la mejora de los factores de riesgo de enfermedad cardiovascular , enfermedad del hígado graso y control de la diabetes. [11]
A partir de octubre de 2022, [update]la Sociedad Estadounidense de Cirugía Metabólica y Bariátrica y la Federación Internacional de Cirugía de la Obesidad recomendaron considerar la cirugía bariátrica para adultos que cumplan dos criterios específicos: personas con un índice de masa corporal (IMC) de más de 35, tengan o no una afección asociada a la obesidad, y personas con un IMC de 30 a 35 que tengan síndrome metabólico . [11] [12] Sin embargo, estos rangos de IMC designados no tienen el mismo significado en poblaciones particulares, como entre las personas asiáticas, para quienes se puede considerar la cirugía bariátrica cuando un IMC es superior a 27,5. [11] De manera similar, la Academia Estadounidense de Pediatría recomienda la cirugía bariátrica para adolescentes de 13 años o más con un IMC superior al 120% del percentil 95 para la edad y el sexo. [13]
La cirugía bariátrica ha demostrado ser la opción de tratamiento de la obesidad más eficaz para una pérdida de peso duradera. [14] Junto con esta reducción de peso, el procedimiento reduce el riesgo de enfermedades cardiovasculares, diabetes tipo 2, enfermedad del hígado graso, síndromes depresivos, entre otros. [15] Si bien a menudo es eficaz, numerosas barreras para la toma de decisiones compartida entre el proveedor médico y la persona afectada incluyen la falta de cobertura de seguro o la comprensión de cómo funciona, la falta de conocimiento sobre los procedimientos, los conflictos con las prioridades organizacionales y la coordinación de la atención , y las herramientas de apoyo a las personas que necesitan la cirugía. [16]
Históricamente, la elegibilidad para la cirugía bariátrica se definía como un IMC mayor a 40, o un IMC mayor a 35 con una comorbilidad asociada a la obesidad, según la Declaración de Consenso del NIH de 1991. [11] En las tres décadas siguientes, las tasas de obesidad continuaron aumentando, las técnicas quirúrgicas laparoscópicas hicieron que el procedimiento fuera más seguro y la investigación de alta calidad demostró su eficacia para mejorar la salud en diversas afecciones. [12] En octubre de 2022, ASMBS/IFSO revisó los criterios de elegibilidad, que incluyen a todos los pacientes adultos con IMC mayor a 35 y aquellos con IMC mayor a 30 con síndrome metabólico . [12] Sin embargo, el IMC es una medida limitada, para la cual no se utilizan factores como la etnia en el cálculo del IMC. Los criterios de elegibilidad para la cirugía bariátrica se modifican para las personas que se identifican como parte de la población asiática a un IMC mayor a 27,5. [11]
A partir de 2019, [update]la Academia Estadounidense de Pediatría recomendó la cirugía bariátrica sin límites de elegibilidad basados en la edad bajo las siguientes indicaciones: IMC mayor a 35 con comorbilidad grave, como apnea obstructiva del sueño (índice de apnea-hipopnea superior a 0,5), diabetes tipo 2, hipertensión intracraneal idiopática , esteatohepatitis no alcohólica , enfermedad de Blount , epífisis capital femoral deslizada , enfermedad por reflujo gastroesofágico e hipertensión idiopática o un IMC superior a 40 sin comorbilidades. [17] La cirugía está contraindicada con una causa médicamente corregible de obesidad, abuso de sustancias, embarazo concurrente o planificado, trastorno alimentario o incapacidad para cumplir con las recomendaciones posoperatorias y los cambios obligatorios en el estilo de vida. [17]
Al asesorar a un paciente sobre procedimientos bariátricos, los proveedores adoptan un enfoque interdisciplinario. La evaluación psiquiátrica también es fundamental para determinar el éxito posoperatorio. [18] [19] Las personas con un IMC de 40 o más tienen un riesgo 5 veces mayor de depresión, y la mitad de los candidatos a cirugía bariátrica están deprimidos. [18] [19] Entre los candidatos a cirugía bariátrica y aquellos que se someten a cirugía bariátrica, las condiciones relacionadas con la salud mental, incluidos los trastornos de ansiedad , los trastornos alimentarios y el uso de sustancias , también se informan con mayor frecuencia. [20]
En los adultos, los procedimientos malabsortivos conducen a una mayor pérdida de peso que los procedimientos restrictivos, pero tienen un perfil de riesgo más alto. [21] La banda gástrica es la menos invasiva, por lo que puede ofrecer menos complicaciones, mientras que el bypass gástrico puede ofrecer la mayor pérdida de peso inicial y más sostenible. [21] No se ha encontrado que un solo protocolo sea superior al otro. En una revisión sistemática de 2019, la pérdida de peso estimada (EWL) para cada protocolo quirúrgico es la siguiente: 56,7% para bypass gástrico, 45,9% para banda gástrica, 74,1% para bypass biliopancreático +/- cruce duodenal y 58,3% para gastrectomía en manga. [22] La mayoría de los pacientes siguen siendo obesos (IMC 25-35) después de la cirugía a pesar de una pérdida de peso significativa, y los pacientes con IMC superior a 40 tendieron a perder más peso que aquellos con IMC inferior a 40. [23] [24]
Con respecto al síndrome metabólico , los pacientes de cirugía bariátrica pudieron lograr la remisión 2,4 veces más a menudo que aquellos que se sometieron a un tratamiento no quirúrgico. [25] [23] No se observaron diferencias significativas en los cambios de colesterol o LDL, pero el HDL aumentó en los grupos quirúrgicos, y la reducción de la presión arterial fue variable entre los estudios. [25] [23]
Estudios de cirugía bariátrica para diabetes tipo 2 ( DM2 ) dentro de la población obesa muestran que el 58% prioriza la mejora de la diabetes, mientras que el 33% buscó la cirugía solo para perder peso. [26] Si bien la pérdida de peso es esencial en el manejo de la DM2, mantener las mejoras a largo plazo es un desafío; entre el 50% y el 90% de las personas luchan por lograr un control adecuado de la diabetes, lo que sugiere la necesidad de intervenciones alternativas. [27] [28] En este contexto, los estudios han informado una resolución del 85,3 al 90% de la DM2 después de la cirugía bariátrica, medida por reducciones en los niveles de glucosa plasmática en ayunas y HbA1C , y tasas de remisión de hasta el 74% dos años después de la cirugía. [27] [28] Además, existe una diferencia en la efectividad entre la cirugía bariátrica y las intervenciones tradicionales. El estudio Swedish Obese Subjects (SOS) demostró la diferencia en las tasas de remisión de la diabetes de tipo 2 entre la terapia médica convencional y la cirugía bariátrica: mientras que los métodos convencionales lograron una remisión del 21 % a los dos años y del 12 % a los 10 años, la cirugía bariátrica exhibió una remisión del 72 % a los dos años y del 37 % a los 10 años. [28]
Las reducciones de riesgo relativas asociadas con la cirugía bariátrica son del 61%, 64% y 77% para el desarrollo de diabetes tipo 2, hipertensión y dislipidemia, respectivamente, lo que resalta la eficacia de la cirugía bariátrica en la prevención y resolución de la obesidad crónica. [24] Los predictores de la resolución de la diabetes posoperatoria incluyen el método actual de control de la diabetes, el control adecuado del azúcar en sangre, la edad, la duración de la diabetes y la circunferencia de la cintura. [26]
La cirugía bariátrica también juega un papel en la reducción del uso de medicamentos. [27] [24] Durante el seguimiento posoperatorio, el 76% de las personas suspendieron el uso de insulina, mientras que el 62% ya no necesitó ningún medicamento para la diabetes de tipo 2. [27] [24]
La cirugía bariátrica también se considera para personas con diabetes de tipo 2 de reciente aparición y obesidad, aunque el nivel de mejoría puede ser ligeramente menor. [28] [24] [27] La Federación Internacional de Diabetes recomienda la cirugía bariátrica en determinadas circunstancias, incluido el fracaso de la terapia convencional para el peso y la diabetes de tipo 2 en personas con un IMC de 30 a 35. [ 28] Sin embargo, los Centros de Servicios de Medicare y Medicaid mantienen su recomendación de cirugía bariátrica solo para aquellos con un IMC superior a 35. [28]
Un metaanálisis de 2021 encontró que la cirugía bariátrica se asoció con reducciones del 59% y el 30% en la mortalidad por todas las causas entre los adultos obesos con o sin diabetes tipo 2 respectivamente. [9] También encontró que la esperanza de vida media fue 9 años más larga para los adultos obesos con diabetes que recibieron cirugía bariátrica en comparación con la atención de rutina (no quirúrgica), mientras que la ganancia de la esperanza de vida fue 5 años más larga para los adultos obesos sin diabetes. [9] El riesgo general de cáncer en pacientes de cirugía bariátrica se redujo en un 44%, especialmente en cáncer colorrectal, endometrial, de mama y de ovario. [29] Las mejoras en la salud cardiovascular son los cambios mejor descritos después de la cirugía bariátrica, con reducciones notables en la incidencia de accidente cerebrovascular (excepto en pacientes con DM2), ataque cardíaco, fibrilación auricular, mortalidad cardiovascular por todas las causas y cardiopatía isquémica. [29] [24]
La cirugía bariátrica en pacientes mayores es un problema de seguridad; no se conocen los beneficios y riesgos relativos en esta población. [30]
La posición de la Sociedad Americana de Cirugía Metabólica y Bariátrica a partir de 2017 [update]fue que no se entendía claramente si los tratamientos médicos para bajar de peso o la cirugía bariátrica tenían un efecto en la respuesta a los tratamientos posteriores para la infertilidad tanto en hombres como en mujeres. [31] La cirugía bariátrica reduce el riesgo de diabetes gestacional y trastornos hipertensivos del embarazo en mujeres que luego quedan embarazadas, pero aumenta el riesgo de parto prematuro y anemia materna. [29] [32] Para las mujeres con SOP , después de la operación tiende a haber una reducción en la irregularidad menstrual, el hirsutismo , la infertilidad y la prevalencia general del SOP se reduce a los 12 y 23 meses. [29]
Entre las personas que buscan una cirugía bariátrica, es común que se informen trastornos de salud mental preoperatorios. [33] [20] Algunos estudios indican que la salud psicológica puede mejorar después de la cirugía bariátrica, debido en parte a una mejor imagen corporal, autoestima y cambio en el autoconcepto; estos hallazgos se encontraron en niños (ver Consideraciones en pacientes adolescentes a continuación). [34] La cirugía bariátrica se ha asociado constantemente con disminuciones posoperatorias de los síntomas de depresión y una reducción de la gravedad. [34]
La cirugía para bajar de peso en adultos se asocia con un riesgo elevado de complicaciones en comparación con los tratamientos no quirúrgicos para la obesidad. [35]
El riesgo general de mortalidad es bajo en la cirugía bariátrica, de 0 a 0,01 %. Las complicaciones graves, como la perforación gástrica o la necrosis, se han reducido significativamente gracias a una mejor experiencia y formación quirúrgicas. La morbilidad de la cirugía bariátrica también es baja, un 5 %. [21] [25] [29] De hecho, varios estudios han informado de una reducción de la mortalidad general a largo plazo por todas las causas en comparación con los controles. [21] [25] [29] Sin embargo, las poblaciones obesas mantienen un riesgo elevado de enfermedad y mortalidad en comparación con la población general incluso después de la cirugía, por lo que la mortalidad elevada después de la cirugía puede estar relacionada con las complicaciones en curso de la enfermedad existente relacionada con la obesidad. [21] [25] [29]
El porcentaje de procedimientos que requirieron reoperaciones debido a complicaciones fue del 8% para la banda gástrica ajustable , del 6% después del bypass gástrico Roux-en-Y , del 1% para la gastrectomía en manga y del 5% después de la derivación biliopancreática. [23] Durante un estudio de 10 años mientras se utilizaba un modelo de datos común para permitir comparaciones, el 9% de los pacientes que recibieron una gastrectomía en manga requirieron algún tipo de reoperación dentro de los 5 años en comparación con el 12% de los pacientes que recibieron un bypass gástrico Roux-en-Y. Ambos efectos fueron menores que los informados con la banda gástrica ajustable. [36]
La cirugía bariátrica laparoscópica requiere una estadía hospitalaria promedio de 2 a 5 días, salvo posibles complicaciones. [37] Los procedimientos mínimamente invasivos (es decir, banda gástrica ajustable ) tienden a tener menos complicaciones que los procedimientos abiertos (es decir, Roux-en-Y ). [21] [29] Al igual que otros procedimientos quirúrgicos, existe un riesgo de atelectasia (colapso de las vías respiratorias pequeñas) y derrame pleural (acumulación de líquido en los pulmones), y neumonía que tiende a estar menos asociada con los procedimientos mínimamente invasivos. [21] [29]
Las complicaciones específicas del procedimiento de banda gástrica laparoscópica incluyen perforación esofágica por el avance de la sonda de calibración, perforación gástrica por la creación de un túnel gástrico retrógrado, dilatación esofágica y dilatación aguda de la bolsa gástrica debido a la mala posición de la banda gástrica. [21] La mala posición de la banda gástrica puede ser devastadora y provocar prolapso gástrico, sobredistensión y, como resultado, isquemia y necrosis gástrica. [21] La erosión y migración de la banda también pueden ocurrir después de la operación, en cuyo caso, si más del 50% de la circunferencia de la banda migra, entonces es necesario un reposicionamiento quirúrgico. [21]
Los riesgos del bypass gástrico Roux-en-Y incluyen estenosis anastomótica (estrechamiento del intestino donde se vuelven a unir los dos segmentos), sangrado, fugas, formación de fístulas , úlceras (úlceras cerca del segmento vuelto a unir), hernia interna, obstrucción del intestino delgado , cálculos renales y cálculos biliares. [21] La obstrucción intestinal tiende a ser más difícil de diagnosticar en pacientes poscirugía bariátrica debido a su capacidad reducida para vomitar; los síntomas implican principalmente dolor abdominal y son intermitentes debido a la torsión y destorsión del mesenterio intestinal . [21]
La gastrectomía en manga también conlleva un pequeño riesgo de estenosis, fugas en la línea de grapas, formación de estenosis, fugas, formación de fístulas, sangrado y enfermedad por reflujo gastroesofágico (también conocida como ERGE o acidez estomacal). [15] [21]
Las deficiencias de micronutrientes como hierro (15%), vitamina D, vitamina B12, vitaminas liposolubles, tiamina y folato son comunes después de los procedimientos bariátricos. [21] [23] Dichas deficiencias se potencian por alteraciones en la absorción y falta de apetito y a menudo requieren suplementación. En particular, la deficiencia crónica de vitamina D puede contribuir a la osteoporosis ; las fracturas por insuficiencia, especialmente de la extremidad superior, tienen una mayor incidencia en pacientes de cirugía bariátrica. [21] [29] La gastrectomía en manga conduce a menos deficiencias vitamínicas a largo plazo en comparación con la banda gástrica.
La complicación más común, especialmente después de la gastrectomía en manga, es la ERGE, que puede ocurrir en hasta el 25% de los casos. [38] El síndrome de dumping (vaciamiento rápido del contenido estomacal no digerido) es otra complicación común de la cirugía bariátrica, especialmente después de Roux-en-Y, que se clasifica además en síndrome de dumping temprano y tardío. [38] El síndrome de dumping en algunos casos puede estar asociado con una pérdida de peso más eficiente, sin embargo, puede ser incómodo. [38] Los síntomas del síndrome de dumping incluyen náuseas, diarrea, calambres abdominales dolorosos, hinchazón y síntomas autonómicos como taquicardia, palpitaciones, sofocos y sudoración. [38] El síndrome de dumping temprano (vaciamiento dentro de 1 hora de comer) también se asocia con una caída rápida de la presión arterial, que puede causar desmayos. [38] El síndrome de dumping tardío se caracteriza por un bajo nivel de azúcar en sangre 1 a 3 horas después de una comida, que se presenta con palpitaciones, temblor, sudoración, sensación de desmayo e irritabilidad. [38] El síndrome de dumping se mitiga mejor consumiendo comidas pequeñas y evitando alimentos con alto contenido de carbohidratos o grasas. [38]
La pérdida rápida de peso después de la cirugía de obesidad puede contribuir al desarrollo de cálculos biliares , especialmente a los 6 y 18 meses. [21] [23] Las estimaciones de prevalencia de cálculos biliares sintomáticos después del bypass gástrico Roux-En-Y varían entre el 3 y el 13 %. [15] Se ha demostrado que el riesgo de cálculos biliares después de la cirugía bariátrica es mayor entre las mujeres. [39]
Los cálculos renales son comunes después del bypass gástrico Roux-En-Y, con estimaciones de prevalencia que varían entre el 7 y el 11 %. [15] Todas las modalidades quirúrgicas se asocian con un aumento significativo del riesgo de cálculos renales en comparación con el tratamiento de pérdida de peso no quirúrgico, siendo la derivación biliopancreática la más asociada con un aumento de diez veces en un estudio. [40]
La cirugía bariátrica como tratamiento para la obesidad puede provocar deficiencias vitamínicas. En el seguimiento a largo plazo se observaron deficiencias de vitaminas D, E, A, K y B12. [41] Existen pautas para la suplementación con multivitamínicos, pero se informa que las tasas de adherencia son inferiores al 20 %. [42]
El embarazo en pacientes que se han sometido a cirugía bariátrica debe ser controlado cuidadosamente. La mortalidad infantil, el parto prematuro, el tamaño fetal pequeño, las anomalías congénitas y el ingreso en la UCIN son factores elevados en las pacientes que se han sometido a cirugía bariátrica. Se cree que este aumento de los resultados adversos se debe a la desnutrición. [43] En particular, la reducción del folato y el hierro séricos se correlacionan de forma bien establecida con los defectos del tubo neural y el parto prematuro, respectivamente. Las personas que estén considerando quedarse embarazadas deben consultar con su médico antes de concebir para optimizar su salud y su estado nutricional antes del embarazo. [43]
Los procedimientos bariátricos funcionan mediante una variedad de mecanismos, como: alteración de las hormonas intestinales, reducción del tamaño del intestino (reduciendo la cantidad de alimentos que pueden pasar a través de él) y reducción o bloqueo de la absorción de nutrientes. [2] [44] La distinción entre estos mecanismos y los que están en funcionamiento para un procedimiento bariátrico en particular no siempre está claramente definida, ya que un solo procedimiento puede utilizar múltiples mecanismos. [2] [3] Por ejemplo, si bien inicialmente se pensó que la gastrectomía en manga (que se analiza a continuación) funcionaba simplemente reduciendo el tamaño del estómago, la investigación ha comenzado a dilucidar también los cambios en la señalización de las hormonas intestinales. [15] Los dos procedimientos que se realizan con mayor frecuencia son la gastrectomía en manga y el bypass gástrico Roux-en-Y (también bypass gástrico biliar), y la gastrectomía en manga representa más de la mitad de todos los procedimientos desde 2014. [15]
Los estudios han demostrado que los procedimientos bariátricos pueden tener efectos adicionales en las hormonas que afectan el hambre y la saciedad (como la grelina y la leptina ), a pesar del desarrollo inicial para apuntar a la reducción de la ingesta de alimentos y/o la absorción de nutrientes. [2] [15] [45] Esto es especialmente importante cuando se considera la durabilidad de la pérdida de peso en comparación con los cambios en el estilo de vida. Si bien la dieta y el ejercicio son esenciales para mantener un peso saludable y la aptitud física, el metabolismo generalmente se desacelera a medida que el individuo pierde peso, un proceso conocido como adaptación metabólica . [45] Por lo tanto, los esfuerzos de las personas obesas por perder peso a menudo se estancan o dan como resultado una recuperación de peso. Se cree que la cirugía bariátrica afecta el "punto de ajuste" del peso, lo que lleva a una pérdida de peso más duradera. Esto no se entiende completamente, pero puede involucrar las vías de señalización celular y las hormonas del hambre/saciedad. [3]
Los procedimientos pueden reducir la ingesta de alimentos al reducir el tamaño del estómago disponible para contener una comida (ver a continuación: manga gástrica o plegado de estómago). Llenar el estómago más rápido permite que una persona se sienta más llena después de una comida más pequeña. [2] [3] [46]
Los procedimientos pueden reducir la cantidad de intestino por el que pasan los alimentos en un esfuerzo por disminuir la absorción de nutrientes de los alimentos. [2] [3] Por ejemplo, un bypass gástrico Roux-en-Y conecta el estómago a una parte más distal del intestino, lo que reduce la capacidad de los intestinos para absorber los nutrientes de los alimentos. [3]

La gastrectomía en manga , también conocida como manga gástrica, es un procedimiento quirúrgico para bajar de peso en el que se reduce el tamaño del estómago mediante la extirpación quirúrgica de una gran parte del estómago, siguiendo la curva principal del estómago. [2] Luego, los bordes abiertos se unen (generalmente con grapas quirúrgicas , suturas o ambas) para dejar el estómago con una forma más parecida a la de un tubo o una manga, con forma de plátano. [15]
El procedimiento se realiza por vía laparoscópica y no es reversible. Se ha comprobado que produce una pérdida de peso comparable a la del bypass gástrico Roux-en-Y . [15] El riesgo de úlceras o estrechamiento del intestino debido a estenosis intestinales es menor con la gastrectomía en manga que con el bypass gástrico Roux-en-Y, pero no es tan eficaz para tratar la ERGE o la diabetes tipo 2. [15]
Esta fue la cirugía bariátrica más comúnmente realizada en 2021 [update]en los Estados Unidos y es una de las dos cirugías bariátricas más comúnmente realizadas en el mundo. [2] [3] Aunque inicialmente se pensó que funcionaba estrictamente reduciendo el tamaño del estómago, investigaciones recientes han demostrado que también hay cambios en las hormonas de señalización intestinal con este procedimiento que conducen a la pérdida de peso. [2] [46]
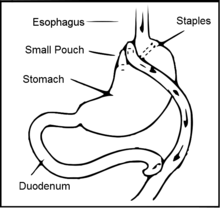
Artículo principal: Cirugía de bypass gástrico
La cirugía de bypass gástrico Roux-en-Y implica la creación de una nueva conexión en el tracto gastrointestinal entre una porción más pequeña del estómago hasta la mitad del intestino delgado . [3]
La cirugía es un procedimiento permanente que tiene como objetivo disminuir la absorción de nutrientes debido a la nueva conexión limitada creada. [3] La cirugía también funciona al afectar las hormonas intestinales, restableciendo los niveles de hambre y saciedad. [3] El estómago físicamente más pequeño y el aumento de las hormonas de saciedad de referencia ayudan a las personas a sentirse llenas con menos comida después de la cirugía. [3]
Esta es la operación más comúnmente realizada para bajar de peso en los Estados Unidos, con aproximadamente 140.000 procedimientos de bypass gástrico realizados en 2005. [15] Sin embargo, desde 2013, la gastrectomía en manga ha superado a la RYGB como el procedimiento bariátrico más común. [15] La RYGB sigue siendo una de las dos cirugías bariátricas más comúnmente realizadas en el mundo. [2] [3]

Artículo principal: Derivación biliopancreática con cruce duodenal
La derivación biliopancreática con cruce duodenal (BPD/DS) es un procedimiento bariátrico ligeramente menos común, pero cuyo uso está aumentando y tiene una eficacia comprobada para la pérdida de peso sostenible. [47]
Este procedimiento consta de varios pasos. En primer lugar, se realiza una gastrectomía en manga (ver la sección anterior). Esta parte del procedimiento provoca una restricción de la ingesta de alimentos debido a la reducción física del tamaño del estómago y es permanente. [47] A continuación, se desconecta el estómago de la parte superior del intestino delgado y se conecta a una parte más alejada del intestino delgado (íleon) , creando la rama digestiva. [47] La sección sobrante de la parte más alejada del intestino delgado se utiliza luego para hacer una conexión que lleva los fluidos digestivos desde la vesícula biliar y el páncreas a la rama digestiva. [47]
La pérdida de peso después de la cirugía se debe en gran medida a la alteración de las hormonas intestinales que controlan el hambre y la saciedad, así como a la restricción física del estómago y la disminución de la absorción de nutrientes. [48] En comparación con la gastrectomía en manga y el bypass gástrico Roux-en-Y, la BPD/DS produce mejores resultados con una pérdida de peso duradera y la resolución de la diabetes tipo 2. [48]

La gastroplastia vertical con banda se utilizó con más frecuencia en la década de 1980 y no suele realizarse en el siglo XXI. [50]
En la gastroplastia vertical con banda, se grapa de forma permanente una parte del estómago para crear un estómago nuevo más pequeño. [50] Este nuevo estómago está físicamente restringido, lo que permite que las personas se sientan llenas con comidas más pequeñas. [51] La pérdida de peso a corto plazo es similar a otros procedimientos bariátricos, pero las complicaciones a largo plazo pueden ser mayores. [51]
Este procedimiento es similar a la cirugía de gastrectomía en manga, pero se crea una manga suturando , en lugar de quitar físicamente el tejido del estómago. [52] Esto permite que la capacidad natural del estómago para absorber nutrientes permanezca intacta. [52] Este procedimiento es reversible, es un procedimiento menos invasivo y no utiliza hardware ni grapas. [53]
La plicatura gástrica reduce significativamente el volumen del estómago del paciente, por lo que cantidades más pequeñas de alimentos proporcionan una sensación de saciedad. [53] En una revisión y metanálisis de 2020, la pérdida de peso a largo plazo no fue tan duradera como otras técnicas bariátricas más comunes. [53] La plicatura gástrica no ha funcionado tan bien como la gastrectomía en manga, y esta última se asocia con una mayor pérdida de peso y menos complicaciones. [52]

La restricción del estómago también se puede crear utilizando una banda de silicona, que se puede ajustar mediante la adición o eliminación de solución salina a través de un puerto colocado justo debajo de la piel, un procedimiento llamado cirugía de banda gástrica ajustable . [30] Esta operación se puede realizar por vía laparoscópica y se conoce comúnmente como "banda gástrica". La pérdida de peso se debe predominantemente a la restricción de la ingesta de nutrientes que se crea por la pequeña bolsa gástrica y la salida estrecha. [30] Se considera un procedimiento quirúrgico relativamente seguro, con una tasa de mortalidad del 0,05%. [30]
El balón intragástrico consiste en colocar un balón desinflado en el estómago y luego llenarlo para disminuir la cantidad de espacio gástrico, lo que produce una sensación de saciedad después de una comida más pequeña. [54] [55] El balón se puede dejar en el estómago durante un máximo de 6 meses y produce una pérdida de peso de 3 IMC o de 3 a 8 kg dentro de varios rangos de estudio. [54] [55] La pérdida de peso con el balón gástrico tiende a ser más modesta que otras intervenciones. El balón intragástrico se puede utilizar antes de otra cirugía bariátrica para ayudar al paciente a alcanzar un peso adecuado para la cirugía, pero se puede utilizar repetidamente y sin relación con otros procedimientos. [55]
Este procedimiento, en el que un cirujano implanta un dispositivo similar a un marcapasos cardíaco, con cables eléctricos que estimulan la superficie externa del estómago, fue objeto de una investigación preliminar en 2015. [56] Se cree que la estimulación eléctrica modifica la actividad del sistema nervioso entérico del estómago, que el cerebro interpreta como una sensación de saciedad o plenitud. Las primeras pruebas sugieren que es menos eficaz que otras formas de cirugía bariátrica. [56]
Un equipo de atención médica realiza un seguimiento minucioso de las personas antes y después de los procedimientos bariátricos. El equipo de atención puede incluir personas de diversas disciplinas, como trabajadores sociales, dietistas y especialistas en control de peso médico . [30] El seguimiento después de la cirugía generalmente se centra en ayudar a evitar complicaciones y hacer un seguimiento del progreso hacia los objetivos de peso corporal. [30] Tener una estructura de apoyo social en el período posoperatorio puede ser beneficioso a medida que las personas atraviesan los cambios que se presentan física y emocionalmente después de la cirugía. [20]
Las restricciones dietéticas después de la recuperación de la cirugía dependen en parte del tipo de cirugía. En general, inmediatamente después de la cirugía bariátrica, la persona se restringe a una dieta líquida clara, que incluye alimentos como caldo , jugos de frutas diluidos o bebidas sin azúcar. [57] Esta dieta se continúa hasta que el tracto gastrointestinal comienza a recuperarse aproximadamente 2 a 3 semanas después de la cirugía. [57] La siguiente etapa proporciona una dieta líquida en puré o sólida blanda que aumenta ligeramente la viscosidad. Esta puede consistir en alimentos ricos en proteínas, líquidos o blandos como batidos de proteínas, carnes blandas y productos lácteos. [30] [57] Se anima a las personas en recuperación a componer su dieta principalmente de alimentos de origen vegetal y proteínas blandas (1,0–1,5 g/kg/día). [30] [57] Durante la recuperación, las personas deben adaptarse a comer más lentamente y evitar comer después de la saciedad; comer en exceso puede provocar náuseas y vómitos. [30] [57] El alcohol se evita por completo en los primeros 6 meses a 1 año después de la cirugía. [57] Algunas personas pueden tomar un multivitamínico diario para compensar la absorción reducida de nutrientes esenciales. [30]
En general, se recomienda a las mujeres evitar el embarazo durante 12 a 24 meses después de una cirugía bariátrica para reducir la posibilidad de restricción del crecimiento intrauterino o deficiencia de nutrientes, ya que una persona que se somete a una cirugía bariátrica probablemente sufrirá una pérdida de peso significativa y cambios en el metabolismo. Con el paso de los años, las tasas de posibles resultados adversos maternos y fetales se reducen para las madres después de una cirugía bariátrica. [29] [32] [57]
Después de que una persona pierde peso con éxito después de una cirugía bariátrica, puede aparecer exceso de piel. [58] Los procedimientos de cirugía plástica bariátrica , a veces llamados contorno corporal, pueden ser una opción para las personas que desean eliminar el exceso de piel después de un gran cambio de peso. [59] Las áreas objetivo incluyen los brazos, las nalgas y los muslos, el abdomen y los senos, y los cambios ocurren lentamente a lo largo de los años. [60]
Las técnicas para la pérdida de peso se han reportado durante décadas, con una transición más formal a notar la pérdida de peso después de la intervención quirúrgica en la década de 1950, cuando se observó la pérdida de peso posterior al acortamiento quirúrgico del intestino delgado en perros y personas. [61] [62] Específicamente, la anastomosis entre las porciones superior e inferior del intestino delgado para omitir o desviar parte del intestino delgado condujo a lo que se llamó el bypass yeyuno-ileal . [62] Una versión modificada de este procedimiento mostró una mejora a largo plazo de los niveles de lípidos en personas con niveles altos conocidos de colesterol después del procedimiento. [62]
Una modificación posterior del procedimiento de bypass logró la pérdida de peso en la obesidad, durante la cual se realizó una anastomosis entre el intestino delgado y el intestino inferior superior, conocida como bypass yeyunocólico . [61] A fines de la década de 1960, el inicio de la cirugía bariátrica siguió al desarrollo de un procedimiento para derivar partes del estómago: el bypass gástrico . [61] [62]
En el siglo XXI, las tasas de obesidad aumentaron a nivel mundial y, con ello, se produjo un aumento proporcional de las enfermedades y complicaciones relacionadas. [15] [63] En los Estados Unidos, durante el período 2017-20, se estimó que el 40 % de los adultos eran obesos, frente al 30 % en 1999-2000. [15] Los costos del tratamiento de la obesidad y las afecciones relacionadas tienen un gran impacto económico a nivel mundial. [64] [65] Este impacto económico es resultado del tratamiento directo de la obesidad, el tratamiento de las afecciones relacionadas con la obesidad, así como otras pérdidas económicas derivadas de la disminución de la productividad de la fuerza laboral. [15] [65]
La cirugía bariátrica es rentable en comparación con los ahorros estimados a partir del tratamiento o la prevención de enfermedades relacionadas con la obesidad. [65] La rentabilidad se produce a nivel individual debido a menores gastos de atención médica por medicamentos, y a nivel nacional con una reducción en los costos generales de atención médica a lo largo de la vida. [66] [65]
A principios del siglo XXI, la obesidad entre niños y adolescentes aumentó a nivel mundial, al igual que las opciones de tratamiento, incluidos cambios en el estilo de vida, tratamientos farmacológicos y procedimientos quirúrgicos. [67] [68] Las complicaciones médicas y los problemas de salud asociados con la obesidad infantil pueden tener efectos a corto o largo plazo, con una creciente preocupación por una posible disminución de la esperanza de vida general . [68] [69] La obesidad infantil puede afectar la salud mental e impactar las prácticas alimentarias. [68]
Las dificultades que rodean la selección del tratamiento de la obesidad entre niños y adolescentes incluyen consideraciones éticas a la hora de obtener el consentimiento de aquellos que pueden no ser capaces de hacerlo sin la guía de un adulto o de entender los posibles efectos duraderos de los procedimientos invasivos. [67] [70] Entre los datos de ensayos controlados aleatorios de alta calidad para el tratamiento quirúrgico de la obesidad, muchos estudios no son específicos para niños y adolescentes. [71] Existen preocupaciones por el acoso por el sobrepeso o la imagen corporal en aquellos con obesidad infantil; también se producen autolesiones entre los niños y adolescentes acosados por su peso. [68]
Los procedimientos quirúrgicos bariátricos disponibles para adolescentes incluyen: bypass gástrico Roux-en-Y, gastrectomía vertical en manga y banda gástrica ajustable. [72] Varias organizaciones han creado pautas para las indicaciones de cirugía bariátrica en niños y adolescentes. En 2022-23, dichas pautas se superpusieron con recomendaciones para el posible manejo quirúrgico bariátrico en niños y adolescentes con un IMC de 40 o más, o un IMC de 35 o más que también experimentaron experiencias relacionadas. [73] [11] [74]
Las revisiones han demostrado una pérdida de peso similar en adolescentes después de la cirugía bariátrica que en adultos. [75] También se ha demostrado una reducción de los trastornos alimentarios durante varios años después de la cirugía bariátrica en adolescentes después de la cirugía bariátrica. [75] La reducción a largo plazo o la resolución de las afecciones relacionadas con el peso, como la diabetes y la presión arterial alta , se produjo en adolescentes después de la cirugía bariátrica. [76] Los efectos a largo plazo de la cirugía bariátrica en adolescentes siguen siendo objeto de investigación, a partir de 2023. [75] [76]
cirugía bariátrica representa el enfoque más eficaz para la pérdida de peso.
La cirugía bariátrica es actualmente el tratamiento más eficaz para la obesidad mórbida.
todo el mundo, la prevalencia de la obesidad en mujeres en edad reproductiva está aumentando. Actualmente, la cirugía bariátrica se considera la solución más eficaz y a largo plazo para este problema.