
La privación del sueño , también conocida como insuficiencia de sueño [2] o insomnio , es la condición de no tener una duración y/o calidad de sueño adecuadas para mantener un estado de alerta, rendimiento y salud adecuados. Puede ser crónica o aguda y puede variar ampliamente en gravedad. Todos los animales conocidos duermen o muestran algún tipo de comportamiento de sueño, y la importancia del sueño es evidente para los humanos, ya que casi un tercio de la vida de una persona se pasa durmiendo. [2] La privación del sueño es común, ya que afecta a aproximadamente 1/3 de la población. [3]
La National Sleep Foundation recomienda que los adultos duerman de 7 a 9 horas por noche, mientras que los niños y adolescentes necesitan incluso más. Por ejemplo, en el caso de las personas sanas con un sueño normal, la duración adecuada del sueño para los niños en edad escolar es de entre 9 y 11 horas. [4] [5] La privación aguda del sueño se produce cuando una persona duerme menos de lo habitual o no duerme en absoluto durante un breve período de tiempo, que normalmente dura uno o dos días, pero tiende a seguir el patrón de insomnio durante más tiempo sin que intervengan factores externos. La privación crónica del sueño se produce cuando una persona duerme de forma rutinaria menos de la cantidad óptima para un funcionamiento óptimo. La cantidad de sueño necesaria puede depender de la calidad del sueño, la edad, el embarazo y el nivel de privación del sueño. La privación del sueño está relacionada con diversos resultados adversos para la salud, como deterioro cognitivo, alteraciones del estado de ánimo y mayor riesgo de enfermedades crónicas. Un metaanálisis publicado en Sleep Medicine Reviews indica que las personas que sufren privación crónica del sueño tienen un mayor riesgo de desarrollar enfermedades como la obesidad, la diabetes y las enfermedades cardiovasculares. [ cita requerida ]
La falta de sueño se ha relacionado con el aumento de peso, la hipertensión arterial, la diabetes, la depresión, las enfermedades cardíacas y los accidentes cerebrovasculares. [6] La falta de sueño también puede provocar ansiedad elevada, irritabilidad, comportamiento errático, mal funcionamiento y rendimiento cognitivo y episodios psicóticos. [7] Un estado crónico de restricción del sueño afecta negativamente al cerebro y a la función cognitiva . [8] Sin embargo, en un subconjunto de casos, la falta de sueño puede conducir paradójicamente a un aumento de la energía y el estado de alerta; aunque nunca se han evaluado sus consecuencias a largo plazo, la falta de sueño se ha utilizado incluso como tratamiento para la depresión. [9] [10]
Hasta la fecha, la mayoría de los estudios sobre la privación del sueño se han centrado en la privación aguda del sueño, lo que sugiere que la privación aguda del sueño puede causar daños significativos a las funciones cognitivas, emocionales y físicas y a los mecanismos cerebrales. [11] Pocos estudios han comparado los efectos de la privación total aguda del sueño y la restricción parcial crónica del sueño. [8] Una ausencia completa del sueño durante un largo período no es frecuente en humanos (a menos que tengan insomnio fatal o problemas específicos causados por una cirugía); parece que no se pueden evitar los microsueños breves. [12] La privación total del sueño a largo plazo ha causado la muerte en animales de laboratorio. [13]
Las revisiones diferencian entre no dormir durante un período de tiempo corto, como una noche ("privación del sueño"), y dormir menos de lo necesario durante un período más largo ("restricción del sueño"). La privación del sueño se consideró más impactante a corto plazo, pero la restricción del sueño tuvo efectos similares durante un período más largo. [14] [15] [16] [17] [18] Un estudio de 2022 encontró que en la mayoría de los casos los cambios inducidos por la pérdida crónica o aguda del sueño aumentaron o disminuyeron a lo largo del día. [19]
La deuda de sueño se refiere a la acumulación de sueño óptimo perdido. Se sabe que la falta de sueño es acumulativa. [20] Esto significa que la fatiga y el sueño perdidos como resultado, por ejemplo, de permanecer despierto toda la noche, se trasladarían al día siguiente. [21] [22] [23] No dormir lo suficiente durante un par de días acumula una deficiencia y hace que aparezcan los síntomas de falta de sueño. Una persona bien descansada y saludable generalmente pasará menos tiempo en la fase REM del sueño. Los estudios han demostrado una relación inversa entre el tiempo transcurrido en la fase REM del sueño y la vigilia posterior durante las horas de vigilia. [24] El insomnio a corto plazo puede ser inducido por el estrés o cuando el cuerpo experimenta cambios en el entorno y el régimen. [25]
El insomnio es un trastorno del sueño en el que las personas tienen dificultad para conciliar el sueño o permanecer dormidas durante el tiempo deseado. [26] [27] [28] [29] El insomnio puede ser un factor que provoque privación del sueño.
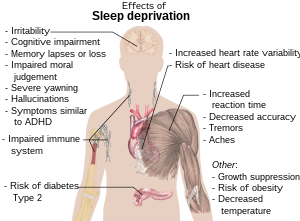
Los efectos de la falta de sueño pueden incluir:
Un estudio sugirió, basado en neuroimágenes, que 35 horas de privación total de sueño en controles sanos afectaron negativamente la capacidad del cerebro de poner un evento emocional en la perspectiva adecuada y dar una respuesta controlada y adecuada al evento. [31]
Según las últimas investigaciones, la falta de sueño puede causar más daño de lo que se creía y puede conducir a la pérdida permanente de células cerebrales. [32] Los efectos negativos de la falta de sueño sobre el estado de alerta y el rendimiento cognitivo sugieren una disminución de la actividad y la función cerebral. Estos cambios se producen principalmente en dos regiones: el tálamo , una estructura implicada en el estado de alerta y la atención, y la corteza prefrontal , una región que contribuye al estado de alerta, la atención y los procesos cognitivos de orden superior. [33] Curiosamente, los efectos de la falta de sueño parecen ser constantes en los "búhos nocturnos" y los "madrugadores", o en diferentes cronotipos de sueño, como revelan la fMRI y la teoría de grafos . [34]

Estudios en roedores muestran que la respuesta a la lesión neuronal debido a la privación aguda del sueño es adaptativa antes de tres horas de pérdida de sueño por noche y se vuelve maladaptativa, y la apoptosis ocurre después. [35] Estudios en ratones muestran que la muerte neuronal (en el hipocampo , locus coeruleus y PFC medial ) ocurre después de dos días de privación del sueño REM . Sin embargo, los ratones no modelan bien los efectos en humanos ya que duermen un tercio de la duración del sueño REM de los humanos y la caspasa-3 , el principal efector de la apoptosis, mata tres veces el número de células en humanos que en ratones. [36] Tampoco se tiene en cuenta en casi todos los estudios que la privación aguda del sueño REM induce apoptosis neuronal duradera (> 20 días) en ratones, y la tasa de apoptosis aumenta el día siguiente a su final, por lo que la cantidad de apoptosis a menudo se subestima en ratones porque los experimentos casi siempre la miden el día que termina la privación del sueño. [37] Por estas razones, tanto el tiempo antes de que las células se degeneren como el grado de degeneración podrían estar muy subestimados en los seres humanos.
Estos estudios histológicos no se pueden realizar en humanos por razones éticas, pero los estudios a largo plazo muestran que la calidad del sueño está más asociada con la reducción del volumen de materia gris [38] que la edad [39] , que ocurre en áreas como el precuneo . [40]

El sueño es necesario para reparar el daño celular causado por las especies reactivas de oxígeno y el daño al ADN. Durante la privación prolongada del sueño, el daño celular se acumula hasta un punto crítico que desencadena la degeneración celular y la apoptosis. La privación del sueño REM provoca un aumento de la noradrenalina (que, por cierto, hace que la persona privada de sueño se estrese) debido a que las neuronas del locus coeruleus que la producen no dejan de hacerlo, lo que provoca un aumento de la actividad de la bomba Na⁺/K⁺-ATPasa , que a su vez activa la vía intrínseca de la apoptosis [41] y previene la autofagia, que también induce la vía mitocondrial de la apoptosis.
El sueño fuera de la fase REM puede permitir que las enzimas reparen el daño a las células cerebrales causado por los radicales libres . La actividad metabólica elevada durante la vigilia daña las enzimas mismas, impidiendo una reparación eficiente. Este estudio observó la primera evidencia de daño cerebral en ratas como resultado directo de la falta de sueño. [42]
Una revisión de 2009 encontró que la falta de sueño tenía una amplia gama de efectos cognitivos y neuroconductuales, incluyendo atención inestable, desaceleración de los tiempos de respuesta, disminución del rendimiento de la memoria, reducción del aprendizaje de tareas cognitivas, deterioro del rendimiento en tareas que requieren pensamiento divergente, perseverancia con soluciones ineficaces, deterioro del rendimiento a medida que aumenta la duración de la tarea y creciente descuido de actividades consideradas no esenciales. [43]
Los lapsos de atención también se extienden a dominios más críticos en los que las consecuencias pueden ser de vida o muerte; los accidentes automovilísticos y los desastres industriales pueden ser resultado de la falta de atención atribuible a la falta de sueño. Para medir empíricamente la magnitud de los déficits de atención, los investigadores suelen emplear la tarea de vigilancia psicomotora (PVT), que requiere que el sujeto presione un botón en respuesta a una luz a intervalos aleatorios. El hecho de no presionar el botón en respuesta al estímulo (luz) se registra como un error, atribuible a los microsueños que ocurren como producto de la falta de sueño. [44]
Un aspecto crucial es que las evaluaciones subjetivas que los individuos hacen de su fatiga a menudo no predicen el desempeño real en la prueba PVT. Si bien las personas totalmente privadas de sueño suelen ser conscientes del grado de su deterioro, los lapsos debidos a la privación crónica (menor) del sueño pueden acumularse con el tiempo de modo que sean iguales en número y gravedad a los lapsos que ocurren debido a la privación total (aguda) del sueño. Sin embargo, las personas con privación crónica del sueño continúan considerándose considerablemente menos afectadas que los participantes totalmente privados de sueño. [45] Dado que las personas generalmente evalúan su capacidad en tareas como conducir de manera subjetiva, sus evaluaciones pueden llevarlas a la falsa conclusión de que pueden realizar tareas que requieren atención constante cuando, de hecho, sus capacidades están deterioradas. [ cita requerida ]
Según un estudio de 2000, la falta de sueño puede tener algunos de los mismos efectos nocivos que el estado de embriaguez. [46] Las personas que condujeron después de estar despiertas durante 17 a 19 horas tuvieron un peor rendimiento que aquellas con un nivel de alcohol en sangre del 0,05 por ciento, que es el límite legal para conducir ebrio en la mayoría de los países de Europa occidental y Australia. Otro estudio sugirió que el rendimiento comienza a degradarse después de 16 horas de vigilia, y 21 horas de vigilia equivalían a un contenido de alcohol en sangre del 0,08 por ciento, que es el límite de alcohol en sangre para conducir ebrio en Canadá, los EE. UU. y el Reino Unido [47].
La fatiga de los conductores de camiones y vehículos de pasajeros ha llamado la atención de las autoridades en muchos países, donde se han introducido leyes específicas con el objetivo de reducir el riesgo de accidentes de tráfico debido a la fatiga del conductor. Las normas relativas a la duración mínima de las pausas, la duración máxima de los turnos y el tiempo mínimo entre turnos son comunes en las normas de conducción utilizadas en diferentes países y regiones, como las normas sobre el horario laboral de los conductores en la Unión Europea y las normas sobre el horario de servicio en los Estados Unidos. La Academia Estadounidense de Medicina del Sueño (AASM) informa que una de cada cinco lesiones graves en vehículos de motor está relacionada con la fatiga del conductor. La Fundación Nacional del Sueño identifica varias señales de advertencia de que un conductor está peligrosamente fatigado. Estas incluyen bajar la ventanilla, subir el volumen de la radio, tener problemas para mantener los ojos abiertos, asentir con la cabeza, salirse del carril y soñar despierto. Corren un riesgo especial los conductores solitarios entre la medianoche y las 6:00 a. m. [48]
La falta de sueño puede afectar negativamente el rendimiento general y ha provocado accidentes mortales importantes. Debido en gran parte al accidente de febrero de 2009 del vuelo 3407 de Colgan Air , que mató a 50 personas y se atribuyó parcialmente a la fatiga del piloto, la FAA revisó sus procedimientos para garantizar que los pilotos estuvieran lo suficientemente descansados. Los controladores de tráfico aéreo estuvieron bajo escrutinio cuando, en 2010, hubo 10 incidentes de controladores que se quedaron dormidos durante el turno. La práctica común de los turnos de rotación causó privación del sueño y fue un factor que contribuyó a todos los incidentes de control de tráfico aéreo. La FAA revisó sus prácticas para los cambios de turno y los hallazgos mostraron que los controladores no estaban bien descansados. [49] Un estudio de 2004 también encontró que los residentes médicos con menos de cuatro horas de sueño por noche cometían más del doble de errores que el 11% de los residentes encuestados que dormían más de siete horas por noche. [50]
Veinticuatro horas de privación continua del sueño dan como resultado la elección de tareas matemáticas menos difíciles sin una disminución en los informes subjetivos del esfuerzo aplicado a la tarea. [ cita requerida ] La pérdida de sueño que ocurre naturalmente afecta la elección de tareas cotidianas, de modo que las tareas de bajo esfuerzo son las más comúnmente seleccionadas. [ cita requerida ] Los adolescentes que experimentan menos sueño muestran una menor disposición a participar en actividades deportivas que requieren esfuerzo a través de la coordinación motora fina y la atención a los detalles. [ 51 ] [ 52 ]
Los astronautas han informado de errores de rendimiento y disminución de la capacidad cognitiva durante períodos de largas horas de trabajo y vigilia, así como pérdida de sueño causada por la alteración del ritmo circadiano y factores ambientales. [53]
Los déficits en la atención y la memoria de trabajo son uno de los más importantes; [8] estos lapsos en las rutinas cotidianas pueden llevar a resultados desafortunados, desde olvidar ingredientes mientras se cocina hasta perder una frase mientras se toman notas. La realización de tareas que requieren atención parece estar correlacionada con la cantidad de horas de sueño recibidas cada noche, disminuyendo en función de las horas de privación de sueño. [54] La memoria de trabajo se prueba con métodos como las tareas de elección-tiempo de reacción. [8]
La falta de sueño puede tener un impacto negativo en el estado de ánimo. [55] Permanecer despierto toda la noche o tomar un turno de noche inesperado puede hacer que uno se sienta irritable. Una vez que uno recupera el sueño, el estado de ánimo a menudo regresa a la normalidad. Incluso la falta parcial de sueño puede tener un impacto significativo en el estado de ánimo. En un estudio, los sujetos informaron un aumento de somnolencia, fatiga, confusión, tensión y alteración total del estado de ánimo, que se recuperaron a su estado de ánimo inicial después de una o dos noches completas de sueño. [56] [57]
La depresión y el sueño tienen una relación bidireccional. La falta de sueño puede conducir al desarrollo de depresión, y la depresión puede causar insomnio , hipersomnia o apnea obstructiva del sueño . [58] [59] Alrededor del 75% de los pacientes adultos con depresión pueden presentar insomnio. [60] La privación del sueño, ya sea total o no, puede inducir una ansiedad significativa, y las privaciones de sueño más prolongadas tienden a resultar en un mayor nivel de ansiedad. [61]
La privación del sueño también ha demostrado tener algunos efectos positivos en el estado de ánimo y puede utilizarse para tratar la depresión. [10] El cronotipo puede afectar la forma en que la privación del sueño influye en el estado de ánimo. Las personas con preferencia por el sueño matutino (período de sueño adelantado o "alondra") se deprimen más después de la privación del sueño, mientras que las personas con preferencia por el sueño vespertino (período de sueño retrasado o "búho") muestran una mejora en el estado de ánimo. [62]
El estado de ánimo y los estados mentales también pueden afectar el sueño. El aumento de la agitación y la excitación por ansiedad o estrés pueden mantener a la persona más despierta, despierta y alerta. [56]
Un estudio ha demostrado que la somnolencia aumenta la sensación subjetiva de vejez, y que la somnolencia extrema hace que las personas se sientan 10 años mayores. [63] Otros estudios también han demostrado una correlación entre una edad subjetiva relativamente avanzada y una mala calidad del sueño. [64] [65]
La falta y la interrupción del sueño se asocian con fatiga posterior . [66] [67] La fatiga tiene efectos y características diferentes a la falta de sueño.
La propensión al sueño se puede definir como la disposición a pasar del estado de vigilia al sueño o la capacidad de permanecer dormido si ya se está durmiendo. [68] La privación del sueño aumenta esta propensión, que se puede medir mediante polisomnografía (PSG) como una reducción de la latencia del sueño (el tiempo necesario para conciliar el sueño). [69] Un indicador de la propensión al sueño también se puede ver en el acortamiento de la transición de las etapas ligeras del sueño no REM a oscilaciones de ondas lentas más profundas. [69]
En promedio, la latencia en adultos sanos disminuye unos minutos después de una noche sin dormir, y la latencia desde el inicio del sueño hasta el sueño de ondas lentas se reduce a la mitad. [69] La latencia del sueño generalmente se mide con la prueba de latencia múltiple del sueño (MSLT). En cambio, la prueba de mantenimiento de la vigilia (MWT) también utiliza la latencia del sueño, pero esta vez como una medida de la capacidad de los participantes para permanecer despiertos (cuando se les pide que lo hagan) en lugar de quedarse dormidos. [69]
Algunas investigaciones muestran que la falta de sueño desregula el ciclo sueño-vigilia. [69] Múltiples estudios que identificaron el papel del hipotálamo y de múltiples sistemas neuronales que controlan los ritmos circadianos y la homeostasis han sido útiles para comprender mejor la falta de sueño. [69] [70]
Para describir el curso temporal del ciclo sueño-vigilia, se puede mencionar un modelo de regulación del sueño de dos procesos. [69] Este modelo propone un proceso homeostático (Proceso S) y un proceso circadiano (Proceso C) que interactúan para definir el tiempo y la intensidad del sueño. [71] El Proceso S representa el impulso para dormir, que aumenta durante la vigilia y disminuye durante el sueño hasta un nivel umbral definido, mientras que el Proceso C es el oscilador responsable de estos niveles. Cuando se está privado de sueño, la presión homeostática se acumula hasta el punto de que las funciones de vigilia se degradarán incluso en el impulso circadiano más alto para la vigilia. [69] [71]
Los microsueños son períodos de sueño breve que ocurren con mayor frecuencia cuando una persona tiene un nivel significativo de privación del sueño. [72] Los microsueños suelen durar unos pocos segundos, normalmente no más de 15 segundos, [73] y ocurren con mayor frecuencia cuando una persona está tratando de mantenerse despierta cuando tiene sueño. [74] La persona suele caer en microsueño mientras realiza una tarea monótona como conducir, leer un libro o mirar fijamente una computadora . [75] Los microsueños son similares a los desmayos , y una persona que los experimenta no es consciente de que están ocurriendo.
Se ha observado un tipo de sueño aún más ligero en ratas que se mantuvieron despiertas durante largos períodos de tiempo. En un proceso conocido como sueño local , regiones cerebrales específicas localizadas entraron en períodos de estados NREM cortos (~80 ms) pero frecuentes (~40/min). A pesar de los períodos de encendido y apagado en los que las neuronas se apagaron, las ratas parecían estar despiertas, aunque obtuvieron malos resultados en las pruebas. [76]
La disminución de la duración del sueño se asocia con muchas consecuencias cardiovasculares adversas. [77] [78] [79] [80] La Asociación Estadounidense del Corazón ha declarado que la restricción del sueño es un factor de riesgo para los perfiles y resultados cardiometabólicos adversos. La organización recomienda hábitos de sueño saludables para una salud cardíaca ideal, junto con otros factores bien conocidos como la presión arterial, el colesterol, la dieta, la glucosa, el peso, el tabaquismo y la actividad física. [81] Los Centros para el Control y la Prevención de Enfermedades han señalado que los adultos que duermen menos de siete horas al día tienen más probabilidades de tener enfermedades crónicas, como ataque cardíaco, enfermedad cardíaca coronaria y accidente cerebrovascular, en comparación con aquellos con una cantidad adecuada de sueño. [82]
En un estudio que siguió a más de 160.000 adultos sanos y no obesos, los sujetos que informaron que dormían menos de seis horas al día tenían un mayor riesgo de desarrollar múltiples factores de riesgo cardiometabólico. Presentaban mayor obesidad central, niveles elevados de glucosa en ayunas, hipertensión, lipoproteínas de alta densidad bajas, hipertrigliceridemia y síndrome metabólico. La presencia o ausencia de síntomas de insomnio no modificó los efectos de la duración del sueño en este estudio. [83]
El Biobanco del Reino Unido estudió a casi 500.000 adultos que no padecían enfermedades cardiovasculares y los sujetos que dormían menos de seis horas al día presentaban un aumento del 20 por ciento en el riesgo de desarrollar un infarto de miocardio (IM) durante un período de seguimiento de siete años. Curiosamente, una duración prolongada del sueño de más de nueve horas por noche también fue un factor de riesgo. [84]
Entre las innumerables consecuencias para la salud que puede causar la falta de sueño, una de ellas es la alteración del sistema inmunológico. Si bien no se entiende con claridad, los investigadores creen que el sueño es esencial para proporcionar suficiente energía para que el sistema inmunológico funcione y permitir que se produzca la inflamación durante el sueño. Además, así como el sueño puede reforzar la memoria en el cerebro de una persona, puede ayudar a consolidar la memoria del sistema inmunológico, o inmunidad adaptativa . [85] [86]
La calidad del sueño está directamente relacionada con los niveles de inmunidad. El equipo, dirigido por el profesor Cohen de la Universidad Carnegie Mellon en Estados Unidos, descubrió que incluso una ligera alteración del sueño puede afectar la respuesta del cuerpo al virus del resfriado. Las personas con una mejor calidad de sueño tenían significativamente más linfocitos T y B en sangre que las personas con una mala calidad de sueño. Estos dos linfocitos son el principal órgano de la función inmunológica en el cuerpo humano. [87]
Una cantidad adecuada de sueño mejora los efectos de las vacunas que utilizan la inmunidad adaptativa. Cuando las vacunas exponen al cuerpo a un antígeno debilitado o desactivado, el cuerpo inicia una respuesta inmunitaria. El sistema inmunitario aprende a reconocer ese antígeno y lo ataca cuando se expone nuevamente en el futuro. Los estudios han demostrado que las personas que no duermen la noche después de recibir una vacuna tienen menos probabilidades de desarrollar una respuesta inmunitaria adecuada a la vacuna y, a veces, incluso requieren una segunda dosis. [ cita requerida ] Las personas que tienen falta de sueño en general tampoco le brindan a sus cuerpos el tiempo suficiente para que se forme una memoria inmunológica adecuada y, por lo tanto, pueden no beneficiarse de la vacunación. [85]
Las personas que duermen menos de seis horas por noche son más susceptibles a las infecciones y tienen más probabilidades de contraer un resfriado o gripe. La falta de sueño también puede prolongar el tiempo de recuperación de los pacientes en la unidad de cuidados intensivos (UCI). [85] [88] [89]
La falta de sueño puede provocar un desequilibrio en varias hormonas que son fundamentales para el aumento de peso. La falta de sueño aumenta el nivel de grelina (hormona del hambre) y disminuye el nivel de leptina (hormona de la saciedad), lo que da lugar a una mayor sensación de hambre y un deseo de alimentos ricos en calorías. [90] [91] La falta de sueño también se asocia con una disminución de la hormona del crecimiento y niveles elevados de cortisol, que están relacionados con la obesidad. Las personas que no duermen lo suficiente también pueden sentirse somnolientas y fatigadas durante el día y hacer menos ejercicio. La obesidad también puede provocar una mala calidad del sueño. Las personas con sobrepeso u obesidad pueden sufrir apnea obstructiva del sueño, enfermedad por reflujo gastroesofágico (ERGE), depresión, asma y osteoartritis, todo lo cual puede alterar una buena noche de sueño. [92]
En ratas, la privación prolongada y completa del sueño aumentó tanto la ingesta de alimentos como el gasto de energía, con un efecto neto de pérdida de peso y, en última instancia, la muerte. [93] Este estudio plantea la hipótesis de que la deuda moderada de sueño crónica asociada con el sueño corto habitual está asociada con un mayor apetito y gasto de energía, con la ecuación inclinada hacia la ingesta de alimentos en lugar del gasto en sociedades donde los alimentos ricos en calorías están libremente disponibles. [91]
Se ha sugerido que las personas que experimentan restricciones de sueño a corto plazo procesan la glucosa más lentamente que las personas que reciben un total de 8 horas de sueño, lo que aumenta la probabilidad de desarrollar diabetes tipo 2. [94] La mala calidad del sueño está relacionada con altos niveles de azúcar en sangre en pacientes diabéticos y prediabéticos , pero la relación causal no se entiende claramente. Los investigadores sospechan que la falta de sueño afecta a la insulina, el cortisol y el estrés oxidativo, que posteriormente influyen en los niveles de azúcar en sangre. La falta de sueño puede aumentar el nivel de grelina y disminuir el nivel de leptina . Las personas que duermen cantidades insuficientes tienen más probabilidades de desear comida para compensar la falta de energía. Este hábito puede aumentar el nivel de azúcar en sangre y ponerlos en riesgo de obesidad y diabetes. [95]
En 2005, un estudio de más de 1400 participantes mostró que los participantes que habitualmente dormían menos horas tenían más probabilidades de tener asociaciones con la diabetes tipo 2. [96] Sin embargo, debido a que este estudio fue meramente correlacional, la dirección de causa y efecto entre dormir poco y la diabetes es incierta. Los autores señalan un estudio anterior que mostró que la restricción experimental del sueño en lugar de la habitual resultó en una tolerancia a la glucosa deteriorada (IGT). [97]
La falta de sueño puede facilitar o intensificar: [98]
La falta de sueño puede provocar síntomas similares a:
En un subconjunto de casos, la falta de sueño puede conducir paradójicamente a un aumento de energía y estado de alerta. [9] [10]
Consulte la sección Usos a continuación para conocer los posibles beneficios de la privación del sueño en el tratamiento de la depresión y el insomnio.
Las personas de 18 a 64 años necesitan dormir de siete a nueve horas por noche. [116] La falta de sueño se produce cuando no se consigue. Las causas pueden ser las siguientes:
Los factores ambientales influyen significativamente en la calidad del sueño y pueden contribuir a la falta de sueño de diversas maneras. La contaminación acústica del tráfico, las obras y los vecinos ruidosos pueden perturbar el sueño provocando despertares e impidiendo fases de sueño más profundas. [117] De manera similar, la exposición a la luz, en particular la de fuentes artificiales como las pantallas, interfiere en los ritmos circadianos naturales del cuerpo al suprimir la producción de melatonina, lo que dificulta conciliar el sueño. [118] La calidad del aire, los olores y las temperaturas también pueden afectar la calidad y la duración del sueño. [119]
Para mitigar los efectos de estas influencias ambientales, las personas pueden considerar estrategias como el uso de medidas de insonorización, la instalación de cortinas opacas, el ajuste de la temperatura de las habitaciones, [120] la inversión en ropa de cama cómoda y la mejora de la calidad del aire con purificadores. Al abordar estos factores ambientales, las personas pueden mejorar su higiene del sueño y su salud en general.
El insomnio , uno de los seis tipos de disomnia , afecta entre el 21 y el 37% de la población adulta. [121] [122] [123] Muchos de sus síntomas son fácilmente reconocibles, incluyendo somnolencia diurna excesiva ; frustración o preocupación por el sueño; problemas de atención, concentración o memoria; cambios de humor extremos o irritabilidad; falta de energía o motivación; bajo rendimiento en la escuela o el trabajo; y dolores de cabeza tensionales o dolores de estómago.
El insomnio se puede agrupar en insomnio primario y secundario, o comórbido . [124] [125] [126]
El insomnio primario es un trastorno del sueño que no se puede atribuir a una causa médica, psiquiátrica o ambiental. [127] Existen tres tipos principales de insomnio primario: el insomnio psicofisiológico, el insomnio idiopático y la percepción errónea del estado de sueño (insomnio paradójico). [124] El insomnio psicofisiológico es inducido por la ansiedad. El insomnio idiopático generalmente comienza en la infancia y dura el resto de la vida de una persona. Se sugiere que el insomnio idiopático es un problema neuroquímico en una parte del cerebro que controla el ciclo sueño-vigilia, lo que da como resultado señales de sueño poco activas o señales de vigilia hiperactivas. La percepción errónea del estado de sueño se diagnostica cuando las personas duermen lo suficiente pero perciben incorrectamente que su sueño es insuficiente. [128]
El insomnio secundario, o insomnio comórbido, se presenta simultáneamente con otros trastornos médicos, neurológicos, psicológicos y psiquiátricos. No se implica necesariamente una causa. [129] Las causas pueden ser depresión, ansiedad y trastornos de la personalidad. [130]
La apnea del sueño es un trastorno grave que presenta síntomas tanto de insomnio como de privación del sueño, entre otros síntomas como somnolencia diurna excesiva, despertares abruptos y dificultad para concentrarse. [131] Es un trastorno respiratorio relacionado con el sueño que puede causar obstrucción parcial o total de las vías respiratorias superiores durante el sueño. [132] Mil millones de personas en todo el mundo se ven afectadas por la apnea obstructiva del sueño. [132] Las personas con apnea del sueño pueden experimentar síntomas como despertarse jadeando o ahogándose , sueño inquieto, dolores de cabeza matutinos, confusión o irritabilidad matutina e inquietud. Este trastorno afecta del 1 al 10 por ciento de los estadounidenses. [133] Tiene muchas consecuencias graves para la salud si no se trata. La terapia de presión positiva en las vías respiratorias mediante dispositivos CPAP ( presión positiva continua en las vías respiratorias ), APAP o BPAP se considera la opción de tratamiento de primera línea para la apnea del sueño. [134]
La apnea central del sueño se debe a una falla del sistema nervioso central para enviar señales al cuerpo para que respire durante el sueño. Se pueden utilizar tratamientos similares a los de la apnea obstructiva del sueño, así como otros tratamientos como la ventilación servo adaptativa y ciertos medicamentos. Algunos medicamentos, como los opioides, pueden contribuir a la apnea central del sueño o causarla. [135]
La privación del sueño a veces puede ser autoimpuesta debido a la falta de deseo de dormir o al uso habitual de drogas estimulantes. La postergación de la hora de dormir por venganza es la necesidad de quedarse despierto hasta tarde después de un día ajetreado para sentir que el día es más largo, lo que lleva a la privación del sueño por quedarse despierto y querer hacer que el día "parezca/sienta" más largo. [136]

El consumo de cafeína en grandes cantidades puede tener efectos negativos en el ciclo del sueño.
El consumo de cafeína, generalmente en forma de café, es uno de los estimulantes más utilizados en el mundo. [137] Si bien el consumo de cafeína tiene beneficios a corto plazo para el rendimiento, el uso excesivo puede provocar síntomas de insomnio o empeorar el insomnio preexistente. [138] El consumo de cafeína para mantenerse despierto durante la noche puede provocar insomnio, ansiedad, despertares nocturnos frecuentes y, en general, una peor calidad del sueño. [139] El principal metabolito de la melatonina (6-sulfatoximelatonina) se reduce con el consumo de cafeína durante el día, que es uno de los mecanismos por los que se interrumpe el sueño. [137]
La Fundación Nacional del Sueño de Estados Unidos cita un artículo de 1996 que muestra que los estudiantes universitarios duermen menos de 6 horas cada noche en promedio. [140] Un estudio de 2018 destaca la necesidad de que los estudiantes duerman bien por la noche y descubrió que los estudiantes universitarios que dormían en promedio ocho horas durante las cinco noches de la semana de exámenes finales obtuvieron mejores resultados en sus exámenes finales que aquellos que no lo hacían. [141]
En el estudio, el 70,6% de los estudiantes informaron obtener menos de 8 horas de sueño, y hasta el 27% de los estudiantes pueden estar en riesgo de sufrir al menos un trastorno del sueño. [142] La falta de sueño es común en los estudiantes universitarios de primer año mientras se adaptan al estrés y las actividades sociales de la vida universitaria.
Estevan et al. estudiaron las relaciones entre el sueño y el rendimiento en los exámenes. Encontraron que los estudiantes tienden a dormir menos de lo habitual la noche anterior a un examen y que el rendimiento en los exámenes estaba correlacionado positivamente con la duración del sueño. [143]
Un estudio realizado por el Departamento de Psicología de la Universidad Nacional Chung Cheng en Taiwán concluyó que los estudiantes de primer año recibían la menor cantidad de sueño durante la semana. [144]
Los estudios sobre el inicio tardío de las clases en las escuelas han demostrado de forma consistente que beneficia al sueño , la salud y el aprendizaje de los adolescentes, utilizando una amplia variedad de enfoques metodológicos. Por el contrario, no existen estudios que demuestren que el inicio temprano de las clases tenga un impacto positivo en el sueño, la salud o el aprendizaje. [145] Los datos de estudios internacionales demuestran que los horarios de inicio "sincronizados" para los adolescentes son mucho más tardíos que los horarios de inicio en la abrumadora mayoría de las instituciones educativas. [145] En 1997, investigadores de la Universidad de Minnesota compararon a los estudiantes que empezaban la escuela a las 7:15 a. m. con los que empezaban a las 8:40 a. m. Descubrieron que los estudiantes que empezaban a las 8:40 obtenían mejores notas y dormían más durante la noche de los días laborables que los que empezaban antes. [146] Uno de cada cuatro estudiantes de secundaria de Estados Unidos admite quedarse dormido en clase al menos una vez a la semana. [147]
Se sabe que durante la adolescencia humana, los ritmos circadianos y, por lo tanto, los patrones de sueño suelen sufrir cambios marcados. Los estudios de electroencefalograma (EEG) indican una reducción del 50% en el sueño profundo (fase 4) y una reducción del 75% en la amplitud máxima de las ondas delta durante el sueño NREM en la adolescencia. Los horarios escolares suelen ser incompatibles con un retraso correspondiente en el desfase del sueño, lo que lleva a una cantidad de sueño inferior a la óptima para la mayoría de los adolescentes. [148]
Los problemas crónicos del sueño afectan entre el 50% y el 80% de los pacientes en una consulta psiquiátrica típica, en comparación con el 10% y el 18% de los adultos en la población general de los EE. UU. Los problemas del sueño son particularmente comunes en pacientes con ansiedad, depresión, trastorno bipolar y trastorno por déficit de atención e hiperactividad (TDAH). [131]
Las relaciones causales específicas entre la pérdida de sueño y los efectos sobre los trastornos psiquiátricos se han estudiado más ampliamente en pacientes con trastornos del estado de ánimo. [149] [ cita médica necesaria ] Los cambios en la manía en pacientes bipolares a menudo están precedidos por períodos de insomnio , [150] y se ha demostrado que la privación del sueño induce un estado maníaco en aproximadamente el 30% de los pacientes. [151] La privación del sueño puede representar una vía común final en la génesis de la manía, [152] y los pacientes maníacos generalmente tienen una necesidad reducida continua de dormir. [153]
Los síntomas de la privación del sueño y los de la esquizofrenia son paralelos, incluidos los de los síntomas positivos y cognitivos. [154]
Un estudio realizado a nivel nacional en los Países Bajos encontró que los pacientes de la sala general que se alojaban en el hospital experimentaban un sueño total más corto (83 minutos menos), más despertares nocturnos y despertares más tempranos en comparación con dormir en casa. Más del 70% experimentó ser despertado por causas externas, como el personal del hospital (35,8%). Los factores que perturbaban el sueño incluían el ruido de otros pacientes, los dispositivos médicos, el dolor y las visitas al baño. [155] La privación del sueño es aún más grave en los pacientes de la UCI, donde se encontró que el pico nocturno natural de secreción de melatonina estaba ausente, posiblemente causando la interrupción en el ciclo normal de sueño-vigilia. [156] Sin embargo, como las características personales y el cuadro clínico de los pacientes hospitalizados son tan diversos, las posibles soluciones para mejorar el sueño y el ritmo circadiano deben adaptarse a cada individuo y dentro de las posibilidades de la sala del hospital. Se podrían considerar múltiples intervenciones para ayudar a las características del paciente, mejorar las rutinas hospitalarias o mejorar el entorno hospitalario. [157]
Un estudio de 2018 publicado en el Journal of Economic Behavior and Organization descubrió que la conexión a Internet de banda ancha estaba asociada con la falta de sueño. El estudio concluyó que las personas con una conexión de banda ancha tienden a dormir 25 minutos menos que las que no tienen una conexión de banda ancha; por lo tanto, tienen menos probabilidades de obtener las 7 a 9 horas de sueño recomendadas científicamente. [158] Otro estudio realizado en 435 miembros del personal no médico de la King Saud University Medical City informó que 9 de cada 10 de los encuestados usaban sus teléfonos inteligentes a la hora de acostarse, siendo las redes sociales el servicio más utilizado (80,5%). El estudio encontró que los participantes que pasaban más de 60 minutos usando sus teléfonos inteligentes a la hora de acostarse tenían 7,4 veces más probabilidades de tener una mala calidad de sueño que los participantes que pasaban menos de 15 minutos. [159] En general, se ha descubierto que el uso de Internet una hora antes de acostarse altera los patrones de sueño.
Muchas empresas funcionan las 24 horas del día, los 7 días de la semana, como las aerolíneas, los hospitales, etc., donde los trabajadores realizan sus tareas en diferentes turnos. Los patrones de trabajo por turnos causan privación del sueño y conducen a una mala concentración, efectos perjudiciales para la salud y fatiga. El trabajo por turnos puede alterar los ritmos circadianos normales de las funciones biológicas, que están asociados con el ciclo sueño/vigilia. Tanto la duración como la calidad del sueño pueden verse afectadas. Se ha diagnosticado un "trastorno del sueño por trabajo por turnos" en aproximadamente el 10% de los trabajadores por turnos de entre 18 y 65 años de edad según la Clasificación Internacional de Trastornos del Sueño, versión 2 (ICSD-2). [160] El trabajo por turnos sigue siendo un desafío tácito dentro de las industrias, a menudo ignorado tanto por los empleadores como por los empleados, lo que lleva a un aumento de las lesiones laborales. Un trabajador que experimenta fatiga plantea un peligro potencial, no solo para sí mismo, sino también para quienes lo rodean. Tanto los empleadores como los empleados deben reconocer los riesgos asociados con la falta de sueño y la fatiga en el trabajo para mitigar eficazmente las posibilidades de lesiones laborales. [161]
Los pacientes con falta de sueño pueden presentar síntomas y signos de falta de sueño, como fatiga, somnolencia, conducción somnolienta y dificultades cognitivas. La falta de sueño puede pasar fácilmente desapercibida y sin diagnosticar a menos que los médicos pregunten específicamente al paciente al respecto. [162]
Hay varias preguntas que son fundamentales para evaluar la duración y la calidad del sueño, así como la causa de la falta de sueño. Los patrones de sueño (hora habitual de acostarse o de levantarse los días laborables y los fines de semana), el trabajo por turnos y la frecuencia de las siestas pueden revelar la causa directa de la falta de sueño, y se debe analizar la calidad del sueño para descartar enfermedades como la apnea obstructiva del sueño y el síndrome de piernas inquietas . [162]
Los diarios de sueño son útiles para proporcionar información detallada sobre los patrones de sueño. Son económicos, fáciles de conseguir y de usar. Los diarios pueden ser tan simples como un registro de 24 horas para anotar el tiempo de sueño o pueden ser detallados para incluir otra información relevante. [163] [164]
Se pueden utilizar cuestionarios sobre el sueño, como el Cuestionario sobre el tiempo de sueño (STQ) y el Cuestionario de sueño infantil de Tayside, en lugar de diarios de sueño si existe alguna preocupación por la adherencia del paciente. [165] [166]
La calidad del sueño se puede evaluar utilizando el Índice de calidad del sueño de Pittsburgh (PSQI), un cuestionario de autoinforme diseñado para medir la calidad del sueño y sus alteraciones durante un período de un mes.
La actigrafía es una herramienta útil y objetiva que se lleva en la muñeca cuando la validez de los diarios o cuestionarios de sueño informados por el propio paciente es cuestionable. La actigrafía funciona registrando los movimientos y utilizando algoritmos informáticos para estimar el tiempo total de sueño, la latencia del inicio del sueño, la cantidad de vigilia después del inicio del sueño y la eficiencia del sueño. Algunos dispositivos tienen sensores de luz para detectar la exposición a la luz. [167] [168] [169] [170]
Los dispositivos portátiles, como Fitbits y Apple Watches, controlan diversas señales corporales, como la frecuencia cardíaca, la temperatura de la piel y el movimiento, para proporcionar información sobre los patrones de sueño. Funcionan de forma continua y recopilan una gran cantidad de datos que se pueden utilizar para ofrecer información sobre cómo mejorar el sueño. Estos dispositivos son fáciles de usar y han aumentado la conciencia sobre la importancia de un sueño de calidad para la salud. [171]
Aunque existen numerosas causas de privación del sueño, hay algunas medidas fundamentales que promueven un sueño de calidad, como lo sugieren organizaciones como los Centros para el Control y la Prevención de Enfermedades , el Instituto Nacional de Salud , el Instituto Nacional del Envejecimiento y la Academia Estadounidense de Médicos de Familia .
Históricamente, la higiene del sueño, como la definió médicamente por primera vez Hauri en 1977, [172] fue el estándar para promover hábitos de sueño saludables, pero la evidencia que surgió desde la década de 2010 sugiere que son ineficaces, tanto para las personas con insomnio [173] como para las personas sin él. [172] La clave es implementar hábitos de sueño más saludables, también conocidos como higiene del sueño . [174]
Las recomendaciones de higiene del sueño incluyen:
En caso de privación involuntaria del sueño a largo plazo, se recomienda la terapia cognitivo conductual para el insomnio (TCC-i) como tratamiento de primera línea después de excluir un diagnóstico físico (por ejemplo, apnea del sueño). [173]
La TCC-i contiene cinco componentes diferentes:
Como este enfoque tiene efectos adversos mínimos y beneficios a largo plazo, a menudo se prefiere a la terapia farmacológica (crónica). [176]
Existen varias estrategias que ayudan a aumentar el estado de alerta y contrarrestar los efectos de la falta de sueño.
Otras estrategias recomendadas por la Academia Estadounidense de Medicina del Sueño incluyen:
y combinaciones de los mismos.
Sin embargo, la Academia Estadounidense de Medicina del Sueño ha dicho que la única forma segura de combatir la falta de sueño es aumentar el tiempo de sueño nocturno. [178]
Los estudios muestran que la restricción del sueño tiene cierto potencial para tratar la depresión . [10] Las personas con depresión tienden a tener episodios más tempranos de sueño REM con un mayor número de movimientos oculares rápidos; por lo tanto, monitorear el EEG de los pacientes y despertarlos durante los episodios de sueño REM parece tener un efecto terapéutico , aliviando los síntomas depresivos. [179] Este tipo de tratamiento se conoce como terapia de vigilia . Aunque hasta el 60% de los pacientes muestran una recuperación inmediata cuando se les priva del sueño, la mayoría de los pacientes recaen la noche siguiente. Se ha demostrado que el efecto está relacionado con un aumento del factor neurotrófico derivado del cerebro (BDNF). [180] Una evaluación integral del metaboloma humano en la privación del sueño en 2014 encontró que 27 metabolitos aumentan después de 24 horas de vigilia y sugirió que la serotonina , el triptófano y la taurina pueden contribuir al efecto antidepresivo. [181]
La incidencia de recaídas se puede reducir combinando la privación del sueño con medicación o una combinación de fototerapia y avance de fase (acostarse sustancialmente antes de la hora normal). [182] [183] Muchos antidepresivos tricíclicos suprimen el sueño REM, lo que proporciona evidencia adicional de un vínculo entre el estado de ánimo y el sueño. [184] De manera similar, se ha demostrado que la tranilcipromina suprime completamente el sueño REM en dosis adecuadas.
La privación del sueño se ha utilizado como tratamiento para la depresión. [9] [10]
La privación del sueño se puede implementar durante un corto período de tiempo en el tratamiento del insomnio . Se ha demostrado que algunos trastornos comunes del sueño responden a la terapia cognitivo conductual para el insomnio . La terapia cognitivo conductual para el insomnio es un proceso multicomponente que se compone de terapia de control de estímulos, terapia de restricción del sueño (SRT) y terapia de higiene del sueño. [185] Uno de los componentes es un régimen controlado de "restricción del sueño" para restaurar el impulso homeostático al sueño y alentar la "eficiencia del sueño" normal. [186] La terapia de control de estímulos tiene como objetivo limitar los comportamientos destinados a condicionar el cuerpo para dormir mientras está en la cama. [185] El objetivo principal de la terapia de control de estímulos y restricción del sueño es crear una asociación entre la cama y el sueño. Aunque la terapia de restricción del sueño muestra eficacia cuando se aplica como un elemento de la terapia cognitivo-conductual, su eficacia aún debe probarse cuando se usa sola. [186] [176] La terapia de higiene del sueño tiene como objetivo ayudar a los pacientes a desarrollar y mantener buenos hábitos de sueño. Sin embargo, la terapia de higiene del sueño no es útil cuando se utiliza como monoterapia sin la combinación de terapia de control de estímulos y terapia de restricción del sueño. [185] [173] La estimulación lumínica afecta al núcleo supraóptico del hipotálamo, controlando el ritmo circadiano e inhibiendo la secreción de melatonina de la glándula pineal. La terapia lumínica puede mejorar la calidad del sueño, mejorar la eficiencia del sueño y extender la duración del sueño al ayudar a establecer y consolidar ciclos regulares de sueño-vigilia. La terapia lumínica es un tratamiento natural, simple y de bajo costo que no produce efectos residuales ni tolerancia. Las reacciones adversas incluyen dolores de cabeza, fatiga ocular e incluso manía. [187]
Además del tratamiento cognitivo conductual del insomnio, también existen cuatro enfoques generales para tratar el insomnio médicamente. Estos son mediante el uso de barbitúricos, benzodiazepinas y agonistas del receptor de benzodiazepinas. Los barbitúricos no se consideran una fuente primaria de tratamiento debido al hecho de que tienen un índice terapéutico bajo, mientras que se ha demostrado que los agonistas de la melatonina tienen un índice terapéutico más alto. [185]
La falta de sueño se ha convertido en una característica intrínseca de la cultura militar. Es una práctica común en toda la fuerza y especialmente grave entre los militares desplegados en entornos de alto conflicto. [188] [189]
La privación del sueño ha sido utilizada por los militares en programas de entrenamiento para preparar al personal para experiencias de combate cuando los horarios de sueño adecuados no son realistas. La privación del sueño se utiliza para crear un patrón de horario diferente que va más allá de un día típico de 24 horas. La privación del sueño es fundamental en juegos de entrenamiento como los ejercicios de "Keep in Memory", donde el personal practica la memorización de todo lo que pueda mientras está bajo un estrés intenso física y mental y es capaz de describir con tanto detalle como pueda lo que recuerda haber visto días después. La privación del sueño se utiliza en el entrenamiento para crear soldados que se acostumbren a descansar solo unas pocas horas o minutos de sueño al azar cuando sea posible. [ cita requerida ]
La DARPA inició una investigación sobre el sueño para crear un soldado altamente resistente capaz de soportar una vigilia extremadamente prolongada, inspirada en el insomnio de una semana del gorrión de corona blanca durante la migración, en una época en la que no se entendía que las aves migratorias en realidad dormían con la mitad de su cerebro . Esta búsqueda tenía como objetivo tanto producir un "súper soldado" capaz "de pasar un mínimo de siete días sin dormir, y a largo plazo tal vez al menos el doble de ese período de tiempo, al tiempo que preservaba altos niveles de rendimiento mental y físico", como mejorar la productividad en el personal privado de sueño. Se han realizado experimentos militares sobre el sueño en combatientes y prisioneros, como los de Guantánamo, donde la iluminación controlada se combina con técnicas de tortura para manipular las experiencias sensoriales. Crary destaca cómo la iluminación constante y la eliminación de las distinciones entre el día y la noche crean lo que él define como un "tiempo de indiferencia", utilizando la gestión de la luz como una forma de control psicológico. [190] [191]
Sin embargo, desde entonces se han realizado estudios para evaluar el impacto de la falta de sueño en la cultura militar. Las encuestas realizadas al personal revelan problemas comunes como la falta de sueño, la fatiga y el deterioro del funcionamiento durante el día, que afectan a la eficacia operativa y a la reintegración tras el despliegue. Estos problemas de sueño aumentan el riesgo de sufrir trastornos graves de salud mental, como el trastorno de estrés postraumático y la depresión. La intervención temprana es crucial. Aunque prometedora, la aplicación de terapias cognitivo-conductuales y de ensayo de imágenes para el insomnio sigue siendo un desafío. Se han documentado varios accidentes militares de alto perfil causados en parte o en su totalidad por la falta de sueño del personal. El ejército ha priorizado la educación sobre el sueño, y las directrices recientes del Ejército equiparan la importancia del sueño con la nutrición y el ejercicio. La Armada, especialmente influenciada por el capitán retirado John Cordle, ha experimentado activamente con horarios de guardia para alinear la vida a bordo con las necesidades circadianas de los marineros, lo que ha dado lugar a mejores patrones de sueño, especialmente en submarinos, respaldados por los esfuerzos de investigación en curso en la Escuela Naval de Postgrado. Los horarios de guardia con intervalos de descanso más largos y fiables son hoy en día la norma en los submarinos estadounidenses y una opción recomendada para los buques de superficie. [188] [189]
Además de la falta de sueño, la desalineación circadiana, que es común en las tripulaciones de los submarinos, causa varios problemas de salud a largo plazo y una disminución del rendimiento cognitivo. [192]
La privación del sueño puede utilizarse para desorientar a las víctimas de abuso y ayudarlas a prepararse para un control abusivo . [193] [194]
La privación del sueño puede utilizarse como medio de interrogatorio, lo que ha dado lugar a juicios judiciales sobre si la técnica es o no una forma de tortura . [195]
Según una técnica de interrogatorio, se mantenía despierto a un sujeto durante varios días y, cuando finalmente se le permitía dormirse, se lo despertaba de repente y se lo interrogaba. Menachem Begin , primer ministro de Israel entre 1977 y 1983, describió su experiencia de privación del sueño como prisionero de la NKVD en la Unión Soviética de la siguiente manera:
En la cabeza del interrogado empieza a formarse una neblina. Su espíritu está muerto de cansancio, sus piernas tiemblan y sólo tiene un deseo: dormir... Quien haya experimentado este deseo sabe que ni siquiera el hambre y la sed son comparables a él. [196]
La privación del sueño fue una de las cinco técnicas utilizadas por el gobierno británico en la década de 1970. El Tribunal Europeo de Derechos Humanos dictaminó que las cinco técnicas "no ocasionaban un sufrimiento de la particular intensidad y crueldad que implica la palabra tortura... [sino que] equivalían a una práctica de trato inhumano y degradante ", en violación del Convenio Europeo de Derechos Humanos . [197]
El Departamento de Justicia de los Estados Unidos publicó cuatro memorandos en agosto de 2002 que describían las técnicas de interrogatorio utilizadas por la Agencia Central de Inteligencia . Primero describieron 10 técnicas utilizadas en el interrogatorio de Abu Zubaydah , descrito como un especialista en logística terrorista, incluida la privación del sueño. Los memorandos firmados por Steven G. Bradbury en mayo de 2005 afirmaban que la privación forzada del sueño durante hasta 180 horas ( 7+1 ⁄ 2 días) [198] [199] encadenar a un prisionero con pañales al techo no constituía tortura, [200] ni la combinación de múltiples métodos de interrogatorio (incluida la privación del sueño) constituía tortura según la ley de los Estados Unidos. [201] [202] Estos memorandos fueron repudiados y retirados durante los primeros meses de la administración Obama. [198]
La cuestión del uso extremo de la privación del sueño como tortura tiene defensores de ambos bandos. En 2006, el Fiscal General Federal de Australia, Philip Ruddock, sostuvo que la privación del sueño no constituye tortura. [203] Nicole Bieske, portavoz de Amnistía Internacional Australia, ha expresado la opinión de su organización de la siguiente manera: "Como mínimo, la privación del sueño es cruel, inhumana y degradante. Si se utiliza durante períodos prolongados de tiempo, es tortura". [204]
La revista National Geographic ha informado de que las exigencias del trabajo, las actividades sociales y la disponibilidad de entretenimiento en el hogar y acceso a Internet las 24 horas han hecho que la gente duerma menos ahora que en tiempos premodernos. [205] USA Today informó en 2007 que la mayoría de los adultos en los EE. UU. duermen aproximadamente una hora menos que el tiempo medio de sueño de hace 40 años. [206]
Otros investigadores han puesto en tela de juicio estas afirmaciones. Un editorial de 2004 en la revista Sleep afirmaba que, según los datos disponibles, el número medio de horas de sueño en un período de 24 horas no ha cambiado significativamente en las últimas décadas entre los adultos. Además, el editorial sugiere que existe un rango de tiempo de sueño normal que necesitan los adultos sanos, y muchos indicadores utilizados para sugerir somnolencia crónica entre la población en su conjunto no resisten el escrutinio científico. [207]
Se ha utilizado una comparación de los datos recopilados de la Encuesta sobre el uso del tiempo en Estados Unidos de la Oficina de Estadísticas Laborales de 1965 a 1985 y de 1998 a 2001 para mostrar que la cantidad media de sueño, siesta y descanso realizado por el adulto estadounidense medio ha cambiado en menos del 0,7%, de una media de 482 minutos por día entre 1965 y 1985 a 479 minutos por día entre 1998 y 2001. [208] [209]
Randy Gardner ostenta el récord científicamente documentado del período más largo de tiempo que un ser humano ha permanecido intencionadamente sin dormir sin utilizar estimulantes de ningún tipo. Gardner permaneció despierto durante 264 horas (11 días), rompiendo el récord anterior de 260 horas que ostentaba Tom Rounds de Honolulu . [210] El teniente comandante John J. Ross de la Unidad de Investigación Médica Neuropsiquiátrica de la Marina de los EE. UU. publicó más tarde un relato de este evento, que se hizo muy conocido entre los investigadores de la privación del sueño. [210] [211] [212]
El récord mundial Guinness está en 449 horas (18 días, 17 horas), logrado por Maureen Weston de Peterborough , Cambridgeshire , en abril de 1977, en un maratón en mecedora. [211]
Se han hecho varias veces afirmaciones de privación total del sueño que dura años, [213] [214] [215] pero ninguna está verificada científicamente. [216] Las afirmaciones de privación parcial del sueño están mejor documentadas. Por ejemplo, inicialmente se informó que Rhett Lamb de St. Petersburg, Florida , no dormía en absoluto, pero en realidad tenía una enfermedad rara que le permitía dormir solo una o dos horas por día en los primeros tres años de su vida. Tenía una anomalía rara llamada malformación de Arnold-Chiari , donde el tejido cerebral sobresale en el canal espinal y el cráneo ejerce presión sobre la parte protuberante del cerebro. El niño fue operado en el All Children's Hospital de St. Petersburg en mayo de 2008. Dos días después de la cirugía, durmió toda la noche. [217] [218]
El experto francés en sueño Michel Jouvet y su equipo informaron del caso de un paciente que estuvo casi privado de sueño durante cuatro meses, como lo confirmaron las repetidas grabaciones poligráficas que mostraban menos de 30 minutos (de sueño de etapa 1 ) por noche, una condición que llamaron "agripnia". El hombre de 27 años tenía corea fibrilar de Morvan , una enfermedad rara que conduce a movimientos involuntarios y, en este caso particular, insomnio extremo . Los investigadores descubrieron que el tratamiento con 5-HTP restableció etapas de sueño casi normales. Sin embargo, algunos meses después de esta recuperación, el paciente murió durante una recaída que no respondió al 5-HTP. La causa de la muerte fue un edema pulmonar. A pesar del insomnio extremo, la investigación psicológica no mostró signos de déficit cognitivo, excepto algunas alucinaciones . [219]
El insomnio letal es una enfermedad neurodegenerativa que acaba provocando una incapacidad total para pasar de la fase 1 del sueño NREM . Además del insomnio, los pacientes pueden sufrir ataques de pánico, paranoia, fobias, alucinaciones, pérdida rápida de peso y demencia . La muerte suele producirse entre 7 y 36 meses después de su aparición. [ cita requerida ]
Última revisión: 14 de septiembre de 2022. Fuente: Centro Nacional para la Prevención de Enfermedades Crónicas y Promoción de la Salud, División de Salud de la Población.
ambas afecciones [SD total y parcial] inducen varios efectos negativos, incluidos deterioros en el rendimiento cognitivo, los mecanismos subyacentes parecen ser algo diferentes.
Por esta razón, la conferencia del NIH [de 2005] elogió el término "insomnio comórbido" como una alternativa preferible al término "insomnio secundario".
Existen dos categorías generales de insomnio: el insomnio primario y el insomnio comórbido.
{{cite journal}}: CS1 maint: DOI inactive as of November 2024 (link)