La angina variante , también conocida como angina de Prinzmetal, angina vasoespástica , angina inversa , espasmo de los vasos coronarios o vasoespasmo de la arteria coronaria , [2] es un síndrome que consiste típicamente en angina (dolor torácico cardíaco). La angina variante se diferencia de la angina estable en que ocurre comúnmente en individuos que están en reposo o incluso dormidos, mientras que la angina estable generalmente se desencadena por el esfuerzo o el ejercicio intenso. La angina variante es causada por vasoespasmo , un estrechamiento de las arterias coronarias debido a la contracción del tejido muscular liso del corazón en las paredes de los vasos . [3] En comparación, la angina estable es causada por la oclusión permanente de estos vasos por aterosclerosis , que es la acumulación de placa grasa y endurecimiento de las arterias. [4]
A diferencia de aquellos con angina secundaria a aterosclerosis , las personas con angina variante son generalmente más jóvenes y tienen menos factores de riesgo para la enfermedad de la arteria coronaria con la excepción del tabaquismo , que es un factor de riesgo común y significativo para ambos tipos de angina. Las personas afectadas suelen tener episodios repetidos de dolor en el pecho inexplicable (p. ej., en ausencia de esfuerzo y que ocurren durante el sueño o en las primeras horas de la mañana), opresión en la garganta, presión en el pecho, mareos, sudoración excesiva y/o tolerancia al ejercicio reducida que, a diferencia de la angina relacionada con la aterosclerosis, normalmente no progresa a un infarto de miocardio (ataque cardíaco). A diferencia de los casos de angina estable relacionada con la aterosclerosis , estos síntomas a menudo no están relacionados con el esfuerzo y ocurren en las horas de la noche o de la madrugada. [4] Sin embargo, las personas con angina inestable relacionada con la aterosclerosis pueden presentar de manera similar síntomas de la noche a las primeras horas de la mañana que no están relacionados con el esfuerzo. [5]
El examen cardíaco de individuos con angina variante suele ser normal en ausencia de síntomas actuales. [2] [6] Dos tercios de estos individuos tienen aterosclerosis concurrente de una arteria coronaria principal , pero esta a menudo es leve o no en proporción al grado de sus síntomas. Las personas que tienen una oclusión basada en aterosclerosis que es ≥70% en una sola arteria coronaria o que involucra múltiples arterias coronarias están predispuestas a desarrollar una forma de angina variante que tiene un pronóstico peor que la mayoría de las otras formas de este trastorno. [7] En estos individuos, pero también en un pequeño porcentaje de individuos sin aterosclerosis apreciable de sus arterias coronarias, los ataques de espasmo de la arteria coronaria pueden tener presentaciones mucho más graves, como desmayo , shock y paro cardíaco . Por lo general, estas presentaciones reflejan el desarrollo de un ataque cardíaco y/o una arritmia cardíaca potencialmente letal ; Requieren intervención médica inmediata, así como consideración de la presencia de su trastorno y regímenes de tratamiento específicos para el mismo. [8] [9]
Un cardiólogo debe sospechar angina variante cuando a) los síntomas de un individuo ocurren en reposo o durante el sueño; b) los síntomas de un individuo ocurren en grupos; c) un individuo con antecedentes de angina no desarrolla angina durante una prueba de esfuerzo en cinta (la angina variante es tolerante al ejercicio); d) un individuo con antecedentes de angina no muestra evidencia de otras formas de enfermedad cardíaca; y/o e) un individuo sin características de enfermedad cardíaca aterosclerótica de la arteria coronaria tiene antecedentes de desmayos inexplicables. [4] [8]
Las personas que presentan dolor torácico deben ser examinadas inmediatamente para detectar si presentan un electrocardiograma (ECG) anormal. Los cambios en el ECG compatibles pero no indicativos de angina variante incluyen elevaciones en lugar de depresiones del segmento ST o un segmento ST elevado más un ensanchamiento de la onda R para crear un único pico de complejo QRS ancho denominado "curva monofásica". [4] Asociados con estos cambios en el ECG, puede haber pequeñas elevaciones en los niveles sanguíneos de enzimas marcadoras de daño cardíaco , especialmente durante ataques prolongados. Algunas personas con angina variante por lo demás típica pueden mostrar depresiones, en lugar de elevaciones, en los segmentos ST de sus ECG durante el dolor de angina; también pueden mostrar nuevas ondas U en los ECG durante los ataques de angina. [4]
Un porcentaje significativo de las personas con angina variante tienen episodios asintomáticos de espasmo de la arteria coronaria. Estos episodios pueden ser mucho más frecuentes de lo esperado, causar isquemia miocárdica (es decir, flujo sanguíneo insuficiente a partes del corazón) y estar acompañados de anomalías potencialmente graves en el ritmo de los latidos cardíacos, es decir, arritmias . La única evidencia de la presencia de angina variante totalmente asintomática sería la detección de cambios diagnósticos en ECG realizados fortuitamente. [4] [9]
Se ha informado que la ingesta de ciertos agentes desencadena un ataque de angina variante. Estos agentes incluyen:
Además, la hiperventilación y prácticamente cualquier evento emocional o físico estresante (por ejemplo, exposición al frío) que se sospeche que causa aumentos significativos en los niveles sanguíneos de catecolaminas pueden desencadenar angina variante. [4] [7]
El mecanismo que provoca un vasoespasmo tan intenso como para provocar un estrechamiento clínicamente significativo de las arterias coronarias es hasta el momento desconocido, pero hay tres hipótesis relevantes:
Otros factores que se cree que están asociados con el desarrollo de la angina variante incluyen: hipercontractilidad intrínseca del músculo liso de la arteria coronaria; existencia de enfermedad coronaria aterosclerótica significativa; y actividad reducida del sistema nervioso parasimpático (que normalmente funciona para dilatar los vasos sanguíneos). [6] [7]
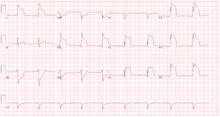
Aunque la angina variante se ha documentado en aproximadamente el 2% al 10% de los pacientes con angina, los cardiólogos pueden pasarla por alto y detener las evaluaciones posteriores después de descartar la angina típica. Las personas que desarrollan dolor torácico cardíaco generalmente se tratan empíricamente como un " síndrome coronario agudo " y se les realiza una prueba de inmediato para detectar elevaciones en los niveles sanguíneos de enzimas como las isoenzimas de la creatina quinasa o la troponina que son marcadores de daño cardíaco. También se les realiza una prueba de ECG que puede sugerir angina variante si muestra elevaciones en el segmento ST o un segmento ST elevado más un ensanchamiento de la onda R durante los síntomas que son desencadenados por un agente provocador (por ejemplo, ergonovina o acetilcolina ). El electrocardiograma puede mostrar depresiones en lugar de elevaciones en los segmentos ST, pero en todos los casos diagnosticables los síntomas clínicos deben aliviarse rápidamente y los cambios en el ECG deben revertirse rápidamente con nitroglicerina sublingual o intravenosa de acción rápida . Sin embargo, el estándar de oro para diagnosticar la angina variante es visualizar las arterias coronarias mediante angiografía antes y después de la inyección de un agente provocador como ergonovina , metilergonovina o acetilcolina para precipitar un ataque de vasoespasmo. Una prueba positiva a estos agentes inductores se define como una constricción ≥90% (algunos expertos requieren menor, p. ej. ≥70%) de las arterias involucradas. Por lo general, estas constricciones se revierten por completo con nitroglicerina de acción rápida. [4] [16]
Las personas con angina variante pueden tener muchos episodios no documentados de espasmo de la arteria coronaria asintomático que se asocian con un flujo sanguíneo deficiente a partes del corazón y arritmias cardíacas irregulares y potencialmente graves posteriores . En consecuencia, las personas con angina variante deben ser evaluadas de forma intermitente para detectar esto mediante un monitoreo cardíaco ambulatorio a largo plazo . [4] [9]
Se recomiendan numerosos métodos para evitar los ataques de angina variante. Las personas afectadas no deben fumar productos de tabaco. Dejar de fumar reduce significativamente la incidencia de ataques de angina variante informados por el paciente. [7] También deben evitar cualquier desencadenante que sepan que desencadena estos ataques, como la angustia emocional, la hiperventilación, la exposición innecesaria al frío y el esfuerzo matutino. Y deben evitar cualquiera de las drogas recreativas y terapéuticas enumeradas en las secciones anteriores de signos y síntomas y factores de riesgo, así como los bloqueadores de los receptores beta como el propranolol , que teóricamente pueden empeorar el vasoespasmo al inhibir el efecto de vasodilatación del receptor adrenérgico beta-2 mediado por el estimulador natural de estos receptores, es decir, la epinefrina . Además, la aspirina debe usarse con precaución y en dosis bajas, ya que en dosis altas inhibe la producción del vasodilatador natural, la prostaciclina . [4] [16]
Durante los ataques agudos, las personas suelen responder bien a las formulaciones de nitroglicerina sublingual, intravenosa o en aerosol de acción rápida . El inicio del alivio de los síntomas en respuesta a la administración intravenosa, que se utiliza en los ataques más graves de angina, ocurre casi de inmediato, mientras que las formulaciones sublinguales actúan en un plazo de 1 a 5 minutos. Las formulaciones en aerosol también requieren aproximadamente 1 a 5 minutos para actuar. [17]
Como terapia de mantenimiento, las tabletas de nitroglicerina sublingual se pueden tomar 3-5 minutos antes de realizar la actividad que causa angina por el pequeño porcentaje de pacientes que experimentan angina con poca frecuencia y solo cuando realizan dicha actividad. [17] Para la mayoría de los individuos afectados, los antianginosos se utilizan como terapia de mantenimiento para evitar ataques de angina variante. Los bloqueadores de los canales de calcio de la clase de dihidropiridina (p. ej. , nifedipino , amlodipino ) [18] o de la clase no dihidropiridina (p. ej., verapamilo , diltiazem ) se consideran medicamentos de primera línea para evitar ataques de angina. Las nitroglicerinas de acción prolongada como el dinitrato de isosorbida o el uso intermitente de nitroglicerina de acción corta (para tratar los síntomas agudos) se pueden agregar al régimen de bloqueadores de los canales de calcio en individuos que responden de manera subóptima a los bloqueadores de los canales.
Sin embargo, las personas suelen desarrollar tolerancia o resistencia a la eficacia de las formulaciones de nitroglicerina de acción prolongada utilizadas de forma continua. Una estrategia para evitar esto es programar períodos sin nitroglicerina de entre 12 y 14 horas entre las dosis de formulaciones de nitroglicerina de acción prolongada. [17] Las personas cuyos síntomas están mal controlados por un bloqueador de calcio pueden beneficiarse de la adición de una nitroglicerina de acción prolongada y/o un segundo bloqueador de los canales de calcio de una clase diferente al bloqueador que ya se utiliza. Sin embargo, alrededor del 20% de las personas no responden adecuadamente al régimen de dos fármacos bloqueador de calcio más nitroglicerina de acción prolongada. Si estas personas tienen una oclusión permanente significativa de sus arterias coronarias, pueden beneficiarse de la colocación de stents en las arterias ocluidas. Sin embargo, la colocación de stents coronarios está contraindicada en personas refractarias a los fármacos que no tienen una oclusión orgánica significativa de sus arterias coronarias. [16]
En el caso de los pacientes refractarios a los fármacos sin bloqueo, otros fármacos menos investigados pueden proporcionar alivio de los síntomas. Las estatinas , por ejemplo, la fluvastatina , aunque no se han evaluado en estudios doble ciego a gran escala, parecen ser útiles para reducir los ataques de angina variante y se deben considerar en pacientes en los que los bloqueadores de los canales de calcio y la nitroglicerina no consiguen buenos resultados. [4] También existe interés en utilizar inhibidores de la rho-quinasa, como el fasudil (disponible en Japón y China, pero no en los EE. UU.), [16] y bloqueadores de los receptores adrenérgicos alfa-1 como la prazosina (que, cuando se activan, provocan vasodilatación), pero se necesitan estudios para respaldar su utilidad clínica en la angina variante. [4] [6]
Las personas con ciertas complicaciones graves de la angina variante requieren tratamiento inmediato. Las personas que presentan irregularidades potencialmente letales en el ritmo de los latidos del corazón o antecedentes de desmayos episódicos debido a dichas arritmias requieren la implantación de un desfibrilador interno y/o un marcapasos cardíaco para detener dichas arritmias y restablecer el latido normal del corazón. [8] [9] Otras complicaciones raras pero graves de la angina variante, por ejemplo, infarto de miocardio , insuficiencia cardíaca congestiva grave y shock cardiogénico requieren las mismas intervenciones médicas inmediatas que se utilizan para otras causas de estas condiciones extremas. En todos estos casos de emergencia, la intervención coronaria percutánea en las áreas de stent donde las arterias coronarias evidencian espasmo solo es útil en personas que tienen aterosclerosis coronaria concomitante en la angiografía coronaria. [4]
La mayoría de las personas con angina variante tienen un pronóstico favorable siempre que se mantengan con bloqueadores de los canales de calcio y/o nitratos de acción prolongada; las tasas de supervivencia a cinco años en este grupo se estiman en más del 90%. [4] [19] La Asociación Japonesa de Espasmo Coronario estableció un sistema de puntuación de riesgo clínico para predecir los resultados de la angina variante. Se asignaron las puntuaciones indicadas a siete factores principales (es decir, antecedentes de paro cardíaco extrahospitalario [puntuación = 4]; tabaquismo, angina en reposo, enfermedad coronaria obstructiva física y espasmo en múltiples arterias coronarias [puntuación = 2]; y presencia de elevaciones del segmento ST en el ECG y antecedentes de uso de betabloqueantes [puntuación = 1]). Las personas con puntuaciones de 0 a 2, 3 a 5 y ≥6 experimentaron una incidencia de un evento cardiovascular importante en el 2,5, 7,0 y 13,0% de los casos. [20]
Se atribuye al Dr. William Heberden ser el primero en describir en una publicación de 1768 la aparición de ataques de dolor en el pecho (es decir, angina de pecho ) que aparecían debido a arterias coronarias ocluidas patológicamente. Estos ataques se desencadenaban por el ejercicio u otras formas de esfuerzo y se aliviaban con reposo y nitroglicerina . En 1959, el Dr. Myron Prinzmetal describió un tipo de angina que se diferenciaba de los casos clásicos de angina de Heberden en que se producía comúnmente en ausencia de ejercicio o esfuerzo. De hecho, a menudo despertaba a los pacientes de su sueño normal. Esta variante de angina se diferenciaba de la angina clásica descrita por el Dr. Heberden en que aparecía debido a un vasoespasmo episódico de las arterias coronarias que normalmente no estaban ocluidas por procesos patológicos como la aterosclerosis , los émbolos o la disección espontánea (es decir, desgarros en las paredes de las arterias coronarias). [4] [19] [13] La angina variante había sido descrita dos veces en la década de 1930 por otros autores [14] [21] y Kemp la denominó síndrome cardíaco X (CSX) en 1973, en referencia a pacientes con angina inducida por el ejercicio que, no obstante, tenían angiogramas coronarios normales. [22] El CSX ahora se denomina angina microvascular , es decir, angina causada por una enfermedad de las pequeñas arterias del corazón. [4]
Algunas características clave de la angina variante son el dolor torácico que se asocia simultáneamente con elevaciones del segmento ST en los registros electrocardiográficos , que a menudo se produce a última hora de la tarde o a primera hora de la mañana en personas que están en reposo, realizando actividades no extenuantes o durmiendo, y que no se asocia con oclusiones permanentes de sus vasos coronarios. El trastorno parece ocurrir con más frecuencia en mujeres que en hombres, tiene una incidencia particularmente alta en hombres y mujeres japoneses, y afecta a personas que pueden fumar productos de tabaco pero que presentan pocos otros factores de riesgo cardiovascular. [4] [23] Sin embargo, las personas que presentan síntomas de angina que se asocian con depresiones en sus segmentos ST del electrocardiograma, que se desencadenan por el esfuerzo y/o que tienen enfermedad arterial coronaria aterosclerótica aún se consideran que tienen angina variante si sus síntomas son causados por espasmos de la arteria coronaria. Por último, en casos raros puede presentarse un espasmo de la arteria coronaria asintomático que, no obstante, está asociado con isquemia del músculo cardíaco (es decir, flujo sanguíneo restringido y mala oxigenación) junto con cambios electrocardiográficos isquémicos concurrentes. El término angina vasoespástica se utiliza a veces para incluir todos estos casos atípicos junto con los casos más típicos de angina variante. [4] Aquí, la angina variante se considera que incluye casos típicos y atípicos.
Para una parte de los pacientes, la angina variante puede ser una manifestación de un trastorno episódico más generalizado de la contracción del músculo liso , como la migraña , el fenómeno de Raynaud o el asma inducido por aspirina . [6] La angina variante también es la principal complicación de la periarteritis coronaria eosinofílica , un trastorno extremadamente raro causado por una infiltración eosinofílica extensa de la adventicia y la periadventicia, es decir, los tejidos blandos que rodean las arterias coronarias . [24] [25] La angina variante también difiere del síndrome de Kounis (también denominado síndrome coronario agudo alérgico) en el que la constricción de la arteria coronaria y los síntomas son causados por reacciones alérgicas o inmunológicas fuertes a un fármaco u otra sustancia. El tratamiento del síndrome de Kounis difiere mucho del de la angina variante. [26]
Angina vasoespástica: se ha demostrado que NORVASC bloquea la constricción y restablece el flujo sanguíneo en las arterias coronarias y arteriolas en respuesta al calcio, potasio, epinefrina, serotonina y análogo del tromboxano A2 en modelos animales experimentales y en vasos coronarios humanos in vitro. Esta inhibición del espasmo coronario es responsable de la eficacia de NORVASC en la angina vasoespástica (de Prinzmetal o variante).
{{cite journal}}: Requiere citar revista |journal=( ayuda )