Un análisis de semen (plural: análisis de semen), también llamado seminograma o espermiograma , evalúa ciertas características del semen de un hombre y los espermatozoides que contiene. [1] [2] [3] Se realiza para ayudar a evaluar la fertilidad masculina , ya sea para aquellos que buscan el embarazo o para verificar el éxito de la vasectomía . Dependiendo del método de medición, se pueden evaluar solo unas pocas características (como con un kit casero) o se pueden evaluar muchas características (generalmente por un laboratorio de diagnóstico). Las técnicas de recolección y el método de medición preciso pueden influir en los resultados. El ensayo también se conoce como análisis de eyaculación, ensayo de esperma humano (HSA), prueba de función espermática y ensayo de esperma. [ cita requerida ]
El seminograma es una prueba compleja que debe ser realizada en laboratorios de andrología por técnicos experimentados con control de calidad y validación de sistemas de prueba. Un seminograma de rutina debe incluir: características físicas del semen (color, olor, pH, viscosidad y licuefacción), volumen, concentración, morfología y motilidad y progresión de los espermatozoides. Para proporcionar un resultado correcto es necesario realizar al menos dos, preferiblemente tres, seminogramas separados con un intervalo entre ellos de siete días a tres meses.
Las técnicas y criterios utilizados para analizar las muestras de semen se basan en el manual de la OMS para el examen del semen humano y la interacción espermatozoides-moco cervical publicado en 2021. [1]
Las razones más comunes para el análisis de semen de laboratorio en humanos son como parte de la investigación de infertilidad de una pareja y después de una vasectomía para verificar que el procedimiento fue exitoso. [4] También se usa comúnmente para evaluar a donantes humanos para la donación de esperma , y para animales, el análisis de semen se usa comúnmente en la cría de sementales y la cría de animales de granja .
En ocasiones, un hombre se hace un análisis de semen como parte de las pruebas de rutina previas al embarazo. En el laboratorio, esto es poco frecuente, ya que la mayoría de los proveedores de atención médica no realizan pruebas de semen y esperma a menos que se solicite específicamente o haya una fuerte sospecha de una patología en una de estas áreas descubierta durante la historia clínica o durante el examen físico. Estas pruebas son muy caras y requieren mucho tiempo, y en los EE. UU. es poco probable que estén cubiertas por el seguro. En otros países, como Alemania, las pruebas están cubiertas por todos los seguros.
Las características medidas por el análisis de semen son sólo algunos de los factores que influyen en la calidad del semen . Una fuente afirma que el 30% de los hombres con un análisis de semen normal en realidad tienen una función espermática anormal. [5] Por el contrario, los hombres con malos resultados en el análisis de semen pueden llegar a ser padres. [6] En las directrices del NICE , la infertilidad masculina leve se define como cuando dos o más análisis de semen tienen una o más variables por debajo del percentil 5 y confiere una probabilidad de que se produzca un embarazo de forma natural a través de relaciones sexuales vaginales en un plazo de dos años similar a las personas con endometriosis leve . [7]
Los métodos de recolección de semen incluyen la masturbación , la recolección con condón y la extracción del epidídimo . La muestra nunca debe obtenerse a través del coito interrumpido ya que podría perderse alguna porción del eyaculado, podría producirse una contaminación bacteriana o el pH vaginal ácido podría ser perjudicial para la motilidad de los espermatozoides. El período óptimo de abstinencia sexual para la toma de muestra de semen es de dos a siete días. La forma más común de obtener una muestra de semen es a través de la masturbación y el mejor lugar para obtenerla es en la clínica donde se realizará el análisis para evitar cambios de temperatura durante el transporte que pueden ser letales para algunos espermatozoides. Una vez obtenida la muestra, debe introducirse directamente en un recipiente de plástico estéril (nunca en un condón convencional, ya que tienen sustancias químicas como lubricantes o espermicidas que podrían dañar la muestra) y entregarse a la clínica para su estudio en una hora.
Existen algunas situaciones que requieren métodos de recolección alternativos, como la eyaculación retrógrada, lesiones neurológicas o inhibición psicológica. Según la situación, se pueden utilizar preservativos especializados, electroestimulación o vibroestimulación.
Los parámetros incluidos en el análisis del semen se pueden dividir en macroscópicos (licuefacción, apariencia, viscosidad, volumen y pH) y microscópicos (movilidad, morfología, vitalidad, concentración, recuento espermático, agregación espermática, aglutinación espermática y presencia de células redondas o leucocitos). Los tres parámetros principales del espermiograma son la concentración de los espermatozoides en el semen, la movilidad y la morfología de los mismos. Este análisis es importante para analizar la fertilidad, pero incluso en un hombre perfectamente fértil es muy difícil encontrar espermatozoides normales. Para el hombre fértil medio, solo el 4% de sus espermatozoides son normales en cada parámetro, mientras que el 96% son anormales en al menos uno de ellos.

El recuento de espermatozoides, o concentración de espermatozoides para evitar la confusión con el recuento total de espermatozoides , mide la concentración de espermatozoides en el eyaculado, a diferencia del recuento total de espermatozoides , que es el recuento de espermatozoides multiplicado por el volumen. Más de 16 millones de espermatozoides por mililitro se considera normal, según la OMS en 2021. [8] Las definiciones más antiguas indican 20 millones. [5] [6] Un recuento de espermatozoides más bajo se considera oligozoospermia . Una vasectomía se considera exitosa si la muestra es azoospérmica (cero espermatozoides de ningún tipo encontrados). Cuando una muestra contiene menos de 100.000 espermatozoides por mililitro hablamos de criptozoospermia. Algunos definen el éxito como cuando se observan espermatozoides no móviles raros/ocasionales (menos de 100.000 por mililitro). [9] Otros abogan por obtener un segundo análisis de semen para verificar que los recuentos no estén aumentando (como puede suceder con la recanalización) y otros aún pueden realizar una nueva vasectomía para esta situación.
Están surgiendo chips para uso doméstico que pueden proporcionar una estimación precisa del recuento de espermatozoides después de tres muestras tomadas en días diferentes. Un chip de este tipo puede medir la concentración de espermatozoides en una muestra de semen comparándola con un líquido de control lleno de perlas de poliestireno. [10] [ ¿ Fuente médica poco fiable? ]
La Organización Mundial de la Salud tiene un valor del 40% [11] y esto debe medirse dentro de los 60 minutos posteriores a la recolección. La OMS también tiene un parámetro de vitalidad , con un límite de referencia inferior del 60% de espermatozoides vivos. [8] Un hombre puede tener un número total de espermatozoides muy por encima del límite de >16 millones de espermatozoides por mililitro, pero aún así tener mala calidad porque muy pocos de ellos son móviles. Sin embargo, si el recuento de espermatozoides es muy alto, entonces una baja motilidad (por ejemplo, menos del 60%) podría no importar, porque la fracción aún podría ser más de 8 millones por mililitro. Al revés, un hombre puede tener un recuento de espermatozoides mucho menor a 20 millones de espermatozoides por mililitro y aún así tener buena motilidad, si más del 60% de esos espermatozoides observados muestran un buen movimiento hacia adelante, lo cual es beneficioso porque la naturaleza favorece la calidad sobre la cantidad.
Una medida más específica es el grado de motilidad , donde la motilidad total (PR+NP) y la inmovilidad. [11]
Progresivamente móviles: los espermatozoides que se mueven hacia adelante son progresivamente móviles. No progresivamente móviles: aquellos espermatozoides que se mueven en un movimiento circular son no progresivamente móviles. Inmóviles: aquellos espermatozoides no se mueven o están muertos.
La referencia de motilidad total del 40% se puede dividir en un 32% de motilidad progresiva y un 8% de motilidad in situ.
Las muestras de semen que presentan una motilidad progresiva superior al 30% se consideran normozoospermia. Las muestras por debajo de ese valor se clasifican como astenozoospermia según los criterios de la OMS.
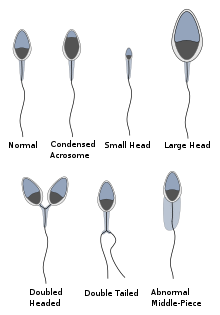
Respecto a la morfología de los espermatozoides , los criterios de la OMS descritos en 2021 establecen que una muestra es normal (muestras de hombres cuyas parejas tuvieron un embarazo en los últimos 12 meses) si el 4% (o percentil 5) o más de los espermatozoides observados tienen una morfología normal. [8] [12] Si la muestra tiene menos del 4% de espermatozoides morfológicamente normales, se clasifica como teratozoospermia .
La morfología normal de los espermatozoides es difícil de clasificar debido, por ejemplo, a la falta de objetividad y a las variaciones en la interpretación. Para clasificar a los espermatozoides como normales o anormales, se deben considerar las diferentes partes. El espermatozoide tiene una cabeza, una pieza intermedia y una cola.
En primer lugar, la cabeza debe tener forma ovalada, ser lisa y tener un contorno regular. Además, la región acrosómica debe abarcar el 40-70% del área de la cabeza, estar definida y no contener vacuolas grandes. La cantidad de vacuolas no debe superar el 20% del área de la cabeza. Debe tener una longitud de 4-5 μm y una anchura de 2,5-3,5 μm.
En segundo lugar, la pieza intermedia y el cuello deben ser regulares, con un ancho máximo de 1 μm y una longitud de 7-8 μm. El eje de la pieza intermedia debe estar alineado con el eje mayor de la cabeza.
Por último, la cola debe ser más fina que la pieza intermedia y tener una longitud de aproximadamente 45 μm y un diámetro constante en toda su longitud. Es importante que no quede enrollada.
Como las anomalías suelen ser mixtas, resulta de gran utilidad el índice de teratozoospermia (TZI). Este índice es el número medio de anomalías por espermatozoide anormal. Para calcularlo se cuentan 200 espermatozoides (es un buen número). A partir de este número se cuentan las anomalías en la cabeza, la parte media y la cola, así como el total de espermatozoides anormales. Una vez realizada esta tarea, el TZI se calcula de la siguiente manera:
Tzi = (h+m+t)/x
Otro índice interesante es el índice de deformidad espermática (SDI), que se calcula de la misma manera que el TZI, pero en lugar de dividirlo por el número de espermatozoides anormales, se divide por el número total de espermatozoides contados. El TZI toma valores de 1 (solo una anomalía por espermatozoide) a 3 (cada espermatozoide tiene los tres tipos de anomalías).
La morfología es un predictor del éxito en la fertilización de ovocitos durante la fertilización in vitro .
Hasta el 10% de todos los espermatozoides tienen defectos observables y, como tales, están en desventaja en términos de fertilizar un ovocito. [13]
Además, los espermatozoides con patrones de hinchazón en la punta de la cola generalmente tienen una frecuencia más baja de aneuploidía . [14]
El examen de la morfología de los orgánulos espermáticos móviles (MSOME, por sus siglas en inglés) es una investigación morfológica particular en la que se utiliza un microscopio óptico invertido equipado con óptica de alta potencia y mejorado con imágenes digitales para lograr un aumento superior a x6000, que es mucho mayor que el aumento utilizado habitualmente por los embriólogos en la selección de espermatozoides para la inyección intracitoplasmática de espermatozoides (x200 a x400). [15] Un hallazgo potencial en el MSOME es la presencia de vacuolas espermáticas, que están asociadas con la inmadurez de la cromatina espermática, particularmente en el caso de vacuolas grandes. [16]
Según un manual de pruebas de laboratorio, los volúmenes de semen entre 2,0 mL y 7 mL son normales; [6] La OMS considera 1,5 mL como el límite de referencia inferior . [8] Un volumen bajo, llamado hipospermia , puede indicar un bloqueo parcial o completo de las vesículas seminales , o que el hombre nació sin vesículas seminales. [5] En la práctica clínica, un volumen inferior a 1,4 mL en el contexto de la infertilidad es muy probablemente debido a una eyaculación incompleta o pérdida parcial de la muestra, además de esto, el paciente debe ser evaluado por hipoandrogenismo y obstrucciones en algunas partes del tracto eyaculador, azoospermia , siempre que hayan pasado al menos 48 horas desde la última eyaculación hasta el momento de la recolección de la muestra.
El eyaculado humano está compuesto principalmente de agua, del 96 al 98% del semen es agua. Una forma de garantizar que un hombre produzca más eyaculación [17] es beber más líquidos. Los hombres también producen más líquido seminal después de una estimulación y excitación sexual prolongada. Reducir la frecuencia de las relaciones sexuales y la masturbación ayuda a aumentar el volumen del semen. Las enfermedades de transmisión sexual también afectan la producción de semen. Los hombres que están infectados [18] con el virus de la inmunodeficiencia humana (VIH) producen un menor volumen de semen.
El volumen del semen también puede estar aumentado, lo que se conoce como hiperespermia . Un volumen mayor de 7 ml puede indicar inflamación de la próstata. Cuando no hay volumen, la afección se denomina aspermia , que puede estar causada por eyaculación retrógrada , enfermedades anatómicas o neurológicas o medicamentos antihipertensivos .
El semen normalmente tiene un color gris blanquecino. Tiende a adquirir un tinte amarillento a medida que el hombre envejece. El color del semen también está influenciado por los alimentos que comemos: los alimentos con alto contenido de azufre, como el ajo , pueden hacer que un hombre produzca semen amarillo. [19] La presencia de sangre en el semen ( hematospermia ) produce un eyaculado de color marrón o rojo. La hematospermia es una afección poco común.
El semen de color amarillo intenso o de apariencia verdosa puede deberse a la medicación. El semen marrón es principalmente el resultado de una infección e inflamación de la glándula prostática, la uretra , el epidídimo y las vesículas seminales. [ cita requerida ] Otras causas de un color inusual del semen incluyen infecciones de transmisión sexual como la gonorrea y la clamidia , cirugía genital y lesiones en los órganos sexuales masculinos.

El nivel de fructosa en el semen puede analizarse para determinar la cantidad de energía disponible para que el semen se mueva. [6] La OMS especifica un nivel normal de 13 μmol por muestra. La ausencia de fructosa puede indicar un problema con las vesículas seminales. La prueba de fructosa en el semen verifica la presencia de fructosa en el líquido seminal. La fructosa está normalmente presente en el semen, ya que es secretada por las vesículas seminales. La ausencia de fructosa indica obstrucción del conducto eyaculador u otra patología. [5]
Según un manual de análisis de laboratorio, el rango normal de pH es de 7,2 a 8,2; [6] Los criterios de la OMS especifican que el pH normal es de 7,2 a 7,8. [5] Un eyaculado ácido (valor de pH más bajo) puede indicar que una o ambas vesículas seminales están bloqueadas. Un eyaculado básico (valor de pH más alto) puede indicar una infección . [5] Un valor de pH fuera del rango normal es perjudicial para los espermatozoides y puede afectar su capacidad de penetrar el óvulo. [6] El pH final resulta del equilibrio entre los valores de pH de las secreciones de las glándulas accesorias, la secreción alcalina de las vesículas seminales y las secreciones ácidas de la próstata. [20]
La licuefacción es el proceso mediante el cual el gel formado por las proteínas de las vesículas seminales y la próstata se rompe y el semen se vuelve más líquido. Normalmente, la muestra tarda entre 30 minutos y 1 hora en pasar de un gel espeso a un líquido . En las directrices del NICE , un tiempo de licuefacción de 60 minutos se considera dentro de los rangos normales. [21]
La viscosidad del semen se puede estimar aspirando suavemente la muestra con una pipeta descartable de plástico de gran calibre, dejando que el semen caiga por gravedad y observando la longitud de cualquier hebra. Una viscosidad alta puede interferir con la determinación de la motilidad y la concentración de los espermatozoides y otros análisis. [11]
La MOT es una medida de cuántos millones de espermatozoides por ml son altamente móviles, es decir, aproximadamente de grado A (>25 micrómetros por 5 segundos a temperatura ambiente) y grado B (>25 micrómetros por 25 segundos a temperatura ambiente). Por lo tanto, es una combinación del recuento y la motilidad de los espermatozoides.
Con una pajuela o un volumen de vial de 0,5 mililitros, la pajuela o vial para la inseminación intracervical (ICI) se recomienda que se utilicen pajuelas o viales que sumen un total de 20 millones de espermatozoides móviles. Esto equivale a 8 pajuelas o viales de 0,5 ml con MOT5, o 2 pajuelas o viales de MOT20. Para la inseminación intrauterina (IIU), se considera suficiente utilizar 1 o 2 pajuelas o viales de MOT5. En términos de la OMS, se recomienda utilizar aproximadamente 20 millones de espermatozoides de grado a+b en la ICI y 2 millones de grado a+b en la IIU.
El daño del ADN en las células espermáticas que está relacionado con la infertilidad se puede investigar mediante el análisis de la susceptibilidad del ADN a la desnaturalización en respuesta al tratamiento térmico o ácido [22] y/o mediante la detección de la fragmentación del ADN revelada por la presencia de roturas de doble cadena detectadas por el ensayo TUNEL . [23] [24] Otras técnicas realizadas para medir la fragmentación del ADN son: SCD (prueba de dispersión de la cromatina del esperma), ISNT ( traducción de mellas in situ ), SCSA (ensayo estructural de la cromatina del esperma) y ensayo cometa .
El recuento total de espermatozoides móviles (TMS) [25] o el recuento total de espermatozoides móviles (TMSC) [26] es una combinación del recuento, la motilidad y el volumen de los espermatozoides, que mide cuántos millones de espermatozoides en un eyaculado completo son móviles.
El uso de aproximadamente 20 millones de espermatozoides de grado de movilidad c o d en ICI, y 5 millones en IUI puede ser una recomendación aproximada.
La muestra también puede analizarse para detectar glóbulos blancos . Un nivel alto de glóbulos blancos en el semen se denominaleucospermia y puede indicar una infección. [5] Los valores de corte pueden variar, pero un ejemplo de valor de corte es más de 1 millón de glóbulos blancos por mililitro de semen. [5]
Además de la calidad del semen en sí, existen diversos factores metodológicos que pueden influir en los resultados, dando lugar a variaciones entre métodos .
En comparación con las muestras obtenidas mediante masturbación, las muestras de semen de los condones de recolección tienen un mayor recuento total de espermatozoides, mayor movilidad de los espermatozoides y un mayor porcentaje de espermatozoides con morfología normal [ cita requerida ] . Por este motivo, se cree que brindan resultados más precisos cuando se utilizan para el análisis del semen.
Si los resultados de la primera muestra de un hombre son subfértiles, deben verificarse con al menos dos análisis más. Deben esperarse al menos dos a cuatro semanas entre cada análisis. [27] [ cita médica necesaria ] Los resultados de un solo hombre pueden tener una gran cantidad de variación natural a lo largo del tiempo, lo que significa que una sola muestra puede no ser representativa de las características promedio del semen de un hombre. [ cita médica necesaria ] Además, la fisióloga de esperma Joanna Ellington cree que el estrés de producir una muestra de eyaculación para su examen, a menudo en un entorno desconocido y sin lubricación (la mayoría de los lubricantes son algo dañinos para los espermatozoides), puede explicar por qué las primeras muestras de los hombres a menudo muestran malos resultados mientras que las muestras posteriores muestran resultados normales. [ cita médica necesaria ]
Un hombre puede preferir producir su muestra en casa en lugar de en la clínica. El lugar de recolección de semen no afecta los resultados de un análisis de semen. [28] Si se produce en casa, la muestra debe mantenerse lo más cerca posible de la temperatura corporal, ya que la exposición a condiciones de frío o calor puede afectar la motilidad de los espermatozoides.

El volumen se puede determinar midiendo el peso del recipiente de muestra, conociendo la masa del recipiente vacío. [29] El recuento y la morfología de los espermatozoides se pueden calcular mediante microscopía. El recuento de espermatozoides también se puede estimar mediante kits que miden la cantidad de una proteína asociada a los espermatozoides y son adecuados para uso doméstico. [30] [ ¿ Fuente médica poco fiable? ]
El análisis de semen asistido por computadora ( CASA ) es una frase general para las técnicas de análisis de semen automáticas o semiautomáticas. La mayoría de los sistemas se basan en el análisis de imágenes , pero existen métodos alternativos como el seguimiento del movimiento de las células en una tableta digitalizadora . [31] [32] Las técnicas asistidas por computadora se utilizan con mayor frecuencia para la evaluación de la concentración de espermatozoides y las características de movilidad, como la velocidad y la velocidad lineal. Hoy en día, existen sistemas CASA, basados en el análisis de imágenes y que utilizan nuevas técnicas, con resultados casi perfectos y que realizan un análisis completo en unos pocos segundos. Con algunas técnicas, las mediciones de concentración y motilidad de los espermatozoides son al menos tan confiables como los métodos manuales actuales. [33]
La espectroscopia Raman ha avanzado en su capacidad para realizar la caracterización, identificación y localización del daño del ADN nuclear del esperma. [34]
La prueba de fructosa del semen ha avanzado en su capacidad para realizar la caracterización, identificación y localización del daño del ADN nuclear del esperma. [34]
{{cite web}}: CS1 maint: archived copy as title (link) Fertilidad: evaluación y tratamiento para personas con problemas de fertilidad . Londres: RCOG Press. 2004. ISBN 978-1-900364-97-3.{{cite journal}}: CS1 maint: multiple names: authors list (link){{cite journal}}: CS1 maint: multiple names: authors list (link)