
_showing_Deciduous(Milky_or_Primary)_Tooth_75_and_developing_crown_of_Permanent_or_Secondary_Teeth_35,_36_and_37.jpg/440px-Intraoral_Periapical_Radiograph_(IOPA)_showing_Deciduous(Milky_or_Primary)_Tooth_75_and_developing_crown_of_Permanent_or_Secondary_Teeth_35,_36_and_37.jpg)
El desarrollo dentario u odontogénesis es el proceso complejo por el cual los dientes se forman a partir de células embrionarias , crecen y erupcionan en la boca . Para que los dientes humanos tengan un entorno bucal saludable , todas las partes del diente deben desarrollarse durante las etapas apropiadas del desarrollo fetal . Los dientes primarios (de leche) comienzan a formarse entre la sexta y la octava semana de desarrollo prenatal, y los dientes permanentes comienzan a formarse en la vigésima semana. [1] Si los dientes no comienzan a desarrollarse en o cerca de estos momentos, no se desarrollarán en absoluto, lo que dará como resultado hipodoncia o anodoncia .
Se ha realizado una importante cantidad de investigaciones para determinar los procesos que inician el desarrollo dentario. Se acepta ampliamente que existe un factor dentro de los tejidos del primer arco faríngeo que es necesario para el desarrollo de los dientes. [1]

El germen dentario es una agregación de células que finalmente forman un diente. [2] Estas células derivan del ectodermo del primer arco faríngeo y del ectomesénquima de la cresta neural . [1] [3] [4] El germen dentario se organiza en tres partes: el órgano del esmalte , la papila dentaria y el saco o folículo dentario .
El órgano del esmalte está compuesto por el epitelio externo del esmalte , el epitelio interno del esmalte , el retículo estrellado y el estrato intermedio . [2] Estas células dan lugar a los ameloblastos, que producen esmalte y se convierten en parte del epitelio reducido del esmalte (REE) después de la maduración del esmalte. El lugar donde se unen el epitelio externo del esmalte y el epitelio interno del esmalte se llama asa cervical . [ 1 ] El crecimiento de las células del asa cervical hacia los tejidos más profundos forma la vaina radicular epitelial de Hertwig , que determina la forma de la raíz del diente. Durante el desarrollo del diente existen fuertes similitudes entre la queratinización y la amelogénesis . [5] [6] La queratina también está presente en las células epiteliales del germen dental [7] y una fina película de queratina está presente en un diente recientemente erupcionado ( membrana de Nasmyth o cutícula del esmalte). [8]
La papila dental contiene células que se desarrollan en odontoblastos , que son células formadoras de dentina. [2] Además, la unión entre la papila dental y el epitelio interno del esmalte determina la forma de la corona de un diente. [1] Las células mesenquimales dentro de la papila dental son responsables de la formación de la pulpa dental .
El saco o folículo dentario da origen a tres entidades importantes: cementoblastos , osteoblastos y fibroblastos . Los cementoblastos forman el cemento de un diente. Los osteoblastos dan origen al hueso alveolar alrededor de las raíces de los dientes. Los fibroblastos participan en el desarrollo del ligamento periodontal que conecta los dientes al hueso alveolar a través del cemento. [9]
El NGF-R está presente en las células ectomesenquimales condensantes de la papila dental en el germen del diente en etapa temprana [10] y desempeña múltiples funciones durante los eventos morfogenéticos y de citodiferenciación en el diente. [11] [12] [13] Existe una relación entre la agenesia dental y la ausencia del nervio trigémino periférico (ver Hipodontia ).
Todas las etapas (brote, casquete, campana, corona), el crecimiento y la morfogénesis de los dientes están regulados por una proteína llamada sonic hedgehog . [14] [15] [16] [17]
Diversos factores fenotípicos modulan el tamaño de los dientes. [18]
La hormona paratiroidea es necesaria para la erupción dentaria . [19]
Las siguientes tablas presentan la cronología del desarrollo de los dientes humanos. [20] Los tiempos para la calcificación inicial de los dientes primarios se refieren a semanas en el útero . Abreviaturas: wk = semanas; mo = meses; yr = años.


El desarrollo dentario se divide comúnmente en las siguientes etapas: la etapa de iniciación, la etapa de brote, la etapa de casquete, la etapa de campana y, finalmente, la maduración. La estadificación del desarrollo dentario es un intento de categorizar los cambios que tienen lugar a lo largo de un continuo; con frecuencia es difícil decidir qué etapa debe asignarse a un diente en desarrollo en particular. Esta determinación se complica aún más por la apariencia variable de diferentes secciones histológicas del mismo diente en desarrollo, que pueden parecer etapas diferentes. [1]
Uno de los primeros signos de la formación de un diente que se puede ver al microscopio es la distinción entre la lámina vestibular y la lámina dentaria . Se produce entre la sexta y la séptima semana de vida embrionaria. La lámina dentaria conecta el brote dentario en desarrollo con la capa epitelial de la boca durante un tiempo significativo. [21] Esta se considera la etapa de iniciación. [1]
La etapa de yema dental se caracteriza por la aparición de un brote dental sin una disposición clara de las células. La etapa comienza técnicamente una vez que las células epiteliales proliferan en el ectomesénquima de la mandíbula. [1] Por lo general, esto ocurre cuando el feto tiene alrededor de 8 semanas de edad. [22] El brote dental en sí es el grupo de células en la periferia de la lámina dental.
Junto con la formación de la lámina dental, se desarrollan 10 estructuras epiteliales redondas, cada una de ellas denominada yema, en el aspecto distal de la lámina dental de cada arcada. Estas corresponden a los 10 dientes primarios de cada arcada dental y representan la etapa de yema del desarrollo dentario. Cada yema está separada del ectomesénquima por una membrana basal. Las células ectomesenquimales se congregan en la profundidad de la yema, formando un grupo de células, que es el inicio de la condensación del ectomesénquima. Las células ectomesenquimales restantes están dispuestas de una manera más o menos aleatoria y uniforme. [ cita requerida ]

Los primeros signos de una disposición de células en el brote dentario se producen en la etapa de capuchón. Un pequeño grupo de células ectomesenquimales deja de producir sustancias extracelulares , lo que da lugar a una agregación de estas células llamada papila dental. En este punto, el brote dentario crece alrededor de la agregación ectomesenquimal, adquiriendo la apariencia de un capuchón y se convierte en el órgano del esmalte (o dental) que cubre la papila dental. Una condensación de células ectomesenquimales llamada saco o folículo dentario rodea el órgano del esmalte y limita la papila dental. Finalmente, el órgano del esmalte producirá esmalte, la papila dental producirá dentina y pulpa, y el saco dentario producirá todas las estructuras de soporte de un diente, el periodonto. [1]

La etapa de campana se caracteriza por la histodiferenciación y morfodiferenciación que se produce. El órgano dentario tiene forma de campana durante esta etapa, y la mayoría de sus células se denominan retículo estrellado debido a su apariencia en forma de estrella. La etapa de campana se divide en la etapa de campana temprana y la etapa de campana tardía . [1] Las células en la periferia del órgano del esmalte se separan en cuatro capas importantes. Las células cuboidales en la periferia del órgano dentario se conocen como epitelio externo del esmalte (OEE). [2] Las células columnares del órgano del esmalte adyacentes a la papila del esmalte se conocen como epitelio interno del esmalte (IEE). Las células entre el IEE y el retículo estrellado forman una capa conocida como estrato intermedio. El borde del órgano del esmalte donde se unen el epitelio externo e interno del esmalte se llama asa cervical . [23]
En resumen, las capas, en orden de más interna a más externa, consisten en dentina, esmalte (formado por IEE, o 'ameloblastos', a medida que se mueven hacia afuera/arriba), epitelio interno del esmalte y estrato intermedio (células estratificadas que sustentan la actividad sintética del epitelio interno del esmalte). Lo que sigue es parte del 'órgano del esmalte' inicial, cuyo centro está formado por células del retículo estrellado que sirven para proteger el órgano del esmalte. Todo esto está envuelto por la capa OEE. [ cita requerida ]
Durante la etapa de campana se producen otros eventos. La lámina dental se desintegra, dejando a los dientes en desarrollo completamente separados del epitelio de la cavidad oral; ambos no se unirán nuevamente hasta la erupción definitiva del diente en la boca. [1]

La corona del diente, que está influenciada por la forma del epitelio del esmalte interno, también toma forma durante esta etapa. A lo largo de la boca, todos los dientes pasan por este mismo proceso; todavía no se sabe con certeza por qué los dientes forman distintas formas de corona, por ejemplo, incisivos frente a caninos. Hay dos hipótesis dominantes . El "modelo de campo" propone que hay componentes para cada tipo de forma de diente que se encuentra en el ectomesénquima durante el desarrollo dentario. Los componentes para tipos particulares de dientes, como los incisivos, se localizan en un área y se disipan rápidamente en diferentes partes de la boca. Así, por ejemplo, el "campo incisivo" tiene factores que desarrollan los dientes en forma de incisivo, y este campo se concentra en el área del incisivo central, pero disminuye rápidamente en el área del canino. [ cita requerida ]
La otra hipótesis dominante, el "modelo del clon", propone que el epitelio programa un grupo de células ectomesenquimales para generar dientes de formas particulares. Este grupo de células, llamado clon, induce a la lámina dental a desarrollar el diente, lo que hace que se forme un brote dentario. El crecimiento de la lámina dental continúa en una zona llamada "zona de progreso". Una vez que la zona de progreso recorre cierta distancia desde el primer brote dentario, comenzará a desarrollarse un segundo brote dentario. Estos dos modelos no son necesariamente excluyentes entre sí, ni la ciencia dental ampliamente aceptada los considera así: se postula que ambos modelos influyen en el desarrollo dentario en diferentes momentos. [1]
Otras estructuras que pueden aparecer en un diente en desarrollo en esta etapa son los nudos del esmalte , los cordones del esmalte y el nicho del esmalte . [1]

Los tejidos duros, incluidos el esmalte y la dentina, se desarrollan durante la siguiente etapa del desarrollo del diente. Algunos investigadores denominan a esta etapa la etapa de la corona o de maduración. En esta etapa se producen importantes cambios celulares. En etapas anteriores, todas las células IEE se dividían para aumentar el tamaño general del brote dentario, pero la división rápida, llamada mitosis , se detiene durante la etapa de la corona en el lugar donde se forman las cúspides de los dientes. Los primeros tejidos duros mineralizados se forman en esta ubicación. Al mismo tiempo, las células IEE cambian de forma de cuboidales a columnares y se convierten en preameloblastos. Los núcleos de estas células se acercan al estrato intermedio y se alejan de la papila dental a medida que se polarizan. [1]

La capa adyacente de células en la papila dental aumenta repentinamente de tamaño y se diferencia en odontoblastos, que son las células que forman la dentina. [24] Los investigadores creen que los odontoblastos no se formarían si no fuera por los cambios que ocurren en la EII. A medida que los cambios en la EII y la formación de odontoblastos continúan desde las puntas de las cúspides, los odontoblastos secretan una sustancia, una matriz orgánica , en su entorno inmediato. La matriz orgánica contiene el material necesario para la formación de la dentina. A medida que los odontoblastos depositan la matriz orgánica denominada predentina, migran hacia el centro de la papila dental. Por lo tanto, a diferencia del esmalte, la dentina comienza a formarse en la superficie más cercana al exterior del diente y avanza hacia el interior. Las extensiones citoplasmáticas se quedan atrás a medida que los odontoblastos se mueven hacia el interior. La apariencia microscópica tubular única de la dentina es el resultado de la formación de dentina alrededor de estas extensiones. [1]
Una vez que comienza la formación de la dentina, las células del IEE secretan una matriz orgánica contra la dentina. Esta matriz se mineraliza inmediatamente y se convierte en la capa inicial del esmalte del diente. Fuera de la dentina se encuentran los ameloblastos recién formados en respuesta a la formación de dentina, que son células que continúan el proceso de formación del esmalte; por lo tanto, la formación del esmalte se desplaza hacia afuera, agregando material nuevo a la superficie externa del diente en desarrollo. [ cita requerida ]
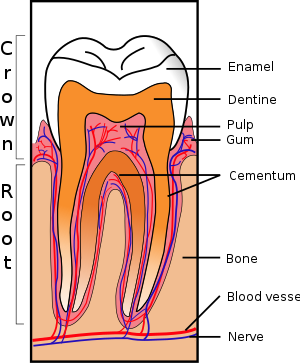
La formación del esmalte se denomina amelogénesis y ocurre en la etapa de la corona (etapa de campana avanzada) del desarrollo del diente. La "inducción recíproca" rige la relación entre la formación de la dentina y el esmalte; la formación de la dentina siempre debe ocurrir antes de la formación del esmalte. [25] Generalmente, la formación del esmalte ocurre en dos etapas: la etapa secretora y la etapa de maduración. [26] Las proteínas y una matriz orgánica forman un esmalte parcialmente mineralizado en la etapa secretora; la etapa de maduración completa la mineralización del esmalte. [ cita requerida ]
En la etapa secretora, los ameloblastos liberan proteínas del esmalte que contribuyen a la matriz del esmalte, que luego es mineralizada parcialmente por la enzima fosfatasa alcalina . [27] Esta fase mineralizada ocurre muy temprano alrededor del tercer o cuarto mes de embarazo. Esto marca la primera aparición del esmalte en el cuerpo. Los ameloblastos producen esmalte en el lugar donde se encuentran las cúspides de los dientes. El esmalte crece hacia afuera, alejándose del centro del diente. [ cita requerida ]
En la etapa de maduración, los ameloblastos transportan algunas de las sustancias utilizadas en la formación del esmalte fuera del esmalte. Por lo tanto, la función de los ameloblastos cambia de la producción de esmalte, como ocurre en la etapa secretora, al transporte de sustancias. La mayoría de los materiales transportados por los ameloblastos en esta etapa son proteínas utilizadas para completar la mineralización. Las proteínas importantes involucradas son las amelogeninas , las ameloblastinas , las polishinas y las tuftelinas . [28] Al final de esta etapa, el esmalte ha completado su mineralización.
En los dientes recién erupcionados de ambas denticiones puede formarse un residuo que puede dejar los dientes manchados extrínsecamente. Este residuo de color verde grisáceo, la membrana de Nasmyth, está formado por el tejido fusionado del epitelio reducido del esmalte y el epitelio oral, así como por la cutícula dental colocada por los ameloblastos en la superficie externa del esmalte recién formada. La membrana de Nasmyth luego absorbe fácilmente la mancha de los restos de comida y es difícil de eliminar, excepto mediante un pulido selectivo. Es posible que los adultos que supervisan al niño deban asegurarse de que se trata solo de una mancha extrínseca en los dientes recién erupcionados del niño. [29]
Los pacientes con osteopetrosis presentan anomalías en el esmalte, lo que sugiere que la mutación del gen a3 que se encuentra en las V-ATPases también desempeña un papel en el desarrollo del esmalte hipomineralizado e hipoplásico. [30]
La formación de dentina, conocida como dentinogénesis, es la primera característica identificable en la etapa de la corona del desarrollo del diente. La formación de dentina siempre debe ocurrir antes de la formación del esmalte. Las diferentes etapas de la formación de dentina dan como resultado diferentes tipos de dentina: dentina del manto, dentina primaria, dentina secundaria y dentina terciaria . [31]
Los odontoblastos, las células formadoras de dentina, se diferencian de las células de la papila dental. Comienzan a secretar una matriz orgánica alrededor del área directamente adyacente al epitelio interno del esmalte, más cercana al área de la futura cúspide de un diente. La matriz orgánica contiene fibras de colágeno con diámetros grandes (0,1-0,2 μm de diámetro). [32] Los odontoblastos comienzan a moverse hacia el centro del diente, formando una extensión llamada proceso odontoblástico . [1] De esta manera, la formación de dentina avanza hacia el interior del diente. El proceso odontoblástico causa la secreción de cristales de hidroxiapatita y la mineralización de la matriz. Esta área de mineralización se conoce como dentina del manto y es una capa que generalmente tiene un espesor de aproximadamente 150 μm. [32]
Mientras que la dentina del manto se forma a partir de la sustancia fundamental preexistente de la papila dental, la dentina primaria se forma a través de un proceso diferente. Los odontoblastos aumentan de tamaño, eliminando la disponibilidad de cualquier recurso extracelular para contribuir a una matriz orgánica para la mineralización. Además, los odontoblastos más grandes hacen que se secrete colágeno en cantidades más pequeñas, lo que da como resultado una nucleación heterogénea y más densa que se utiliza para la mineralización. También se secretan otros materiales (como lípidos , fosfoproteínas y fosfolípidos ). [32]
La dentina secundaria se forma una vez finalizada la formación de la raíz y se produce a un ritmo mucho más lento. No se forma a un ritmo uniforme a lo largo del diente, sino que se forma más rápido a lo largo de las secciones más cercanas a la corona del diente. [33] Este desarrollo continúa durante toda la vida y explica las áreas más pequeñas de pulpa que se encuentran en las personas mayores. [32] La dentina terciaria, también conocida como dentina reparadora, se forma en reacción a estímulos, como la atrición o la caries dental . [34]

La formación del cemento se denomina cementogénesis y ocurre en una etapa tardía del desarrollo de los dientes. Los cementoblastos son las células responsables de la cementogénesis. Se forman dos tipos de cemento: celular y acelular. [35]
El cemento acelular se forma primero. Los cementoblastos se diferencian de las células foliculares, que solo pueden alcanzar la superficie de la raíz del diente una vez que la vaina radicular epitelial de Hertwig (HERS) ha comenzado a deteriorarse. Los cementoblastos secretan fibrillas finas de colágeno a lo largo de la superficie de la raíz en ángulos rectos antes de migrar fuera del diente. A medida que los cementoblastos se mueven, se deposita más colágeno para alargar y engrosar los haces de fibras. También se secretan proteínas no colágenas, como la sialoproteína ósea y la osteocalcina . [36] El cemento acelular contiene una matriz secretada de proteínas y fibras. A medida que se produce la mineralización, los cementoblastos se alejan del cemento y las fibras que quedan a lo largo de la superficie finalmente se unen a los ligamentos periodontales en formación.
El cemento celular se desarrolla después de que se ha completado la mayor parte de la formación del diente y después de que el diente se ocluye (en contacto) con un diente en el arco opuesto. [36] Este tipo de cemento se forma alrededor de los haces de fibras de los ligamentos periodontales. Los cementoblastos que forman el cemento celular quedan atrapados en el cemento que producen.
Se cree que el origen de los cementoblastos formativos es diferente para el cemento celular y el cemento acelular. Una de las principales hipótesis actuales es que las células productoras de cemento celular migran desde el área adyacente del hueso, mientras que las células productoras de cemento acelular surgen del folículo dentario. [36] No obstante, se sabe que el cemento celular no suele encontrarse en dientes con una sola raíz. [36] En premolares y molares , el cemento celular se encuentra solo en la parte de la raíz más cercana al ápice y en áreas interradiculares entre múltiples raíces. [ cita requerida ]

El periodonto, que es la estructura de soporte de un diente, está formado por el cemento, los ligamentos periodontales, la encía y el hueso alveolar . El cemento es el único de estos que forma parte de un diente. El hueso alveolar rodea las raíces de los dientes para proporcionar soporte y crea lo que comúnmente se llama un " alvéolo ". Los ligamentos periodontales conectan el hueso alveolar con el cemento, y la encía es el tejido circundante visible en la boca. [37]
Las células del folículo dentario dan origen al ligamento periodontal (LPD). Los eventos específicos que conducen a la formación del ligamento periodontal varían entre los dientes deciduos (de leche) y los permanentes y entre las distintas especies animales. [36] No obstante, la formación del ligamento periodontal comienza con fibroblastos del ligamento del folículo dentario. Estos fibroblastos secretan colágeno, que interactúa con las fibras de las superficies del hueso y el cemento adyacentes. [9]
Esta interacción conduce a una unión que se desarrolla a medida que el diente erupciona en la boca. La oclusión , que es la disposición de los dientes y cómo los dientes en arcos opuestos entran en contacto entre sí, afecta continuamente la formación del ligamento periodontal. Esta creación perpetua del ligamento periodontal conduce a la formación de grupos de fibras en diferentes orientaciones, como fibras horizontales y oblicuas. [36]
A medida que comienza la formación de la raíz y el cemento, se crea hueso en el área adyacente. En todo el cuerpo, las células que forman el hueso se denominan osteoblastos . En el caso del hueso alveolar, estas células osteoblásticas se forman a partir del folículo dental. [36] De manera similar a la formación del cemento primario, las fibras de colágeno se crean en la superficie más cercana al diente y permanecen allí hasta que se adhieren a los ligamentos periodontales. [ cita requerida ]
Al igual que cualquier otro hueso del cuerpo humano, el hueso alveolar se modifica a lo largo de la vida. Los osteoblastos crean hueso y los osteoclastos lo destruyen, especialmente si se ejerce fuerza sobre un diente. [38] Como ocurre cuando se intenta el movimiento de los dientes mediante ortodoncia utilizando bandas, alambres o aparatos, una zona de hueso bajo la fuerza de compresión de un diente que se acerca tiene un alto nivel de osteoclastos, lo que da lugar a la reabsorción ósea . Una zona de hueso que recibe tensión de los ligamentos periodontales unidos a un diente que se aleja de él tiene un alto número de osteoblastos, lo que da lugar a la formación de hueso. De este modo, el diente o los dientes se mueven lentamente a lo largo de la mandíbula para conseguir una dentición que funcione en armonía. De esta forma, el ancho del espacio entre los alvéolos y la raíz se mantiene aproximadamente igual. [29]
La conexión entre la encía y el diente se denomina unión dentogingival. Esta unión tiene tres tipos de epitelio: epitelio gingival, epitelio del surco y epitelio de unión. Estos tres tipos se forman a partir de una masa de células epiteliales conocida como manguito epitelial entre el diente y la boca. [36]
No se sabe mucho sobre la formación de las encías, pero se sabe que los hemidesmosomas se forman entre el epitelio gingival y el diente y son responsables de la fijación epitelial primaria . [36] Los hemidesmosomas proporcionan anclaje entre las células a través de pequeñas estructuras similares a filamentos proporcionadas por los restos de ameloblastos. Una vez que esto ocurre, el epitelio de unión se forma a partir del epitelio de esmalte reducido, uno de los productos del órgano del esmalte, y se divide rápidamente. Esto da como resultado el aumento perpetuo del tamaño de la capa epitelial de unión y el aislamiento de los restos de ameloblastos de cualquier fuente de nutrición. A medida que los ameloblastos se degeneran, se crea un surco gingival . [ cita requerida ]
Con frecuencia, los nervios y los vasos sanguíneos discurren en paralelo en el cuerpo y su formación suele tener lugar simultáneamente y de forma similar. Sin embargo, no ocurre lo mismo con los nervios y vasos sanguíneos que rodean el diente, debido a que su ritmo de desarrollo es diferente. [1]
Las fibras nerviosas comienzan a acercarse al diente durante la etapa de formación de la corona del desarrollo del diente y crecen hacia el folículo dentario. Una vez allí, los nervios se desarrollan alrededor del brote dentario y entran en la papila dental cuando la formación de la dentina ha comenzado. Los nervios nunca proliferan en el órgano del esmalte. [1]
Los vasos sanguíneos crecen en el folículo dental y entran en la papila dental en la etapa de capuchón. [1] Se forman grupos de vasos sanguíneos en la entrada de la papila dental. La cantidad de vasos sanguíneos alcanza un máximo al comienzo de la etapa de corona y la papila dental finalmente se forma en la pulpa de un diente. A lo largo de la vida, la cantidad de tejido pulpar en un diente disminuye, lo que significa que el suministro de sangre al diente disminuye con la edad. [38] El órgano del esmalte está desprovisto de vasos sanguíneos debido a su origen epitelial, y los tejidos mineralizados del esmalte y la dentina no necesitan nutrientes de la sangre. [ cita requerida ]
La erupción dental se produce cuando los dientes entran en la boca y se hacen visibles. Aunque los investigadores coinciden en que la erupción dental es un proceso complejo, hay poco acuerdo sobre la identidad del mecanismo que controla la erupción. [39] Algunas teorías comúnmente aceptadas que han sido refutadas con el tiempo incluyen: (1) el diente es empujado hacia arriba en la boca por el crecimiento de la raíz del diente, (2) el diente es empujado hacia arriba por el crecimiento del hueso alrededor del diente, (3) el diente es empujado hacia arriba por la presión vascular, y (4) el diente es empujado hacia arriba por la hamaca acolchada. [40] La teoría de la hamaca acolchada, propuesta por primera vez por Harry Sicher, se enseñó ampliamente desde la década de 1930 hasta la de 1950. Esta teoría postulaba que un ligamento debajo de un diente, que Sicher observó bajo un microscopio en una placa histológica, era responsable de la erupción. Más tarde, se determinó que el "ligamento" que Sicher observó era simplemente un artefacto creado en el proceso de preparación de la placa. [41]
La teoría actual más aceptada es que, si bien en la erupción pueden intervenir varias fuerzas, los ligamentos periodontales son los que proporcionan el impulso principal para el proceso. Los teóricos plantean la hipótesis de que los ligamentos periodontales promueven la erupción mediante la contracción y la reticulación de sus fibras de colágeno y la contracción de sus fibroblastos. [42]
Aunque la erupción de los dientes se produce en momentos diferentes para distintas personas, existe una cronología general de la erupción. Normalmente, los seres humanos tienen 20 dientes primarios (de leche) y 32 dientes permanentes . [43] La erupción de los dientes tiene tres etapas. La primera, conocida como etapa de dentición temporal , ocurre cuando solo son visibles los dientes primarios. Una vez que el primer diente permanente erupciona en la boca, los dientes están en la dentición mixta (o de transición). Después de que el último diente primario se cae de la boca, un proceso conocido como exfoliación, los dientes están en la dentición permanente.
La dentición primaria comienza con la llegada de los incisivos centrales mandibulares , generalmente a los ocho meses, y dura hasta que aparecen los primeros molares permanentes en la boca, generalmente a los seis años. [44] Los dientes primarios generalmente erupcionan en el siguiente orden: (1) incisivo central , (2) incisivo lateral, (3) primer molar , (4) canino y (5) segundo molar. [45] Como regla general, cuatro dientes erupcionan cada seis meses de vida, los dientes mandibulares erupcionan antes que los maxilares y los dientes erupcionan antes en las mujeres que en los hombres. [46] Durante la dentición primaria, los brotes dentales de los dientes permanentes se desarrollan debajo de los dientes primarios, cerca del paladar o la lengua.
La dentición mixta comienza cuando aparece el primer molar permanente en la boca, generalmente a los seis años, y dura hasta que se pierde el último diente primario, generalmente a los once o doce años. [47] Los dientes permanentes en el maxilar erupcionan en un orden diferente de los dientes permanentes en la mandíbula. Los dientes maxilares erupcionan en el siguiente orden: (1) primer molar (2) incisivo central , (3) incisivo lateral , (4) primer premolar , (5) segundo premolar , (6) canino , (7) segundo molar y (8) tercer molar . Los dientes mandibulares erupcionan en el siguiente orden: (1) primer molar (2) incisivo central , (3) incisivo lateral , (4) canino , (5) primer premolar , (6) segundo premolar , (7) segundo molar y (8) tercer molar . Como no hay premolares en la dentición primaria, los molares primarios son reemplazados por premolares permanentes. [48] Si se pierden algunos dientes primarios antes de que los dientes permanentes estén listos para reemplazarlos, algunos dientes posteriores pueden desplazarse hacia adelante y hacer que se pierda espacio en la boca. [49] Esto puede causar apiñamiento y/o mala colocación una vez que erupcionan los dientes permanentes, lo que generalmente se conoce como maloclusión . En tales circunstancias, puede ser necesaria la ortodoncia para que una persona logre una dentadura recta.
La dentición permanente comienza cuando se pierde el último diente primario, generalmente entre los 11 y 12 años, y dura el resto de la vida de la persona o hasta que se pierden todos los dientes ( edentulismo ). Durante esta etapa, las terceras muelas (también llamadas " muelas del juicio ") se extraen con frecuencia debido a caries, dolor o impactaciones. Las principales razones de la pérdida de dientes son la caries y la enfermedad periodontal . [50]
Inmediatamente después de la erupción el esmalte queda recubierto por una película específica: la membrana de Nasmyth o “cutícula del esmalte”, estructura de origen embriológico compuesta por queratina que da origen al órgano del esmalte . [52] [53]
Al igual que en otros aspectos del crecimiento y desarrollo humano, la nutrición tiene un efecto sobre el diente en desarrollo. Los nutrientes esenciales para un diente sano incluyen calcio , fósforo y vitaminas A , C y D. [54] El calcio y el fósforo son necesarios para formar adecuadamente los cristales de hidroxiapatita, y sus niveles en la sangre se mantienen mediante la vitamina D. La vitamina A es necesaria para la formación de queratina , como la vitamina C lo es para el colágeno. El flúor, aunque no es un nutriente, se incorpora al cristal de hidroxiapatita de un diente y huesos en desarrollo. La teoría dental es que los bajos niveles de incorporación de flúor y la fluorosis muy leve hacen que el diente sea más resistente a la desmineralización y la caries posterior. [9]
Las deficiencias de nutrientes pueden tener una amplia gama de efectos en el desarrollo de los dientes. [55] En situaciones en las que hay deficiencia de calcio, fósforo y vitamina D, las estructuras duras de un diente pueden estar menos mineralizadas. La falta de vitamina A puede provocar una reducción en la cantidad de formación de esmalte.
Desde los primeros ensayos de fluoración en la década de 1940, se ha observado que la ingestión de flúor retrasa la erupción de los dientes hasta un año o más a partir de las fechas de erupción aceptadas. Los investigadores teorizan que el retraso es una manifestación del efecto depresor del flúor sobre las hormonas tiroideas. Se ha sugerido que el retraso en la erupción es la razón de la aparente diferencia en la caries entre los niños más pequeños. La ingestión de flúor durante el desarrollo de los dientes puede provocar una afección permanente conocida como fluorosis con distintos niveles de gravedad, resultado de la interferencia del flúor con el desarrollo normal de los osteoblastos. [56] [57] [58] [59] [60]
La enfermedad celíaca no diagnosticada ni tratada a menudo causa defectos en el esmalte dental y puede ser la única manifestación de la enfermedad, en ausencia de síntomas gastrointestinales o signos de malabsorción. [61] [62] [63]
El bisfenol A (BPA) es una sustancia química que altera las hormonas y que se ha relacionado con efectos negativos para la salud humana, como el desarrollo fetal, entre otros. Como se ha demostrado en estudios realizados con animales que imitan el esmalte humano, el consumo de productos con BPA por parte de la madre durante el embarazo puede provocar que el desarrollo de los dientes del niño se vea obstaculizado. Se ha demostrado que estos niños son propensos a la hipomineralización de los incisivos y de los primeros molares, un estado debilitado del esmalte. Además, es muy importante que la madre evite el BPA durante el embarazo, pero también que evite el uso de BPA en los productos para el niño hasta los cinco meses de edad.
La ausencia de terceros molares es muy común, presentándose en el 20-23% de la población, seguida en prevalencia por el segundo premolar y el incisivo lateral .
La anodoncia es la falta total de desarrollo de los dientes. Es poco frecuente y suele presentarse en una afección denominada displasia ectodérmica hipohidrótica .
La hipodoncia es la falta de desarrollo de algunos dientes (sin incluir los terceros molares). Es una de las anomalías del desarrollo más comunes y afecta a entre el 3,5 y el 8,0 % de la población. La hipodoncia suele estar asociada a la ausencia de una lámina dental , que es vulnerable a factores ambientales como infecciones y medicamentos de quimioterapia . También se asocia a muchos síndromes, como el síndrome de Down y el síndrome de Crouzon . [64]
La hiperdoncia es el desarrollo de dientes extraños. Se presenta en el 1-3% de los caucásicos y es más frecuente en los asiáticos . [65] Alrededor del 86% de estos casos involucran un solo diente adicional en la boca, que se encuentra más comúnmente en el maxilar, donde se ubican los incisivos . [66] Se cree que la hiperdoncia está asociada con un exceso de lámina dental.
La dilaceración es una curvatura anormal que se encuentra en un diente y casi siempre está asociada con un traumatismo que mueve el brote dentario en desarrollo. Mientras se forma un diente, una fuerza puede moverlo de su posición original, haciendo que el resto del diente se forme en un ángulo anormal. Se sabe que los quistes o tumores adyacentes a un brote dentario son fuerzas que causan dilaceración, al igual que los dientes primarios (de leche) empujados hacia arriba por un traumatismo hacia la encía, donde mueve el brote dentario del diente permanente. [67]
La hipoplasia del esmalte o hipomineralización es un defecto de los dientes causado por una alteración en la formación de la matriz orgánica del esmalte, clínicamente visible como defectos del esmalte. [68] Puede ser causada por factores nutricionales, [68] algunas enfermedades (como la enfermedad celíaca no diagnosticada y no tratada , [61] [62] [63] varicela , sífilis congénita [68] ), hipocalcemia , ingestión de flúor , lesión de nacimiento , parto prematuro , infección o traumatismo de un diente deciduo . [68] En algunas circunstancias, la hipoplasia del esmalte puede ser tan grave que faltan las últimas secciones del esmalte, exponiendo la dentina subyacente. [69]
Algunas condiciones sistémicas pueden causar retraso en el desarrollo dentario, como factores nutricionales, trastornos endocrinos ( hipotiroidismo , hipopituitarismo , hipoparatiroidismo , pseudohipoparatiroidismo ), [70] enfermedad celíaca no diagnosticada y no tratada, [70] [71] anemia , prematuridad , bajo peso al nacer , insuficiencia renal , intoxicación por metales pesados o humo de tabaco, entre otros. [70]
La odontodisplasia regional es poco frecuente, pero es más probable que se produzca en el maxilar superior y los dientes anteriores. Se desconoce la causa; se han postulado varias causas, entre ellas una alteración de las células de la cresta neural, una infección, la radioterapia y una disminución del aporte vascular (la hipótesis más aceptada). [72] Los dientes afectados por la odontodisplasia regional nevAmelogenesis imperfecta es una enfermedad autosómica dominante que se caracteriza por un defecto en la formación del esmalte dental. Los dientes suelen estar libres de esmalte, son pequeños, deformes y teñidos de marrón. La causa de estas deformidades se debe a una mutación en la expresión del esmalte. Los pacientes dentales con esta enfermedad deben ser especialmente cautelosos y visitar a su dentista con frecuencia.
Los dientes natales y neonatales son una anomalía que implica la erupción de los dientes en la boca de un recién nacido antes de lo habitual. La incidencia varía de 1:2.000 a 1:3.500 nacimientos. Los dientes natales son más frecuentes, aproximadamente tres veces más comunes que los dientes neonatales. Algunos autores informaron una prevalencia mayor en mujeres que en hombres. La ubicación más común es la región mandibular de los incisivos centrales. [73] Los dientes natales y neonatales están asociados con la genética, anomalías del desarrollo y ciertos síndromes reconocidos. Otros nombres para esta afección incluyen dentición precoz, dientes de leche y dientes de leche.
{{cite web}}: CS1 maint: copia archivada como título ( enlace ).