La epilepsia postraumática ( TEP ) es una forma de epilepsia adquirida que resulta de un daño cerebral causado por un traumatismo físico en el cerebro ( lesión cerebral traumática , abreviada como TCE). [1] Una persona con TEP experimenta convulsiones postraumáticas repetidas (PTS, convulsiones que resultan de una LCT) más de una semana después de la lesión inicial. [2] Se estima que la TEP constituye el 5% de todos los casos de epilepsia y más del 20% de los casos de epilepsia adquirida [3] [4] [1] (en la que las convulsiones son causadas por una condición cerebral orgánica identificable). [5]
No se sabe quién desarrollará epilepsia después de un traumatismo craneoencefálico y quién no. [6] Sin embargo, la probabilidad de que una persona desarrolle TEP está influenciada por la gravedad y el tipo de lesión; por ejemplo, las lesiones penetrantes y las que implican sangrado dentro del cerebro confieren un mayor riesgo. La aparición de TEP puede ocurrir dentro de un corto período de tiempo después del traumatismo físico que lo causa, o meses o años después. [3] Las personas con traumatismo craneoencefálico pueden seguir teniendo un mayor riesgo de convulsiones postraumáticas que la población general incluso décadas después de la lesión. [7] La TEP puede ser causada por varios procesos bioquímicos que ocurren en el cerebro después del traumatismo, incluida la sobreexcitación de las células cerebrales y el daño a los tejidos cerebrales por radicales libres . [8]
Las medidas de diagnóstico incluyen electroencefalografía (EEG) y técnicas de imágenes cerebrales como la resonancia magnética , pero no son totalmente confiables. Los medicamentos antiepilépticos no previenen el desarrollo de TEP después de una lesión en la cabeza, pero pueden usarse para tratar la afección si ocurre. Cuando la medicación no funciona para controlar las convulsiones, puede ser necesaria la cirugía. [9] Las técnicas quirúrgicas modernas para la TEP tienen sus raíces en el siglo XIX, pero la trepanación (cortar el cráneo para hacer un orificio) puede haber sido utilizada para la afección en culturas antiguas. [10]
Las convulsiones pueden ocurrir después de una lesión cerebral traumática; estas se conocen como convulsiones postraumáticas (PTS). Sin embargo, no todas las personas que tienen convulsiones postraumáticas continuarán teniendo epilepsia postraumática, porque esta última es una condición crónica. Sin embargo, los términos PTS y PTE se usan indistintamente en la literatura médica. [11] [12] Las convulsiones debido a la epilepsia postraumática se diferencian de las convulsiones postraumáticas no epilépticas en función de su causa y el momento después del trauma. Una persona con PTE tiene convulsiones tardías, aquellas que ocurren más de una semana después del trauma inicial. [13] Las convulsiones tardías se consideran no provocadas, mientras que las convulsiones tempranas (aquellas que ocurren dentro de una semana del trauma) se cree que son el resultado de los efectos directos de la lesión. Una convulsión provocada es aquella que resulta de una causa excepcional y no recurrente, como los efectos inmediatos del trauma en lugar de un defecto en el cerebro; no es una indicación de epilepsia. [14] Por lo tanto, para diagnosticar TEP, las convulsiones no deben ser provocadas.
Existe desacuerdo sobre si se debe definir la TEP como la aparición de una o más convulsiones tardías no provocadas, o si la afección solo se debe diagnosticar en personas con dos o más. [15] Las fuentes médicas generalmente consideran que hay TEP si ocurre incluso una convulsión no provocada, pero más recientemente se ha aceptado restringir la definición de todos los tipos de epilepsia para incluir solo las condiciones en las que ocurre más de una. [11] Requerir más de una convulsión para un diagnóstico de TEP es más acorde con la definición moderna de epilepsia, pero elimina a las personas para quienes las convulsiones se controlan con medicación después de la primera convulsión. [11]
Al igual que con otras formas de epilepsia, los tipos de convulsiones en la TEP pueden ser parciales (que afectan solo a una parte de un hemisferio del cerebro) o generalizadas (que afectan a ambos hemisferios y se asocian con pérdida de conciencia). [16] En aproximadamente un tercio de los casos, las personas con TEP tienen convulsiones parciales; estas pueden ser simples o complejas. [17] En las convulsiones parciales simples, el nivel de conciencia no se altera, mientras que en las convulsiones parciales complejas la conciencia se ve afectada. [14] Cuando ocurren convulsiones generalizadas, pueden comenzar como convulsiones parciales y luego extenderse hasta convertirse en generalizadas. [17]

No está claro por qué algunos pacientes desarrollan TEP mientras que otros con lesiones muy similares no. [11] Sin embargo, se han identificado posibles factores de riesgo, incluida la gravedad y el tipo de lesión, la presencia de convulsiones tempranas y factores genéticos.
La genética puede desempeñar un papel en el riesgo de que una persona desarrolle TEP; las personas con el alelo ApoE-ε4 pueden tener un mayor riesgo de TEP. [7] El alelo de haptoglobina Hp2-2 puede ser otro factor de riesgo genético, posiblemente porque se une mal a la hemoglobina y, por lo tanto, permite que se escape más hierro y dañe los tejidos. [7] Sin embargo, la mayoría de los estudios han encontrado que tener familiares con epilepsia no aumenta significativamente el riesgo de TEP, [11] lo que sugiere que la genética no es un factor de riesgo importante.
Cuanto más grave sea el traumatismo craneoencefálico, más probabilidades hay de que una persona sufra un TEP tardío. [19] La evidencia sugiere que los traumatismos craneoencefálicos leves no confieren un mayor riesgo de desarrollar TEP, mientras que los tipos más graves sí lo hacen. [20] En el TCE leve simple, el riesgo de TEP es aproximadamente 1,5 veces mayor que el de la población no lesionada. [18] Según algunas estimaciones, hasta la mitad de las personas con traumatismo craneoencefálico grave experimentan TEP; [19] otras estimaciones sitúan el riesgo en el 5% para todos los pacientes con TCE y en el 15-20% para el TCE grave. [21] Un estudio encontró que el riesgo a 30 años de desarrollar TEP era del 2,1% para el TCE leve, del 4,2% para el moderado y del 16,7% para las lesiones graves, como se muestra en el gráfico de la derecha. [18] [22]
La naturaleza del traumatismo craneal también influye en el riesgo de TEP. Las personas que tienen fracturas de cráneo deprimidas , traumatismo craneal penetrante , TEP temprano y hematomas intracerebrales y subdurales debido al TCE son especialmente propensas a tener TEP, que ocurre en más del 30% de las personas con cualquiera de estos hallazgos. [19] Alrededor del 50% de los pacientes con traumatismo craneal penetrante desarrollan TEP, [8] [20] y las lesiones por misiles y la pérdida de volumen cerebral se asocian con una probabilidad especialmente alta de desarrollar la afección. [23] Las lesiones que ocurren en entornos militares conllevan un riesgo más alto de lo habitual para TEP, probablemente porque involucran más comúnmente lesión cerebral penetrante y daño cerebral en un área más extendida. [7] Los hematomas intracraneales , en los que la sangre se acumula dentro del cráneo, son uno de los factores de riesgo más importantes para TEP. [24] El hematoma subdural confiere un mayor riesgo de TEP que el hematoma epidural, posiblemente porque causa más daño al tejido cerebral. [8] La cirugía intracraneal repetida confiere un alto riesgo de TEP tardía, posiblemente porque las personas que necesitan más cirugías tienen más probabilidades de tener factores asociados con un peor traumatismo cerebral, como hematomas grandes o hinchazón cerebral . [8] Además, las probabilidades de desarrollar TEP difieren según la ubicación de la lesión cerebral: se ha descubierto que una contusión cerebral que ocurre en uno u otro de los lóbulos frontales conlleva un riesgo de TEP del 20%, mientras que una contusión en uno de los lóbulos parietales conlleva un riesgo del 19% y una en un lóbulo temporal conlleva una probabilidad del 16%. [22] Cuando las contusiones ocurren en ambos hemisferios, el riesgo es del 26% para los lóbulos frontales, del 66% para el parietal y del 31% para el temporal. [22]
El riesgo de que una persona desarrolle TEP aumenta, pero no es del 100 %, si se produce TEP. [20] Debido a que muchos de los factores de riesgo tanto para TEP como para TEP temprano son los mismos, se desconoce si la aparición de TEP es un factor de riesgo en sí mismo. [7] Sin embargo, incluso independientemente de otros factores de riesgo comunes, se ha descubierto que el TEP temprano aumenta el riesgo de TEP a más del 25 % en la mayoría de los estudios. [4] Una persona que tiene una convulsión tardía tiene un riesgo aún mayor de tener otra que una que tiene TEP temprano; la epilepsia se presenta en el 80 % de las personas que tienen una convulsión tardía. [25] El estado epiléptico , una convulsión continua o múltiples convulsiones en rápida sucesión, está especialmente correlacionado con el desarrollo de TEP; las convulsiones de estado ocurren en el 6 % de todos los TCE, pero están asociadas con TEP el 42 % de las veces, y detener rápidamente una convulsión de estado reduce las posibilidades de desarrollo de TEP. [22]
Por razones desconocidas, el trauma puede causar cambios en el cerebro que conducen a la epilepsia. [3] [26] Hay una serie de mecanismos propuestos por los cuales el TCE causa TEP, más de uno de los cuales puede estar presente en una persona determinada. [8] En el período entre una lesión cerebral y la aparición de la epilepsia, las células cerebrales pueden formar nuevas sinapsis y axones , sufrir apoptosis o necrosis y experimentar una expresión genética alterada . [25] Además, el daño a áreas particularmente vulnerables de la corteza, como el hipocampo, puede dar lugar a TEP. [4]
La sangre que se acumula en el cerebro después de una lesión puede dañar el tejido cerebral y, por lo tanto, causar epilepsia. [8] Los productos que resultan de la descomposición de la hemoglobina de la sangre pueden ser tóxicos para el tejido cerebral. [8] La "hipótesis del hierro" sostiene que la TEP se debe al daño causado por los radicales libres de oxígeno , cuya formación es catalizada por el hierro de la sangre. [19] Los experimentos con animales utilizando ratas han demostrado que las convulsiones epilépticas pueden producirse inyectando hierro en el cerebro. [8] El hierro cataliza la formación de radicales hidroxilo mediante la reacción de Haber-Weiss ; [8] dichos radicales libres dañan las células cerebrales al peroxidar los lípidos en sus membranas . [27] El hierro de la sangre también reduce la actividad de una enzima llamada óxido nítrico sintasa , otro factor que se cree que contribuye a la TEP. [19]
Después de un TCE, existen anomalías en la liberación de neurotransmisores , sustancias químicas que utilizan las células cerebrales para comunicarse entre sí; estas anomalías pueden desempeñar un papel en el desarrollo de TEP. [8] El TCE puede conducir a la liberación excesiva de glutamato y otros neurotransmisores excitatorios (aquellos que estimulan las células cerebrales y aumentan la probabilidad de que se activen ) . Esta liberación excesiva de glutamato puede conducir a excitotoxicidad , daño a las células cerebrales a través de la sobreactivación de los receptores bioquímicos que se unen y responden a los neurotransmisores excitatorios. La sobreactivación de los receptores de glutamato daña las neuronas; por ejemplo, conduce a la formación de radicales libres. [8] La excitotoxicidad es un posible factor en el desarrollo de TEP; [13] puede conducir a la formación de un foco epileptogénico crónico. [8] Un foco epiléptico es la parte del cerebro de la que se originan las descargas epilépticas. [28]
Además de los cambios químicos en las células, pueden producirse en el cerebro cambios estructurales que conducen a la epilepsia. [3] Las convulsiones que se producen poco después de un traumatismo craneoencefálico pueden reorganizar las redes neuronales y hacer que las convulsiones se repitan y se produzcan de forma espontánea más adelante. [4] La hipótesis de la activación cerebral sugiere que se forman nuevas conexiones neuronales en el cerebro que provocan un aumento de la excitabilidad. [19] La palabra activación cerebral es una metáfora: la forma en que aumenta la respuesta del cerebro a los estímulos tras exposiciones repetidas es similar a la forma en que pequeñas ramas ardiendo pueden producir un gran incendio. [29] Esta reorganización de las redes neuronales puede hacerlas más excitables. [4] Las neuronas que se encuentran en un estado hiperexcitable debido a un traumatismo pueden crear un foco epiléptico en el cerebro que conduce a convulsiones. [12] Además, un aumento de la excitabilidad de las neuronas puede acompañar a la pérdida de neuronas inhibidoras que normalmente sirven para reducir la probabilidad de que se activen otras neuronas; estos cambios también pueden producir TEP. [4]
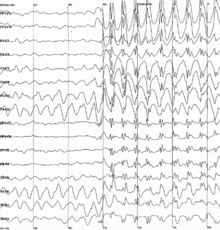
Para que se diagnostique TEP, una persona debe tener antecedentes de traumatismo craneal y no tener antecedentes de convulsiones antes de la lesión. [30] Ser testigo de una convulsión es la forma más eficaz de diagnosticar TEP. [12] La electroencefalografía (EEG) es una herramienta que se utiliza para diagnosticar un trastorno convulsivo, pero una gran parte de las personas con TEP pueden no tener los hallazgos "epileptiformes" anormales del EEG que indican epilepsia. [12] En un estudio, aproximadamente una quinta parte de las personas que tenían EEG normales tres meses después de una lesión desarrollaron posteriormente TEP. Sin embargo, aunque el EEG no es útil para predecir quién desarrollará TEP, puede ser útil para localizar el foco epiléptico, determinar la gravedad y predecir si una persona tendrá más convulsiones si deja de tomar medicamentos antiepilépticos. [8]
En las personas con TEP se realizan imágenes por resonancia magnética (IRM) y se puede utilizar una tomografía computarizada para detectar lesiones cerebrales si no se dispone de IRM. [8] Sin embargo, con frecuencia no es posible detectar el foco epiléptico mediante neuroimágenes . [31]
Para un diagnóstico de TEP, las convulsiones no deben ser atribuibles a otra causa obvia. [4] Las convulsiones que ocurren después de una lesión en la cabeza no se deben necesariamente a la epilepsia o incluso al traumatismo craneal. [11] Como cualquier otra persona, los sobrevivientes de TCE pueden tener convulsiones debido a factores que incluyen desequilibrios de líquidos o electrolitos , epilepsia por otras causas, hipoxia (oxígeno insuficiente) e isquemia (flujo sanguíneo insuficiente al cerebro). [11] La abstinencia de alcohol es otra causa potencial de convulsiones. [32] Por lo tanto, estos factores deben descartarse como causas de convulsiones en personas con lesión en la cabeza antes de que se pueda hacer un diagnóstico de TEP.
La prevención de la TEP implica la prevención del traumatismo cerebral en general; las medidas de protección incluyen cascos de bicicleta y asientos de seguridad para niños. [8] No existe un tratamiento específico para prevenir el desarrollo de epilepsia después de que ocurre una LCT. [3] En el pasado, los fármacos antiepilépticos se usaban con la intención de prevenir el desarrollo de TEP. [3] Sin embargo, mientras que los fármacos antiepilépticos pueden prevenir el TEP temprano , los estudios clínicos no han podido demostrar que el uso profiláctico de fármacos antiepilépticos prevenga el desarrollo de TEP. [2] [3] [7] [33] No está claro por qué los fármacos antiepilépticos en ensayos clínicos no han logrado detener el desarrollo de TEP, pero se han ofrecido varias explicaciones. [7] Los fármacos simplemente pueden no ser capaces de prevenir la epilepsia, o los ensayos de fármacos pueden haberse establecido de una manera que no permitió encontrar un beneficio de los fármacos (por ejemplo, los fármacos pueden haberse administrado demasiado tarde o en dosis inadecuadas). [7] Los estudios en animales tampoco han logrado demostrar un efecto protector significativo de los medicamentos anticonvulsivos más comúnmente utilizados en los ensayos de TEP, como la fenitoína y la carbamazepina . [7] Los medicamentos antiepilépticos se recomiendan para prevenir las convulsiones tardías solo para las personas en las que ya se ha diagnosticado TEP, no como una medida preventiva. [34] Sobre la base de los estudios mencionados anteriormente, no hay un tratamiento ampliamente aceptado para prevenir el desarrollo de la epilepsia. [19] Sin embargo, se ha propuesto que puede existir una ventana estrecha de aproximadamente una hora después del TCE durante la cual la administración de antiepilépticos podría prevenir la epileptogénesis (el desarrollo de la epilepsia). [9] No hay evidencia que respalde o se oponga al uso de medicamentos antiepilépticos para la profilaxis del TEP tardío. [35]
También se han investigado los corticosteroides para la prevención del TEP, pero los ensayos clínicos revelaron que los medicamentos no redujeron el TEP tardío y, en realidad, estaban relacionados con un aumento en el número de TEP temprano. [3]

Se pueden administrar medicamentos antiepilépticos para prevenir más convulsiones; estos medicamentos eliminan las convulsiones en aproximadamente el 35% de las personas con TEP. [22] Sin embargo, los antiepilépticos solo previenen las convulsiones mientras se toman; no reducen la ocurrencia una vez que el paciente deja de tomar los medicamentos. [2] La medicación puede suspenderse después de que las convulsiones se hayan controlado durante dos años. [4] La TEP es comúnmente difícil de tratar con terapia farmacológica, [3] [36] y los medicamentos antiepilépticos pueden estar asociados con efectos secundarios . [34] Los antiepilépticos carbamazepina y valproato son los medicamentos más comunes utilizados para tratar la TEP; también se puede usar fenitoína , pero puede aumentar el riesgo de efectos secundarios cognitivos, como deterioro del pensamiento. [9] Otros medicamentos comúnmente utilizados para tratar la TEP incluyen clonazepam , fenobarbital , primidona , gabapentina y etosuximida . [12] Entre los fármacos antiepilépticos probados para la prevención de convulsiones después de un traumatismo craneoencefálico (fenitoína, ácido valproico, carbamazepina, fenobarbital), ninguna evidencia de ensayos controlados aleatorios ha demostrado superioridad de uno sobre otro. [8]
Las personas cuyo TEP no responde a la medicación pueden someterse a una cirugía para extirpar el foco epileptogénico, la parte del cerebro que está causando las convulsiones. [9] Sin embargo, la cirugía para el TEP puede ser más difícil que para la epilepsia debido a otras causas, [9] y es menos probable que sea útil en el TEP que en otras formas de epilepsia. [8] Puede ser particularmente difícil en el TEP localizar el foco epiléptico, en parte porque el TCE puede afectar áreas difusas del cerebro. [31] La dificultad para localizar el foco de la convulsión se considera un impedimento para la cirugía. [4] Sin embargo, para las personas con esclerosis en el lóbulo temporal mesial (en el aspecto interno del lóbulo temporal), que comprenden aproximadamente un tercio de las personas con TEP intratable, es probable que la cirugía tenga un buen resultado. [4] Cuando hay múltiples focos epilépticos o el foco no se puede localizar, y la terapia farmacológica no es efectiva, la estimulación del nervio vago es otra opción para tratar el TEP. [31]
Las personas con TEP tienen visitas de seguimiento, en las que los proveedores de atención médica monitorean la función neurológica y neuropsicológica y evalúan la eficacia y los efectos secundarios de los medicamentos. [8] Al igual que con otros tipos de epilepsia, se recomienda a las personas con TEP que tengan cuidado al realizar actividades en las que las convulsiones podrían ser particularmente riesgosas, como la escalada en roca. [9]
El pronóstico de la epilepsia debida a un traumatismo es peor que el de la epilepsia de causa indeterminada. [20] Se cree que las personas con TEP tienen una esperanza de vida más corta que las personas con lesión cerebral que no tienen convulsiones. [12] En comparación con las personas con lesiones cerebrales estructurales similares pero sin TEP, las personas con TEP tardan más en recuperarse de la lesión, tienen más problemas cognitivos y motores y tienen un peor desempeño en las tareas cotidianas. [12] Este hallazgo puede sugerir que la TEP es un indicador de una lesión cerebral más grave, en lugar de una complicación que empeora el resultado. [12] También se ha descubierto que la TEP está asociada con peores resultados sociales y funcionales, pero no con un empeoramiento de la rehabilitación de los pacientes o de su capacidad para volver al trabajo. [8] Sin embargo, las personas con TEP pueden tener problemas para encontrar empleo si admiten tener convulsiones, especialmente si su trabajo implica operar maquinaria pesada. [37]
El período de tiempo entre una lesión y el desarrollo de la epilepsia varía, y no es raro que una lesión sea seguida por un período de latencia sin convulsiones recurrentes. [25] Cuanto más tiempo pasa una persona sin desarrollar convulsiones, menores son las probabilidades de que desarrolle epilepsia. [4] Al menos el 80-90% de las personas con TEP tienen su primera convulsión dentro de los dos años posteriores al TCE. [8] Las personas que no tienen convulsiones dentro de los tres años posteriores a la lesión tienen solo un 5% de probabilidades de desarrollar epilepsia. [38] Sin embargo, un estudio encontró que los sobrevivientes de un traumatismo craneal tienen un mayor riesgo de TEP hasta 10 años después de un TCE moderado y más de 20 años después de un TCE grave. [7] Dado que el traumatismo craneal es bastante común y la epilepsia puede ocurrir tarde después de la lesión, puede ser difícil determinar si un caso de epilepsia fue resultado de un traumatismo craneal en el pasado o si el trauma fue incidental. [31]
La cuestión de cuánto tiempo una persona con TEP sigue teniendo un mayor riesgo de sufrir convulsiones que la población general es controvertida. [7] Aproximadamente la mitad de los casos de TEP entran en remisión , pero los casos que ocurren más tarde pueden tener una menor probabilidad de hacerlo. [20]
Los estudios han descubierto que la incidencia de TEP varía entre el 1,9 y más del 30 % de las personas con TCE, y varía según la gravedad de la lesión y el tiempo después del TCE durante el cual los estudios siguieron a los sujetos. [7]
El traumatismo craneoencefálico es uno de los factores predisponentes más importantes para el desarrollo de la epilepsia, y es un factor especialmente importante en adultos jóvenes. [22] Los adultos jóvenes, que tienen el mayor riesgo de sufrir un traumatismo craneoencefálico , también tienen la tasa más alta de TEP, [8] que es la principal causa de nuevos casos de epilepsia en jóvenes. [39] Los niños tienen un menor riesgo de desarrollar epilepsia; el 10% de los niños con TCE grave y el 16-20% de los adultos con lesiones similares desarrollan TEP. [22] Ser mayor de 65 años también es un factor predictivo en el desarrollo de epilepsia después de un traumatismo craneoencefálico. [25] Un estudio encontró que el TEP era más común en los sobrevivientes de TCE masculinos que en las mujeres. [12]
Existen registros de TEP desde tan temprano como 3000 a. C. [37] La trepanación , en la que se corta un agujero en el cráneo, puede haber sido utilizada para tratar la TEP en culturas antiguas. [10] A principios del siglo XIX, los cirujanos Baron Larrey y WC Wells informaron haber realizado la operación para la TEP. [10] El cirujano estadounidense educado en Francia Benjamin Winslow Dudley (1785-1870) realizó seis trepanaciones para TEP entre los años 1819 y 1832 en Kentucky y tuvo buenos resultados a pesar de la falta de disponibilidad de antisepsia . [40] La cirugía implicaba abrir el cráneo en el sitio de la lesión, desbridar el tejido lesionado y, a veces, drenar sangre o líquido de debajo de la duramadre . [40] El trabajo de Dudley fue la serie más grande de su tipo que se había realizado hasta ese momento, y alentó a otros cirujanos a utilizar la trepanación para las convulsiones postraumáticas. [40] Sus informes sobre las operaciones llegaron antes de que se aceptara que la cirugía para aliviar el exceso de presión dentro del cráneo era eficaz para tratar la epilepsia, pero ayudó a sentar las bases para que la trepanación para la TEP se convirtiera en una práctica común. [40] El procedimiento se volvió más aceptado a fines del siglo XIX una vez que la antisepsia estaba disponible y la localización cerebral era un concepto familiar. [40] Sin embargo, en 1890, el destacado médico alemán Ernest von Bergmann criticó el procedimiento; cuestionó su eficacia (excepto en circunstancias particulares) y sugirió que las operaciones se habían declarado exitosas demasiado pronto después de los procedimientos para saber si conferirían un beneficio a largo plazo. [10] A fines del siglo XIX, llegó la cirugía intracraneal , que operaba lesiones cerebrales que se creía que causaban convulsiones, un paso más allá de la cirugía craneal que involucraba solo el cráneo y las meninges . [10] Para 1893, se habían realizado al menos 42 operaciones intracraneales para la TEP en los EE. UU., Con un éxito limitado. [10]
La cirugía fue el tratamiento estándar para la TEP hasta los años posteriores a la Segunda Guerra Mundial, cuando la afección recibió más atención a medida que los soldados que habían sobrevivido al traumatismo craneal la desarrollaban. [19] La mayor necesidad de medicamentos para tratar la TEP condujo a ensayos con antiepilépticos; estos primeros ensayos sugirieron que los medicamentos podían prevenir la epileptogénesis (el desarrollo de la epilepsia). [19] Todavía se pensaba que los medicamentos antiepilépticos podían prevenir la epileptogénesis en la década de 1970; [27] en 1973, el 60% de los médicos encuestados los usaban para prevenir la TEP. [33] Sin embargo, los ensayos clínicos que habían respaldado un efecto protector de los antiepilépticos no estaban controlados; en ensayos controlados posteriores, los medicamentos no demostraron un efecto antiepileptogénico. [41] Los estudios mostraron que los antiepilépticos previnieron las convulsiones que ocurrieron dentro de una semana después de la lesión, y en 1995 el grupo de trabajo de la Brain Trauma Foundation publicó una recomendación que sugería su uso para proteger contra las convulsiones poco después del trauma. [33] Sin embargo, el grupo de Interés Especial sobre Lesiones Cerebrales de la Academia Estadounidense de Medicina Física y Rehabilitación en 1998 y la Asociación Estadounidense de Cirujanos Neurológicos en 2000 publicaron recomendaciones contra el uso profiláctico de fármacos antiepilépticos más de una semana después de la lesión . [12]
No se entiende completamente cómo se desarrolla la epilepsia después de una lesión en el cerebro, y obtener tal comprensión puede ayudar a los investigadores a encontrar formas de prevenirla, o hacerla menos grave o más fácil de tratar. [22] Los investigadores esperan identificar biomarcadores, indicaciones biológicas de que se está produciendo la epileptogénesis, como un medio para encontrar medicamentos que puedan dirigirse a las vías por las que se desarrolla la epilepsia. [25] Por ejemplo, se podrían desarrollar medicamentos para interferir con la lesión cerebral secundaria (lesión que no ocurre en el momento del trauma sino que es resultado de procesos iniciados por este), bloqueando vías como el daño de los radicales libres al tejido cerebral. [31] Un aumento en la comprensión de las diferencias de edad en el desarrollo de la epilepsia después del trauma también puede ayudar a los investigadores a encontrar biomarcadores de epileptogénesis. [25] También existe interés en encontrar más medicamentos antiepilépticos, con el potencial de interferir con la epileptogénesis. [42] Ya se han desarrollado algunos medicamentos antiepilépticos nuevos como el topiramato , la gabapentina y la lamotrigina y han demostrado ser prometedores en el tratamiento de la TEP. [8] Ningún modelo animal tiene todas las características de la epileptogénesis en humanos, por lo que los esfuerzos de investigación apuntan a identificar uno. [22] [25] Tal modelo puede ayudar a los investigadores a encontrar nuevos tratamientos e identificar los procesos involucrados en la epileptogénesis. [7] Sin embargo, los modelos mecánicos más comunes de lesión cerebral traumática, como la lesión por percusión de fluidos, el impacto cortical controlado y los modelos de lesión por caída de peso, exhiben epileptogénesis en puntos temporales crónicos con convulsiones electroencefalográficas y conductuales remotas documentadas y una mayor susceptibilidad a las convulsiones. [43] Se ha informado que la TEP también puede ocurrir en el pez cebra, lo que resulta en respuestas fisiopatológicas similares a la LCT humana. [44]