Una mutación BRCA es una mutación en cualquiera de los genes BRCA1 y BRCA2 , que son genes supresores de tumores . Se han identificado cientos de tipos diferentes de mutaciones en estos genes, algunas de las cuales se han determinado como dañinas, mientras que otras no tienen un impacto demostrado. Las mutaciones dañinas en estos genes pueden producir un síndrome de cáncer de mama-ovario hereditario en las personas afectadas. Solo el 5-10% de los casos de cáncer de mama en mujeres se atribuyen a mutaciones BRCA1 y BRCA2 (siendo las mutaciones BRCA1 ligeramente más comunes que las mutaciones BRCA2 ), pero el impacto en las mujeres con la mutación genética es más profundo. [2] Las mujeres con mutaciones dañinas en BRCA1 o BRCA2 tienen un riesgo de cáncer de mama que es aproximadamente cinco veces el riesgo normal, y un riesgo de cáncer de ovario que es aproximadamente diez a treinta veces lo normal. [3] El riesgo de cáncer de mama y ovario es mayor para las mujeres con una mutación BRCA1 de alto riesgo que con una mutación BRCA2 . Tener una mutación de alto riesgo no garantiza que la mujer desarrollará algún tipo de cáncer, ni implica que cualquier cáncer que aparezca en realidad fue causado por la mutación, en lugar de algún otro factor.
Las mutaciones de alto riesgo, que desactivan un importante proceso de reparación del ADN sin errores ( reparación dirigida por homología ), aumentan significativamente el riesgo de que la persona desarrolle cáncer de mama , cáncer de ovario y otros tipos de cáncer. No se sabe por qué las mutaciones BRCA1 y BRCA2 conducen preferentemente a cánceres de mama y ovario, pero la falta de función BRCA1 parece conducir a la inactivación no funcional del cromosoma X. No todas las mutaciones son de alto riesgo; algunas parecen ser variaciones inofensivas. El riesgo de cáncer asociado con cualquier mutación dada varía significativamente y depende del tipo exacto y la ubicación de la mutación y posiblemente de otros factores individuales.
Las mutaciones pueden heredarse de cualquiera de los padres y pueden transmitirse tanto a los hijos como a las hijas. Cada hijo de un portador genético , independientemente del sexo, tiene un 50% de posibilidades de heredar el gen mutado del padre que porta la mutación. Como resultado, la mitad de las personas con mutaciones del gen BRCA son hombres, quienes luego transmitirían la mutación al 50% de su descendencia, hombre o mujer. El riesgo de cánceres de mama relacionados con BRCA para los hombres con la mutación es mayor que para otros hombres, pero sigue siendo bajo. [4] Sin embargo, las mutaciones BRCA pueden aumentar el riesgo de otros cánceres, como el cáncer de colon , el cáncer de páncreas y el cáncer de próstata .
Los métodos para diagnosticar la probabilidad de que un paciente con mutaciones en BRCA1 y BRCA2 desarrolle cáncer estaban cubiertos por patentes propiedad de o controladas por Myriad Genetics . [5] [6] El modelo de negocios de Myriad de ofrecer exclusivamente la prueba de diagnóstico llevó a que Myriad creciera de ser una startup en 1994 a ser una empresa que cotiza en bolsa con 1200 empleados y alrededor de $ 500 millones en ingresos anuales en 2012; [7] también generó controversia sobre los altos precios y la incapacidad de obtener segundas opiniones de otros laboratorios de diagnóstico, lo que a su vez condujo a la histórica demanda de la Asociación de Patología Molecular contra Myriad Genetics . [8]
La herencia bialélica y homocigótica de un gen BRCA conduce a una forma grave de anemia de Fanconi y es embrionariamente letal en la mayoría de los casos.
Las mujeres con mutaciones perjudiciales en los genes BRCA1 o BRCA2 tienen un alto riesgo de desarrollar cáncer de mama y/o de ovario . Debido a que los diferentes estudios analizan poblaciones diferentes y a que los diferentes tipos de mutaciones tienen riesgos algo diferentes, el riesgo se expresa mejor como un rango, en lugar de un número único. [9] : 89–111
Entre el 50% y el 65% de las mujeres que nacen con una mutación perjudicial en BRCA1 desarrollarán cáncer de mama a los 70 años, y entre el 35% y el 46% desarrollarán cáncer de ovario a los 70 años. Entre el 40% y el 57% de las mujeres con una mutación perjudicial en BRCA2 desarrollarán cáncer de mama a los 70 años, y entre el 13% y el 23% desarrollarán cáncer de ovario a los 70 años. [9] : 89–111 [10]
Las mujeres con un cáncer de mama asociado a una mutación BRCA tienen hasta un 40% de probabilidad de desarrollar un nuevo cáncer de mama primario dentro de los 10 años siguientes al diagnóstico inicial si no recibieron tratamiento con tamoxifeno o se sometieron a una ooforectomía . [4] El riesgo de la mujer de padecer cáncer de ovario a diez años también aumenta entre un 6 y un 12% en estas condiciones. [4]
Las estadísticas de cáncer de ovario relacionado con BRCA generalmente abarcan no solo el cáncer de los ovarios en sí, sino también el cáncer peritoneal y el cáncer de las trompas de Falopio , muy poco frecuente pero algo más fácil de detectar . Las mujeres con una mutación BRCA tienen una tasa de cáncer de las trompas de Falopio más de 100 veces superior a la normal. [9] : 275–302 Estos tres tipos de cánceres pueden ser difíciles de distinguir en sus etapas avanzadas.
El cáncer de mama relacionado con BRCA aparece a una edad más temprana que el cáncer de mama esporádico. [9] : 89–111 Se ha afirmado que el cáncer de mama relacionado con BRCA es más agresivo que el cáncer de mama normal, sin embargo, la mayoría de los estudios en poblaciones específicas sugieren poca o ninguna diferencia en las tasas de supervivencia a pesar de factores de pronóstico aparentemente peores. [11] [12] [13]
El cáncer de ovario y de trompas de Falopio relacionado con BRCA es más tratable que el promedio porque es inusualmente susceptible a la quimioterapia basada en platino como el cisplatino . [9] : 275–302 También hay terapias de mantenimiento aprobadas por la FDA disponibles en forma de inhibidores de PARP . [14] El cáncer de ovario relacionado con BRCA1 aparece a edades más tempranas, pero el riesgo para las mujeres con BRCA2 aumenta notablemente en la menopausia o poco después. [9] : 275–302
Una mujer de 25 años sin mutación en sus genes BRCA tiene un 84% de probabilidades de alcanzar al menos los 70 años. [15] De las que no sobreviven, el 11% muere de cáncer de mama o de ovario, y el 89% por otras causas.
En comparación, una mujer con una mutación BRCA1 de alto riesgo , si se sometiera a un examen de detección de cáncer de mama pero no a una intervención médica o quirúrgica profiláctica, tendría solo un 59% de posibilidades de llegar a los 70 años, veinticinco puntos porcentuales menos de lo normal. De las mujeres que no sobrevivieran, el 26% moriría de cáncer de mama, el 46% de cáncer de ovario y el 28% por otras causas. [15]
Las mujeres con mutaciones de alto riesgo en el gen BRCA2 , con detección pero sin intervención médica o quirúrgica profiláctica, tendrían sólo un 71% de posibilidades de llegar a los 70 años, trece puntos porcentuales menos de lo normal. De las que no sobrevivieran, el 21% moriría de cáncer de mama, el 25% de cáncer de ovario y el 54% por otras causas. [15]
La probabilidad de sobrevivir hasta por lo menos los 70 años se puede mejorar mediante varias intervenciones médicas, en particular la mastectomía profiláctica y la ooforectomía. [15]
Los hombres con una mutación BRCA tienen un riesgo relativo drásticamente elevado de desarrollar cáncer de mama, pero debido a que la incidencia general de cáncer de mama en los hombres es tan baja, el riesgo absoluto es igual o menor que el riesgo para las mujeres sin una mutación BRCA . [9] : Ch8 Aproximadamente entre el 1% y el 2% de los hombres con una mutación BRCA1 desarrollarán cáncer de mama antes de los 70 años. Aproximadamente el 6% de los hombres con una mutación BRCA2 desarrollarán cáncer de mama antes de los 70 años, lo que es aproximadamente igual al riesgo para las mujeres sin una mutación BRCA . Muy pocos hombres, con o sin una mutación predisponente, desarrollan cáncer de mama antes de los 50 años. [9] : Ch8
Aproximadamente la mitad de los hombres que desarrollan cáncer de mama tienen una mutación en un gen BRCA o en uno de los otros genes asociados con los síndromes hereditarios de cáncer de mama y ovario .
El cáncer de mama en los hombres se puede tratar con tanto éxito como el cáncer de mama en las mujeres, pero los hombres a menudo ignoran los signos y síntomas del cáncer, como un área dolorosa o una hinchazón inusual, que puede no ser más grande que un grano de arroz , hasta que ha llegado a una etapa avanzada. [9] : Ch8
A diferencia de otros hombres, los hombres con una mutación BRCA , especialmente una mutación BRCA2 , pueden beneficiarse de exámenes de mama profesionales y autoexámenes . Por lo general, no se recomiendan las imágenes médicas, pero debido a que los hombres portadores de BRCA2 tienen un riesgo de cáncer de mama que es muy similar al de la población femenina en general, el programa estándar de mamografía anual se puede adaptar a estos hombres de alto riesgo. [9] : Ch8
Las mutaciones se han asociado con un mayor riesgo de desarrollar cualquier tipo de cáncer invasivo, incluido el cáncer de estómago , el cáncer de páncreas , el cáncer de próstata y el cáncer de colon . [16] Los portadores tienen los riesgos normales de desarrollar cáncer (y otras enfermedades) asociados con la edad avanzada, el tabaquismo, el consumo de alcohol, la mala alimentación, la falta de ejercicio y otros factores de riesgo conocidos, además del riesgo adicional de las mutaciones genéticas y una mayor susceptibilidad al daño por radiación ionizante, incluida la radiación de fondo natural . [9] : 39–50
Los hombres con mutaciones BRCA no pueden desarrollar cáncer de ovario, pero pueden tener el doble de probabilidades que los no portadores de desarrollar cáncer de próstata a una edad más temprana. [9] : Ch8 El riesgo es menor y controvertido para los portadores de BRCA1 ; se espera que hasta un tercio de los portadores de la mutación BRCA2 desarrollen cáncer de próstata antes de los 65 años. El cáncer de próstata en los portadores de la mutación BRCA tiende a aparecer una década antes de lo normal y tiende a ser más agresivo de lo normal. Como resultado, la detección anual de la próstata, incluido un examen rectal digital , es adecuada a los 40 años entre los portadores conocidos, en lugar de a los 50 años. [9] : Ch8
El cáncer de páncreas tiende a ser hereditario, incluso entre familias BRCA . [9] : Ch8 Una mutación BRCA1 aproximadamente duplica o triplica el riesgo de desarrollar cáncer de páncreas a lo largo de la vida; una mutación BRCA2 lo triplica o quintuplica. Entre el 4% y el 7% de las personas con cáncer de páncreas tienen una mutación BRCA . [16] Sin embargo, dado que el cáncer de páncreas es relativamente raro, las personas con una mutación BRCA2 probablemente enfrentan un riesgo absoluto de alrededor del 5%. Al igual que el cáncer de ovario, tiende a no producir síntomas en las etapas tempranas y tratables. Al igual que el cáncer de próstata, el cáncer de páncreas asociado con una mutación BRCA tiende a aparecer aproximadamente una década antes que los casos no hereditarios. [16] La detección asintomática es invasiva y puede recomendarse solo a los portadores de BRCA2 que también tienen antecedentes familiares de cáncer de páncreas. [9] : Ch8
El melanoma es el cáncer de piel más mortal, aunque se cura fácilmente en las primeras etapas. La probabilidad normal de desarrollar melanoma depende de la raza, la cantidad de lunares que tenga la persona, los antecedentes familiares, la edad, el sexo y la exposición de la persona a la radiación ultravioleta. Los portadores de la mutación BRCA2 tienen aproximadamente el doble o el triple del riesgo que tendrían normalmente, incluido un riesgo más alto que el promedio de melanoma en el ojo . [9] : Ch8 [16]
El cáncer de colon es aproximadamente tan común en hombres y mujeres en el mundo desarrollado como lo es el cáncer de mama entre las mujeres de riesgo promedio, con aproximadamente el 6% de las personas diagnosticadas con él, generalmente mayores de 50 años. [9] : Ch8 Al igual que el cáncer de próstata esporádico, es una enfermedad multifactorial y se ve afectada por la edad, la dieta y factores similares. Los portadores de mutaciones BRCA tienen un riesgo más alto que el promedio de este cáncer común, pero el riesgo no es tan alto como en algunos otros cánceres hereditarios . El riesgo puede ser tan alto como cuatro veces lo normal en algunas familias BRCA1 y el doble del riesgo normal entre los portadores BRCA2 . Al igual que el cáncer de páncreas, puede ser que solo algunas mutaciones BRCA o algunas familias BRCA tengan el riesgo adicional; a diferencia de otros cánceres causados por BRCA , no aparece a una edad más temprana de lo habitual. [9] : Ch8 La detección normal del cáncer de colon generalmente se recomienda a los portadores de mutaciones BRCA .
Las mutaciones en BRCA1 y BRCA2 están fuertemente implicadas en algunas neoplasias hematológicas . Las mutaciones de BRCA1 están asociadas con la leucemia mieloide aguda y la leucemia mieloide crónica . [17] Las mutaciones de BRCA2 también se encuentran en muchos linfomas de células T y leucemias linfocíticas crónicas . [17]
El dilema de tener o no hijos puede ser una fuente de estrés para las mujeres que se enteran de sus mutaciones BRCA durante sus años fértiles. [18]
Es probable que haya poco o ningún efecto de una mutación del gen BRCA en la fertilidad general , [19] aunque las mujeres con una mutación BRCA pueden tener más probabilidades de tener insuficiencia ovárica primaria . [20] [21] Las portadoras de la mutación BRCA pueden tener más probabilidades de dar a luz niñas que niños, [22] sin embargo, esta observación se ha atribuido a un sesgo de verificación . [23] [24]
Si ambos padres son portadores de una mutación BRCA , entonces el diagnóstico genético preimplantacional se utiliza a veces para prevenir el nacimiento de un niño con mutaciones BRCA . [9] : 82–85 Nunca se ha informado de la herencia de dos mutaciones BRCA1 (una de cada padre) y se cree que es un defecto de nacimiento letal. Ocasionalmente se ha informado de la herencia de una mutación BRCA1 y una mutación BRCA2 ; el riesgo del niño para cualquier tipo de cáncer dado es el riesgo más alto de los dos genes (p. ej., el riesgo de cáncer de ovario de BRCA1 y el riesgo de cáncer de páncreas de BRCA2 ). Heredar dos mutaciones BRCA2 produce anemia de Fanconi . [9] : 82–85
Cada embarazo en mujeres genéticamente típicas se asocia con una reducción significativa del riesgo de la madre de desarrollar cáncer de mama después de los 40 años. [18] Cuanto más joven sea la mujer en el momento de su primer parto, más protección contra el cáncer de mama recibirá. [9] : 113–142 La lactancia materna durante más de un año protege contra el cáncer de mama. [9] : 113–142 El embarazo también protege contra el cáncer de ovario en mujeres genéticamente típicas. [18]
Aunque algunos estudios han producido resultados diferentes, en general no se espera que las mujeres con mutaciones BRCA reciban estos importantes beneficios protectores. [9] : 113–142 [18] La investigación actual es demasiado limitada e imprecisa para permitir el cálculo de riesgos específicos. [18] Sin embargo, se han identificado las siguientes tendencias generales:
Son raros los informes de pacientes bialélicos u homocigotos para un alelo BRCA perjudicial que confiere un riesgo mucho mayor de cáncer de mama. Esto se debe a que los alelos BRCA perjudiciales son alelos letales ; esta condición es letal embrionariamente en la mayoría de los casos. [26] Para los casos vivos, heredar ambas mutaciones conduce a un pronóstico grave, caracterizado por tumores de Wilms , leucemias y neoplasias malignas cerebrales de aparición temprana . [27]

Ambos genes BRCA son genes supresores de tumores que producen proteínas que son utilizadas por la célula en una vía enzimática que realiza reparaciones muy precisas y perfectamente adaptadas a las moléculas de ADN que tienen roturas de doble cadena. [9] : 39–50 [28] La vía requiere proteínas producidas por varios otros genes, incluidos CHK2 , FANCD2 y ATM . [16] Las mutaciones dañinas en cualquiera de estos genes desactivan el gen o la proteína que produce.
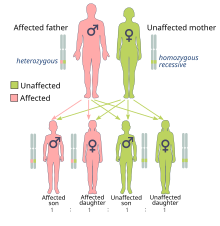
El riesgo de cáncer causado por las mutaciones BRCA1 y BRCA2 se hereda de manera dominante , aunque generalmente solo se hereda directamente un alelo mutado. [29] Esto se debe a que las personas con la mutación probablemente adquieran una segunda mutación, lo que lleva a la expresión dominante del cáncer. Un gen BRCA mutado se puede heredar de cualquiera de los padres. Debido a que se heredan de los padres, se clasifican como mutaciones hereditarias o de línea germinal en lugar de mutaciones adquiridas o somáticas . El cáncer causado por un gen mutado heredado de los padres de un individuo es un cáncer hereditario en lugar de un cáncer esporádico .
Debido a que los seres humanos tienen un genoma diploide , cada célula tiene dos copias del gen (una de cada progenitor biológico). Por lo general, solo una copia contiene una mutación hereditaria incapacitante, por lo que la persona afectada es heterocigota para la mutación. Sin embargo, si la copia funcional se daña, la célula se ve obligada a utilizar mecanismos alternativos de reparación del ADN, que son más propensos a errores. La pérdida de la copia funcional se denomina pérdida de heterocigosidad (LOH). [30] Cualquier error resultante en la reparación del ADN puede provocar la muerte celular o una transformación cancerosa de la célula. [9] : 39–50
Existen muchas variaciones en los genes BRCA y no todos los cambios implican los mismos riesgos. [9] : 39–50 Algunas variantes son inofensivas; otras son muy dañinas. Algunos polimorfismos de un solo nucleótido pueden implicar solo un pequeño riesgo, o solo pueden implicar riesgo en presencia de otras mutaciones o en determinadas circunstancias. En otros casos, se desconoce si la variante es dañina. Las variantes se clasifican de la siguiente manera: [9] : 39–50 : 109
Las mutaciones deletéreas tienen una penetrancia genética alta, pero no completa , lo que significa que las personas con la mutación tienen un alto riesgo de desarrollar una enfermedad como resultado, pero que algunas personas no desarrollarán cáncer a pesar de portar una mutación dañina.
Se recomienda el asesoramiento genético en mujeres cuyos antecedentes personales o familiares de salud sugieren una probabilidad mayor que la media de una mutación. [31] El objetivo del asesoramiento genético es educar a la persona sobre la probabilidad de un resultado positivo, los riesgos y beneficios de hacerse la prueba, las limitaciones de las pruebas, el significado práctico de los resultados y las acciones de reducción de riesgos que se pueden tomar si los resultados son positivos. También están capacitados para apoyar a las personas ante cualquier reacción emocional y para ser una persona neutral que ayude al cliente a tomar su propia decisión en un modelo de consentimiento informado , sin presionar al cliente a hacer lo que el consejero podría hacer. Debido a que el conocimiento de una mutación puede producir una ansiedad considerable, algunas personas optan por no hacerse la prueba o posponerla hasta una fecha posterior. [9] : 51–74
Las indicaciones relativas para realizar pruebas de mutación en BRCA1 o BRCA2 en pacientes recién diagnosticados o en miembros de la familia incluyen antecedentes familiares entre parientes de 1.er (FDR), 2.º (SDR) o 3.er (TDR) grado, generalmente del mismo lado de la familia, pero no limitados a: [1] [32]
La realización de pruebas a niños pequeños se considera poco ética desde el punto de vista médico porque los resultados de las pruebas no cambiarían la forma en que se cuida la salud del niño. [9] : 82–85
Hay dos tipos de pruebas disponibles. [9] : 51–74 Ambas utilizan comúnmente una muestra de sangre , aunque la prueba puede realizarse en saliva. La prueba más rápida, simple y de menor costo utiliza resultados positivos de la prueba de un pariente consanguíneo y verifica solo la única mutación que se sabe que está presente en la familia. Si ningún pariente ha revelado previamente resultados positivos de la prueba, entonces se puede realizar una prueba completa que verifique la secuencia completa de BRCA1 y BRCA2 . En algunos casos, debido al efecto fundador , se puede utilizar la etnia judía para limitar la prueba para verificar rápidamente las tres mutaciones más comunes observadas entre los judíos asquenazíes . [9] : 51–74
Las pruebas suelen estar cubiertas por los seguros de salud y los programas de atención médica pública para las personas con alto riesgo de tener una mutación, y no están cubiertas para las personas con bajo riesgo. [9] : 51–74 El propósito de limitar las pruebas a las personas de alto riesgo es aumentar la probabilidad de que la persona reciba un resultado significativo y procesable de la prueba, en lugar de identificar una variante de significado desconocido (VUS). En Canadá, las personas que demuestran su estado de alto riesgo al cumplir con las pautas específicas son derivadas inicialmente a un programa especializado para cánceres hereditarios y, si eligen hacerse la prueba, el costo de la prueba está completamente cubierto. En los EE. UU. en 2010, las pruebas de un solo sitio tenían un costo minorista de US $ 400 a $ 500, y el análisis de longitud completa costaba aproximadamente $ 3,000 por gen, y los costos eran cubiertos comúnmente por el seguro de salud privado para las personas consideradas de alto riesgo.
La prueba la solicita un médico, generalmente un oncólogo , y los resultados siempre se envían al médico, en lugar de enviarse directamente al paciente. La rapidez con la que se envían los resultados depende de la prueba (el análisis en un solo sitio requiere menos tiempo de laboratorio) y de la infraestructura existente. En los EE. UU., los resultados de las pruebas suelen recibirse en un plazo de una a varias semanas; en Canadá, los pacientes suelen esperar entre ocho y diez meses para recibir los resultados de las pruebas. [9] : 51–74
Un resultado positivo en una prueba para una mutación deletérea conocida es una prueba de predisposición, aunque no garantiza que la persona desarrollará algún tipo de cáncer. Un resultado negativo en una prueba, si se sabe que una mutación específica está presente en la familia, muestra que la persona no tiene una predisposición relacionada con BRCA para el cáncer, aunque no garantiza que la persona no desarrollará un caso no hereditario de cáncer. Por sí mismo, un resultado negativo en una prueba no significa que el paciente no tenga predisposición hereditaria para el cáncer de mama o de ovario. La familia puede tener alguna otra predisposición genética para el cáncer, que involucre algún otro gen. [9] : 89–111
Existen diversas opciones de detección e intervenciones para controlar los riesgos de cáncer relacionados con el gen BRCA . Las pruebas de detección se ajustan a los factores de riesgo individuales y familiares. [35]
Como estos métodos de detección no previenen el cáncer, sino que simplemente intentan detectarlo de forma temprana, a veces se practican numerosos métodos de prevención, con resultados variables. [9] : 175–207
Generalmente se recomienda un régimen intensivo de detección del cáncer para mujeres con mutaciones BRCA perjudiciales o presuntamente perjudiciales , con el fin de detectar nuevos cánceres lo antes posible. Una recomendación típica incluye la detección frecuente del cáncer de mama , así como pruebas para detectar el cáncer de ovario. [9] : 175–207
Los estudios de diagnóstico por imágenes de mama suelen incluir una resonancia magnética de mama una vez al año, comenzando entre los 20 y 30 años, dependiendo de la edad a la que se diagnosticó cáncer de mama a los familiares. Las mamografías se suelen utilizar solo a edades avanzadas, ya que hay motivos para creer que las portadoras de BRCA son más susceptibles a la inducción de cáncer de mama por daño por rayos X que la población general. [36]
Las alternativas incluyen la ecografía mamaria , las tomografías computarizadas , las tomografías por emisión de positrones , la gammagrafía mamaria , la elastografía , la termografía , el lavado ductal y los protocolos de detección experimentales, algunos de los cuales esperan identificar biomarcadores para el cáncer de mama (moléculas que aparecen en la sangre cuando comienza el cáncer de mama). [9] : 175–207
La detección del cáncer de ovario suele implicar una ecografía de la región pélvica, normalmente dos veces al año. [9] : 175–207 Las mujeres también pueden utilizar un análisis de sangre para CA-125 y exámenes pélvicos clínicos. El análisis de sangre tiene una sensibilidad y especificidad relativamente bajas para el cáncer de ovario. [9] : 175–207 [37]
En las pruebas de detección tanto de mama como de ovario, las áreas de tejido que parecen sospechosas se investigan con más imágenes, posiblemente utilizando un tipo diferente de imágenes o después de un retraso, o con biopsias de las áreas sospechosas.
Las píldoras anticonceptivas se asocian con un riesgo sustancialmente menor de cáncer de ovario en mujeres con mutaciones BRCA . [38] [39] Un metaanálisis de 2013 encontró que el uso de anticonceptivos orales se asoció con una reducción del 42% del riesgo relativo de cáncer de ovario, la asociación fue similar para las mutaciones BRCA1 y BRCA2. El uso de anticonceptivos orales no se asoció significativamente con el riesgo de cáncer de mama, aunque se observó un pequeño aumento del riesgo que no alcanzó la significación estadística . [38] [39] Un metaanálisis de 2011 encontró que el uso de AO se asoció con una reducción relativa del 43% en el riesgo de cáncer de ovario en mujeres con mutaciones BRCA , mientras que los datos sobre el riesgo de cáncer de mama en portadoras de mutaciones BRCA con uso de anticonceptivos orales fueron heterogéneos y los resultados fueron inconsistentes. [40]
Se ha descubierto que los moduladores selectivos del receptor de estrógeno , específicamente el tamoxifeno , reducen el riesgo de cáncer de mama en mujeres con mutaciones BRCA que no se han extirpado la mama. [9] : 113–142 Es eficaz como prevención primaria (prevenir el primer caso de cáncer de mama) en mujeres con mutaciones BRCA2 , pero no mutaciones BRCA1 , y para prevención secundaria (prevenir un segundo cáncer de mama independiente) en ambos grupos de mujeres. Se ha descubierto que tomar tamoxifeno durante cinco años reduce a la mitad el riesgo de cáncer de mama en mujeres que tienen un alto riesgo de cáncer de mama por cualquier motivo, pero los efectos adversos potencialmente graves como cataratas , coágulos de sangre y cáncer de endometrio , junto con problemas de calidad de vida como sofocos, hacen que algunas mujeres interrumpan su uso y algunos médicos limiten su uso a mujeres con crecimientos atípicos en las mamas. El tamoxifeno está contraindicado para las mujeres que tienen más probabilidades de verse perjudicadas por las complicaciones comunes. El raloxifeno (Evista), que tiene un riesgo reducido de efectos secundarios, se utiliza como alternativa, pero no se ha estudiado específicamente en portadoras de mutaciones BRCA . El uso de tamoxifeno se puede combinar con la ooforectomía para lograr una reducción aún mayor del riesgo de cáncer de mama, en particular en mujeres con mutaciones BRCA2 . [9] : 113–142
Los inhibidores de la aromatasa son medicamentos que impiden la producción de estrógeno en las glándulas suprarrenales y el tejido adiposo . Tienen menos efectos secundarios que los moduladores selectivos de los receptores de estrógeno como el tamoxifeno, pero no funcionan en mujeres premenopáusicas, porque no impiden que los ovarios produzcan estrógeno. [9] : 113–142
Se sabe que varios tipos de cirugías preventivas reducen sustancialmente el riesgo de cáncer en mujeres con mutaciones BRCA de alto riesgo . [41] Las cirugías pueden utilizarse solas, en combinación entre sí o en combinación con intervenciones no quirúrgicas para reducir el riesgo de cáncer de mama y de ovario. Cirugías como la mastectomía y la ooforectomía no eliminan la posibilidad de cáncer de mama; se han reportado casos a pesar de estos procedimientos. [42]
La decisión de si se deben realizar determinadas cirugías preventivas y cuándo hacerlo es una decisión personal compleja. Los conocimientos médicos actuales ofrecen cierta orientación sobre los riesgos y los beneficios. Incluso los portadores de la misma mutación o de la misma familia pueden tener riesgos sustancialmente diferentes en cuanto al tipo y la gravedad del cáncer que probablemente contraigan, así como a la edad en la que pueden contraerlo. Cada persona también tiene valores diferentes. Puede optar por centrarse en la prevención total del cáncer, los beneficios psicológicos, la calidad de vida actual o la supervivencia general. El posible impacto de los futuros avances médicos en el tratamiento o el pronóstico también puede ser de cierta importancia para las mujeres muy jóvenes y la planificación familiar. La decisión es individualizada y suele basarse en muchos factores, como la aparición más temprana de cáncer relacionado con BRCA en parientes cercanos.
Cada vez más mujeres que dan positivo en los análisis de los genes BRCA1 o BRCA2 optan por someterse a una cirugía para reducir el riesgo. Al mismo tiempo, el tiempo de espera promedio para someterse al procedimiento es de dos años, lo que es mucho más largo de lo recomendado. [44] [45]
El efecto protector de la cirugía profiláctica es mayor cuando se realiza a una edad temprana; sin embargo, la ooforectomía también tiene efectos adversos que son mayores cuando se realiza mucho antes de la menopausia natural. Por esta razón, la ooforectomía se recomienda principalmente después de los 35 o 40 años, suponiendo que la maternidad haya terminado. El riesgo de cáncer de ovario es bajo antes de esta edad, y los efectos negativos de la ooforectomía son menos graves a medida que la mujer se acerca a la menopausia natural. [15] [46]
A modo de comparación, las mujeres de la población general tienen un 84% de posibilidades de vivir hasta los 70 años.
Las investigaciones han analizado los efectos de la cirugía para reducir el riesgo en el bienestar psicológico y social de las mujeres con una mutación BRCA. [47] Debido a la evidencia limitada, un metanálisis de 2019 no pudo sacar conclusiones sobre si las intervenciones pueden ayudar con los efectos psicológicos de la cirugía en mujeres portadoras de BRCA. Se necesita más investigación para concluir cuál es la mejor manera de apoyar a las mujeres que eligen la cirugía. [47]
En una mujer que no ha desarrollado cáncer de mama, la extirpación de las mamas puede reducir el riesgo de que alguna vez se le diagnostique cáncer de mama en un 90%, a un nivel que es aproximadamente la mitad del riesgo promedio de la mujer. [9] : 209–244
La mastectomía bilateral es la extirpación de ambas mamas por parte de un cirujano de mama . [9] : 209–244 La mastectomía radical modificada solo se utiliza en mujeres con diagnóstico de cáncer de mama invasivo. Las técnicas para mastectomías profilácticas incluyen: [9] : 209–244
La técnica a utilizar está determinada por la existencia de cualquier cáncer y la salud general, así como por el deseo de la mujer, si lo hay, de una cirugía de reconstrucción mamaria con fines estéticos. [9] : 209–244 Las mujeres que eligen una apariencia de pecho plano o usan prótesis mamarias externas generalmente eligen la mastectomía simple, con su mayor reducción de riesgo. [9] : 209–244
La reconstrucción mamaria suele ser realizada por un cirujano plástico y puede iniciarse como parte de la misma cirugía de varias horas que extirpa las mamas. Se han utilizado múltiples técnicas de reconstrucción, con diferentes ubicaciones y cantidades de cicatrices. Algunas técnicas utilizan tejido de otra parte del cuerpo, como tejido graso del abdomen inferior u ocasionalmente músculos de otras partes del torso. Otras utilizan implantes mamarios , posiblemente precedidos por expansores de tejido, para proporcionar volumen. Algunas técnicas de reconstrucción requieren múltiples cirugías. Posteriormente, a algunas mujeres se les agregan tatuajes para simular las areolas mamarias o se les remodela la piel para formar un pezón. [9] : 209–244
Se recomiendan encarecidamente la ooforectomía (extirpación quirúrgica de los ovarios) y la salpingectomía (extirpación quirúrgica de las trompas de Falopio) a las mujeres con mutaciones BRCA . [9] : 275–302 La salpingooforectomía es el método más eficaz para prevenir el cáncer de ovario y de las trompas de Falopio en mujeres con una mutación BRCA . Sin embargo, sigue existiendo un pequeño riesgo de cáncer peritoneal primario , al menos entre las mujeres con mutaciones BRCA1 , ya que el revestimiento peritoneal está compuesto por el mismo tipo de células que partes del ovario. Se estima que este riesgo produce alrededor de cinco casos de cáncer peritoneal por cada 100 mujeres con mutaciones BRCA1 dañinas en los 20 años posteriores a la cirugía. [9] : 275–302
El cáncer de ovario relacionado con BRCA2 tiende a presentarse en mujeres perimenopáusicas o menopáusicas, por lo que se recomienda la salpingooforectomía entre los 45 y 50 años. [9] : 275–302
La cirugía se realiza a menudo junto con una histerectomía (extirpación quirúrgica del útero) y, a veces, una cervicectomía (extirpación quirúrgica del cuello uterino ), especialmente en mujeres que desean tomar tamoxifeno , que se sabe que causa cáncer uterino, o que tienen fibromas uterinos . [9] : 275–302 Hay varios estilos de cirugía disponibles, incluida la cirugía laparoscópica (por ojo de cerradura). Debido a que aproximadamente el 5 % de las mujeres con una mutación BRCA tienen cáncer de ovario no detectado en el momento de su cirugía planificada, la cirugía debe tratarse como si fuera la extirpación de un cáncer conocido. [9] : 275–302
La salpingooforectomía deja a la mujer estéril (incapaz de tener hijos). Si así se desea, se pueden utilizar servicios de infertilidad para preservar los óvulos . Sin embargo, como los beneficios de la cirugía son mayores cerca de la menopausia, la mayoría de las mujeres simplemente posponen la cirugía hasta que ya hayan tenido tantos hijos como deseen. [9] : 275–302
La cirugía también induce artificialmente la menopausia, lo que causa sofocos , trastornos del sueño, cambios de humor, sequedad vaginal, dificultades sexuales, dificultad para recordar palabras y otros signos y síntomas médicos . Los efectos secundarios varían de leves a graves; la mayoría se pueden tratar al menos parcialmente. Muchas mujeres con un BRCA toman terapia de reemplazo hormonal para reducir estos efectos: combinaciones de estrógeno y progesterona para mujeres que tienen útero y estrógeno sin oposición para mujeres a las que se les extirpó el útero. El estrógeno puede causar cáncer de mama, pero como la cantidad de estrógeno que se toma es menor que la cantidad producida por los ovarios ahora extirpados, el riesgo neto generalmente se considera aceptable. [9] : 303–317
Algunas fuentes suponen que la ooforectomía antes de los 50 años duplica el riesgo de enfermedad cardiovascular y aumenta el riesgo de fracturas de cadera causadas por osteoporosis en la población relevante. [15]
Dados los altos riesgos y el bajo beneficio de las opciones de estilo de vida en los portadores de mutaciones BRCA , ninguna opción de estilo de vida proporciona suficiente protección. [9] : 113–142
Tener el primer hijo a una edad más temprana, tener más hijos que el promedio y amamantar durante más de un año disminuye el riesgo de cáncer de mama para una mujer con riesgo promedio. [9] : 113–142 Los estudios sobre este efecto entre portadoras de mutaciones BRCA han producido resultados contradictorios, pero en términos generales, se cree que tener hijos proporciona poca o ninguna protección contra el cáncer de mama para las mujeres con mutaciones BRCA1 y, paradójicamente, aumenta el riesgo de cáncer de mama para las mujeres con mutaciones BRCA2 . [9] : 113–142 [18]
Mantenerse físicamente activo y un peso corporal saludable previene el cáncer de mama y otros tipos de cáncer en la población general, así como enfermedades cardíacas y otras afecciones médicas. Entre las mujeres con una mutación BRCA , mantenerse físicamente activo y haber tenido un peso corporal saludable durante la adolescencia no tiene ningún efecto sobre el cáncer de ovario y retrasa, pero no previene por completo, el cáncer de mama después de la menopausia. [9] : 113–142 [48] En algunos estudios, solo el ejercicio extenuante significativo produjo algún beneficio. [9] : 113–142 La obesidad y el aumento de peso en la edad adulta se asocian con diagnósticos de cáncer de mama. [9] : 113–142
Los estudios sobre alimentos, dietas o suplementos dietéticos específicos generalmente han producido información contradictoria o, en el caso de la grasa dietética , el consumo de soja y el consumo de té verde , solo se han realizado en mujeres con riesgo promedio. [9] : 113–142 La única intervención dietética que generalmente se acepta como prevención del cáncer de mama en portadoras de mutaciones BRCA es minimizar el consumo de bebidas alcohólicas . Consumir más de una bebida alcohólica por día está fuertemente asociado con un mayor riesgo de desarrollar cáncer de mama, y generalmente se alienta a las portadoras a no consumir más de una bebida alcohólica por día y no más de cuatro en total en una semana. [9] : 113–142
En un estudio realizado con mujeres judías asquenazíes, se observó que las portadoras de la mutación nacidas antes de 1940 tienen un riesgo mucho menor de ser diagnosticadas con cáncer de mama a los 50 años que las nacidas después de 1940; esto también se observó en la población no portadora. [48] Se desconocen las razones de la diferencia. A diferencia de la población general, la edad de la menarquia y la edad de la menopausia no tienen efecto sobre el riesgo de cáncer de mama para las portadoras de la mutación BRCA . [9] : 113–142
Los estudios han demostrado que las mutaciones BRCA1 no son aleatorias, sino que son resultado de una selección adaptativa, lo que indica que, aunque las mutaciones BRCA1 están vinculadas al cáncer de mama, es probable que también tengan un efecto beneficioso. [49]
En 1994, la Universidad de Utah, el Instituto Nacional de Ciencias de la Salud Ambiental (NIEHS) y Myriad Genetics presentaron una solicitud de patente para el gen BRCA1 aislado y las mutaciones que promueven el cáncer analizadas anteriormente, así como para los métodos para diagnosticar la probabilidad de contraer cáncer de mama ; [5] durante el año siguiente, Myriad, en colaboración con investigadores de Endo Recherche, Inc., HSC Research & Development Limited Partnership y la Universidad de Pensilvania, aisló y secuenció el gen BRCA2 e identificó las mutaciones clave, y la primera patente de BRCA2 fue presentada en los EE. UU. por Myriad y otras instituciones en 1995. [6] Myriad es el licenciatario exclusivo de estas patentes y las ha hecho cumplir en los EE. UU. contra los laboratorios de diagnóstico clínico. [8] Este modelo de negocio llevó a Myriad a crecer desde una startup en 1994 hasta convertirse en una empresa que cotiza en bolsa con 1200 empleados y alrededor de $ 500 millones en ingresos anuales en 2012; [7] También generó controversia sobre los altos precios y la imposibilidad de obtener segundas opiniones de otros laboratorios de diagnóstico, lo que a su vez condujo a la histórica demanda de la Asociación de Patología Molecular contra Myriad Genetics . [8] [50] Las patentes comenzaron a expirar en 2014.
Según un artículo publicado en la revista Genetic Medicine en 2010, "la historia de las patentes fuera de los Estados Unidos es más complicada... Por ejemplo, se han obtenido patentes, pero los sistemas de salud provinciales de Canadá las están ignorando. En Australia y el Reino Unido, el licenciatario de Myriad permitió el uso por parte de los sistemas de salud, pero anunció un cambio de planes en agosto de 2008... Sólo se ha patentado una única mutación en la única patente europea de Myriad, aunque algunas patentes siguen bajo revisión en un procedimiento de oposición. En efecto, Estados Unidos es la única jurisdicción en la que la sólida posición de Myriad en materia de patentes le ha conferido el estatus de proveedor único". [51] [52] Peter Meldrum, director ejecutivo de Myriad Genetics, ha reconocido que Myriad tiene "otras ventajas competitivas que pueden hacer innecesaria esa aplicación [de patentes]" en Europa. [53]
Las decisiones legales en torno a las patentes de los genes BRCA1 y BRCA2 afectarán al campo de las pruebas genéticas en general. [54] En junio de 2013, en el caso Association for Molecular Pathology v. Myriad Genetics (No. 12-398), la Corte Suprema de los Estados Unidos dictaminó por unanimidad que "un segmento de ADN que se produce de forma natural es un producto de la naturaleza y no es patentable simplemente porque ha sido aislado", invalidando así las patentes de Myriad sobre los genes BRCA1 y BRCA2. Sin embargo, la Corte también sostuvo que la manipulación de un gen para crear algo que no se encuentra en la naturaleza aún podría ser elegible para la protección de una patente. [55]