La adrenalina , también conocida como epinefrina , es una hormona y un medicamento [10] [11] que interviene en la regulación de las funciones viscerales (p. ej., la respiración). [10] [12] Aparece como un gránulo microcristalino blanco. [13] La adrenalina normalmente es producida por las glándulas suprarrenales y por una pequeña cantidad de neuronas en el bulbo raquídeo . [14] Desempeña un papel esencial en la respuesta de lucha o huida al aumentar el flujo sanguíneo a los músculos, el gasto cardíaco al actuar sobre el nódulo SA , [15] la respuesta de dilatación de la pupila y el nivel de azúcar en sangre . [16] [17] Lo hace uniéndose a los receptores alfa y beta . [17] Se encuentra en muchos animales, incluidos los humanos, y algunos organismos unicelulares . [18] [19] También se ha aislado de la planta Scoparia dulcis que se encuentra en el norte de Vietnam. [20]
Como medicamento, se utiliza para tratar varias afecciones, incluyendo reacción alérgica , anafilaxia , paro cardíaco y sangrado superficial. [8] La adrenalina inhalada se puede utilizar para mejorar los síntomas del crup . [21] También se puede utilizar para el asma cuando otros tratamientos no son eficaces. Se administra por vía intravenosa , por inyección en un músculo , por inhalación o por inyección justo debajo de la piel . [8] Los efectos secundarios comunes incluyen temblores, ansiedad y sudoración. Puede producirse una frecuencia cardíaca rápida y presión arterial alta. Ocasionalmente puede resultar en un ritmo cardíaco anormal . Si bien la seguridad de su uso durante el embarazo y la lactancia no está clara, se deben tener en cuenta los beneficios para la madre. [8]
Se ha defendido el uso de infusiones de adrenalina en lugar del tratamiento ampliamente aceptado con inotrópicos para los bebés prematuros con compromiso cardiovascular clínico. Aunque hay datos suficientes que recomiendan firmemente las infusiones de adrenalina como un tratamiento viable, se necesitan más ensayos para determinar de manera concluyente que estas infusiones reducirán con éxito las tasas de morbilidad y mortalidad entre los bebés prematuros con compromiso cardiovascular. [22]
La epinefrina también se puede utilizar para tratar el glaucoma de ángulo abierto, ya que se ha descubierto que aumenta la salida del humor acuoso en el ojo. Esto reduce la presión intraocular en el ojo y, por lo tanto, ayuda en el tratamiento. [23]
La médula suprarrenal es una de las principales responsables de las catecolaminas circulantes totales ( la L -DOPA se encuentra en una concentración más alta en el plasma ), [24] aunque aporta más del 90% de la adrenalina circulante. Se encuentra poca adrenalina en otros tejidos, principalmente en células cromafines dispersas y en una pequeña cantidad de neuronas que utilizan la adrenalina como neurotransmisor . [25] Después de la adrenalectomía , la adrenalina desaparece por debajo del límite de detección en el torrente sanguíneo. [26]
Las dosis farmacológicas de adrenalina estimulan los receptores adrenérgicos α 1 , α 2 , β 1 , β 2 y β 3 del sistema nervioso simpático . Los receptores nerviosos simpáticos se clasifican como adrenérgicos, según su capacidad de respuesta a la adrenalina. [27] El término "adrenérgico" a menudo se malinterpreta en el sentido de que el principal neurotransmisor simpático es la noradrenalina , en lugar de la adrenalina, como descubrió Ulf von Euler en 1946. [28] [29] La adrenalina tiene un efecto mediado por los receptores adrenérgicos β 2 sobre el metabolismo y las vías respiratorias , sin una conexión neuronal directa de los ganglios simpáticos a las vías respiratorias . [30] [31] [32]
Walter Bradford Cannon propuso originalmente el concepto de que la médula suprarrenal y el sistema nervioso simpático están involucrados en las respuestas de huida, lucha y miedo. [33] Pero la médula suprarrenal, a diferencia de la corteza suprarrenal, no es necesaria para la supervivencia. En pacientes adrenalectomizados, las respuestas hemodinámicas y metabólicas a estímulos como la hipoglucemia y el ejercicio permanecen normales. [34] [35]
Un estímulo fisiológico para la secreción de adrenalina es el ejercicio. Esto se demostró por primera vez midiendo la dilatación de una pupila (desnervada) de un gato en una cinta de correr, [36] más tarde se confirmó utilizando un ensayo biológico de muestras de orina. [37] Los métodos bioquímicos para medir las catecolaminas en plasma se publicaron a partir de 1950. [38] Aunque se han publicado muchos trabajos valiosos utilizando ensayos fluorimétricos para medir las concentraciones totales de catecolaminas, el método es demasiado inespecífico e insensible para determinar con precisión las cantidades muy pequeñas de adrenalina en plasma. El desarrollo de métodos de extracción y ensayos radioenzimáticos derivados de enzimas e isótopos (REA) transformó el análisis a una sensibilidad de 1 pg para la adrenalina. [39] Los primeros ensayos plasmáticos de REA indicaron que la adrenalina y las catecolaminas totales aumentan tarde en el ejercicio, principalmente cuando comienza el metabolismo anaeróbico. [40] [41] [42]
Durante el ejercicio, la concentración sanguínea de adrenalina aumenta en parte debido al aumento de la secreción de la médula suprarrenal y en parte debido a la disminución del metabolismo de la adrenalina debido a la reducción del flujo sanguíneo al hígado. [43] La infusión de adrenalina para reproducir las concentraciones circulantes de adrenalina durante el ejercicio en sujetos en reposo tiene poco efecto hemodinámico, salvo una ligera caída mediada por β2 en la presión arterial diastólica. [44] [45] La infusión de adrenalina dentro del rango fisiológico suprime la hiperreactividad de las vías respiratorias humanas lo suficiente como para antagonizar los efectos constrictores de la histamina inhalada. [46]
En 1887, Grossman demostró que la estimulación de los nervios aceleradores cardíacos revertía la constricción de las vías respiratorias inducida por la muscarina. [47] En experimentos con perros, en los que se cortó la cadena simpática a nivel del diafragma, Jackson demostró que no había inervación simpática directa al pulmón, pero la broncoconstricción se revertía mediante la liberación de adrenalina desde la médula suprarrenal. [48] No se ha informado de una mayor incidencia de asma en pacientes adrenalectomizados; aquellos con predisposición al asma tendrán cierta protección contra la hiperreactividad de las vías respiratorias gracias a su terapia de reemplazo de corticosteroides. El ejercicio induce una dilatación progresiva de las vías respiratorias en sujetos normales que se correlaciona con la carga de trabajo y no se previene con betabloqueantes. [49] La dilatación progresiva de las vías respiratorias con el aumento del ejercicio está mediada por una reducción progresiva del tono vagal en reposo. El bloqueo beta con propranolol provoca un rebote en la resistencia de las vías respiratorias después del ejercicio en sujetos normales durante el mismo período de tiempo que la broncoconstricción observada en el asma inducido por el ejercicio. [50] La reducción de la resistencia de las vías respiratorias durante el ejercicio reduce el trabajo respiratorio. [51]
Cada respuesta emocional tiene un componente conductual, uno autónomo y uno hormonal. El componente hormonal incluye la liberación de adrenalina, una respuesta adrenomedular al estrés controlada por el sistema nervioso simpático . La principal emoción estudiada en relación con la adrenalina es el miedo. En un experimento, los sujetos a los que se les inyectó adrenalina expresaron más expresiones faciales negativas y menos positivas ante las películas de miedo en comparación con un grupo de control. Estos sujetos también informaron un miedo más intenso a las películas y una mayor intensidad media de recuerdos negativos que los sujetos de control. [52] Los hallazgos de este estudio demuestran que existen asociaciones aprendidas entre los sentimientos negativos y los niveles de adrenalina. En general, la mayor cantidad de adrenalina se correlaciona positivamente con un estado de excitación de emociones negativas . Estos hallazgos pueden ser un efecto en parte de que la adrenalina provoca respuestas simpáticas fisiológicas, incluido un aumento de la frecuencia cardíaca y temblores de rodillas, que pueden atribuirse a la sensación de miedo independientemente del nivel real de miedo provocado por el video. Aunque los estudios han encontrado una relación definitiva entre la adrenalina y el miedo, otras emociones no han tenido tales resultados. En el mismo estudio, los sujetos no expresaron mayor diversión ante una película de entretenimiento ni mayor enojo ante una película de enojo. [52] Hallazgos similares también fueron respaldados en un estudio que involucró sujetos roedores que eran capaces o incapaces de producir adrenalina. Los hallazgos respaldan la idea de que la adrenalina tiene un papel en facilitar la codificación de eventos emocionalmente excitantes, contribuyendo a niveles más altos de excitación debido al miedo. [53]
Se ha descubierto que las hormonas adrenérgicas, como la adrenalina, pueden producir una mejora retrógrada de la memoria a largo plazo en los seres humanos. La liberación de adrenalina debido a eventos emocionalmente estresantes, que es adrenalina endógena, puede modular la consolidación de la memoria de los eventos, asegurando una fuerza de la memoria que es proporcional a la importancia de la memoria. La actividad de adrenalina posterior al aprendizaje también interactúa con el grado de excitación asociado con la codificación inicial. [54] Hay evidencia que sugiere que la adrenalina tiene un papel en la adaptación al estrés a largo plazo y la codificación de la memoria emocional específicamente. La adrenalina también puede desempeñar un papel en la elevación de la excitación y la memoria del miedo en condiciones patológicas particulares, incluido el trastorno de estrés postraumático . [53] En general, "Una amplia evidencia indica que la epinefrina (EPI) modula la consolidación de la memoria para tareas emocionalmente excitantes en animales y sujetos humanos". [55] Los estudios también han encontrado que la memoria de reconocimiento que involucra a la adrenalina depende de un mecanismo que depende de los adrenoceptores β. [55] La adrenalina no cruza fácilmente la barrera hematoencefálica, por lo que sus efectos sobre la consolidación de la memoria son iniciados al menos en parte por los adrenoceptores β en la periferia. Los estudios han encontrado que el sotalol , un antagonista de los adrenoceptores β que tampoco ingresa fácilmente al cerebro, bloquea los efectos potenciadores de la adrenalina administrada periféricamente sobre la memoria. [56] Estos hallazgos sugieren que los adrenoceptores β son necesarios para que la adrenalina tenga un impacto en la consolidación de la memoria. [57] [58]
Se observa un aumento de la secreción de adrenalina en el feocromocitoma , la hipoglucemia , el infarto de miocardio y, en menor grado, en el temblor esencial (también conocido como temblor benigno, familiar o idiopático). Un aumento general de la actividad neuronal simpática suele ir acompañado de un aumento de la secreción de adrenalina, pero hay selectividad durante la hipoxia y la hipoglucemia, cuando la relación entre adrenalina y noradrenalina aumenta considerablemente. [59] [60] [61] Por lo tanto, debe haber cierta autonomía de la médula suprarrenal con respecto al resto del sistema simpático.
El infarto de miocardio se asocia con altos niveles circulantes de adrenalina y noradrenalina, particularmente en el shock cardiogénico. [62] [63]
El temblor familiar benigno (temblor esencial) (TBF) responde a los bloqueadores adrenérgicos β periféricos y se sabe que la estimulación β2 causa temblor. Se encontró que los pacientes con TBF tenían niveles plasmáticos elevados de adrenalina, pero no de noradrenalina. [64] [65]
Se pueden observar concentraciones bajas o ausentes de adrenalina en la neuropatía autonómica o después de una adrenalectomía. La insuficiencia de la corteza suprarrenal, como en la enfermedad de Addison , puede suprimir la secreción de adrenalina, ya que la actividad de la enzima sintetizadora, la feniletanolamina - N -metiltransferasa , depende de la alta concentración de cortisol que drena desde la corteza hacia la médula. [66] [67] [68]
En 1901, Jōkichi Takamine patentó un extracto purificado de las glándulas suprarrenales , que fue registrado por Parke, Davis & Co en los EE. UU. [69] El nombre aprobado británico y el término de la farmacopea europea para este fármaco es, por lo tanto, adrenalina (del latín ad , "en", y rēnālis , "del riñón", de ren , "riñón"). [70]
Sin embargo, el farmacólogo John Abel ya había preparado un extracto de glándulas suprarrenales en 1897, y acuñó el nombre epinefrina para describirlo (del griego antiguo ἐπῐ́ ( epí ), "sobre", y νεφρός ( nephrós ), "riñón"). [69] Como el término Adrenalina era una marca registrada en los EE. UU., [69] y en la creencia de que el extracto de Abel era el mismo que el de Takamine (una creencia que desde entonces se disputa), la epinefrina se convirtió en [ ¿cuándo? ] el nombre genérico utilizado en los EE. UU. [69] y sigue siendo el nombre adoptado en los Estados Unidos y el nombre no propietario internacional del producto farmacéutico (aunque el nombre adrenalina se utiliza con frecuencia [71] ).
La terminología es ahora una de las pocas diferencias entre los sistemas de nombres INN y BAN. [72] Aunque los profesionales de la salud y los científicos europeos utilizan preferentemente el término adrenalina , lo contrario es cierto entre los profesionales de la salud y los científicos estadounidenses. Sin embargo, incluso entre estos últimos, los receptores de esta sustancia se denominan receptores adrenérgicos o adrenoceptores , y los productos farmacéuticos que imitan sus efectos a menudo se denominan adrenérgicos . Rao revisa la historia de la adrenalina y la epinefrina. [73]
Como hormona, la adrenalina actúa en casi todos los tejidos del cuerpo al unirse a los receptores adrenérgicos . Sus efectos en diversos tejidos dependen del tipo de tejido y de la expresión de formas específicas de receptores adrenérgicos . Por ejemplo, los niveles altos de adrenalina causan la relajación del músculo liso en las vías respiratorias, pero provocan la contracción del músculo liso que recubre la mayoría de las arteriolas .
La adrenalina es un agonista no selectivo de todos los receptores adrenérgicos, incluidos los subtipos principales α 1 , α 2 , β 1 , β 2 y β 3 . [74] La unión de la adrenalina a estos receptores desencadena una serie de cambios metabólicos. La unión a los receptores α-adrenérgicos inhibe la secreción de insulina por el páncreas , estimula la glucogenólisis en el hígado y el músculo , [75] y estimula la glucólisis e inhibe la glucogénesis mediada por insulina en el músculo. [76] [77] La unión al receptor β adrenérgico desencadena la secreción de glucagón en el páncreas, el aumento de la secreción de hormona adrenocorticotrópica (ACTH) por la glándula pituitaria y el aumento de la lipólisis por el tejido adiposo . En conjunto, estos efectos aumentan la glucosa en sangre y los ácidos grasos , proporcionando sustratos para la producción de energía dentro de las células de todo el cuerpo. [77] La unión del receptor adrenérgico β también aumenta la producción de AMP cíclico. [78]
La adrenalina hace que las células hepáticas liberen glucosa en la sangre, actuando a través de los receptores alfa y beta-adrenérgicos para estimular la glucogenólisis. La adrenalina se une a los receptores β 2 en las células hepáticas, lo que cambia la conformación y ayuda a G s , una proteína G heterotrimérica , a intercambiar GDP a GTP. Esta proteína G trimérica se disocia en subunidades G s alfa y G s beta/gamma. G s alfa estimula la adenilil ciclasa , convirtiendo así el trifosfato de adenosina en monofosfato de adenosina cíclico (AMP). El AMP cíclico activa la proteína quinasa A . La proteína quinasa A fosforila y activa parcialmente la fosforilasa quinasa . La adrenalina también se une a los receptores α 1 adrenérgicos, lo que provoca un aumento del trifosfato de inositol , lo que induce a los iones de calcio a entrar en el citoplasma. Los iones de calcio se unen a la calmodulina , lo que conduce a una mayor activación de la fosforilasa quinasa. La fosforilasa quinasa fosforila la glucógeno fosforilasa , que luego descompone el glucógeno dando lugar a la producción de glucosa. [79]
La adrenalina también tiene efectos significativos en el sistema cardiovascular. Aumenta la resistencia periférica a través de la vasoconstricción dependiente del receptor α1 y aumenta el gasto cardíaco al unirse a los receptores β1 . El objetivo de reducir la circulación periférica es aumentar las presiones de perfusión coronaria y cerebral y, por lo tanto, aumentar el intercambio de oxígeno a nivel celular. [80] [81] Si bien la adrenalina aumenta la presión de la circulación aórtica, cerebral y carotídea, reduce el flujo sanguíneo carotídeo y los niveles de CO2 o ETCO2 al final de la espiración . Parece que la adrenalina mejora la microcirculación a expensas de los lechos capilares donde se produce la perfusión. [82]
La adrenalina se puede cuantificar en sangre, plasma o suero como ayuda diagnóstica, para controlar la administración terapéutica o para identificar el agente causal en una víctima potencial de intoxicación. Las concentraciones plasmáticas endógenas de adrenalina en adultos en reposo suelen ser inferiores a 10 ng/L, pero pueden aumentar hasta 10 veces durante el ejercicio y hasta 50 veces o más durante períodos de estrés. Los pacientes con feocromocitoma suelen tener niveles plasmáticos de adrenalina de 1000 a 10 000 ng/L. La administración parenteral de adrenalina a pacientes cardíacos en cuidados agudos puede producir concentraciones plasmáticas de 10 000 a 100 000 ng/L. [83] [84]
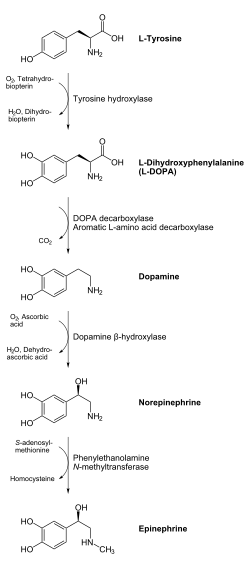
En términos químicos, la adrenalina pertenece a un grupo de monoaminas llamadas catecolaminas . La adrenalina se sintetiza en las células cromafines de la médula suprarrenal de la glándula suprarrenal y en un pequeño número de neuronas en la médula oblongada del cerebro a través de una vía metabólica que convierte los aminoácidos fenilalanina y tirosina en una serie de intermediarios metabólicos y, en última instancia, adrenalina. [10] [12] [85] La tirosina se oxida primero a L -DOPA por la tirosina hidroxilasa ; este es el paso limitante de la velocidad. Luego se descarboxila posteriormente para dar dopamina por la DOPA descarboxilasa ( L -aminoácido aromático descarboxilasa ). Luego, la dopamina se convierte en noradrenalina por la dopamina beta-hidroxilasa , que utiliza ácido ascórbico ( vitamina C ) y cobre. El paso final en la biosíntesis de la adrenalina es la metilación de la amina primaria de la noradrenalina. Esta reacción es catalizada por la enzima feniletanolamina N -metiltransferasa (PNMT), que utiliza S -adenosil metionina (SAMe) como donante de metilo . [86] Si bien la PNMT se encuentra principalmente en el citosol de las células endocrinas de la médula suprarrenal (también conocidas como células cromafines ), se ha detectado en niveles bajos tanto en el corazón como en el cerebro . [87]
Los principales desencadenantes fisiológicos de la liberación de adrenalina se centran en el estrés , como la amenaza física, la excitación, el ruido, las luces brillantes y la temperatura ambiente alta o baja. Todos estos estímulos se procesan en el sistema nervioso central . [91]
La hormona adrenocorticotrópica (ACTH) y el sistema nervioso simpático estimulan la síntesis de precursores de adrenalina al mejorar la actividad de la tirosina hidroxilasa y la dopamina β-hidroxilasa , dos enzimas clave involucradas en la síntesis de catecolaminas. [ cita requerida ] La ACTH también estimula la corteza suprarrenal para liberar cortisol , lo que aumenta la expresión de PNMT en las células cromafines, mejorando la síntesis de adrenalina. Esto se hace con mayor frecuencia en respuesta al estrés. [ cita requerida ] El sistema nervioso simpático, actuando a través de los nervios esplácnicos hacia la médula suprarrenal, estimula la liberación de adrenalina. La acetilcolina liberada por las fibras simpáticas preganglionares de estos nervios actúa sobre los receptores nicotínicos de acetilcolina , provocando la despolarización celular y una afluencia de calcio a través de los canales de calcio dependientes del voltaje . El calcio desencadena la exocitosis de los gránulos cromafines y, por lo tanto, la liberación de adrenalina (y noradrenalina) al torrente sanguíneo. [ cita requerida ] Para que la PNMT actúe sobre la noradrenalina en el citosol, primero debe ser enviada fuera de los gránulos de las células cromafines. Esto puede ocurrir a través del intercambiador de catecolamina-H + VMAT1 . VMAT1 también es responsable de transportar la adrenalina recién sintetizada desde el citosol de regreso a los gránulos cromafines en preparación para su liberación. [92]
A diferencia de muchas otras hormonas, la adrenalina (al igual que otras catecolaminas) no ejerce una retroalimentación negativa para regular a la baja su propia síntesis. Los niveles anormales de adrenalina pueden ocurrir en diversas condiciones, como la administración subrepticia de adrenalina, el feocromocitoma y otros tumores de los ganglios simpáticos .
Su acción finaliza con la recaptación en las terminaciones nerviosas, una pequeña dilución y metabolismo por la monoaminooxidasa [93] y la catecol -O -metiltransferasa en ácido 3,4-dihidroximandélico y metanefrina .
Los extractos de la glándula suprarrenal fueron obtenidos por primera vez por el fisiólogo polaco Napoleon Cybulski en 1895. [94] Estos extractos, a los que llamó nadnerczyna ("adrenalina"), contenían adrenalina y otras catecolaminas. [95] El oftalmólogo estadounidense William H. Bates descubrió el uso de la adrenalina para cirugías oculares antes del 20 de abril de 1896. [96] En 1897, John Jacob Abel (1857-1938), el padre de la farmacología moderna, encontró una sustancia natural producida por las glándulas suprarrenales a la que llamó epinefrina. Fue la primera hormona en ser identificada y sigue siendo un tratamiento crucial de primera línea para paros cardíacos, reacciones alérgicas graves y otras afecciones. En 1901, Jokichi Takamine aisló y purificó con éxito la hormona de las glándulas suprarrenales de ovejas y bueyes. [97] La adrenalina fue sintetizada por primera vez en el laboratorio por Friedrich Stolz y Henry Drysdale Dakin , de forma independiente, en 1904. [98]
Aunque se menciona a la secretina como la primera hormona, la adrenalina es la primera hormona desde que se descubrió la actividad del extracto suprarrenal en la presión arterial en 1895 antes del de la secretina en 1902. [73] En 1895, George Oliver (1841-1915), médico general en North Yorkshire, y Edward Albert Schäfer (1850-1935), fisiólogo del University College de Londres, publicaron un artículo sobre el componente activo del extracto de la glándula suprarrenal que causaba el aumento de la presión arterial y la frecuencia cardíaca, que provenía de la médula, pero no de la corteza de la glándula suprarrenal. [99] En 1897, John Jacob Abel (1857-1938) de la Universidad Johns Hopkins , el primer presidente del primer departamento de farmacología de EE. UU., encontró un compuesto llamado epinefrina con la fórmula molecular de C 17 H 15 NO 4 . [73] Abel afirmó que su principio del extracto de la glándula suprarrenal era activo.
En 1900, Jōkichi Takamine (1854-1922), un químico japonés, trabajó con su asistente, Keizo Uenaka (1876-1960), para purificar un principio 2000 veces más activo que la epinefrina de la glándula suprarrenal, llamado adrenalina con la fórmula molecular C 10 H 15 NO 3 . [73] [99] Además, en 1900 Thomas Aldrich del Laboratorio Científico Parke-Davis también purificó la adrenalina de forma independiente. Takamine y Parke-Davis más tarde, en 1901, obtuvieron la patente de la adrenalina. La lucha por la terminología entre la adrenalina y la epinefrina no terminó hasta el primer descubrimiento estructural de la adrenalina por Hermann Pauly (1870-1950) en 1903 y la primera síntesis de adrenalina por Friedrich Stolz (1860-1936), un químico alemán en 1904. Ambos creían que el compuesto de Takamine era el principio activo mientras que el compuesto de Abel era el inactivo. [ cita requerida ] Stolz sintetizó la adrenalina a partir de su forma cetona (adrenalona). [100]
Un adicto a la adrenalina es alguien que se involucra en un comportamiento de búsqueda de sensaciones a través de "la búsqueda de experiencias nuevas e intensas sin tener en cuenta el riesgo físico, social, legal o financiero". [101] Tales actividades incluyen deportes extremos y riesgosos, abuso de sustancias, sexo inseguro y crimen. El término se relaciona con el aumento de los niveles circulantes de adrenalina durante el estrés fisiológico . [102] Tal aumento en la concentración circulante de adrenalina es secundario a la activación de los nervios simpáticos que inervan la médula suprarrenal, ya que es rápido y no está presente en animales a los que se les ha extirpado la glándula suprarrenal. [103] Aunque tal estrés desencadena la liberación de adrenalina, también activa muchas otras respuestas dentro del sistema nervioso central , que impulsa las respuestas conductuales; mientras que la concentración de adrenalina circulante está presente, puede no impulsar el comportamiento. Sin embargo, la infusión de adrenalina por sí sola aumenta el estado de alerta [104] y tiene funciones en el cerebro, incluido el aumento de la consolidación de la memoria. [102]
La adrenalina se ha relacionado con hazañas de gran fuerza, que suelen ocurrir en tiempos de crisis. Por ejemplo, hay historias de un padre que levantó parte de un automóvil cuando su hijo quedó atrapado debajo, lo que demuestra la capacidad del cuerpo para resistir el estrés y destaca los efectos significativos de la adrenalina en el desarrollo de capacidades físicas extraordinarias. [105] [106]
, como el control de la respiración. También se produce en la médula suprarrenal.
Leído ante la Sección de Oftalmología de la Academia de Medicina de Nueva York, 20 de abril de 1896