El conducto arterioso persistente ( CAP ) es una afección médica en la que el conducto arterioso no se cierra después del nacimiento : esto permite que una parte de la sangre oxigenada del corazón izquierdo fluya de regreso a los pulmones a través de la aorta , que tiene una presión arterial más alta , a la arteria pulmonar , que tiene una presión arterial más baja. Los síntomas son poco comunes al nacer y poco después, pero más adelante en el primer año de vida, a menudo se produce la aparición de un mayor trabajo respiratorio y la incapacidad de ganar peso a un ritmo normal . Con el tiempo, un CAP no corregido generalmente conduce a hipertensión pulmonar seguida de insuficiencia cardíaca derecha.
El conducto arterioso es un vaso sanguíneo fetal que normalmente se cierra poco después del nacimiento. Este cierre es causado por la constricción del vaso inmediatamente después del nacimiento a medida que ocurren cambios en la circulación, seguido de la oclusión del lumen del vaso en los días siguientes. [1] En un PDA, el vaso no se cierra, sino que permanece permeable (abierto), lo que resulta en una transmisión anormal de sangre desde la aorta a la arteria pulmonar. El PDA es común en recién nacidos con problemas respiratorios persistentes como la hipoxia , y tiene una alta incidencia en recién nacidos prematuros . Los recién nacidos prematuros tienen más probabilidades de ser hipóxicos y tener PDA debido al subdesarrollo del corazón y los pulmones.
Si además de un CAP existe un defecto congénito de transposición de los grandes vasos , no se realiza el cierre quirúrgico del CAP, ya que es la única forma en que la sangre oxigenada puede mezclarse con la sangre desoxigenada. En estos casos, se utilizan prostaglandinas para mantener abierto el CAP y no se administran AINE hasta que se complete la corrección quirúrgica de los dos defectos.
En los recién nacidos a término, el PCA se presenta en 1 de cada 2000 nacimientos y representa entre el 5 y el 10 % de los casos de cardiopatía congénita. El PCA se presenta en el 20 al 60 % de todos los recién nacidos prematuros, y su incidencia está inversamente relacionada con la edad gestacional y el peso. [2]
Los síntomas comunes incluyen: [ cita requerida ]
Las señales incluyen: [ cita requerida ]
Las personas con conducto arterioso persistente suelen tener buena salud, con frecuencia cardíaca y respiratoria normales. Si el conducto arterioso persistente es moderado o grande, es frecuente que haya una presión de pulso ensanchada y pulsos periféricos saltones, lo que refleja un aumento del volumen sistólico del ventrículo izquierdo y un flujo diastólico de sangre hacia el lecho vascular pulmonar (inicialmente de menor resistencia). [4] La fisiología de Eisenmenger es la hipertensión pulmonar debido a un cortocircuito de izquierda a derecha. Pueden notarse pulsaciones supraesternales y carótidas prominentes secundarias al aumento del volumen sistólico del ventrículo izquierdo. [5]
Los factores de riesgo conocidos incluyen: [6]
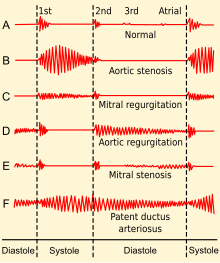
El PCA se suele diagnosticar mediante técnicas no invasivas . La ecocardiografía (en la que se utilizan ondas sonoras para captar el movimiento del corazón) y los estudios Doppler asociados son los principales métodos para detectar el PCA. La electrocardiografía (ECG), en la que se utilizan electrodos para registrar la actividad eléctrica del corazón, no es especialmente útil, ya que no se pueden utilizar ritmos específicos ni patrones de ECG para detectar el PCA. [7]
Se puede realizar una radiografía de tórax , que revela el tamaño general del corazón (como reflejo de la masa combinada de las cámaras cardíacas) y la apariencia del flujo sanguíneo a los pulmones. Un conducto arterioso persistente pequeño suele acompañar a un corazón de tamaño normal y a un flujo sanguíneo normal a los pulmones. Un conducto arterioso persistente grande generalmente acompaña a una silueta cardíaca agrandada y a un mayor flujo sanguíneo a los pulmones. [ cita requerida ]
Algunas evidencias sugieren que la administración intravenosa de AINE, como la indometacina , durante el primer día de vida a todos los bebés prematuros reduce el riesgo de desarrollar un CAP y las complicaciones asociadas con el CAP. [8] El tratamiento con indometacina intravenosa en bebés prematuros también puede reducir la necesidad de intervención quirúrgica. [8] La administración de ibuprofeno probablemente ayuda a prevenir el CAP y reduce la necesidad de cirugía, pero también es probable que aumente el riesgo de complicaciones renales . [9]
La PCA sintomática se puede tratar con métodos quirúrgicos y no quirúrgicos. [10]
Los neonatos sin síntomas adversos pueden simplemente ser controlados como pacientes ambulatorios . [ cita requerida ]
Quirúrgicamente, la DA se puede cerrar mediante ligadura (aunque el soporte en los bebés prematuros es mixto). [11] Esto se puede realizar manualmente y cerrarse con ligadura, o con espirales o tapones intravasculares que conducen a la formación de un trombo en la DA. [ cita requerida ]
Los dispositivos desarrollados por Franz Freudenthal bloquean el vaso sanguíneo con estructuras tejidas de alambre de nitinol . [12] Los procedimientos más nuevos que se realizan con eficacia en niños mayores y más grandes incluyen la oclusión del conducto arterioso persistente con catéter y el clipaje del conducto arterioso persistente con toracoscopia asistida por video. [13]
Debido a que la prostaglandina E2 es responsable de mantener abierta la DA, se han sugerido los AINE (que pueden inhibir la síntesis de prostaglandinas) como la indometacina o una forma especial de ibuprofeno como terapia para iniciar el cierre de la PCA. [3] [14] [15] Los hallazgos de una revisión sistemática de 2015 concluyeron que, para el cierre de una PCA en bebés prematuros y/o de bajo peso al nacer, el ibuprofeno es tan eficaz como la indometacina. También causa menos efectos secundarios (como lesión renal aguda transitoria ) y reduce el riesgo de enterocolitis necrosante . [16] La evidencia que respalda la efectividad y seguridad del paracetamol (acetaminofén) es menos clara. [17] Una revisión y un metanálisis mostraron que el paracetamol puede ser eficaz para el cierre de una PCA en bebés prematuros. [18] Un metaanálisis en red de 2018 que comparó la indometacina, el paracetamol y el ibuprofeno en diferentes dosis y esquemas de administración entre ellos encontró que una dosis alta de ibuprofeno oral puede ofrecer la mayor probabilidad de cierre en bebés prematuros. [19] [20] [21] Sin embargo, una revisión sistemática de 2020 encontró que el tratamiento farmacológico temprano (≤7 días de vida) o muy temprano (≤72 horas de vida) del CAP sintomático no reduce la muerte u otros resultados clínicos deficientes en bebés prematuros, sino que aumenta su exposición a los AINE. [22] La terapia vasodilatadora es adecuada para personas con fisiología de Eisenmenger. Para evaluar la mejoría en personas con fisiología de Eisenmenger, se requiere una estrecha monitorización de la saturación de oxígeno de los dedos del pie, ya que existe la posibilidad de reversión después de una derivación de derecha a izquierda exitosa [ cita requerida ]
Si bien se puede utilizar indometacina para cerrar un conducto arterioso persistente, algunos neonatos requieren que se les mantenga abierto. Mantener el conducto arterioso permeable está indicado en neonatos que nacen con malformaciones cardíacas concurrentes, como la transposición de los grandes vasos . Se pueden utilizar fármacos como el alprostadil , un análogo de la PGE-1 , para mantener abierto el conducto arterioso persistente hasta que se corrija quirúrgicamente el defecto primario. [ cita requerida ]
Si no se trata, la enfermedad puede progresar de un cortocircuito de izquierda a derecha ( corazón acianótico ) a un cortocircuito de derecha a izquierda ( corazón cianótico ), llamado síndrome de Eisenmenger . La hipertensión pulmonar es un posible resultado a largo plazo, que puede requerir un trasplante de corazón y/o pulmón . Otra complicación del CAP es la hemorragia intraventricular . [ cita requerida ]
El Dr. Robert Edward Gross realizó la primera ligadura exitosa de un conducto arterioso persistente en una niña de siete años en el Children's Hospital de Boston en 1938. [23]
Aunque el PDA suele identificarse en bebés, es menos común en adultos, pero puede tener consecuencias graves y generalmente se corrige quirúrgicamente tras el diagnóstico. [ cita requerida ]