La úlcera de Buruli ( / b ə ˈ r uː l i / ) [2] es una enfermedad infecciosa caracterizada por el desarrollo de heridas abiertas indoloras. La enfermedad se limita a ciertas áreas del mundo, la mayoría de los casos ocurren en África subsahariana y Australia. El primer signo de infección es un pequeño nódulo indoloro o un área de hinchazón, generalmente en los brazos o las piernas. El nódulo crece durante días o semanas y finalmente forma una úlcera abierta . Las úlceras profundas pueden causar cicatrices en músculos y tendones , lo que resulta en una discapacidad permanente.
La úlcera de Buruli es causada por una infección de la piel causada por una bacteria llamada Mycobacterium ulcerans . No se conoce el mecanismo por el cual M. ulcerans se transmite del ambiente a los humanos, pero puede involucrar la picadura de un insecto acuático o la infección de heridas abiertas. Una vez en la piel, M. ulcerans crece y libera la toxina micolactona , que bloquea el funcionamiento normal de las células, lo que resulta en la muerte del tejido y la supresión inmunitaria en el lugar de la úlcera.
La Organización Mundial de la Salud (OMS) recomienda tratar la úlcera de Buruli con una combinación de antibióticos, rifampicina y claritromicina . Con la administración de antibióticos y el cuidado adecuado de la herida, las úlceras pequeñas suelen sanar en seis meses. Las úlceras profundas y las que se encuentran en zonas sensibles del cuerpo pueden requerir cirugía para eliminar el tejido muerto o reparar los músculos o articulaciones con cicatrices. Incluso con el tratamiento adecuado, la úlcera de Buruli puede tardar meses en sanar. La limpieza y el vendaje regulares de las heridas ayudan a la curación y previenen las infecciones secundarias.
En 2018, la OMS recibió 2713 informes de úlcera de Buruli en todo el mundo. [1] Aunque es poco común, generalmente ocurre en áreas rurales cerca de aguas estancadas o de movimiento lento. La primera descripción escrita de la enfermedad se atribuye a Albert Ruskin Cook en 1897 en el Hospital Mengo en Uganda. Cincuenta años después, un grupo del Hospital Alfred en Melbourne aisló e identificó la bacteria causante . En 1998, la OMS estableció la Iniciativa Mundial sobre la Úlcera de Buruli para coordinar los esfuerzos mundiales para eliminar la úlcera de Buruli. La OMS la considera una enfermedad tropical desatendida .
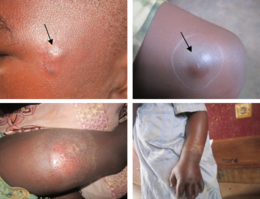
El primer signo de la úlcera de Buruli es una protuberancia hinchada e indolora en el brazo o la pierna, a menudo similar en apariencia a una picadura de insecto. [1] [3] A veces, el área hinchada aparece como un parche de piel firme y elevada de unos tres centímetros de diámetro llamado "placa"; o una hinchazón más generalizada debajo de la piel. [1] [3]
En el transcurso de unas pocas semanas, la zona hinchada original se expande para formar un parche de piel elevada de forma irregular. [3] [4] Después de unas cuatro semanas, la piel afectada se desprende dejando una úlcera indolora. [1] Las úlceras de Buruli suelen tener "bordes socavados", siendo la úlcera unos centímetros más ancha debajo de la piel que la herida misma. [4]
En algunas personas, la úlcera puede curarse por sí sola o permanecer pequeña pero permanecer sin curarse durante años. [4] [5] En otras, continúa creciendo y a veces se vuelve más profunda, y la piel del margen muere y se desprende. Las úlceras grandes pueden extenderse profundamente al tejido subyacente, causando una infección ósea y exponiendo el músculo, el tendón y el hueso al aire. [4] Cuando las úlceras se extienden a los músculos y tendones, partes de estos tejidos pueden ser reemplazadas por tejido cicatricial, inmovilizando la parte del cuerpo y dando como resultado una discapacidad permanente. [4] Las úlceras expuestas pueden infectarse con otras bacterias, lo que hace que la herida se vuelva roja , dolorosa y con mal olor. [6] [4] Los síntomas generalmente se limitan a los causados por la herida; la enfermedad rara vez afecta otras partes del cuerpo. [7]
Las úlceras de Buruli pueden aparecer en cualquier parte del cuerpo, pero suelen aparecer en las extremidades. Las úlceras son más comunes en las extremidades inferiores (aproximadamente el 62 % de las úlceras a nivel mundial) y en las extremidades superiores (24 %), pero también pueden encontrarse en el tronco (9 %), la cabeza o el cuello (3 %) o los genitales (menos del 1 %). [8]
La Organización Mundial de la Salud clasifica la úlcera de Buruli en tres categorías según la gravedad de sus síntomas. La categoría I describe una única úlcera pequeña de menos de 5 centímetros (2,0 pulgadas). La categoría II describe una úlcera más grande, de hasta 15 centímetros (5,9 pulgadas), así como placas y áreas hinchadas más amplias que aún no se han abierto para convertirse en úlceras. La categoría III es para una úlcera de más de 15 centímetros, úlceras múltiples o úlceras que se han extendido para incluir sitios particularmente sensibles como los ojos, los huesos, las articulaciones o los genitales. [4]
La úlcera de Buruli es causada por una infección de la piel con la bacteria Mycobacterium ulcerans . [1] M. ulcerans es una micobacteria , estrechamente relacionada con Mycobacterium marinum que infecta a los animales acuáticos y, raramente, a los humanos. [9] Está más distantemente relacionada con otras micobacterias de crecimiento lento que infectan a los humanos, como Mycobacterium tuberculosis , que causa tuberculosis , y Mycobacterium leprae , que causa lepra . [10] La úlcera de Buruli generalmente ocurre cerca de cuerpos de agua de movimiento lento o estancados, donde M. ulcerans se encuentra en insectos acuáticos, moluscos, peces y el agua misma. [11] No está claro cómo se transmite M. ulcerans a los humanos, pero de alguna manera las bacterias ingresan a la piel y comienzan a crecer. La ulceración es causada principalmente por la toxina bacteriana micolactona . [12] A medida que las bacterias crecen, liberan micolactona en el tejido circundante. La micolactona se difunde en las células huésped y bloquea la acción de Sec61 , el canal molecular que sirve como puerta de entrada al retículo endoplasmático . [13] Cuando se bloquea Sec61, las proteínas que normalmente entrarían en el retículo endoplasmático se dirigen erróneamente al citosol , lo que provoca una respuesta de estrés patológico que conduce a la muerte celular por apoptosis . [13] Esto da como resultado la muerte del tejido en el sitio de la infección, lo que causa la úlcera abierta característica de la enfermedad. [13] Al mismo tiempo, la inhibición de Sec61 evita que las células envíen señales para activar el sistema inmunológico , lo que deja las úlceras en gran parte libres de células inmunes. [13] Las células inmunes que llegan a la úlcera son destruidas por la micolactona, y los exámenes de tejido de la úlcera muestran un núcleo de bacterias en crecimiento rodeadas de restos de neutrófilos muertos y moribundos (la célula inmune más común). [14]

No se sabía cómo se introdujo M. ulcerans a los humanos, aunque la investigación en Australia indica que la zarigüeya como vector junto con los mosquitos son la causa. [15] La úlcera de Buruli no se transmite de una persona a otra. [11] En las áreas endémicas de úlcera de Buruli, la enfermedad ocurre cerca de cuerpos de agua estancados, lo que lleva a la hipótesis de larga data de que M. ulcerans se transmite de alguna manera a los humanos desde entornos acuáticos. [16] M. ulcerans está muy extendido en estos entornos, donde puede sobrevivir como vida libre o en asociación con otros organismos acuáticos. [8] Se ha aislado M. ulcerans vivo de insectos acuáticos, musgos y heces de animales; y su ADN se ha encontrado en agua, suelo, esteras de bacterias y algas , peces, cangrejos de río , insectos acuáticos y otros animales que viven en el agua o cerca de ella. [16] Se ha investigado el papel de los insectos que pican en la transmisión, con especial atención a los mosquitos, las chinches acuáticas gigantes y los naucoridae . Ocasionalmente, se encuentra M. ulcerans en estos insectos, y a veces pueden transmitir la bacteria en entornos de laboratorio. [8] No está claro si estos insectos participan regularmente en la transmisión. [11] [16] Las heridas preexistentes se han implicado en la transmisión de enfermedades, y las personas que lavan y vendan inmediatamente las heridas abiertas tienen menos probabilidades de contraer úlcera de Buruli. [17] El uso de pantalones y camisas de manga larga se asocia con un menor riesgo de úlcera de Buruli, posiblemente al prevenir las picaduras de insectos o proteger las heridas. [11] [17]
Si bien la úlcera de Buruli no es contagiosa, la susceptibilidad a veces se da en familias, lo que sugiere que la genética podría desempeñar un papel en quién desarrolla la enfermedad. La úlcera de Buruli grave en una familia beninesa se atribuyó a una pérdida de 37 kilobases del cromosoma 8 en una región que incluía un ARN largo no codificante y estaba cerca de los genes de las beta-defensinas , que son péptidos antimicrobianos involucrados en la inmunidad y la cicatrización de heridas. [18] [19] Estudios más amplios se han centrado en los genes involucrados en la susceptibilidad a otras infecciones micobacterianas, encontrando que la susceptibilidad a la úlcera de Buruli puede estar relacionada con variantes en seis genes relacionados con la inmunidad: SLC11A1 , PRKN , NOD2 , ATG16L1 , iNOS e IFNG , así como en dos ARN largos no codificantes. [18] Un estudio de asociación de todo el genoma vinculó la resistencia a la úlcera de Buruli a una variante de ATG16L1 asociada con la susceptibilidad a la enfermedad de Crohn . [18]
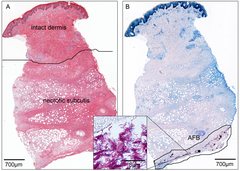
Como la úlcera de Buruli se presenta con mayor frecuencia en entornos de bajos recursos, el tratamiento a menudo lo inicia un médico basándose únicamente en los signos y síntomas. [20] Cuando está disponible, el diagnóstico puede confirmarse mediante reacción en cadena de la polimerasa (PCR) para detectar ADN de M. ulcerans o microscopía para detectar micobacterias. [21] La prueba estándar de oro es la PCR en tiempo real para detectar una secuencia de ADN denominada IS 2404 que es exclusiva de M. ulcerans . [22] Este método detecta M. ulcerans en el 54-84% de las personas infectadas y es altamente específico para M. ulcerans . [23] En entornos de atención médica más ricos, el diagnóstico se basa rutinariamente en los resultados de la PCR. [21] En entornos de bajos recursos, la PCR a menudo no está disponible o solo se puede realizar más tarde en un laboratorio de diagnóstico centralizado. [21] Para la microscopía, generalmente se toma líquido del borde de la úlcera mediante aspiración con aguja fina o frotando el borde de la úlcera. El líquido se tiñe luego con la tinción de Ziehl-Neelsen , que hace visibles las micobacterias. [21] En la práctica, la microscopía detecta M. ulcerans en solo el 30-40% de las personas infectadas, lo que la convierte en una prueba diagnóstica relativamente insensible . [23] Para muchas infecciones bacterianas, el estándar de oro para el diagnóstico es aislar y cultivar el organismo infeccioso en medios de laboratorio . M. ulcerans se puede cultivar en medios de laboratorio, pero su tasa de crecimiento extremadamente lenta impide que esto se use para diagnóstico; incluso en condiciones de crecimiento óptimas, las bacterias deben crecer durante 9 a 12 semanas antes de que puedan detectarse e identificarse fácilmente. [23] Otro método de diagnóstico es tomar una muestra de tejido de la úlcera y examinarla con tinciones histológicas . Esto requiere un muestreo y una revisión más invasivos por parte de un patólogo capacitado, y rara vez se usa en lugares donde la úlcera de Buruli es endémica. [24]
Otras enfermedades ulcerativas pueden parecer similares a la úlcera de Buruli en sus diversas etapas. El nódulo que aparece al principio de la enfermedad puede parecerse a una picadura de insecto, un quiste sebáceo , un lipoma, una oncocercosis , otras infecciones cutáneas por micobacterias o un ganglio linfático agrandado . [4] Las úlceras cutáneas pueden parecerse a las causadas por leishmaniasis , pian , carcinoma de células escamosas , infección por Haemophilus ducreyi y muerte tisular debido a una mala circulación. [4] Las lesiones más difusas pueden parecerse a la celulitis y a las infecciones fúngicas de la piel. [4]

La úlcera de Buruli se trata mediante una combinación de antibióticos para matar las bacterias y el cuidado de la herida o cirugía para apoyar la curación de la úlcera. El régimen antibiótico más utilizado es rifampicina oral una vez al día más claritromicina oral dos veces al día , recomendado por la Organización Mundial de la Salud. [25] [26] A veces se utilizan otros antibióticos en combinación con rifampicina, a saber , ciprofloxacino , moxifloxacino , etambutol , amikacina , azitromicina y levofloxacino . [26] Una revisión Cochrane de 2018 sugirió que las muchas combinaciones de antibióticos que se utilizan son tratamientos efectivos, pero no hay evidencia suficiente para determinar si alguna combinación es la más efectiva. [27] Aproximadamente 1 de cada 5 personas con úlcera de Buruli experimentan un empeoramiento temporal de los síntomas de 3 a 12 semanas después de comenzar a tomar antibióticos. [28] Este síndrome, llamado reacción paradójica , es más común en aquellos con úlceras más grandes y úlceras en el tronco, y ocurre con mayor frecuencia en adultos que en niños. [28] Se cree que la reacción paradójica en la úlcera de Buruli se debe a la respuesta del sistema inmunológico a la herida a medida que las bacterias mueren y la micolactona inmunosupresora se disipa. [28]
Las úlceras pequeñas o medianas (categorías I y II de la OMS) suelen curarse en un plazo de seis meses tras el tratamiento con antibióticos, [6] mientras que las úlceras más grandes pueden tardar más de dos años en curarse por completo. [29] Dados los largos tiempos de curación, el cuidado de las heridas es una parte importante del tratamiento de la úlcera de Buruli. La Organización Mundial de la Salud recomienda prácticas estándar de cuidado de heridas: cubrir la úlcera para mantenerla húmeda y protegida de daños adicionales; cambiar regularmente los apósitos de la herida para mantener la úlcera limpia, eliminar el exceso de líquido y ayudar a prevenir la infección. [30] El tratamiento a veces incluye cirugía para acelerar la curación mediante la eliminación del tejido ulceroso necrótico, el injerto de piel sana sobre la herida o la eliminación del tejido cicatricial que puede deformar los músculos y las articulaciones. [28] [30] En ocasiones se utilizan apósitos especializados para heridas desarrollados para causas no infecciosas de úlcera para tratar la úlcera de Buruli, pero pueden ser prohibitivamente caros en entornos de bajos recursos. [26]
La úlcera de Buruli se puede prevenir evitando el contacto con ambientes acuáticos en áreas endémicas, aunque esto puede no ser posible para las personas que viven en estas áreas. [26] El riesgo de contraerla se puede reducir usando mangas largas y pantalones, usando repelente de insectos y limpiando y cubriendo las heridas tan pronto como se noten. [11] No existe una vacuna específica para prevenir la úlcera de Buruli. [1] La vacuna BCG que se administra típicamente a los niños para protegerlos contra la tuberculosis ofrece protección parcial temporal contra la úlcera de Buruli. [28] [31]

La úlcera de Buruli es relativamente rara, con 2.713 casos notificados a la Organización Mundial de la Salud en 2018. [1] La mayoría de los países no notifican datos sobre la úlcera de Buruli a la Organización Mundial de la Salud, y se desconoce el alcance de su propagación. [32] [33] En muchos países endémicos, es probable que los sistemas de salud no registren cada caso debido a un alcance y recursos insuficientes, por lo que las cifras notificadas probablemente subestimen la prevalencia real de la enfermedad. [34]
La úlcera de Buruli se concentra en África occidental y la costa de Australia, con casos ocasionales en Japón, Papúa Nueva Guinea y las Américas. En África occidental, la enfermedad se informa predominantemente en comunidades rurales remotas de Benin, Côte d'Ivoire, Camerún y Ghana. [35] Otros países de la región también tienen úlcera de Buruli en algún grado; una revisión sistemática de estudios de prevalencia de 2019 encontró un consenso claro de que está presente en la República Democrática del Congo, Gabón, Liberia, Nigeria, Togo y Sudán del Sur, así como evidencia "fuerte" o "muy fuerte" de la enfermedad en la República del Congo, Sierra Leona, la República Centroafricana, Guinea y Uganda. [33] La úlcera de Buruli se informa regularmente en Australia, donde ocurre en grupos costeros: dos en Queensland (cerca de Rockhampton y al norte de Cairns ) y dos en Victoria (cerca de Bairnsdale y Melbourne ). [36] Se informa con menor frecuencia en Japón, Papúa Nueva Guinea y las Américas. Japón informa de unos pocos casos adquiridos localmente por año dispersos por la isla principal, Honshu . [37] Papúa Nueva Guinea informa esporádicamente casos a la Organización Mundial de la Salud, normalmente menos de una docena por año. [38] En las Américas, la mayoría de los casos de úlcera de Buruli se notifican en la Guayana Francesa, y se describen pocos casos en los países vecinos. [39] Una revisión de 2019 encontró evidencia "fuerte" de la presencia de úlcera de Buruli en la Guayana Francesa y Perú, y evidencia "moderada" en Brasil, México y Surinam. [40]
En los países afectados, la úlcera de Buruli tiende a aparecer en áreas rurales cerca de aguas estancadas o de movimiento lento. [11] En particular, la enfermedad tiende a aparecer cerca de aguas que han experimentado intervención humana, como la construcción de presas o sistemas de irrigación, inundaciones o deforestación. [11] Dentro de las comunidades endémicas, pocas características predicen quién contraerá la úlcera de Buruli. Los hombres y las mujeres tienen la misma probabilidad de infectarse. [11] Las úlceras pueden aparecer en personas de todas las edades, aunque las infecciones son más comunes entre los niños de entre 5 y 15 años en África occidental y los adultos mayores de 40 años en Australia y Japón. [34]

La infección por M. ulcerans puede causar lesiones similares a la úlcera de Buruli en algunos animales no humanos. Las infecciones naturales no humanas solo se han descrito en la costa de Victoria , cerca de Melbourne. Allí, se han descrito lesiones positivas a M. ulcerans en koalas , zarigüeyas de cola anillada comunes y zarigüeyas de cola de cepillo comunes , con lesiones típicamente en la cara, las extremidades y la cola. [41] También se han informado úlceras en animales domésticos, a saber, perros, caballos, alpacas y un gato. [41] En laboratorios, varias especies de animales han sido infectadas con M. ulcerans en un intento de modelar el curso de la úlcera de Buruli. La inyección de M. ulcerans puede causar úlceras en varios roedores (ratones, cobayas, ratas de caña mayores y ratas africanas comunes ), mamíferos más grandes ( armadillos de nueve bandas , zarigüeyas de cola de cepillo comunes, cerdos y monos Cynomolgus ) y lagartijas anolis . [42]
En las zonas endémicas, en particular en las comunidades rurales de África, las personas pueden ser conscientes de la asociación de la úlcera de Buruli con el medio ambiente, pero al mismo tiempo la asocian con la brujería u otras causas sobrenaturales. [43] Esta doble comprensión de la enfermedad, combinada con el escaso acceso a la medicina convencional, lleva a muchos a buscar curanderos tradicionales para recibir atención primaria. [43] Los curanderos tradicionales a menudo tratan la úlcera de Buruli con dos enfoques simultáneos: hierbas y, a veces, quema o sangrado para tratar la herida física; y confesión, purificación ritual y prohibiciones de alimentos, contacto interpersonal o sexo para tratar el componente espiritual de la enfermedad. [44] Las personas con úlcera de Buruli informan que sienten vergüenza y experimentan un estigma social que podría afectar sus relaciones, asistencia a la escuela y perspectivas de matrimonio. [45]
La úlcera de Buruli se conoce con otros nombres en diferentes partes del mundo. En el sureste de Australia, se la llamó originalmente "úlcera de Searls" en honor al médico JR Searls , quien atendió a los primeros pacientes australianos en la Clínica Bairnsdale y envió material al grupo de Peter MacCallum para que lo examinaran más a fondo. [46] Más tarde, la enfermedad se hizo más conocida como "úlcera de Bairnsdale", en honor al distrito donde se describió. [47] En el noreste de Australia, al norte de Cairns, la enfermedad se llama "úlcera de Daintree" o "úlcera de Mossman", en honor al cercano río Daintree y la ciudad de Mossman . [48] [49] En Papúa Nueva Guinea, la enfermedad se llama "úlcera de Kumusi", en honor al río Kumusi a lo largo del cual se describieron originalmente las aldeas con úlcera de Buruli. [50]

La primera descripción escrita de la úlcera de Buruli se atribuye a un médico misionero británico, Albert R. Cook . [51] [52] En 1897, en el Hospital Mengo en Uganda, Cook notó varios pacientes con úlceras de curación lenta. [47] [53] La causa de estas úlceras de curación lenta se identificó 50 años después, en 1948, cuando Peter MacCallum , Jean Tolhurst , Glen Buckle y HA Sissons en el Instituto Baker del Hospital Alfred describieron una serie de casos de Bairnsdale, Victoria , aislaron la micobacteria causante y demostraron que podía causar úlceras en ratas de laboratorio. [11] [54] Durante las décadas siguientes, se describieron más casos en África. Una prevalencia particularmente alta en el condado de Buruli de Uganda llevó a que la enfermedad se conociera más ampliamente como "úlcera de Buruli". [47]
En 1998, la Organización Mundial de la Salud inició la Iniciativa Mundial sobre la Úlcera de Buruli con el objetivo de coordinar los esfuerzos globales para controlar la enfermedad. [47] Esto fue seguido en 2004 por la Resolución WHA57.1 de la Organización Mundial de la Salud instando a los países miembros a apoyar la Iniciativa Mundial sobre la Úlcera de Buruli y aumentar la investigación sobre el diagnóstico y el tratamiento de la úlcera de Buruli. [55] [56] El interés en la úlcera de Buruli ha sido alentado por su marca como una " enfermedad tropical desatendida ", primero en un artículo de PLOS Medicine de 2005 , y más tarde tanto por la Organización Mundial de la Salud como por PLOS Neglected Tropical Diseases . [57]
Desde el momento en que se describió la enfermedad, la úlcera de Buruli se trató con cirugía para extirpar todo el tejido afectado, seguida de un cuidado prolongado de la herida. [26] Este régimen de tratamiento era costoso, a veces desfigurante y a menudo ineficaz, y las úlceras recurrían en hasta un tercio de los casos. [58] El tratamiento mejoró drásticamente en 2004, cuando la Organización Mundial de la Salud recomendó un tratamiento de ocho semanas con rifampicina oral diaria y estreptomicina inyectada . [26] La introducción de antibióticos redujo la tasa de recurrencia de la úlcera a menos del 2% de los casos. [58] Sin embargo, la estreptomicina puede ser tóxica para los oídos y los riñones, y administrar inyecciones diarias es un desafío en entornos de bajos recursos. [58] En 2017, la Organización Mundial de la Salud actualizó su recomendación de reemplazar la estreptomicina con el antibiótico oral claritromicina. [59]
La úlcera de Buruli ha sido objeto de investigación científica desde la descripción de M. ulcerans en 1948 y la demostración de que la bacteria podía causar úlceras en animales de laboratorio. [11] [54] Si bien varios animales son susceptibles a las úlceras de M. ulcerans , los ratones (en particular los ratones BALB/c y C57BL/6 ) son los más utilizados para modelar la úlcera de Buruli en los laboratorios modernos. [60] Dado que M. ulcerans solo puede crecer en temperaturas relativamente frías, los ratones generalmente se infectan en partes del cuerpo sin pelo: la oreja, la cola o la almohadilla de la pata. [60] Después de la inyección en el ratón, las bacterias se duplican cada tres o cuatro días y los primeros signos de enfermedad de la piel aparecen después de tres o cuatro semanas. [61] Este modelo de ratón de úlcera de Buruli se ha utilizado principalmente para probar antibióticos. Las combinaciones de antibióticos, las frecuencias de dosis y las duraciones del tratamiento que se utilizan actualmente se probaron por primera vez en ratones infectados en el laboratorio. [62] Se han probado algunas plataformas de vacunas en ratones infectados con M. ulcerans , principalmente basadas en la cepa Mycobacterium bovis utilizada en la vacuna BCG . [63] La vacuna BCG y las versiones de la vacuna que también expresan antígenos de M. ulcerans prolongan la supervivencia de los ratones después de la infección por M. ulcerans . Hasta 2019, ninguna vacuna probada protege completamente a los ratones de la infección. [63]
M. ulcerans se puede cultivar en medios de laboratorio, aunque su crecimiento lento dificulta su estudio. [64] Las bacterias sembradas en medios de laboratorio pueden tardar hasta tres meses en formar colonias visibles . [64] Las cepas de M. ulcerans utilizadas en laboratorios están menos estandarizadas que los ratones que infectan; diferentes laboratorios utilizan diferentes cepas según la conveniencia y la accesibilidad. [65] Tres cepas de M. ulcerans son particularmente comunes, cada una aislada de una persona infectada: "Cu001" de Adzopé , Costa de Marfil en 1996; "Mu1615" de Malasia en la década de 1960; y "S1013" de Camerún en 2010. [65]