La filariasis linfática es una enfermedad humana causada por gusanos parásitos conocidos como gusanos filariales . [2] [3] Generalmente se adquiere en la infancia, es una de las principales causas de discapacidad permanente en todo el mundo, afecta a más de cien millones de personas y se manifiesta en una variedad de patologías clínicas graves [6] [7] Si bien la mayoría de los casos no presentan síntomas , algunas personas desarrollan un síndrome llamado elefantiasis , que se caracteriza por una hinchazón severa en los brazos, las piernas, los senos o los genitales . La piel también puede volverse más gruesa y la afección puede volverse dolorosa. [2] Las personas afectadas a menudo no pueden trabajar y, a menudo, son rechazadas por otros debido a su desfiguración y discapacidad. [7]
Es la primera de las enfermedades transmitidas por mosquitos que se ha identificado. [8] Los gusanos se propagan por las picaduras de mosquitos infectados . [2] Se sabe que tres tipos de gusanos causan la enfermedad: Wuchereria bancrofti , Brugia malayi y Brugia timori , siendo Wuchereria bancrofti el más común. [2] Estos gusanos dañan el sistema linfático anidando dentro de los vasos linfáticos y alterando el funcionamiento normal del sistema. Los gusanos pueden sobrevivir dentro del cuerpo humano hasta 8 años, mientras reproducen millones de larvas que circulan por la sangre. [9] La enfermedad se diagnostica mediante un examen microscópico de sangre recolectada durante la noche. La sangre generalmente se examina como un frotis después de teñirla con tinción de Giemsa . Analizar la sangre para detectar anticuerpos contra la enfermedad también puede permitir el diagnóstico. [4] Otros gusanos redondos de la misma familia son responsables de la ceguera de los ríos . [10]
La prevención se puede lograr mediante el tratamiento de grupos enteros en los que existe la enfermedad, lo que se conoce como desparasitación masiva . [2] Esto se hace cada año durante unos seis años, en un esfuerzo por eliminar por completo la enfermedad de una población. [2] Los medicamentos suelen incluir una combinación de 2 o más agentes antihelmínticos : albendazol , ivermectina y dietilcarbamazina . [11] También se recomiendan esfuerzos para prevenir las picaduras de mosquitos, incluida la reducción del número de mosquitos y la promoción del uso de mosquiteros . [2]
En 2022, alrededor de 40 millones de personas estaban infectadas y alrededor de 863 millones de personas estaban en riesgo de contraer la enfermedad en 47 países. [5] Es más común en África tropical y Asia. [2] La filariasis linfática está clasificada como una enfermedad tropical desatendida y una de las cuatro principales infecciones por gusanos . [10] El impacto de la enfermedad resulta en pérdidas económicas de miles de millones de dólares al año. [2]

La mayoría de las personas infectadas con los gusanos que causan la filariasis linfática nunca desarrollan síntomas; [12] aunque algunos tienen daños en los vasos linfáticos que pueden detectarse mediante ecografía médica . [13] Meses o años después de la infección inicial, los gusanos mueren, lo que desencadena una respuesta inmunitaria que se manifiesta con episodios repetidos de fiebre e hinchazón dolorosa en los ganglios linfáticos más cercanos (normalmente los de la ingle ). [12] [13] En las zonas con filariasis linfática endémica , las personas suelen infectarse en la infancia y los síntomas comienzan en la adolescencia. [13]
Un subconjunto de los afectados tiene daño continuo en sus vasos linfáticos. Los vasos disfuncionales no logran recircular el líquido linfático, que puede acumularse (lo que se denomina linfedema ) en la extremidad más cercana, generalmente el brazo, la pierna, el pecho o el escroto. [13] La pérdida de la función linfática (que transporta células inmunitarias ) da lugar a varias infecciones repetidas en la zona. [14] Los ciclos repetidos de infección, inflamación y daño de los vasos linfáticos a lo largo de varios años hacen que la extremidad afectada se hinche hasta alcanzar un tamaño extremadamente grande. [15] La piel circundante se engrosa, se seca, se decolora y se salpica de bultos similares a verrugas que contienen bucles tortuosos de vasos linfáticos. [14]
Incluso aquellas personas que no tienen daño linfático pueden desarrollar a veces una reacción alérgica a las larvas del gusano en los capilares del pulmón, llamada eosinofilia pulmonar tropical . Estas personas desarrollan tos nocturna , fatiga y pérdida de peso. Con el tiempo, esto puede dañar los pulmones, lo que resulta en una enfermedad pulmonar restrictiva (disminución de la capacidad pulmonar). [16]
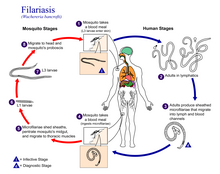
La filariasis linfática es causada por la infección con tres gusanos nematodos diferentes: Wuchereria bancrofti (causa el 90% de los casos), Brugia malayi y Brugia timori . [17] Los tres gusanos se transmiten por la picadura de un mosquito infectado , principalmente de los géneros Aedes , Anopheles , Culex o Mansonia . Cuando el mosquito pica, las larvas infecciosas del nematodo caen sobre la piel. Se arrastran hacia la herida de la picadura, a través del tejido subcutáneo y hacia los vasos linfáticos cercanos . Allí, se convierten en adultos en aproximadamente un año, con hembras adultas de hasta 10 centímetros (3,9 pulgadas) de largo y machos de hasta la mitad de esa longitud. [18] Las hembras y los machos adultos se aparean, lo que impulsa a la hembra a comenzar a liberar un flujo constante de larvas llamadas "microfilarias": más de 10,000 microfilarias cada día durante el resto de la vida del adulto, de alrededor de cinco a ocho años. [18] Las microfilarias normalmente circulan en el torrente sanguíneo durante la noche; durante el día se acumulan en los capilares de los pulmones. [18]
Un mosquito que se alimenta de una persona infectada puede absorber microfilarias junto con su alimento de sangre . Dentro del mosquito, las microfilarias perforan la pared del estómago y se desplazan hasta los músculos de vuelo, donde maduran durante 10 a 20 días hasta su forma infecciosa para los humanos. Luego se desplazan hasta la boca del mosquito para depositarse en su siguiente picadura, continuando así el ciclo de vida. [18]
La enfermedad en sí es el resultado de una interacción compleja entre varios factores: el gusano, la bacteria Wolbachia endosimbiótica dentro del gusano, la respuesta inmune del huésped y las numerosas infecciones y trastornos oportunistas que surgen. Los gusanos adultos viven en el sistema linfático humano y obstruyen el flujo de linfa por todo el cuerpo; esto da como resultado un linfedema crónico , que se observa con mayor frecuencia en la parte inferior del torso (normalmente en las piernas y los genitales). [19] Estos gusanos pueden sobrevivir dentro del cuerpo humano hasta 8 años, todo mientras reproducen millones de larvas que circulan por la sangre. [9]
El método preferido para diagnosticar la filariasis linfática es encontrar las microfilarias mediante un examen microscópico de la sangre. La muestra de sangre suele presentarse en forma de un frotis espeso , teñido con tinción de Giemsa . Los técnicos que analizan el frotis de sangre deben poder distinguir entre W. bancrofti y otros parásitos potencialmente presentes. Un frotis de sangre es una herramienta de diagnóstico simple y bastante precisa, siempre que la muestra de sangre se tome cuando las microfilarias están en la circulación periférica. Debido a que las microfilarias solo circulan en la sangre durante la noche, la muestra de sangre debe recolectarse por la noche. [20]
Incluso en casos avanzados, suele ser difícil o imposible detectar el organismo causal en la sangre periférica. [21] En tales casos, también se puede utilizar la prueba del suero sanguíneo para detectar anticuerpos contra la enfermedad. [4] También se puede realizar una prueba de reacción en cadena de la polimerasa para detectar una fracción diminuta, tan pequeña como 1 pg, de ADN filarial. [22] Los gusanos muertos y calcificados se pueden detectar mediante exámenes de rayos X. La ecografía también se puede utilizar para detectar los movimientos y ruidos causados por el movimiento de los gusanos adultos. [23]
La filariasis linfática puede confundirse con la podoconiosis (también conocida como elefantiasis no filarial), una enfermedad no infecciosa causada por la exposición de los pies descalzos a suelos arcillosos alcalinos irritantes. [24] [25] Sin embargo, la podoconiosis afecta típicamente las piernas de forma bilateral, mientras que la filariasis es generalmente unilateral. [24] Además, la podoconiosis muy rara vez afecta la ingle, mientras que la filariasis afecta con frecuencia la ingle. La ubicación geográfica también puede ayudar a distinguir entre estas dos enfermedades: la podoconiosis se encuentra típicamente en áreas de mayor altitud con altas precipitaciones estacionales, mientras que la filariasis es común en áreas bajas donde prevalecen los mosquitos. [24]
La protección contra las picaduras de mosquitos en las regiones endémicas es crucial para la prevención de la filariasis linfática. Se ha demostrado que los repelentes de insectos y los mosquiteros (especialmente cuando se tratan con un insecticida como la deltametrina o la permetrina ) [26] reducen la transmisión de la filariasis linfática. [27] [28] Además, la pulverización residual y el equipo de protección personal son formas conocidas de controlar los vectores. [9]
La erradicación mundial de la filariasis linfática es el objetivo definitivo. Se considera que esto es alcanzable ya que la enfermedad no tiene ningún reservorio animal conocido. [27] La Organización Mundial de la Salud (OMS) está coordinando el esfuerzo mundial para erradicar la filariasis . El pilar de este programa es la desparasitación masiva de poblaciones enteras de personas que están en riesgo con medicamentos antifiláricos. El tratamiento específico depende de la coendemicidad de la filariasis linfática con otras enfermedades filariales. Las directrices anuales de la OMS sobre la administración de medicamentos antifiláricos se enumeran a continuación.
Dado que el parásito necesita un huésped humano para reproducirse, se espera que el tratamiento constante de las poblaciones en riesgo (anualmente durante un período de cuatro a seis años) [2] rompa el ciclo de transmisión y provoque la extinción de los organismos causantes. [27]
En 2011, la OMS certificó que Sri Lanka había erradicado la filariasis linfática. En julio de 2017, la OMS anunció que la enfermedad había sido eliminada en Tonga. La eliminación de la enfermedad también se produjo en Camboya, China, las Islas Cook, Egipto, Kiribati, Maldivas, las Islas Marshall, Niue, Palau, Corea del Sur, Tailandia, Vanuatu, Vietnam y Wallis y Futuna. [29] En 2020, la OMS anunció que las metas para 2030 de este programa son que la filariasis linfática se haya eliminado en el 80% de los países endémicos. [30]
Todavía no hay una vacuna disponible, pero en 2013 la Facultad de Medicina de la Universidad de Illinois informó una eficacia del 95% en pruebas contra B. malayi en ratones. [31]
El tratamiento de la filariasis linfática depende en parte de la ubicación geográfica del área del mundo en la que se adquirió la enfermedad, pero casi siempre implica la combinación de 2 o más agentes antihelmínticos : albendazol , ivermectina y dietilcarbamazina . En África subsahariana , la enfermedad generalmente se trata con albendazol e ivermectina , mientras que en la región del Pacífico occidental del mundo, se utilizan los 3 agentes antihelmínticos. Si bien la dietilcarbamazina en combinación con albendazol se usa a menudo, no es tan específica de la región como las otras combinaciones. [11]
Las wolbachias son bacterias endosimbióticas que viven en el interior del intestino de los parásitos responsables de la filariasis linfática y les proporcionan los nutrientes necesarios para su supervivencia. La doxiciclina mata a estas bacterias, lo que a su vez impide la maduración de las microfilarias hasta convertirse en adultos. También acorta la vida de los gusanos adultos, lo que hace que mueran en un plazo de 1 a 2 años en lugar de su vida útil normal de 10 a 14 años. [32] La doxiciclina es eficaz en el tratamiento de la filariasis linfática. Las limitaciones de este protocolo antibiótico incluyen que requiere de 4 a 6 semanas de tratamiento en lugar de la dosis única de los agentes antihelmínticos, que la doxiciclina no debe utilizarse en niños pequeños y mujeres embarazadas, y que es fototóxica . [33]
El albendazol se clasifica como un antihelmíntico que actúa específicamente para matar gusanos. [34] El fármaco impide que los gusanos absorban glucosa, lo que evidentemente provoca inanición y muerte por fatiga. Los efectos del albendazol solo tienen resultados variables, sin embargo, en combinación con fármacos DEC se ha demostrado que es más eficaz. [35] La ivermectina se administra con albendazol y actúa uniéndose a las células nerviosas de los parásitos, volviéndolas posteriormente permeables al cloruro. Esto provoca la muerte por parálisis. Sin embargo, se ha descubierto que la ivermectina sólo mata a los parásitos en sus primeras etapas de vida y no puede matar a un gusano adulto vivo. Por lo tanto, este fármaco suele combinarse con DEC para matar tanto las microfilarias como los gusanos adultos. [36]
El tratamiento quirúrgico puede ser útil en casos de elefantiasis escrotal e hidrocele . Sin embargo, la cirugía generalmente no es efectiva para corregir la elefantiasis de las extremidades. [37] Las respuestas inflamatorias agudas debidas al linfedema y la hidrocele se pueden reducir o prevenir mediante una buena higiene, cuidado de la piel, ejercicio y elevación de las extremidades infectadas. [9]

La filariasis linfática se presenta en regiones tropicales y subtropicales de África, Asia, América Central , el Caribe y América del Sur, y en ciertas naciones insulares del Pacífico. La elefantiasis causada por la filariasis linfática es una de las causas más comunes de discapacidad permanente en el mundo. [7] En 2018, 51 millones de personas estaban infectadas con filariasis linfática y al menos 863 millones de personas en 50 países vivían en áreas que requieren quimioterapia preventiva para detener la propagación de la infección. Para 2022, la prevalencia había disminuido a alrededor de 40 millones y la enfermedad sigue siendo endémica en 47 países. Estas mejoras son un resultado directo del Programa Mundial de la OMS para la Eliminación de la Filariasis Linfática . [5] Desde su implementación, 740 millones de personas ya no requieren quimioterapia preventiva para tratar la enfermedad. [9]
W. bancrofti es responsable del 90% de las filariasis linfáticas. Brugia malayi causa la mayoría del resto de los casos, mientras que Brugia timori es una causa rara. [5] W. bancrofti afecta en gran medida a áreas a lo largo del amplio cinturón ecuatorial (África, el delta del Nilo, Turquía, India, las Indias Orientales, el sudeste asiático, Filipinas, islas oceánicas y partes de América del Sur). Debido al hecho de que la filariasis linfática requiere múltiples picaduras de mosquitos durante varios meses a años para propagarse, la infección debido al turismo es baja. [38] Los mosquitos vectores de W. bancrofti tienen una preferencia por la sangre humana; los humanos son aparentemente los únicos animales infectados naturalmente con W. bancrofti . No se conoce ningún huésped reservorio. [39] La filariasis linfática es extremadamente poco común en los Estados Unidos, con solo un caso reportado encontrado en Carolina del Sur a principios de 1900. [7]
En América del Sur, cuatro países endémicos han estado trabajando para atacar la filariasis linfática, que consiste en Brasil, la República Dominicana, Guyana y Haití. [40] En América Latina, la propagación de la filariasis linfática es a través de W. brancrofti , los únicos antropópodos dentro de la región, Culex quinquefasciatus. [41] La tasa exponencial de desarrollo dentro de las Américas se está combatiendo a través del desarrollo de un programa MDA. El programa MDA, un programa de administración de medicamentos de 3 pasos, ha llevado a una disminución del 67% en la necesidad del programa de medicamentos. [40] Brasil abordó la creciente endemia administrando medicamentos DEC a través de un programa MDA a las comunidades más afectadas por la enfermedad. Al proporcionar estos medicamentos anualmente, así como ofrecer cuidados posteriores, mostrando a los miembros de la familia cómo tratar la enfermedad, creando conexiones para trabajos, así como proporcionando una red social para incorporar a los pacientes a la sociedad, Brasil ha hecho el mayor esfuerzo para brindar atención. [42] La República Dominicana ha administrado 5 rondas de medicamentos DEC anualmente durante cinco años, desde 2002 hasta 2007. Después de la drástica acción inicial, la República Dominicana administró otras tres rondas de MDA. Guyana también utilizó medicamentos DEC para centrarse en prevenir la propagación de la enfermedad, utilizando una sal fortificada con DEC desde 2003 hasta 2007 y finalmente cambiando a MDA con DEC desde 2014 hasta el presente. Orientado a la educación del paciente y el acceso al tratamiento. [43] Haití luego se centró en la enfermedad mediante la implementación del medicamento DEC en 2002. Alcanzó una cobertura geográfica completa en 2012, posteriormente en 2014 alrededor de 20 comunidades habían erradicado la necesidad de MDA.
En áreas endémicas de podoconiosis, la prevalencia puede ser del 5% o más. [44] En comunidades donde la filariasis linfática es endémica, hasta el 10% de las mujeres pueden verse afectadas por extremidades hinchadas y el 50% de los hombres pueden desarrollar síntomas genitales mutiladores. [45]


Hay evidencia de casos de filariasis linfática que datan de hace 4000 años. [46] El antiguo texto védico, el Rig Veda , compuesto alrededor de 1500 a. C.-1200 a. C., hace una posible referencia a la elefantiasis. El himno 50 del séptimo libro del Rig Veda invoca a los dioses Mitra , Varuna y Agni para que lo protejan contra "lo que anida en el interior y se hincha". El autor del himno implora a las deidades que no permitan que el gusano hiera su pie. Se describe que la enfermedad causa erupciones en los tobillos y las rodillas. [47] Los artefactos del antiguo Egipto (2000 a. C.) y la civilización Nok en África occidental (500 a. C.) muestran posibles síntomas de elefantiasis. La primera referencia clara a la enfermedad aparece en la literatura griega antigua, donde los eruditos diferenciaban los síntomas a menudo similares de la filariasis linfática de los de la lepra , describiendo la lepra como elefantiasis graecorum y la filariasis linfática como elefantiasis arabum . [46]
La primera documentación de los síntomas se produjo en el siglo XVI, cuando Jan Huyghen van Linschoten escribió sobre la enfermedad durante la exploración de Goa . Exploradores posteriores informaron de síntomas similares en zonas de Asia y África, aunque no se empezó a comprender la enfermedad hasta siglos después. [ cita requerida ]
Los agentes causales se identificaron por primera vez a fines del siglo XIX. [48] En 1866, Timothy Lewis , basándose en el trabajo de Jean Nicolas Demarquay y Otto Henry Wucherer , hizo la conexión entre las microfilarias y la elefantiasis, estableciendo el curso de la investigación que finalmente explicaría la enfermedad. En 1876, Joseph Bancroft descubrió la forma adulta del gusano. [49] En 1877, Patrick Manson teorizó el ciclo de vida que involucra a un vector artrópodo , quien procedió a demostrar la presencia de los gusanos en los mosquitos. Manson planteó incorrectamente la hipótesis de que la enfermedad se transmitía a través del contacto de la piel con agua en la que los mosquitos habían puesto huevos. [50] En 1900, George Carmichael Low determinó el método de transmisión real al descubrir la presencia del gusano en la probóscide del mosquito vector. [46]
Mucha gente de Malabar , Nayars, así como brahmanes y sus esposas –de hecho, alrededor de una cuarta o quinta parte de la población total, incluyendo a la gente de las castas más bajas– tienen piernas muy grandes, hinchadas hasta un gran tamaño; y mueren por esto, y es algo feo de ver. Dicen que esto se debe al agua por la que pasan, porque el país es pantanoso. Esto se llama pericaes en el idioma nativo, y toda la hinchazón es la misma desde las rodillas hacia abajo, y no tienen dolor, ni hacen caso de esta enfermedad.
— Diplomático portugués Tomé Pires , Suma Oriental , 1512-1515. [51]
Investigadores de la Universidad de Illinois en Chicago (UIC) han desarrollado una nueva vacuna para la prevención de la filariasis linfática. Se ha demostrado que esta vacuna genera respuestas inmunitarias protectoras fuertes en modelos de infección por filariasis linfática en ratones . Se ha demostrado que la respuesta inmunitaria provocada por esta vacuna protege contra la infección por W. bancrofti y B. malayi en el modelo de ratón y puede resultar útil en humanos. [52]
El 20 de septiembre de 2007, los genetistas publicaron el primer borrador del genoma completo ( contenido genético ) de Brugia malayi , uno de los gusanos redondos que causan la filariasis linfática. [53] Este proyecto se había iniciado en 1994 y en 2000 se había determinado el 80% del genoma. Determinar el contenido de los genes podría conducir al desarrollo de nuevos medicamentos y vacunas. [54]
Onchocerca ochengi causa filariasis linfática en el ganado . [55] [56]
{{cite journal}}: CS1 maint: DOI inactivo a partir de septiembre de 2024 ( enlace )