Las lesiones de la zona medial de la rodilla (aquellas que se producen en la parte interna de la rodilla) son el tipo más común de lesión de rodilla. [1] El complejo del ligamento medial de la rodilla consta de: [2]
Este complejo es el principal estabilizador de la parte medial de la rodilla. Las lesiones en la parte medial de la rodilla se suelen localizar en estos ligamentos. [1] [3] Para diagnosticar y tratar estas lesiones es imprescindible conocer a fondo la anatomía y la función de las estructuras mediales de la rodilla, junto con una historia clínica y un examen físico detallados.
Los pacientes a menudo se quejan de dolor e hinchazón en la cara medial de la articulación de la rodilla . También pueden referir inestabilidad con el movimiento de lado a lado y durante el rendimiento deportivo que implica cortar o pivotar. [4] [5]
Jacobson describió previamente los problemas comunes de la cirugía de rodilla medial. [6] Se enfatizó que el diagnóstico adecuado es imperativo y que todas las lesiones posibles deben evaluarse y abordarse intraoperatoriamente. El daño al nervio safeno y su rama infrapatelar es posible durante la cirugía de rodilla medial, lo que puede causar entumecimiento o dolor en la rodilla y la pierna medial. [7] Al igual que con todas las cirugías, existe el riesgo de sangrado, problemas de heridas, trombosis venosa profunda e infección que pueden complicar el resultado y el proceso de rehabilitación. La complicación a largo plazo de la artrofibrosis y la osificación heterotópica ( síndrome de Pellegrini-Stieda ) son problemas que se abordan mejor con un rango de movimiento temprano y siguiendo protocolos de rehabilitación definidos. [4] [5] [6] [8] La falla del injerto debido a fuerzas mecánicas intrínsecas debe prevenirse con una evaluación de la alineación preoperatoria ( tratamiento de osteotomía ) y una rehabilitación adecuada. [4]
La lesión de la zona medial de la rodilla suele ser causada por una fuerza de valgo en la rodilla, una fuerza de rotación externa de la tibia o una combinación de ambas. Este mecanismo se observa a menudo en deportes que implican una flexión agresiva de la rodilla, como el hockey sobre hielo , el esquí y el fútbol . [3] [4] [5]

Las estructuras en el lado medial de la rodilla incluyen la tibia , el fémur , el músculo vasto medial oblicuo, el tendón del semitendinoso , el tendón del grácil , el tendón del sartorio , el tendón del aductor mayor , la cabeza medial del músculo gastrocnemio , el tendón del semimembranoso , el menisco medial , el ligamento patelofemoral medial (MPFL), el ligamento colateral medial (MCLs), el ligamento colateral medial (MCLd) y el ligamento óseo posterior. Se ha descubierto que las estructuras más importantes para la estabilización en esta área de la rodilla son los ligamentos: sMCL, dMCL y POL. [2] [3]
Los huesos de la rodilla son el fémur , la rótula , la tibia y el peroné . El peroné está en el lado lateral de la rodilla y la rótula tiene poco efecto en el lado medial de la rodilla. La congruencia ósea de la rodilla medial consiste en las superficies opuestas del cóndilo femoral medial y la meseta tibial medial. En el cóndilo femoral medial hay tres puntos de referencia óseos que son importantes: el epicóndilo medial , el tubérculo aductor y el tubérculo gastrocnemio. El epicóndilo medial es la prominencia más distal y anterior . El tubérculo aductor es justo proximal y posterior al epicóndilo medial. El tubérculo gastrocnemio es justo distal y posterior al tubérculo aductor. [2]
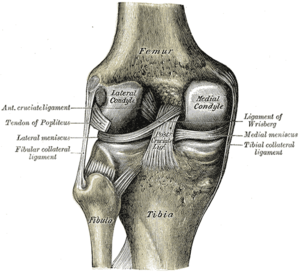
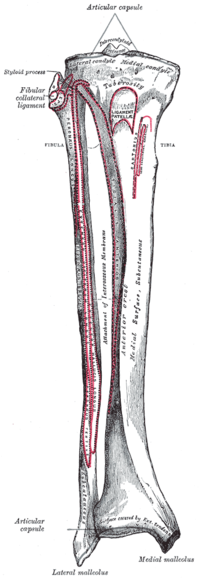
El ligamento colateral medial (MCL) conecta el fémur con la tibia. Se origina justo proximal y posterior al epicóndilo medial (no directamente en el epicóndilo) y se divide en dos secciones distintas. [9] [4] Una sección tibial se adhiere al tejido blando, 1 cm distal a la línea articular. La otra sección tibial se adhiere directamente a la tibia, anterior a la cresta tibial posteromedial, 6 cm distal a la línea articular. [2] [9] Esta unión distal es la más fuerte de las dos y constituye el piso de la bursa del pie de ganso . La unión tibial proximal del MCL es el estabilizador principal de la fuerza de valgo en la rodilla, mientras que la unión tibial distal es el estabilizador principal de la rotación externa a 30° de flexión de la rodilla . [3] [9]
El ligamento medial distal (dMCL) es un engrosamiento de la parte medial de la cápsula que rodea la rodilla. Se origina en el fémur a 1 cm distal del origen del ligamento medial distal y se inserta a 3-4 mm distal de la línea articular. Corre paralelo y por debajo del ligamento medial distal. [2] [9] El dMCL se conecta directamente al menisco medial y, por lo tanto, se puede dividir en componentes del ligamento meniscofemoral y meniscotibial.
El ligamento meniscofemoral es más largo que el ligamento meniscotibial, que es más corto y más grueso por naturaleza. [2] El ligamento meniscofemoral es un estabilizador primario de la rotación interna y un estabilizador secundario de la rotación externa, que se activa cuando falla el ligamento medial colateral lateral (sMCL). [3] [9] El ligamento meniscotibial actúa para estabilizar secundariamente la rotación interna.
El POL (llamado en textos antiguos: porción oblicua del LCMs) es una expansión fascial con tres componentes principales: superficial, central (tibial) y capsular. El brazo central es el más fuerte y grueso. [2] [10] Surge del tendón del semimembranoso y se conecta anterior y distalmente al tubérculo gastrocnemio a través de la cápsula articular posterior. El POL, por lo tanto, no es una estructura independiente, sino un engrosamiento de la cápsula articular posteromedial. Estabiliza la rotación interna de la rodilla a través de todos los grados de flexión, pero soporta la mayor carga cuando se rota internamente en extensión completa . También actúa como un estabilizador secundario de la rotación externa. [3] [4] [11]
El ligamento flexor maxilar superior (MPFL) surge de las fibras del músculo vasto medial oblicuo y se adhiere distalmente al aspecto medial superior de la rótula. [2] Este ligamento actúa para mantener la rótula dentro del surco troclear durante la flexión y la extensión. [2] Rara vez se lesiona debido a una lesión medial de la rodilla, a menos que haya una subluxación o dislocación patelar lateral concurrente .
El tendón del aductor mayor se inserta en el cóndilo femoral medial distal justo posterior y proximal al tubérculo aductor. [2] Tiene una expansión fascial en el aspecto distal-medial que se inserta en el tendón del gastrocnemio medial, el brazo capsular del POL y la cápsula articular posteromedial. El aspecto distal lateral grueso se inserta en la cresta supracondílea medial . El tendón del aductor mayor es un punto de referencia excelente y consistente porque rara vez se lesiona. El músculo vasto medial oblicuo discurre sobre el muslo anteromedial, instalándose a lo largo del borde anterior del aductor mayor y al tendón del cuadrado femoral . El tendón del gastrocnemio medial surge proximal y posterior al tubérculo del gastrocnemio del cóndilo femoral medial. [2] Este es otro punto de referencia importante porque rara vez se lesiona y se inserta cerca del brazo capsular del POL, lo que ayuda al cirujano a localizar la inserción femoral del POL. [4]
La mayoría de las lesiones de la zona medial de la rodilla son lesiones ligamentosas aisladas. La mayoría de los pacientes refieren antecedentes de un golpe traumático en la cara lateral de la rodilla (que provocó una fuerza en valgo) o una fuerza en valgo sin contacto. Las lesiones agudas son mucho más fáciles de diagnosticar clínicamente, mientras que las lesiones crónicas pueden ser menos evidentes debido a la dificultad para diferenciarlas de una lesión lateral de la rodilla, que posiblemente requiera radiografías de esfuerzo en valgo . [4] [5]
El examen físico debe comenzar siempre con una inspección visual de la articulación para detectar cualquier signo externo de traumatismo. Luego debe realizarse una palpación, prestando especial atención al derrame y a la sensibilidad subjetiva durante el examen. El médico también debe evaluar la rodilla contralateral (no lesionada) para observar cualquier diferencia en el aspecto macroscópico y los puntos de referencia. La palpación debe centrarse específicamente en los aspectos meniscofemoral y meniscotibial del ligamento colateral medial. Se ha informado que la lesión en uno de ellos frente al otro tiene implicaciones para la curación, por lo que la localización del sitio de la lesión es beneficiosa. La evaluación de la articulación de la rodilla debe realizarse utilizando las siguientes técnicas y los hallazgos deben compararse con los de la rodilla contralateral normal: [4] [5]
La clasificación de las lesiones de la parte medial de la rodilla depende de la cantidad de espacio articular medial encontrado en la prueba de esfuerzo en valgo con la rodilla en 20° de flexión. Las lesiones de grado I no tienen inestabilidad clínica y se asocian solo con dolor, lo que representa un esguince leve . Las lesiones de grado II tienen dolor amplio sobre la parte medial de la rodilla y tienen algo de espacio con un punto final firme durante la prueba de valgo; esto representa un desgarro parcial de los ligamentos. Las lesiones de grado III tienen un desgarro ligamentoso completo. No habrá un punto final para la prueba de esfuerzo en valgo. [5] [6] [14] La definición cuantificada histórica de los grados I, II y III representaba 0-5 mm, 5-10 mm y >10 mm de espacio en el compartimento medial, respectivamente. [15] LaPrade et al. informaron, sin embargo, que una lesión simulada de grado III del ligamento colateral medial mostró solo 3,2 mm de aumento del espacio en el compartimento medial en comparación con el estado intacto. [15] Además, con la rodilla en extensión completa, si la prueba de esfuerzo en valgo revela más de 1 a 2 mm de separación del compartimento medial, se sospecha una lesión concomitante del ligamento cruzado anterior (LCA) o del ligamento cruzado posterior (LCP). [4] [5]
Las radiografías anteroposteriores (AP) son útiles para evaluar de manera confiable los puntos de referencia anatómicos normales. Las imágenes AP de estrés en valgo bilateral pueden mostrar una diferencia en el espacio articular medial. Se ha informado que un desgarro aislado de grado III del ligamento medial sMCL mostrará un aumento en el espacio articular medial de 1,7 mm a 0° de flexión de rodilla y 3,2 mm a 20° de flexión de rodilla, en comparación con la rodilla contralateral. Además, una rotura completa del ligamento medial (sMCL, dMCL y POL) mostrará un aumento del espacio articular de 6,5 mm a 0° y 9,8 mm a 20° durante la prueba de estrés en valgo. [15] El síndrome de Pellegrini-Stieda también se puede ver en las radiografías AP. Este hallazgo se debe a la calcificación del sMCL (osificación heterotópica) causada por el desgarro crónico del ligamento. [5] [16]
La resonancia magnética puede ser útil para evaluar una lesión ligamentosa en el lado medial de la rodilla. [6] Milewski et al. han descubierto que la clasificación de grado I a III se puede ver en la resonancia magnética. [17] Con una imagen de alta calidad (imán de 1,5 tesla o 3 tesla) y sin conocimiento previo de la historia del paciente, los radiólogos musculoesqueléticos pudieron diagnosticar con precisión una lesión de rodilla medial el 87% de las veces. [18] La resonancia magnética también puede mostrar hematomas óseos asociados en el lado lateral de la rodilla, que según un estudio ocurren en casi la mitad de las lesiones de rodilla medial. [19]
Se deben evitar las resonancias magnéticas de rodilla en caso de dolor de rodilla sin síntomas mecánicos ni derrame y cuando no se obtienen resultados satisfactorios de un programa de rehabilitación funcional. [20]
El tratamiento de las lesiones de la zona medial de la rodilla varía según la ubicación y la clasificación de las lesiones. [6] [21] El consenso de muchos estudios es que las lesiones aisladas de grado I, II y III suelen ser adecuadas para protocolos de tratamiento no quirúrgico. Las lesiones agudas de grado III con lesiones concomitantes de múltiples ligamentos o dislocación de rodilla que involucren una lesión de la zona medial deben someterse a tratamiento quirúrgico. Las lesiones crónicas de grado III también deben someterse a tratamiento quirúrgico si el paciente presenta inestabilidad rotacional o inestabilidad de lado a lado. [4] [5]
El tratamiento conservador de las lesiones aisladas de la rodilla medial (grados I-III) comienza con el control de la hinchazón y la protección de la rodilla. La hinchazón se controla bien con reposo, hielo, elevación y vendajes de compresión. [22] La protección se puede realizar utilizando un aparato ortopédico con bisagra que se estabiliza contra el estrés en varo y valgo , pero permite la flexión y extensión completas. El aparato ortopédico debe usarse durante las primeras cuatro a seis semanas de rehabilitación , especialmente durante el ejercicio físico para prevenir el traumatismo del ligamento en curación. Los ejercicios en bicicleta estática son el ejercicio recomendado para el rango de movimiento activo y deben aumentarse según lo tolere el paciente. Se deben evitar los movimientos de lado a lado de la rodilla. Se permite al paciente soportar peso según lo tolere y debe realizar ejercicios de fortalecimiento del cuádriceps junto con ejercicios de rango de movimiento . El tiempo típico de regreso a la actividad para la mayoría de los atletas con una lesión de rodilla medial de grado III que se someten a un programa de rehabilitación es de 5 a 7 semanas. [4] [23] [5] [14]
Se ha informado que las lesiones mediales de rodilla de grado III, agudas y crónicas, a menudo afectan el ligamento medial colateral sys en combinación con el ligamento pilar medial. [10] [24] Por lo tanto, se debe realizar una reparación o reconstrucción quirúrgica directa de ambos ligamentos, ya que ambos desempeñan un papel importante en la estabilidad medial estática de la rodilla. [25] El enfoque biomecánicamente validado es reconstruir tanto el ligamento pilar medial como ambas divisiones del ligamento medial colateral sys. [26] [27]
La cirugía que implica reparación directa (con o sin aumento de un autoinjerto de tendón de la corva ), entre otras técnicas utilizadas anteriormente, no se ha probado biomecánicamente. Se ha validado biomecánicamente una reconstrucción anatómica del ligamento colateral medial y del ligamento pilar posterior. [26]
Las causas subyacentes de la inestabilidad crónica de la rodilla medial deben identificarse antes de realizar la reconstrucción quirúrgica. Más específicamente, los pacientes con alineación genu valgo (rodillas juntas) deben evaluarse y tratarse con una o más osteotomías para establecer fuerzas equilibradas en los ligamentos de la rodilla, lo que evita el fracaso prematuro de la reconstrucción concurrente del ligamento cruzado. Estos pacientes deben ser rehabilitados después de que la osteotomía sane antes de que se pueda verificar que aún no tienen limitaciones funcionales. Una vez que se logra la alineación adecuada, se puede realizar la reconstrucción. [4]
Esta técnica, descrita en detalle por LaPrade et al., utiliza dos injertos en cuatro túneles separados. Se realiza una incisión sobre la rodilla medial, 4 cm medial a la rótula, y se extiende distalmente 7 a 8 cm más allá de la línea articular, directamente sobre los tendones del pie de ganso . [27]
Dentro de los bordes distales de la incisión, los tendones semitendinoso y gracilis se encuentran debajo de la fascia del músculo sartorio . La inserción tibial distal del sMCL se puede encontrar debajo de estos tendones identificados, formando el piso de la bursa del pie de ganso, 6 cm distal a la línea articular. Una vez identificado, se retira el tejido blando restante del sitio de inserción. [27] Luego, se perfora un pasador de ojal a través del sitio de inserción transversalmente a través de la tibia, asegurándose de que el punto de inicio esté ubicado en el aspecto posterior del sitio para garantizar mejores resultados biomecánicos. [27] Sobre el pasador de ojal, se fresa un escariador de 7 mm (6 mm considerados en pacientes más pequeños) a una profundidad de 25 mm. Una vez preparado, la atención se dirige a preparar el túnel de reconstrucción para la inserción tibial del POL. Por encima de la inserción del brazo anterior del tendón del músculo semimembranoso, se identifica la inserción tibial del brazo central del POL. Esta inserción se expone haciendo una pequeña incisión paralela a las fibras a lo largo del borde posterior del brazo anterior del tendón semimembranoso. Una vez expuesta, se perfora un pasador con ojal a través de la tibia hacia el tubérculo de Gerdy (tibia anterolateral). Después de verificar la colocación anatómica correcta del pasador con ojal, se utiliza un escariador de 7 mm sobre el pasador para perforar un túnel de 25 mm de profundidad. [27]
Pasando a las inserciones femorales de los ligamentos, el primer paso es identificar el tendón del músculo aductor mayor y su sitio de inserción correspondiente, cerca del tubérculo aductor. Justo distal y ligeramente anterior a este tubérculo se encuentra la prominencia ósea del epicóndilo medial . El sitio de inserción del ligamento colateral medial se puede identificar ligeramente proximal y posterior al epicóndilo. Ahora se puede pasar un pasador de ojal transversalmente a través del fémur en este sitio. Sin embargo, el túnel en esta ubicación debe perforarse después de identificar el sitio de inserción del ligamento pélvico posterior. [27]
El siguiente paso para identificar la inserción femoral del POL se realiza localizando el tubérculo gastrocnemio (2,6 mm distal y 3,1 mm anterior a la inserción del tendón gastrocnemio medial en el fémur). Si la cápsula posteromedial no está intacta, el sitio de inserción del POL se ubica 7,7 mm distal y 2,9 mm anterior al tubérculo gastrocnemio. Sin embargo, con la cápsula intacta, se realiza una incisión a lo largo del aspecto posterior del ligamento colateral medial, paralela a sus fibras. Luego, se puede encontrar el brazo central del POL en su sitio de inserción femoral. Una vez identificado, se pasa un pasador de ojal transversalmente a través del fémur. Ahora se deben medir las distancias entre el sitio de inserción femoral del POL y el ligamento colateral medial (en promedio, 11 mm) para verificar que se hayan identificado correctamente los sitios de inserción anatómicos. [2] Una vez hecho esto, los túneles femorales para el sMCL y el POL se pueden fresar hasta una profundidad de 25 mm utilizando una fresa de 7 mm. [27]
El siguiente aspecto de la cirugía es la preparación y colocación de los injertos de reconstrucción. La preparación se puede realizar mientras otro cirujano o asistente médico completa los otros pasos. El tendón semitendinoso se puede extraer utilizando un separador de isquiotibiales para su uso como autoinjerto de reconstrucción. [26] El autoinjerto se secciona en una longitud de 16 cm para la reconstrucción de sMCL y 12 cm de longitud para la reconstrucción de POL. Estas longitudes también se utilizan si la cirugía se realiza con aloinjerto de cadáver . Los injertos de sMCL y POL se introducen en sus respectivos túneles femorales y cada uno se asegura con un tornillo bioabsorbible canulado . Los injertos se pasan distalmente a lo largo de sus cursos nativos hasta las inserciones tibiales. El sMCL se pasa por debajo de la fascia del sartorio (y cualquier fibra restante del sMCL). Ambos injertos se pasan (pero aún no se aseguran) en sus respectivos túneles tibiales utilizando los pasadores de ojal existentes. Si se está realizando una cirugía simultánea del ligamento cruzado, se aseguran las reconstrucciones cruzadas antes de asegurar los ligamentos mediales. [27]
La fijación del injerto POL se realiza con la rodilla en extensión completa. Se tensa el injerto y se fija con un tornillo bioabsorbible. A continuación, se flexiona la rodilla a 20°. Asegurándose de que la tibia permanece en rotación neutra, se utiliza una fuerza en varo para garantizar que no haya una separación del compartimento medial de la rodilla. A continuación, se tensa el injerto de ligamento colateral medial (LCM) y se fija con un tornillo bioabsorbible. [27]
El paso final de la fijación del ligamento de reconstrucción es la inserción tibial proximal del ligamento colateral medial. Esta inserción de tejido blando se puede reproducir con un anclaje de sutura [28] colocado 12,2 mm distal a la línea articular medial (ubicación promedio), directamente medial al brazo anterior de la inserción tibial semimembranosa. [27] Una vez que este aspecto del ligamento colateral medial está asegurado al anclaje de sutura, el médico somete la rodilla a una prueba de amplitud de movimiento para determinar la "zona segura" de movimiento de la rodilla que se utiliza durante la rehabilitación del primer día posoperatorio (abajo). [27]
Las futuras investigaciones con respecto a las lesiones de la zona medial de la rodilla deberían evaluar los resultados clínicos entre diferentes técnicas de reconstrucción. [8] Determinar las ventajas y desventajas de estas técnicas también sería beneficioso para optimizar el tratamiento.
{{cite journal}}: CS1 maint: varios nombres: lista de autores ( enlace )