La enfermedad de almacenamiento de glucógeno tipo V ( GSD5 , GSD-V ), [1] también conocida como enfermedad de McArdle , [2] es un trastorno metabólico , una de las miopatías metabólicas , más específicamente una enfermedad de almacenamiento de glucógeno muscular , causada por una deficiencia de miofosforilasa . [3] [4] Su incidencia se informa como uno en 100.000, aproximadamente la misma que la enfermedad de almacenamiento de glucógeno tipo I. [ 2]
La enfermedad fue reportada por primera vez en 1951 por el Dr. Brian McArdle del Guy's Hospital , Londres. [5]
En el fenotipo clásico , el inicio de esta enfermedad suele notarse en la infancia, [6] [7] [8] pero a menudo no se diagnostica hasta la tercera o cuarta década de la vida, con frecuencia debido a un diagnóstico erróneo y al desestimación de los síntomas. [6] [8] La edad media de aparición de los síntomas es de 3 años, y el retraso medio en el diagnóstico es de 29 años. [8] El diagnóstico erróneo es abrumadoramente común, con aproximadamente el 90% de los pacientes siendo mal diagnosticados, y aproximadamente el 62% recibiendo múltiples diagnósticos erróneos antes de un diagnóstico correcto. [8] El retraso diagnóstico prolongado, el diagnóstico erróneo o múltiples diagnósticos erróneos, o recibir consejos de ejercicio inadecuados (como ignorar el dolor o evitar el ejercicio) afectan gravemente la calidad de vida (CdV), física y mental. [6] [8]
Existe un fenotipo de cintura escapular ultra raro que aparece en la edad adulta muy tarde (70 años o más) debido a una mutación homocigótica recesiva PYGM (p. Lys42Profs*48) que provoca una atrofia grave de las extremidades superiores e inferiores, con posibilidad de ptosis (párpados caídos) y camptocormia (postura encorvada). [9] Hasta 2017, se han notificado dos casos de esta mutación homocigótica y fenotipo específicos. [9] En 1980, una mujer también tenía un fenotipo de cintura escapular que apareció a los 60 años; la tinción histoquímica mostró deficiencia de miofosforilasa; sin embargo, se desconocía la mutación genética. [10]
Existe un fenotipo de inicio infantil, extremadamente raro y fatal, que produce debilidad muscular profunda (" bebé flácido ") e insuficiencia respiratoria en las semanas posteriores al nacimiento (asfixia perinatal). La biopsia post mortem mostró deficiencia de miofosforilasa y acumulación anormal de glucógeno en el tejido muscular esquelético. Este fenotipo también puede incluir nacimiento prematuro y contracturas articulares. [11] [12] Se informaron dos casos en 1978 y 1989. [13]
Existe un fenotipo leve ultra raro causado por alelos heterocigotos recesivos en el gen PYGM, donde un alelo es una mutación de exón común y el otro alelo es una mutación intrónica ultra rara . También puede ser causado por mutaciones intrónicas homocigotas recesivas. Estas mutaciones intrónicas dan como resultado un fenotipo más leve en comparación con el fenotipo clásico de la enfermedad de McArdle. Hay actividad residual de miofosforilasa, entre 1-2% de actividad residual en comparación con los individuos no afectados. Esto da como resultado una mayor capacidad de ejercicio en comparación con los individuos de fenotipo clásico de McArdle, particularmente para la actividad aeróbica sostenida, pero la capacidad todavía estaba por debajo de la de los individuos no afectados. En este fenotipo leve, desde su adolescencia temprana, experimentaron calambres y fatiga muscular prematura durante el ejercicio vigoroso repentino y el ejercicio isométrico prolongado; sin embargo, debido a su capacidad menos disminuida para la actividad aeróbica, pudieron seguir el ritmo de sus compañeros en los deportes y las actividades cotidianas. [14] [15] Hasta 2009, se han notificado 3 casos de individuos no relacionados, una familia drusa de individuos consanguíneos (relacionados) y 9 casos en dos familias finlandesas . [14] [16] [15] [17]
El síntoma más destacado es el de la intolerancia al ejercicio que incluye:
La frecuencia cardíaca durante el ejercicio es un indicador clave ya que, a diferencia de los síntomas de fatiga muscular y calambres, es un signo médico (es decir, es observable y medible por un tercero en lugar de sentirlo subjetivamente por el paciente). En las personas con enfermedad de McArdle que son regularmente activas, es posible que no sientan los síntomas habituales de fatiga muscular y calambres hasta que aumenten su velocidad a una caminata muy rápida, trote o anden en bicicleta; sin embargo, seguirán mostrando una respuesta de frecuencia cardíaca rápida inapropiada al ejercicio, con una frecuencia cardíaca en descenso una vez que hayan recuperado el aliento. [20] [21] [22]
"En la enfermedad de McArdle, nuestra frecuencia cardíaca tiende a aumentar en lo que se denomina una respuesta 'inapropiada'. Es decir, después del inicio del ejercicio aumenta mucho más rápidamente de lo que se esperaría en alguien que no padece la enfermedad de McArdle". [19]
La mioglobinuria (orina de color marrón rojizo) puede observarse debido a la degradación del músculo esquelético conocida como rabdomiólisis (una afección en la que las células musculares se descomponen y envían su contenido al torrente sanguíneo). [23] En 2020, el estudio más grande hasta la fecha de 269 pacientes con GSD-V, el 39,4 % no informó episodios previos de mioglobinuria y el 6,8 % tenía CK normal (incluidos aquellos con debilidad muscular fija); por lo que la ausencia de mioglobinuria y CK normal no debe descartar la posibilidad de la enfermedad. [24] Entre el 33 y el 51,4 % desarrollan debilidad muscular fija , generalmente del tronco y la parte superior del cuerpo, y la aparición de la debilidad muscular generalmente ocurre más tarde en la vida (más de 40 años de edad). [25] [24]
Las personas más jóvenes pueden presentar síntomas inusuales, como dificultad para masticar, tragar o utilizar las funciones motoras orales normales. [26] Los dolores idiopáticos en las piernas eran comunes en los niños, generalmente ocurrían por la noche, a menudo se asumía que eran "dolores de crecimiento" y no se investigaban más. [27] Se encontraron varias comorbilidades en individuos GSD-V a una tasa más alta que en la población general, incluyendo (pero no limitado a): hipertensión (17%), enfermedades endocrinas (15,7%), enfermedad musculoesquelética/reumática (12,9%), hiperuricemia/gota (11,6%), enfermedades gastrointestinales (11,2%), enfermedad neurológica (10%), enfermedad respiratoria (9,5%) y enfermedad de la arteria coronaria (8,3%). [24] Pueden tener una apariencia pseudoatlética de hipertrofia muscular (24%), particularmente de las piernas, y pueden tener un contenido y densidad mineral ósea más bajos en las piernas. [28] [27] [29] [30]
Además de la fatiga muscular prematura inducida por el ejercicio, las personas con GSD-V también pueden tener comorbilidades de fatiga mental, fatiga general, motivación reducida, trastornos del sueño, ansiedad y depresión. [31] [27]
Como el músculo esquelético depende predominantemente de la glucogenólisis durante los primeros minutos mientras pasa del reposo a la actividad, así como durante la actividad aeróbica de alta intensidad y toda la actividad anaeróbica, las personas con GSD-V experimentan durante el ejercicio: taquicardia sinusal , taquipnea , fatiga muscular y dolor, durante las actividades y períodos de tiempo mencionados anteriormente. [18] [32] Pueden presentar un fenómeno de "segundo aire" , que se caracteriza por una mejor tolerancia del individuo al ejercicio aeróbico, como caminar y andar en bicicleta, después de aproximadamente 10 minutos. [33] Esto se atribuye a la combinación de un mayor flujo sanguíneo y la capacidad del cuerpo para encontrar fuentes alternativas de energía, como ácidos grasos, proteínas y una mayor captación de glucosa en sangre. [6] [18]
El AMP se produce principalmente a partir de la reacción de la mioquinasa (adenilato quinasa), [34] que se lleva a cabo cuando el reservorio de ATP es bajo. La reacción de la mioquinasa es una de las tres reacciones en el sistema de fosfágeno (ATP-PCr) , y la reacción de la mioquinasa ocurre después de que se haya agotado la fosfocreatina (fosfato de creatina). En los individuos con enfermedad de McArdle, sus células musculares producen mucho más AMP que los individuos no afectados, ya que el flujo glucolítico reducido debido a la glucogenólisis alterada da como resultado un reservorio de ATP crónicamente bajo durante el ejercicio. [34] Las células musculares necesitan ATP (trifosfato de adenosina) ya que proporciona energía para la contracción muscular al transportar activamente iones de calcio al retículo sarcoplásmico antes de la contracción muscular, y se utiliza durante la contracción muscular para la liberación de cabezas de miosina en el modelo de filamento deslizante durante el ciclo de puente cruzado.
Junto con la reacción de la mioquinasa, el AMP también se produce mediante el ciclo de nucleótidos de purina , que también se ejecuta cuando el reservorio de ATP en las células musculares es bajo, y es parte del metabolismo de las proteínas . En el ciclo de nucleótidos de purina, tres nucleótidos: AMP (monofosfato de adenosina), IMP (monofosfato de inosina) y S-AMP (adenilosuccinato) se convierten de manera circular; los subproductos son fumarato (que continúa produciendo ATP a través de la fosforilación oxidativa), amoníaco (de la conversión de AMP en IMP) y ácido úrico (del exceso de AMP). Los pacientes con GSD-V pueden experimentar hiperuricemia miogénica (descomposición acelerada inducida por el ejercicio de nucleótidos de purina en el músculo esquelético). [35] [36]
Para evitar complicaciones de salud, los pacientes con GSD-V necesitan obtener su ATP principalmente de los ácidos grasos libres ( metabolismo lipídico ) en lugar del metabolismo proteico . La dependencia excesiva del metabolismo proteico se puede evitar mejor si no se agota la reserva de ATP, por ejemplo, si no se supera el dolor y si no se actúa demasiado rápido, demasiado pronto. [19] [22]
"Ten cuidado de no seguir adelante cuando sientas dolor al principio. Este dolor es el resultado de un daño muscular, y el daño repetido causará problemas a largo plazo. Pero también es contraproducente, ya que te impedirá recuperar el aliento. Si sigues adelante a pesar del dolor, activas el metabolismo de las proteínas, que luego bloquea de manera efectiva el metabolismo de la glucosa y las grasas . Si alguna vez llegas a esta situación, debes detenerte por completo durante 30 minutos o más y luego comenzar todo el proceso nuevamente". [22]
Los pacientes pueden presentarse en salas de emergencia con una contractura transitoria de los músculos y, a menudo, dolor intenso (p. ej., "mano en garra"). Estos requieren una evaluación urgente para la rabdomiólisis, ya que en aproximadamente el 30 % de los casos esto conduce a una lesión renal aguda , que si no se trata puede poner en peligro la vida. En una pequeña cantidad de casos se ha desarrollado un síndrome compartimental , que requiere una derivación quirúrgica inmediata. [25] [37] [38]
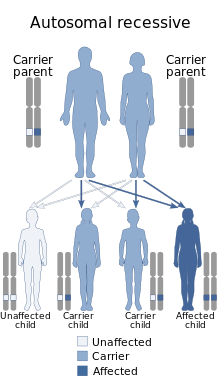
La enfermedad de McArdle (GSD-V) se hereda de forma autosómica recesiva . Si ambos padres son portadores (no tienen la enfermedad, pero cada uno de ellos tiene una copia del alelo mutado), cada hijo de la pareja tendrá un 25 % de probabilidades de estar afectado (tener la enfermedad de McArdle), un 50 % de probabilidades de ser portador y un 25 % de probabilidades de no estar afectado (ni ser portador ni estar enfermo). [26]
Existen dos formas autosómicas recesivas de esta enfermedad: la que aparece en la infancia y la que aparece en la edad adulta. El gen de la miofosforilasa, PYGM (el gen de la glucógeno fosforilasa de tipo muscular), se encuentra en el cromosoma 11q13. Según las publicaciones más recientes, se han descrito 95 mutaciones diferentes. Las formas de las mutaciones pueden variar entre los grupos étnicos. Por ejemplo, la mutación R50X (Arg50Stop) (anteriormente denominada R49X ) es más común en América del Norte y Europa occidental, y la mutación Y84X es más común entre los europeos centrales. [9]
Se ha dilucidado el método exacto de alteración de las proteínas en ciertas mutaciones. Por ejemplo, se sabe que R138W altera el sitio de unión del fosfato de piridoxal. [39] En 2006, se descubrió otra mutación (c.13_14delCT) que puede contribuir al aumento de los síntomas además de la mutación común Arg50Stop. [40]
La estructura de la miofosforilasa consta de 842 aminoácidos. Su peso molecular del precursor no procesado es de 97 kDa. Se ha determinado la estructura tridimensional de esta proteína. Se conocen las interacciones de varios aminoácidos en la estructura de la miofosforilasa. La Ser-14 es modificada por la fosforilasa quinasa durante la activación de la enzima. La Lys-680 está involucrada en la unión del fosfato de piridoxal, que es la forma activa de la vitamina B 6 , un cofactor requerido por la miofosforilasa. Por similitud, se han estimado otros sitios: Tyr-76 se une al AMP, Cys-109 y Cys-143 están involucradas en la asociación de subunidades, y Tyr-156 puede estar involucrado en el control alostérico. [ cita requerida ]
La miofosforilasa es la forma de la glucógeno fosforilasa que se encuentra en el músculo y que cataliza la siguiente reacción: [41] [42] [43]
((1→4)-alfa-D-glucosilo) (n) + fosfato = ((1→4)-alfa-D-glucosilo) (n-1) + alfa-D-glucosa 1-fosfato
Durante el ejercicio, una deficiencia de esta enzima conduce finalmente a un rápido agotamiento de la fosfocreatina, una disminución del ATP disponible y un aumento exagerado del ADP y el AMP. [44] [45] Las personas con enfermedad de McArdle también tienen una oxidación máxima de grasas aumentada en comparación con las personas no afectadas. [46] Durante el ejercicio, en las personas afectadas, no hay un aumento significativo en la producción de ácido láctico en comparación con los niveles en reposo (incluso puede caer por debajo de los niveles en reposo), y los niveles de pH plasmático aumentan (se vuelven más alcalinos) en lugar de caer (se vuelven más ácidos). [47] [48]
La miofosforilasa participa en la descomposición del glucógeno en glucosa-1-fosfato para su uso en los músculos. La enzima elimina los residuos de 1,4-glicosilo de las ramas externas del glucógeno y añade fosfato inorgánico para formar glucosa-1-fosfato . Por lo general, la eliminación de los residuos de 1,4-glicosilo por la miofosforilasa conduce a la formación de glucosa-1-fosfato durante la descomposición del glucógeno y la glucosa polar fosforilada no puede salir de la membrana celular y, por lo tanto, está marcada para el catabolismo intracelular. En la enfermedad de McArdle, la deficiencia de miofosforilasa conduce a la acumulación de glucógeno intramuscular y a una falta de glucosa-1-fosfato para el combustible celular. [ cita requerida ]
La miofosforilasa se presenta en dos formas: la forma "a" es fosforilada por la fosforilasa quinasa , la forma "b" no está fosforilada. La forma "a" es desfosforilada en la forma "b" por la enzima fosfoproteína fosfatasa , que se activa por niveles elevados de insulina. Ambas formas tienen dos estados conformacionales : activo (R o relajado) e inactivo (T o tenso). Cuando la forma "a" o "b" están en estado activo, la enzima convierte el glucógeno en glucosa-1-fosfato. La miofosforilasa-b se activa alostéricamente por niveles elevados de AMP dentro de la célula, y se inactiva alostéricamente por niveles elevados de ATP y/o glucosa-6-fosfato. La miofosforilasa-a está activa, a menos que se inactive alostéricamente por niveles elevados de glucosa dentro de la célula. De esta manera, la miofosforilasa-a es la más activa de las dos formas, ya que continuará convirtiendo el glucógeno en glucosa-1-fosfato incluso con altos niveles de glucógeno-6-fosfato y ATP. [ cita requerida ]
Existen algunas pruebas de laboratorio que pueden ayudar en el diagnóstico de GSD-V. Una biopsia muscular mostrará la ausencia de miofosforilasa en las fibras musculares. En algunos casos, la acumulación anormal de glucógeno teñido con ácido peryódico de Schiff se puede ver con microscopio. [25] [9]
La secuenciación genética del gen PYGM (que codifica la isoforma muscular de la glucógeno fosforilasa [49] [50] ) se puede realizar para determinar la presencia de mutaciones genéticas y determinar si existe enfermedad de McArdle. Este tipo de prueba es considerablemente menos invasiva que una biopsia muscular. [26]
El médico también puede realizar una prueba de ejercicio isquémico del antebrazo, como se describe a continuación (ver Historia ). Algunos hallazgos sugieren que se podría realizar una prueba no isquémica con resultados similares. [51] La versión no isquémica de esta prueba implicaría no cortar el flujo sanguíneo al brazo que se ejercita. Los hallazgos compatibles con la enfermedad de McArdle incluirían una falta de aumento del lactato en la sangre venosa y niveles exagerados de amoníaco . Estos hallazgos indicarían un bloqueo glucolítico muscular grave.
El lactato sérico puede no aumentar en parte debido a una mayor captación a través del transportador de monocarboxilato (MCT1) , que se regula positivamente en el músculo esquelético en la enfermedad de McArdle. El lactato puede usarse como fuente de combustible una vez convertido en piruvato . Los niveles de amoníaco pueden aumentar dado que el amoníaco es un subproducto de la AMP desaminasa que sigue a la producción de AMP por la adenilato quinasa , una vía alternativa para la producción de ATP. En esta vía, la adenilato quinasa combina dos moléculas de ADP para producir ATP y AMP; luego el AMP se desamina , produciendo monofosfato de inosina (IMP) y amoníaco (NH 3 ) como parte del ciclo de nucleótidos de purina . [45]
Los médicos también pueden comprobar los niveles en reposo de creatina quinasa , que están moderadamente aumentados en el 90% de los pacientes. [18] En algunos, el nivel aumenta muchísimo: una persona sin GSD-V tendrá una CK entre 60 y 400 UI/L, mientras que una persona con el síndrome puede tener un nivel de 5.000 UI/L en reposo, y puede aumentar a 35.000 UI/L o más con el esfuerzo muscular. Esto puede ayudar a distinguir el síndrome de McArdle de la deficiencia de carnitina palmitoiltransferasa II (CPT-II), un trastorno metabólico basado en lípidos que impide que los ácidos grasos se transporten a las mitocondrias para su uso como fuente de energía. Además, también se completarán los electrolitos séricos y los estudios endocrinos (como la función tiroidea, la función paratiroidea y los niveles de hormona del crecimiento). Los estudios de orina solo son necesarios si se sospecha rabdomiólisis. Se determinarían el volumen de orina, el sedimento urinario y los niveles de mioglobina. Si se sospecha rabdomiólisis, se controlarán la mioglobina sérica, la creatina quinasa, la lactato deshidrogenasa, los electrolitos y la función renal. [ cita requerida ]
Los médicos también pueden realizar una prueba de esfuerzo para comprobar si hay una frecuencia cardíaca rápida inapropiada ( taquicardia sinusal ) en respuesta al ejercicio. Debido a la naturaleza poco frecuente de la enfermedad, la frecuencia cardíaca rápida inapropiada en respuesta al ejercicio puede diagnosticarse erróneamente como taquicardia sinusal inapropiada (que es un diagnóstico de exclusión ). La prueba de caminata de 12 minutos (12MWT) se puede utilizar para determinar el " segundo aire ", que requiere una cinta de correr (sin inclinación), un monitor de frecuencia cardíaca, un cronómetro, una escala de dolor y que el paciente haya descansado durante 30 minutos antes de la prueba para asegurarse de que el "segundo aire" haya cesado (es decir, que la producción aumentada de ATP, principalmente a partir de ácidos grasos libres, haya regresado a los niveles de reposo). [20] [52]
La electromiografía (EMG) puede mostrar resultados normales o miopáticos ( MUAP de corta duración, polifásicos, de pequeña amplitud ). [9] [53] Antes del ejercicio, una minoría de los pacientes con GSD-V muestran resultados miopáticos (5/25 pacientes); mientras que después de 5 minutos de ejercicio isométrico de alta intensidad, la mayoría mostró resultados miopáticos (22/25 pacientes). Los resultados miopáticos fueron una disminución en la amplitud de CMAP , que fue evidente inmediatamente después del ejercicio y, después de una fase de meseta de unos pocos minutos, alcanzó su máximo después de 30 minutos. [53]
Síntomas dinámicos de intolerancia al ejercicio (por ejemplo, fatiga muscular y calambres) con o sin debilidad muscular proximal fija:
Fatiga muscular inducida por ejercicio sin calambres:
Síntoma fijo de debilidad muscular, predominantemente de los músculos proximales:
La enfermedad alélica de McArdle (GSD-V) es una enfermedad descubierta recientemente que tiene una mutación autosómica dominante patogénica en el exón 16 del gen PYGM c.1915G>C (p.Asp639His). Descubierta en 2020, afectó a 13 miembros de una familia a lo largo de cuatro generaciones y aún no se le ha asignado un número GSD. A diferencia de la enfermedad de McArdle (GSD-V), esta enfermedad no tiene una deficiencia general de miofosforilasa, solo una deficiencia de miofosforilasa-a funcional con abundante miofosforilasa-b funcional (similar a GSD-IXd ). La miofosforilasa-b puede activarse alostéricamente para descomponer el glucógeno (glucogenólisis) mediante altos niveles de AMP, y como la actividad dependiente de AMP se conservó, los individuos de esta familia tenían concentraciones normales de glucógeno muscular y carecían de intolerancia al ejercicio (que son características distintivas prominentes de la enfermedad de McArdle). El único síntoma fue una debilidad muscular fija que comenzó en la edad adulta (40 años o más), inicialmente en los músculos proximales de las piernas, seguida por los músculos proximales de los brazos y luego los músculos distales de las piernas. La biopsia muscular también mostró acumulación del filamento intermedio desmina en las miofibras. [54] [55]
Se ha demostrado en estudios pequeños que los programas de ejercicio supervisado mejoran la capacidad de ejercicio mediante varias medidas: reducción de la frecuencia cardíaca, reducción de la creatina quinasa sérica (CK), aumento del umbral de intensidad del ejercicio antes de que se experimenten síntomas de fatiga muscular y calambres, y los músculos esqueléticos se acondicionan aeróbicamente . [56] [57] [30] [6]
Se ha demostrado que el tratamiento oral con sacarosa (por ejemplo, una bebida deportiva con 75 gramos de sacarosa en 660 ml) tomado 30 minutos antes del ejercicio ayuda a mejorar la tolerancia al ejercicio, incluida una frecuencia cardíaca más baja y un nivel de esfuerzo percibido más bajo en comparación con el placebo. [58] Esto se debe a que la ingestión de una comida o bebida rica en carbohidratos causa hiperglucemia transitoria, y las células musculares que hacen ejercicio utilizan la alta glucosa en la sangre para la vía glucolítica. Sin embargo, la ingestión de una comida o bebida rica en carbohidratos es problemática como una forma frecuente de tratamiento, ya que aumentará la liberación de insulina , que inhibe la liberación de ácidos grasos [59] y, posteriormente, retrasará la capacidad de recuperar el aliento . [ 19] La ingestión frecuente de sacarosa (por ejemplo, bebidas azucaradas), con el fin de evitar la fatiga muscular prematura y los calambres, también es problemática porque puede conducir a la obesidad, ya que la insulina también estimulará la síntesis de triglicéridos (desarrollará grasa corporal), [59] y a la mala salud relacionada con la obesidad (por ejemplo, diabetes tipo II y enfermedades cardíacas). [19] [60]
Un tratamiento de dosis baja con creatina mostró una mejora significativa de los problemas musculares en comparación con placebo en un pequeño estudio clínico, mientras que otros estudios han demostrado un beneficio subjetivo mínimo. [61] [62] Se ha demostrado que el tratamiento con dosis altas de creatina empeora los síntomas de mialgia (dolor muscular). [62]
Se ha demostrado que una dieta cetogénica es beneficiosa para la enfermedad de McArdle (GSD-V), ya que las cetonas se convierten fácilmente en acetil CoA para la fosforilación oxidativa, mientras que los ácidos grasos libres tardan unos minutos en convertirse en acetil CoA. [63] [64] Las cetonas son parte del metabolismo de las grasas, [59] las cetonas pueden actuar como el combustible principal antes de que el catabolismo de los ácidos grasos tome el control (segundo aire), durante el cual las cetonas actuarían como un combustible complementario junto con los ácidos grasos para producir trifosfato de adenosina (ATP) por fosforilación oxidativa.
Esta deficiencia fue la primera miopatía metabólica que se reconoció, cuando el médico Brian McArdle describió el primer caso en un hombre de 30 años que siempre experimentaba dolor y debilidad después del ejercicio. McArdle notó que los calambres de este paciente eran eléctricamente silenciosos y que sus niveles de lactato venoso no aumentaban con el ejercicio isquémico. (El ejercicio isquémico consiste en que el paciente apriete un dinamómetro de mano con la máxima fuerza durante un período de tiempo específico, generalmente un minuto, con un manguito de presión arterial, que se coloca en la parte superior del brazo y se ajusta a 250 mmHg, bloqueando el flujo de sangre al brazo que se ejercita).
Cabe destacar que este es el mismo fenómeno que ocurre cuando el músculo es envenenado in vitro por yodoacetato , que inhibe la descomposición del glucógeno en glucosa y previene la formación de lactato; además de producir una contractura muscular electrónicamente silenciosa. Saber lo que le ocurre al músculo envenenado por yodoacetato ayudó a McArdle a especular que podría estar ocurriendo un bloqueo glucogenolítico cuando describió por primera vez la enfermedad. [65] McArdle concluyó acertadamente que el paciente tenía un trastorno de la descomposición del glucógeno que afectaba específicamente al músculo esquelético. La deficiencia enzimática asociada fue descubierta en 1959 por WFHM Mommaerts et al. [66]
Se ha encontrado deficiencia natural de miofosforilasa (GSD-V; enfermedad de McArdle) en ganado Charolais y ovejas Merino . [67] El ganado era asintomático en reposo, pero cuando se lo obligaba a hacer ejercicio, se fatigaba notablemente y permanecía recostado (teniendo que acostarse) durante aproximadamente 10 minutos antes de poder reanudar el ejercicio (el fenómeno del segundo aire). [68] [69]
Se creó una deficiencia de miofosforilasa inducida artificialmente en ratones, alterando su ADN embrionario, para su uso en experimentos de laboratorio. [67] [70]
{{cite journal}}: Mantenimiento de CS1: postscript ( enlace )