.jpg/440px-200318-H-NI589-069_(49679050543).jpg)
.jpg/440px-200401-N-PH222-1033_(49743455427).jpg)
El control de la fuente es una estrategia para reducir la transmisión de enfermedades mediante el bloqueo de las secreciones respiratorias producidas al respirar, hablar, toser, estornudar o cantar. [1] Se pueden utilizar múltiples técnicas de control de la fuente en los hospitales, pero para el público en general que usa equipo de protección personal durante epidemias o pandemias , los respiradores proporcionan el mayor control de la fuente, seguidos de las mascarillas quirúrgicas , y se recomienda el uso de mascarillas de tela por parte del público solo cuando hay escasez de respiradores y mascarillas quirúrgicas.

Las infecciones en general pueden propagarse por contacto directo (por ejemplo, darse la mano o besarse), por inhalación de gotitas infecciosas en el aire (transmisión por gotitas), por inhalación de aerosoles de larga duración con partículas diminutas ( transmisión aérea ) y por tocar objetos con material infeccioso en sus superficies ( fómites ). Las diferentes enfermedades se propagan de diferentes maneras; algunas se propagan solo por algunas de estas vías. Por ejemplo, se cree que la transmisión por fómites de la COVID-19 es poco frecuente, mientras que la transmisión por aerosoles, gotitas y contacto parecen ser los principales modos de transmisión, a fecha de abril de 2021. [actualizar][ 3]
La tos y los estornudos pueden propagar gotitas en el aire hasta una distancia de aproximadamente 8 metros (26 pies). Al hablar, las gotitas pueden propagarse hasta una distancia de aproximadamente 2 metros (6,6 pies). [2]
De esta manera, el uso de mascarillas para todas aquellas personas que puedan ser una fuente de gotitas (o aerosoles) infecciosas reduce el rango de distancias físicas peligrosas. Si una persona puede ser infecciosa antes de presentar síntomas y ser diagnosticada, entonces las personas que aún no saben si son infecciosas también pueden ser una fuente de infección.
En el caso de los patógenos que se transmiten por el aire, las estrategias para bloquear los chorros de aire que se producen al toser y capturar los aerosoles, por ejemplo, el método "proteger y hundir", pueden ser muy eficaces para minimizar la exposición a las secreciones respiratorias. [4]
Además de controlar las fuentes respiratorias, el lavado de manos ayuda a proteger a las personas contra la transmisión por contacto y contra la transmisión indirecta por gotitas. El lavado de manos elimina las gotitas infecciosas que la mascarilla recogió (de ambos lados) y que se transfirieron a las manos cuando tocaron la mascarilla. [2]
En el pasado, se ha sugerido que cubrirse la boca y la nariz, por ejemplo con el codo, un pañuelo de papel o la mano, sería una medida viable para reducir la transmisión de enfermedades transmitidas por el aire. Este método de control de la fuente de infección se sugirió, pero no se probó empíricamente , en la sección "Control de infecciones transmitidas por el aire" de una publicación de 1974 de Riley's Airborne Infection. [5] El NIOSH también señaló que el uso de un pañuelo de papel como control de la fuente de infección, en sus directrices para la tuberculosis , no se había probado hasta 1992. [6]
En 2013, Gustavo et al. analizaron la eficacia de varios métodos de control de la fuente, incluidos el uso del brazo, un pañuelo de papel, las manos desnudas y una mascarilla quirúrgica. Llegaron a la conclusión de que simplemente cubrirse la boca al toser no era un método eficaz para detener la transmisión, y que una mascarilla quirúrgica no era eficaz para reducir la cantidad de gotitas desplazadas detectadas en comparación con otras formas rudimentarias de control de la fuente. [7] Otro artículo señaló que el ajuste de una mascarilla facial es importante para su rendimiento en el control de la fuente. [8] (Sin embargo, tenga en cuenta que la OSHA 29 CFR 1910.134 no cubre el ajuste de mascarillas faciales que no sean respiradores aprobados por NIOSH . [9] )

Si bien el control de la fuente protege a los demás de la transmisión que surge del usuario, el equipo de protección personal protege al propio usuario. [11] Las mascarillas de tela se pueden utilizar para el control de la fuente (como último recurso), pero no se consideran equipo de protección personal [12] [11] ya que tienen una baja eficiencia de filtrado (generalmente varía entre el 2 y el 60 %), aunque son fáciles de obtener y reutilizables después del lavado. [13] No existen estándares ni regulaciones para las mascarillas de tela hechas en casa, [14] y el control de la fuente en una mascarilla de tela bien ajustada es peor que en una mascarilla quirúrgica. [15]
Las mascarillas quirúrgicas están diseñadas para proteger contra salpicaduras y aerosoles, [16] pero no brindan protección respiratoria completa contra gérmenes y otros contaminantes debido al ajuste suelto entre la superficie de la mascarilla y la cara. [17] Las mascarillas quirúrgicas están reguladas por varias normas nacionales para tener una alta eficiencia de filtración bacteriana (BFE). [18] [19] [20] Las mascarillas N95/N99/N100 y otros respiradores con máscara filtrante pueden proporcionar control de la fuente además de protección respiratoria, pero los respiradores con una válvula de exhalación sin filtro pueden no proporcionar control de la fuente y requerir medidas adicionales para filtrar el aire de exhalación cuando se requiere control de la fuente. [16] [10]

Algunas mascarillas tienen una válvula de exhalación que permite que el aire exhalado salga sin filtrar. El grado de certificación de la mascarilla (como la N95 ) se refiere a la mascarilla en sí y no garantiza ninguna seguridad en cuanto al aire que expulsa el usuario a través de la válvula. Una mascarilla con válvula aumenta principalmente la comodidad del usuario. [21]
La exhalación de aire sin filtrar se encuentra tanto en las máscaras filtrantes como en los respiradores elastoméricos con válvulas de exhalación. [21] El aire sin filtrar también se encuentra en los respiradores purificadores de aire motorizados , que nunca pueden filtrar el aire exhalado. [22] Durante la pandemia de COVID-19 , las máscaras con válvulas de exhalación sin filtro contradecían los requisitos de algunas órdenes obligatorias de uso de máscaras. [23] [24] A pesar de la creencia antes mencionada, una investigación de 2020 del NIOSH y los CDC muestra que una válvula de exhalación descubierta ya proporciona un control de la fuente en un nivel similar, o incluso mejor, que las máscaras quirúrgicas. [25] [10]
Es posible sellar algunas válvulas de exhalación sin filtro [26] o cubrirlas con una máscara quirúrgica adicional; esto podría hacerse cuando la escasez de máscaras lo haga necesario. [27] [28] Sin embargo, mientras no haya escasez, los respiradores sin válvulas de exhalación deberían seguir siendo los preferidos en situaciones donde es necesario controlar la fuente. [10]


Se ha observado que el VIH es una coinfección en alrededor del 35% de las personas afectadas por tuberculosis en algunas regiones de los EE. UU. [31], a pesar de que el contacto estrecho prolongado es un factor necesario para la infección. Se ha observado que las partículas respirables se crean al manipular tejidos infectados con tuberculosis o al toser en personas infectadas activamente. Una vez en el aire, los núcleos de gotitas pueden persistir en espacios sin ventilación. La mayoría de las personas infectadas con tuberculosis son asintomáticas, a menos que el sistema inmunológico esté debilitado por algún otro factor, como el VIH/SIDA , que puede convertir la tuberculosis latente de una persona infectada en una fuente de tuberculosis activa. [32]
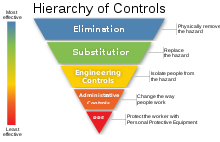
Las directrices de los CDC de 1994 aportaron tres métodos de control de fuentes para la prevención de la tuberculosis: controles administrativos , controles de ingeniería y equipos de protección personal , en particular el uso de respiradores con ajuste controlado . [33]
Los controles administrativos involucran principalmente a las personas y áreas del hospital responsables de los controles de tuberculosis, incluyendo la capacitación, las pruebas cutáneas y el cumplimiento de las normas, así como a aquellos responsables de cuantificar la cantidad de tuberculosis presente en la comunidad del hospital y en el hospital, como el personal. Para ayudar con esto, la OSHA propuso pautas sobre tuberculosis en 1997, [33] pero las retiró en 2003 tras el descenso de la tuberculosis. [34]
Los controles de ingeniería involucran principalmente la ventilación y la planificación de salas de aislamiento, [33] pero también pueden involucrar controles ambientales, como presión negativa, radiación germicida ultravioleta y el uso de filtros HEPA . [35]
El uso de equipo de protección personal , en este sistema de control de la tuberculosis, requiere el uso de respiradores siempre que el personal esté en contacto con alguien sospechoso de tener tuberculosis, incluso durante el transporte. Esto incluye a cualquier persona cercana a la persona infectada, a todos los cuales se les debe proporcionar algún tipo de equipo de protección personal, para evitar contraer tuberculosis. Si el EPP no se puede proporcionar a tiempo, se debe retrasar el traslado del paciente infectado a través de un área no controlada por EPP hasta que se establezcan los controles, a menos que la atención del paciente infectado se vea comprometida por una demora administrativa . [33]
Durante los brotes de tuberculosis de la década de 1990, varios hospitales mejoraron sus controles y políticas para atenuar la propagación de la tuberculosis. [30]

En 2007, el CDC HICPAC publicó un conjunto de directrices, llamadas Directrices de 2007 para precauciones de aislamiento: prevención de la transmisión de agentes infecciosos en entornos sanitarios , en las que se sugería que no se requeriría el uso de "precauciones de barrera", definidas como "máscaras, batas [y] guantes" , siempre que se limitaran a la "entrada de rutina", no se confirmara que los pacientes estuvieran infectados y no se estuvieran realizando procedimientos que generaran aerosoles. Se necesitarían "precauciones estándar" que requieran el uso de máscaras, protectores faciales y/o protección ocular si existiera la posibilidad de rociar fluidos corporales, como durante la intubación . [36] [37]
Las pautas son las mismas independientemente del tipo de patógeno, pero también señalan que, según la experiencia del SARS-CoV en Toronto, "los respiradores N95 o superiores pueden ofrecer protección adicional a quienes están expuestos a procedimientos que generan aerosoles y actividades de alto riesgo". [36]
Sin embargo, aparte de las "precauciones de barrera" y las "precauciones estándar", existen las " precauciones de transmisión aérea ", un protocolo específico para "agentes infecciosos transmitidos por vía aérea", como el SARS-CoV y la tuberculosis , que requiere 12 cambios de aire por hora para las nuevas instalaciones y el uso de respiradores N95 adaptados . Estas medidas deben utilizarse siempre que se sospeche que alguien alberga un "agente infeccioso". [36] [37]
Durante la pandemia de COVID-19 , los Centros para el Control y la Prevención de Enfermedades (CDC) de los EE. UU. recomendaron el uso de mascarillas de tela para el control de la fuente de contagio para los miembros del público que salieran de sus hogares, y se recomendó a los centros de atención médica que consideraran la posibilidad de exigir mascarillas a todas las personas que ingresaran a un centro. Se recomendó al personal de atención médica y a los pacientes con síntomas de COVID-19 que utilizaran mascarillas quirúrgicas si estaban disponibles, ya que son más protectoras. [38] El uso de mascarillas para los pacientes reduce el equipo de protección personal recomendado por los CDC para el personal de atención médica en condiciones de escasez de crisis. [39]
En 2023, The New York Times señaló que los CDC habían eliminado la obligación de usar mascarillas en los hospitales durante la pandemia de COVID-19, lo que limitó las políticas de COVID-19 a un papel consultivo. El uso de mascarillas para el control de la fuente de contagios todavía se recomienda en épocas de alta actividad viral, pero los CDC no proporcionaron cifras para los puntos de referencia. Según el New York Times, basándose en varias citas de la literatura médica, se cree que las nuevas políticas aumentan la mortalidad entre los pacientes vulnerables, especialmente aquellos con cáncer . [40]
El artículo del New York Times cita un artículo publicado en 2023, que sugiere que la alta mortalidad de los pacientes con cáncer después de la ola Ómicron puede haberse debido a la relajación de las políticas que previenen la transmisión de COVID-19 [41] (como las políticas de control de la fuente). El artículo de 2023 también cita una carta de investigación publicada en 2022, que sugiere que el aumento de casos de COVID-19 en los hospitales puede haberse debido a la alta contagiosidad de Ómicron, [42] un artículo que sugirió una alta tasa de ataque secundario en relación con Delta , [43] y artículos que encontraron una mayor mortalidad de los pacientes con cáncer debido a tasas más altas de infecciones irruptivas . [44] [45]
También en 2023, el CDC HICPAC propuso un nuevo borrador de directrices para actualizar las Directrices de 2007 anteriores a la COVID para las precauciones de aislamiento: prevención de la transmisión de agentes infecciosos en entornos sanitarios . [a] Las actualizaciones propuestas fueron recibidas con desaprobación por el sindicato National Nurses United , ya que consideró que los cambios no iban lo suficientemente lejos. [40] Los cambios incluyeron una aclaración añadiendo "control de fuente" como calificación para el uso de "precauciones de barrera". [46]
Un artículo publicado en el Journal of Hospital Infection en 2024, centrado en los hospitales del Reino Unido, concluyó que la eliminación de los mandatos de uso de mascarillas quirúrgicas en los hospitales no se asoció con un aumento de las infecciones por SARS-CoV-2 en las semanas comprendidas entre el 4 de diciembre de 2021 y el 10 de diciembre de 2022. Sin embargo, los autores señalaron que el fin de los mandatos de uso de mascarillas también coincidió con un aumento de las infecciones por Ómicron, y que se necesitarían más datos a pesar de la evidencia de la eliminación de los mandatos de uso de mascarillas entre 2022 y 2023. [47]
instantánea del 40 al 90 % contra aerosoles de NaCl polidispersos empleados en el protocolo de prueba de respiradores de partículas del Instituto Nacional de Seguridad y Salud Ocupacional a 5,5 cm s
−1
.
Pero añadió que se puede cubrir fácilmente la mascarilla con una mascarilla quirúrgica o un protector.