El derecho a morir es un concepto basado en la opinión de que los seres humanos tienen derecho a poner fin a sus vidas o someterse a la eutanasia voluntaria . La posesión de este derecho se otorga a menudo con el entendimiento de que a una persona con una enfermedad terminal , dolor incurable o sin la voluntad de seguir viviendo se le debe permitir poner fin a su propia vida, recurrir al suicidio asistido o rechazar un tratamiento que prolongue la vida. La cuestión de quién, si es que alguien, puede estar facultado para tomar esta decisión es a menudo objeto de debate.
Las opiniones religiosas sobre el suicidio varían desde la aprobación de la práctica del suicidio " no violento " a través del ayuno y la inanición en el hinduismo ( Prayopavesa ) y el jainismo ( Santhara ), hasta considerarlo un pecado grave , como en el catolicismo y el islam .
La preservación y el valor de la vida han dado lugar a muchos avances médicos en lo que respecta al tratamiento de los pacientes. Los nuevos dispositivos y el desarrollo de los cuidados paliativos han permitido a los seres humanos vivir más tiempo que antes. Antes de estos avances y cuidados médicos, la esperanza de vida de quienes estaban inconscientes, mínimamente inconscientes y en estado vegetativo era corta, ya que no podían recibir asistencia para necesidades básicas como respirar y alimentarse. El avance de la tecnología médica plantea la cuestión de la calidad de vida de los pacientes que ya no están conscientes. Por ejemplo, el derecho a la autodeterminación cuestiona la definición de calidad y santidad de la vida: si uno tenía derecho a vivir, entonces el derecho a morir debe seguir su ejemplo. [1] [2] Existen preguntas en ética sobre si el derecho a morir puede coexistir o no con el derecho a la vida. Si se argumenta que el derecho a la vida es inalienable , entonces no se puede renunciar a él y, por lo tanto, puede ser incompatible con el derecho a morir. [3] Existe un segundo debate en el ámbito de la bioética sobre si el derecho a morir es universal, sólo se aplica en determinadas circunstancias (como la enfermedad terminal ), o si existe en absoluto. También se afirma que el “derecho a vivir” no es sinónimo de “obligación de vivir”. Desde ese punto de vista, el derecho a vivir puede coexistir con el derecho a morir. [4]
El derecho a morir es apoyado y rechazado por muchos. Entre los argumentos a favor de este derecho se encuentran los siguientes:
Los argumentos en contra incluyen:
Un tribunal del estado norteamericano de Montana , por ejemplo, ha determinado que el derecho a morir sólo se aplica a quienes padecen enfermedades que ponen en peligro su vida. El defensor del suicidio asistido Ludwig Minelli , el experto en eutanasia Sean W. Asher y el profesor de bioética Jacob M. Appel , por el contrario, sostienen que todas las personas competentes tienen derecho a poner fin a sus propias vidas. Appel ha sugerido que el derecho a morir es una prueba de la libertad general de una sociedad determinada. [6] Un profesor de trabajo social, Alexandre Baril , propuso crear una ética de la responsabilidad "basada en un enfoque no coercitivo y de reducción de daños para el suicidio. [Él] sugiere que el suicidio asistido debería ser una opción para las personas suicidas". [7] Argumentó que la voz de las personas suicidas se considera ilegítima y que existen "mandatos para vivir y para el futuro" donde los sujetos suicidas son oprimidos y silenciados. [8] [9] Baril sugiere la palabra suicidismo para describir el "[...] sistema opresivo (que surge de perspectivas no suicidas) que funciona en los niveles normativo, discursivo, médico, legal, social, político, económico y epistémico en el que las personas suicidas experimentan múltiples formas de injusticia y violencia [...]" [7] [10] Sugiere crear espacios más seguros y escuchar a las personas suicidas sin imponerles la 'voluntad de vivir'. [9]
La Ley de Autodeterminación del Paciente de 1991 , aprobada por el Congreso de los Estados Unidos a petición del brazo financiero de Medicare, permite a los pacientes ancianos de Medicare/Medicaid (y, por implicación, a todos los pacientes "terminales") preparar una directiva anticipada en la que eligen o rechazan tratamientos que prolongan o salvan la vida como medio de acortar sus vidas y, por lo tanto, sufrir hasta una muerte segura. Según la Ley, no es necesario demostrar que el tratamiento rechazado en una directiva anticipada es "médicamente inútil" de acuerdo con algún procedimiento de debido proceso existente desarrollado en virtud de leyes estatales, como la TADA en Texas. [11]
El derecho a morir, también conocido como derecho a la muerte, es un concepto ético y legal que sustenta la libertad de un ser humano de poner fin a su vida o someterse voluntariamente a la eutanasia. Este derecho se asocia generalmente a personas que padecen una enfermedad terminal o carecen de la voluntad de seguir viviendo, y puede permitirles poner fin a su propia vida, rechazar un tratamiento que prolongue su vida u optar por el suicidio asistido o la eutanasia. La cuestión de quién debería poder ejercer este derecho suele ser central en el debate.
Algunos estudiosos y filósofos, como David Benatar, abordan este debate en términos de antinatalismo . Dado que los seres humanos no tienen el poder de actuar en el momento de su nacimiento, nadie debería tener autoridad sobre la decisión de una persona de continuar viviendo o morir. [12]
Los defensores del derecho a morir suelen relacionarlo con la idea de que el cuerpo y la vida de una persona pertenecen exclusivamente a ella y que ésta debería tener la libertad de disponer de ellos como crea conveniente, entendiendo que el derecho a la vida no implica un deber ni una obligación de vivir. Sin embargo, normalmente se opone a un interés legítimo del Estado en prevenir los suicidios irracionales. Por ejemplo, Avital Pilpel y Lawrence Amsel sostienen: [13]
"Los defensores contemporáneos del suicidio racional o del derecho a morir generalmente exigen, por razones de racionalidad, que la decisión de terminar con la propia vida sea una elección autónoma del individuo (es decir, no debida a la presión de los médicos o la familia para 'hacer lo correcto' y suicidarse), que la elección sea 'la mejor opción en estas circunstancias' (deseada por los estoicos o los utilitaristas), así como otras condiciones naturales, como la estabilidad de la decisión, la ausencia de impulsividad , la ausencia de enfermedad mental, la deliberación, etc."

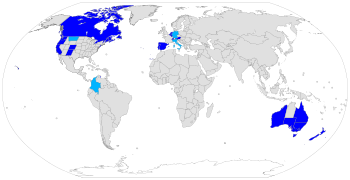
A partir de 2023, algunas formas de eutanasia voluntaria son legales en Australia , Bélgica , [14] Canadá , [15] Colombia , [15] Luxemburgo , [16] Países Bajos , [14] Nueva Zelanda , España y Suiza . [14]
Como la eutanasia es una cuestión de salud, según la constitución australiana corresponde a los gobiernos estatales y territoriales legislar y gestionar esta cuestión.
La eutanasia fue legal en el Territorio del Norte durante partes de 1996-1997 como resultado de que el parlamento del territorio aprobara la Ley de Derechos de los Enfermos Terminales de 1995. Como territorio y no estado, el gobierno federal bajo el Primer Ministro John Howard modificó la Ley del Territorio del Norte (Autogobierno) de 1978 (entre otras) para garantizar que los territorios de Australia ya no puedan legislar sobre la eutanasia. [17] Sin embargo, esta fue derogada en diciembre de 2022 con la aprobación de la Ley de Restauración de los Derechos del Territorio. El gobierno federal no puede legislar restricciones sobre cuestiones de salud para los estados y territorios australianos de la misma manera. [18]
Los planes de muerte asistida voluntaria han estado en vigor en los siguientes estados: Victoria desde el 19 de junio de 2019, [19] Australia Occidental desde el 1 de julio de 2021, [20] Tasmania desde el 23 de octubre de 2022, [21] Queensland desde el 1 de enero de 2023, [22] y Australia del Sur desde el 31 de enero de 2023. [23] Nueva Gales del Sur fue el último estado en aprobar una legislación sobre muerte asistida en mayo de 2022, que entró en vigor el 28 de noviembre de 2023. [24]
En 2002, el Parlamento belga legalizó la eutanasia. [25]
En agosto de 2011, un juez de la Corte Suprema de Columbia Británica solicitó acelerar una demanda por derecho a morir para que Gloria Taylor pudiera recibir la ayuda de un médico para suicidarse. Sufría la enfermedad de Lou Gehrig . [26] Murió de una infección en 2012. [27]
El 6 de febrero de 2015, la Corte Suprema de Canadá dictaminó que negar el derecho al suicidio asistido era inconstitucional. La sentencia del tribunal limita los suicidios asistidos por un médico a "una persona adulta competente que claramente consiente la terminación de la vida y tiene una condición médica grave e irremediable, incluida una enfermedad, dolencia o discapacidad, que causa un sufrimiento duradero que es intolerable para el individuo en las circunstancias de su condición". La sentencia fue suspendida durante 12 meses para permitir que el parlamento canadiense redactara una nueva ley constitucional para reemplazar la existente. [28] La decisión del tribunal incluye un requisito de que deben existir límites estrictos que sean "escrupulosamente monitoreados". Esto requerirá que el certificado de defunción sea completado por un médico forense independiente, no por el médico tratante, para garantizar la exactitud de la información sobre la causa de la muerte. [29] La Asociación Médica Canadiense (CMA) informó que no todos los médicos estaban dispuestos a ayudar en la muerte de un paciente debido a complicaciones legales y que iba en contra de lo que defendía un médico. Muchos médicos afirmaron que deberían tener voz y voto cuando se trata de ayudar a un paciente a terminar con su vida. [30] Sin embargo, a fines de 2015, la creencia era que ningún médico estaría obligado a hacerlo, pero la CMA estaba ofreciendo sesiones educativas a los miembros sobre el proceso que se utilizaría. [31]
El 17 de junio de 2016, la legislación fue aprobada por ambas cámaras del Parlamento de Canadá y recibió la sanción real para permitir la eutanasia en Canadá. [32] [15]
El 20 de mayo de 1997, la Corte Constitucional de Colombia despenalizó el homicidio por piedad, para pacientes terminales, afirmando que "el autor médico no puede ser considerado responsable del suicidio asistido de un paciente terminal" e instó al Congreso a regular la eutanasia "en el menor tiempo posible". [33]
El 15 de diciembre de 2014, la Corte Constitucional dio un plazo de 30 días al Ministerio de Salud y Protección Social para publicar una guía que el sector salud deberá utilizar para garantizar a los pacientes terminales que deseen someterse a la eutanasia su derecho a una muerte digna. [34]
En febrero de 2020, el Tribunal Constitucional Federal dictaminó que el derecho a la identidad personal en el derecho constitucional alemán abarca el derecho a la muerte autodeterminada, que a su vez incluye el derecho al suicidio. Cabe destacar que este derecho no se limita a los pacientes terminales, sino que encuentra sus límites en el requisito de que la elección sea autónoma. [35] La sentencia ha suscitado controversia, y los opositores argumentan que puede permitir la presión de los compañeros para el suicidio asistido. [36]
Desde 2018, la Corte Suprema de la India ha legalizado la eutanasia pasiva en la India durante un caso que involucraba a Aruna Shanbaug bajo condiciones estrictas, a saber, que se necesita el consentimiento del paciente (o de sus familiares) y que el paciente debe estar en estado terminal o vegetativo.
Los Países Bajos legalizaron la eutanasia voluntaria en 2002. Según la ley holandesa, la eutanasia y el suicidio asistido sólo pueden ser realizados por médicos, y sólo son legales en casos de sufrimiento "desesperado e insoportable" . En la práctica, esto significa que está limitado a personas con enfermedades graves e incurables (incluidas las enfermedades mentales ) y con un sufrimiento considerable como dolor, hipoxia o agotamiento. Ayudar a alguien a morir por suicidio sin cumplir con los requisitos de la ley de eutanasia holandesa es ilegal. [37] Estos criterios se refieren a la solicitud del paciente, el sufrimiento del paciente (insoportable), el pronóstico infausto (desesperado), la información proporcionada al paciente, la ausencia de alternativas razonables, la consulta a otro médico y el método aplicado para terminar con la vida. [37]
La eutanasia es legal en Nueva Zelanda. En 2015, la abogada Lecretia Seales, que padecía cáncer, presentó un caso ( Seales v Attorney-General ) ante el Tribunal Superior para impugnar la legislación neozelandesa en relación con su derecho a morir con la asistencia de su médico de cabecera, solicitando una declaración de que su médico de cabecera no correría el riesgo de ser condenado. [38] [39] Sin embargo, en las elecciones generales de 2020 se votó a favor de la legalización una legislación para legalizar la eutanasia para pacientes terminales. El proyecto de ley sobre la elección al final de la vida entró en vigor el 7 de noviembre de 2021.
Perú prohíbe legalmente la eutanasia. [40] En 2020, Ana Estrada presentó un recurso legal contra la ley con el objetivo de despenalizar la práctica. [40]
El término derecho a morir se ha interpretado de muchas maneras, incluidas cuestiones de suicidio, eutanasia pasiva, eutanasia activa, suicidio asistido y suicidio asistido por un médico. [41]
En Estados Unidos, el apoyo público al derecho a morir mediante suicidio asistido por un médico ha aumentado con el tiempo. En una encuesta de 2005, el Pew Research Center descubrió que el 70% de los participantes dice que hay circunstancias en las que se debería permitir que un paciente muera; sin embargo, solo el 46% de los participantes aprobaba las leyes que permiten a los médicos ayudar a los pacientes a terminar con sus vidas. [42] En mayo de 2018, un informe de una encuesta de Gallup anunció que el 72% de los encuestados dijo que los médicos deberían tener permitido legalmente ayudar a morir a pacientes terminales. [43] Sin embargo, los efectos de encuadre de utilizar un lenguaje como "suicidio" en lugar de "acabar con la propia vida" tienen el potencial de reducir las tasas de aprobación en un 10-15%. [44]
Una encuesta realizada a médicos en 2014 reveló que el 54% de los encuestados estaba de acuerdo en que se debería permitir el suicidio asistido por médicos. [44] En una encuesta rigurosa realizada a médicos en 1996, menos del 20% de los médicos informaron que recibieron solicitudes de pacientes para ser eutanasiados, y menos del 5% cumplieron. [45] En 2020, el resumen de datos de la Ley de Muerte con Dignidad de Oregón reveló que el número de recetas de dosis letales de medicamentos aumentó un 25% desde 2019 y ha ido aumentando de forma constante desde 1998. [46] De los pacientes que recibieron estas recetas, el 66% finalmente murió por ingerir los medicamentos. [46]
El movimiento por el derecho a morir en los Estados Unidos comenzó con el caso de Karen Quinlan en 1975 y continúa planteando cuestiones bioéticas sobre la calidad de vida de una persona y el proceso legal de la muerte. Quinlan, de 21 años, perdió el conocimiento después de consumir alcohol y tranquilizantes en una fiesta. [47] Pronto comenzó a experimentar problemas respiratorios, que luego impidieron que el oxígeno fluyera a su cerebro. Eso la llevó a caer en un estado comatoso en el que se utilizó un respirador y una sonda de alimentación para mantenerla con vida y respirando. [48] [47] Quinlan no tenía un apoderado ni testamento vital y no había expresado sus deseos en caso de que algo le sucediera a quienes la rodeaban, lo que hizo difícil decidir cuál debería ser el siguiente paso.
Los padres de Quinlan comprendieron que su hija nunca despertaría y que prolongar su vida podría ser más perjudicial y no sería de calidad. [47] [49] Su padre buscó el derecho a ser el tutor legal de Quinlan y solicitó la retirada del respirador que la mantenía con vida. Sin embargo, el tribunal argumentó que la retirada del respirador, que llevaría a la muerte de Quinlan, se consideraría ilegal, antinatural y poco ética. El abogado de Quinlan presentó el contraargumento de que la retirada del respirador permitiría a Quinlan tener una muerte natural, lo cual es natural y ético. Los Quinlan ganaron el caso judicial y fueron designados tutores legales de su hija. El respirador fue retirado en 1976, pero Quinlan continuó viviendo sin el respirador hasta 1985. [48] [49] El caso sigue planteando cuestiones bioéticas sobre la calidad de vida de una persona y el proceso legal de la muerte. También plantea muchas cuestiones importantes que todavía se están abordando hasta el día de hoy. [49] [50] Uno de los puntos críticos que plantea el caso Quinlan es el derecho del paciente a rechazar o retirar el tratamiento. Los casos en los que el paciente rechazó o retiró el tratamiento eran inauditos y contradecían la ética médica en lo que respecta a la preservación de la vida. Los debates sobre la concesión del derecho a la autodeterminación a los pacientes fueron controvertidos y se evaluaron durante las dos décadas siguientes en distintos estados. El caso también planteó la cuestión de si los familiares y las personas cercanas al paciente pueden participar en el proceso de toma de decisiones. Como Quinlan no tenía documentación escrita, no expresó ninguna decisión y no designó a ningún apoderado, se produjo una larga batalla legal entre la familia Quinlan y el estado para determinar el mejor interés de Quinlan y determinar si quería vivir o morir. Eso tuvo una influencia significativa en el uso y establecimiento de directivas anticipadas, directivas orales, apoderados y testamentos vitales. [51]

Otro caso importante que propagó aún más el movimiento del derecho a morir y el uso de testamentos en vida, directivas anticipadas y el uso de un apoderado fue Cruzan v. Director, Missouri Department of Health . En 1983, Cruzan tuvo un accidente automovilístico, que la dejó permanentemente en estado vegetativo. Su condición de adulta y la falta de una directiva anticipada, un testamento en vida o un apoderado llevaron a una larga batalla legal para la familia de Cruzan al solicitar la extracción de su sonda de alimentación, que la mantenía con vida desde el accidente. Cruzan le había mencionado a un amigo que bajo ninguna circunstancia querría seguir viviendo si alguna vez estaba en estado vegetativo, pero esta no era una declaración lo suficientemente fuerte como para quitarle la sonda de alimentación. [52] Finalmente, la familia Cruzan ganó el caso y le quitaron la sonda a su hija. El caso generó un gran debate sobre si el derecho a morir debería aprobarse de estado a estado o en toda la nación. [53]
El caso de Terri Schiavo ocurrió entre 1990 y 2005. Este caso fue polémico debido a un desacuerdo entre los familiares directos de Schiavo y su esposo. En los casos Quinlan y Cruzan, la familia pudo tomar una decisión unánime sobre el estado de sus hijas. Schiavo sufrió un paro cardíaco que la llevó a colapsar y poco después comenzó a tener problemas para respirar. La falta de oxígeno en su cerebro le causó un daño cerebral irreversible, dejándola en estado vegetativo y requirió una sonda de alimentación y un respirador para mantenerla con vida. Schiavo no dejó ninguna directiva anticipada ni tuvo una discusión con sus padres o su esposo sobre lo que podría haber querido si algo le sucediera. Poco después, su esposo fue designado como su tutor legal. [53]
Años después, su marido decidió retirarle la sonda de alimentación a Schiavo, ya que las posibilidades de que despertara eran escasas o nulas. Sin embargo, la familia de Schiavo se opuso a esta decisión y llevó el caso a los tribunales. El caso fue muy turbulento y se desarrolló durante varios años e involucró al estado y a sus legisladores antes de que se tomara una decisión. [53] Esto provocó debates bioéticos sobre la interrupción de la vida de Schiavo frente a permitirle seguir viviendo en un estado vegetativo permanente. Quienes estaban a favor de preservar la vida de Schiavo afirmaron que retirarle la sonda sería éticamente inmoral, ya que no sabían lo que ella hubiera querido. Cuestionaron su estado físico y mental y afirmaron que podría tener algo de conciencia; por lo tanto, merecía seguir viviendo. Quienes estaban a favor de retirarle la sonda argumentaron a favor de la autodeterminación y que su calidad de vida se vio disminuida. [53] [54] [55] El caso Schiavo es el caso más reciente y significativo sobre el derecho a morir que propaga la idea de tener una directiva anticipada o un testamento vital. También examina otras complicaciones que pueden surgir, como desacuerdos familiares, que deberían haberse tenido en cuenta al tratar un caso de derecho a morir. [53] [55]
Como la salud de los ciudadanos se considera un poder policial que se deja a los estados individuales para regular, no fue hasta 1997 que la Corte Suprema de los EE. UU. dictó una sentencia sobre la cuestión del suicidio asistido y el derecho a morir. Ese año, la Corte Suprema escuchó dos apelaciones que argumentaban que las leyes de Nueva York ( Vacco v. Quill [56] ) y Washington ( Washington v. Glucksberg [57] ) que convertían el suicidio asistido por un médico en un delito grave violaban la cláusula de protección igualitaria de la Decimocuarta Enmienda. [58] En una votación unánime, la Corte sostuvo que no existía un derecho constitucional al suicidio asistido por un médico y confirmó las prohibiciones estatales al suicidio asistido. Si bien Nueva York ha mantenido las leyes que prohíben el suicidio asistido por un médico, la decisión de la Corte también dejó abierta la posibilidad de que otros estados decidieran si permitirían o no el suicidio asistido por un médico.
Desde 1994, los siguientes estados de EE. UU. han aprobado leyes de suicidio asistido: Oregón (Ley de Muerte Dignidad, 1994), Washington (Ley de Muerte Dignidad, 2008), Vermont (Ley de Elección y Control del Paciente al Final de la Vida, 2013), California (Ley de Opciones al Final de la Vida, 2015), Colorado (Ley de Opciones al Final de la Vida, 2016), Distrito de Columbia (Ley de Muerte Dignidad de DC, 2016), Hawái (Ley Our Care Our Choice, 2018), Maine (Ley de Muerte Dignidad, 2019), Nueva Jersey (Ley de Ayuda para Morir para Enfermos Terminales, 2019) y Nuevo México (Ley de Opciones al Final de la Vida Elizabeth Whitefield, 2021) aprobaron una legislación que proporciona un protocolo para la práctica del suicidio asistido por un médico. [59] [60] La ley en estos estados permite a los pacientes adultos con enfermedades terminales buscar medicación letal de sus médicos. En 2009, la Corte Suprema de Montana dictaminó que nada en la ley estatal prohíbe el suicidio asistido por un médico y brinda protección legal a los médicos en el caso de que prescriban medicamentos letales a pedido del paciente. En California, el gobernador firmó un controvertido proyecto de ley sobre suicidio asistido por un médico, la Ley de Opción al Final de la Vida de California , en octubre de 2015, que se aprobó durante una sesión legislativa especial destinada a abordar la financiación de Medi-Cal, [61] después de que hubiera sido derrotado durante la sesión legislativa regular. [62]
A principios de 2014, la jueza del segundo distrito de Nuevo México, Nan Nash, dictaminó que los pacientes terminales tienen derecho a recibir ayuda para morir de acuerdo con la constitución estatal, es decir, que es legal que un médico recete una dosis letal de medicamento a un paciente terminal. [63] La decisión final se tomará con el resultado de la apelación del fiscal general de Nuevo México a la sentencia. Las organizaciones han estado presionando continuamente para que se legalice la autodeterminación de los pacientes terminales en los estados donde está prohibido el derecho a terminar con la vida. [64]
Perspectiva médica
La Asociación Médica Estadounidense (AMA) es la asociación nacional que defiende a los médicos y proporciona orientación sobre las mejores prácticas para la prestación de atención médica. La AMA es responsable de mantener el Código de Ética, que consta de dos partes: los Principios de Ética Médica y las Opiniones del Consejo de Asuntos Éticos y Judiciales de la AMA. [65] El papel de los médicos en el derecho del paciente a morir es objeto de debate dentro de la comunidad médica, sin embargo, la AMA proporcionó una declaración de opinión sobre el tema.
Declaración de opinión sobre el suicidio asistido por un médico
Los pacientes que padecen enfermedades terminales o debilitantes pueden decidir que prefieren morir antes que seguir sufriendo. Los médicos se comprometen a " no hacer daño " y, al participar en el suicidio asistido, estarían causando daño inherentemente a sus pacientes. En lugar de participar en el suicidio asistido, los médicos deberían proporcionar cuidados paliativos para minimizar el sufrimiento del paciente. Estas son recomendaciones para los médicos de la Opinión 5.7 del Código de Ética Médica [66] con respecto a los cuidados al final de la vida:
El hinduismo acepta el derecho a morir de quienes padecen enfermedades terminales o no tienen deseos, ambiciones ni responsabilidades. Se permite la muerte por medios no violentos, como el ayuno hasta la inanición ( Prayopavesa ). [67] El jainismo tiene una práctica similar llamada Santhara . Otras opiniones religiosas sobre el suicidio varían en su tolerancia e incluyen la negación del derecho, así como la condena del acto. En la fe católica , el suicidio se considera un pecado grave. [68]