


El sistema de atención sanitaria en Japón ofrece distintos tipos de servicios, entre ellos exámenes de detección, atención prenatal y control de enfermedades infecciosas ; el paciente asume la responsabilidad de pagar el 30% de estos costos, mientras que el gobierno paga el 70% restante. El pago de los servicios médicos personales se ofrece mediante un sistema de seguro de atención sanitaria universal que proporciona una relativa igualdad de acceso, con tarifas fijadas por un comité gubernamental. Todos los residentes de Japón están obligados por ley a tener cobertura de seguro de salud. Las personas que no tienen seguro de empresa pueden participar en un programa nacional de seguro de salud , administrado por los gobiernos locales. Los pacientes son libres de elegir los médicos o las instalaciones de su elección y no se les puede negar la cobertura. Los hospitales, por ley, deben funcionar como entidades sin fines de lucro y estar gestionados por médicos.
Los honorarios médicos están estrictamente regulados por el gobierno para mantenerlos asequibles. Dependiendo de los ingresos de la familia y la edad del asegurado, los pacientes son responsables de pagar el 10%, 20% o 30% de los honorarios médicos, y el gobierno paga el resto. [1] Además, se establecen umbrales mensuales para cada hogar, nuevamente dependiendo de los ingresos y la edad, y los honorarios médicos que exceden el umbral son eximidos o reembolsados por el gobierno.
Los pacientes sin seguro son responsables de pagar el 100% de sus honorarios médicos, pero los hogares de bajos ingresos que reciben un subsidio del gobierno no pagan.

El sistema de salud japonés moderno comenzó a desarrollarse justo después de la Restauración Meiji, con la introducción de la medicina occidental. Sin embargo, el seguro obligatorio no se estableció hasta 1927, cuando se creó el primer plan de seguro médico para empleados. [2]
En 1961, Japón logró la cobertura universal del seguro de salud y casi todos los ciudadanos quedaron asegurados. Sin embargo, las tasas de copago diferían enormemente. Mientras que quienes se inscribían en el seguro de salud para empleados debían pagar solo una cantidad nominal en la primera visita al médico, sus dependientes y quienes se inscribían en el Seguro Nacional de Salud tenían que pagar el 50% del precio de la tarifa de todos los servicios y medicamentos. Entre 1961 y 1982, la tasa de copago se redujo gradualmente hasta el 30%. [3]
Desde 1983, todas las personas mayores están cubiertas por un seguro patrocinado por el gobierno. [4]
A fines de los años 1980, el gobierno y los círculos profesionales estaban considerando cambiar el sistema de modo que los niveles primario, secundario y terciario de atención se distinguieran claramente dentro de cada región geográfica. Además, los establecimientos se designarían por nivel de atención y se requerirían derivaciones para obtener una atención más compleja. Los encargados de formular políticas y los administradores también reconocieron la necesidad de unificar los diversos sistemas de seguros y controlar los costos.
A principios de los años 90, había más de 1.000 hospitales psiquiátricos , 8.700 hospitales generales y 1.000 hospitales integrales con una capacidad total de 1,5 millones de camas. Los hospitales proporcionan atención tanto ambulatoria como hospitalaria. Además, 79.000 clínicas ofrecían principalmente servicios ambulatorios y había 48.000 clínicas dentales . La mayoría de los médicos y hospitales vendían medicamentos directamente a los pacientes, pero había 36.000 farmacias donde los pacientes podían comprar medicamentos sintéticos o a base de hierbas.
Los gastos nacionales de salud aumentaron de alrededor de 1 billón de yenes en 1965 a casi 20 billones de yenes en 1989, o de poco más del 5% a más del 6% del ingreso nacional de Japón.
Un problema ha sido la distribución desigual del personal sanitario, favoreciéndose las zonas rurales frente a las ciudades. [5]
A principios de la década de 1990, había casi 191.400 médicos, 66.800 dentistas y 333.000 enfermeras , además de más de 200.000 personas autorizadas para practicar masajes , acupuntura , moxibustión y otros métodos terapéuticos del este de Asia.

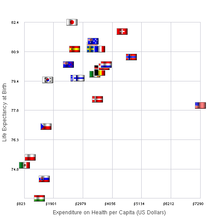
En 2008, Japón gastó alrededor del 8,2% de su producto interno bruto (PIB), o 2.859,7 dólares estadounidenses o 405.737,84 yenes per cápita, en salud, ocupando el puesto 20 entre los países de la Organización para la Cooperación y el Desarrollo Económicos (OCDE). La proporción del producto interno bruto fue la misma que el promedio de los estados de la OCDE en 2008. [7] Según los datos de 2018, la proporción del producto interno bruto aumentó al 10,9% del PIB, superando el promedio de la OCDE del 8,8%. [7]
El gobierno ha controlado los costos durante décadas utilizando la escala nacional uniforme de tarifas para el reembolso. El gobierno también puede reducir las tarifas cuando la economía se estanca. [8] En la década de 1980, el gasto en atención médica estaba aumentando rápidamente, como fue el caso de muchas naciones industrializadas. Mientras que algunos países como los EE. UU. permitieron que los costos aumentaran, Japón reguló estrictamente la industria de la salud para controlar los costos. [9] Las tarifas para todos los servicios de atención médica se establecen cada dos años mediante negociaciones entre el Ministerio de Salud y los médicos. Las negociaciones determinan la tarifa para cada procedimiento médico y medicamento, y las tarifas son idénticas en todo el país. Si los médicos intentan engañar al sistema solicitando más procedimientos para generar ingresos, el gobierno puede reducir las tarifas para esos procedimientos en la próxima ronda de fijación de tarifas. [10] Este fue el caso cuando el gobierno redujo la tarifa de una resonancia magnética en un 35% en 2002. [10] Así, a partir de 2009, en los EE. UU. una resonancia magnética de la región del cuello podía costar $ 1,500, pero en Japón, costaba US $ 98. [11] Una vez que el copago mensual de un paciente alcanza un límite, no se requiere ningún copago adicional. [12] El umbral para el monto del copago mensual se divide en tres niveles según los ingresos y la edad. [8] [13]
Para reducir los costos, Japón utiliza medicamentos genéricos. A partir de 2010, Japón se propuso añadir más medicamentos a la lista del Seguro Nacional de Salud del país. Las enfermedades relacionadas con la edad siguen siendo una de las mayores preocupaciones. Las compañías farmacéuticas se centran en la comercialización y la investigación dirigidas a ese sector de la población. [14]


Los habitantes de Japón tienen la mayor esperanza de vida al nacer de cualquier país del mundo. En 2009, la esperanza de vida al nacer era de 83 años (79,6 años para los hombres y 86,4 años para las mujeres). [7] Esto se logró en un tiempo relativamente corto gracias a una rápida reducción de las tasas de mortalidad secundaria a enfermedades transmisibles desde la década de 1950 hasta principios de la de 1960, seguida de una gran reducción de las tasas de mortalidad por accidentes cerebrovasculares después de mediados de la década de 1960. [15]
En 2008, el número de camas de cuidados intensivos por cada 1.000 habitantes totales era de 8,1, lo que era mayor que en otros países de la OCDE, como los EE. UU. (2,7). [7] Sin embargo, las comparaciones basadas en esta cifra pueden resultar difíciles de realizar, ya que el 34% de los pacientes fueron ingresados en hospitales durante más de 30 días, incluso en camas clasificadas como de cuidados intensivos. [16] La dotación de personal por cama es muy baja. Hay cuatro veces más escáneres de resonancia magnética por persona y seis veces más escáneres de tomografía computarizada, en comparación con la oferta europea media. El paciente medio visita al médico 13 veces al año, más del doble de la media de los países de la OCDE. [17]
En 2008, por cada 1000 habitantes, el número de médicos en ejercicio era de 2,2, casi igual que en los EE. UU. (2,4). El número de enfermeras en ejercicio era de 9,5, un poco menor que en los EE. UU. (10,8) y casi igual que en el Reino Unido (9,5) o en Canadá (9,2). [7] Los médicos y las enfermeras tienen licencia de por vida sin requisito de renovación de licencia, educación médica o de enfermería continua y sin revisión por pares o de utilización. [18] Los datos de la OCDE enumeran a los especialistas y generalistas juntos para Japón [7] porque estos dos no están oficialmente diferenciados. Tradicionalmente, los médicos han sido capacitados para convertirse en subespecialistas, [19] pero una vez que han completado su capacitación, solo unos pocos han continuado ejerciendo como subespecialistas. El resto ha abandonado los grandes hospitales para ejercer en pequeños hospitales comunitarios o abrir sus clínicas sin ninguna capacitación formal como médicos generalistas. [8] A diferencia de muchos países, en Japón no existe un sistema de médicos generales, sino que los pacientes acuden directamente a especialistas, que a menudo trabajan en clínicas.
Los resultados japoneses para el tratamiento médico de alto nivel de la salud física son generalmente competitivos con los de los EE. UU. Una comparación de dos informes en el New England Journal of Medicine por MacDonald et al. (2001) [20] y Sakuramoto et al. (2007) [21] sugiere que los resultados para el cáncer gastroesofágico son mejores en Japón que en los EE. UU. tanto en pacientes tratados con cirugía sola como con cirugía seguida de quimioterapia. Japón sobresale en las tasas de supervivencia a cinco años del cáncer de colon, cáncer de pulmón, cáncer de páncreas y cáncer de hígado según la comparación de un informe de la Asociación Estadounidense de Oncología y otro informe de la Fundación Japonesa para la Promoción de la Investigación del Cáncer. [22] La misma comparación muestra que los EE. UU. sobresale en la supervivencia a cinco años del cáncer rectal, cáncer de mama, cáncer de próstata y linfoma maligno. Los resultados quirúrgicos tienden a ser mejores en Japón para la mayoría de los cánceres, mientras que la supervivencia general tiende a ser más larga en los EE. UU. debido al uso más agresivo de la quimioterapia en los cánceres en etapa avanzada. Una comparación de los datos del Sistema de Datos Renales de los Estados Unidos (USRDS) de 2009 y de la Sociedad Japonesa de Renología de 2009 muestra que la mortalidad anual de los pacientes sometidos a diálisis en Japón es del 13%, en comparación con el 22,4% en los EE.UU. La supervivencia a los cinco años de los pacientes sometidos a diálisis es del 59,9% en Japón y del 38% en los EE.UU.
En un artículo titulado "¿La cirugía de bypass coronario japonesa es líder mundial?" [23] Masami Ochi de la Escuela de Medicina de Nippon señala que las cirugías de bypass coronario japonesas superan a las de otros países en múltiples criterios. Según la Asociación Internacional de Trasplante de Corazón y Pulmón, la supervivencia a cinco años de los receptores de trasplantes de corazón en todo el mundo que recibieron sus trasplantes de corazón entre 1992 y 2009 fue del 71,9% (ISHLT 2011.6), mientras que la supervivencia a cinco años de los receptores de trasplantes de corazón japoneses es del 96,2% según un informe de la Universidad de Osaka. [24] Sin embargo, solo se han realizado 120 trasplantes de corazón en el país hasta 2011 debido a la falta de donantes.
A diferencia de la atención de salud física, la calidad de la atención de salud mental en Japón es relativamente baja en comparación con la mayoría de los demás países desarrollados. A pesar de las reformas, los hospitales psiquiátricos de Japón siguen dependiendo en gran medida de métodos obsoletos de control de los pacientes, con tasas de medicación obligatoria, aislamiento (confinamiento solitario) y restricciones físicas (atar a los pacientes a las camas) mucho más altas que en otros países. [25] Se han encontrado altos niveles de trombosis venosa profunda en pacientes inmovilizados en Japón, lo que puede provocar discapacidad y muerte. [26] En lugar de disminuir el uso de restricciones como se ha hecho en muchos otros países, [27] la incidencia del uso de restricciones médicas en los hospitales japoneses se duplicó en los casi diez años desde 2003 (5.109 pacientes inmovilizados) hasta 2014 (10.682). [28]
Las 47 prefecturas de los gobiernos locales tienen cierta responsabilidad en la supervisión de la calidad de la atención sanitaria, pero no existe una recopilación sistemática de datos sobre tratamientos o resultados. Supervisan las inspecciones hospitalarias anuales. El Consejo Japonés para la Atención Sanitaria de Calidad acredita a alrededor del 25% de los hospitales. [29] Un problema con la calidad de la atención médica japonesa es la falta de transparencia cuando se producen errores médicos. En 2015, Japón introdujo una ley que exige que los hospitales realicen revisiones de la atención a los pacientes en caso de muertes inesperadas y proporcionen los informes a los familiares más cercanos y a una organización de terceros. Sin embargo, es el hospital quien decide si la muerte fue inesperada. Ni los pacientes ni sus familiares pueden solicitar revisiones, lo que hace que el sistema sea ineficaz. [30] [31] Mientras tanto, los proveedores de atención sanitaria japoneses son reacios a proporcionar información abierta porque los periodistas médicos japoneses tienden a embellecer, sensacionalizar y, en algunos casos, inventar críticas antimédicas con pocos recursos para que los proveedores médicos corrijan las afirmaciones falsas una vez que se han hecho. [32] Sin embargo, el mayor número de visitas al hospital per cápita en comparación con otras naciones y el resultado general generalmente bueno sugieren que la tasa de eventos médicos adversos no es mayor que en otros países.
Es importante que los pacientes sean eficientes a la hora de ser enviados al lugar médico correcto, ya que existe un problema de falta de personal. Alrededor del 92% de los hospitales en Japón tienen una cantidad insuficiente de médicos y de enfermeras, mientras que solo el 10% de los hospitales tienen una cantidad suficiente de médicos y de enfermeras. [33]
En 2009 se introdujo un enfoque de no culpabilidad para los casos de niños nacidos con parálisis cerebral. Esto condujo a una reducción de los litigios y a un 25% menos de niños nacidos con esa afección. [34]

En Japón, los servicios se prestan a través de hospitales públicos regionales o nacionales o de clínicas o hospitales privados, y los pacientes tienen acceso universal a cualquier instalación, aunque los hospitales tienden a cobrar más a aquellos pacientes que no tienen una derivación. Como se mencionó anteriormente, los costos en Japón tienden a ser bastante bajos en comparación con los de otros países desarrollados, pero las tasas de utilización son mucho más altas. La mayoría de las clínicas de un solo médico no requieren reservas y las citas para el mismo día son la regla más que la excepción. Los pacientes japoneses prefieren la tecnología médica, como las tomografías computarizadas y las resonancias magnéticas, y reciben resonancias magnéticas a una tasa per cápita ocho veces mayor que los británicos y el doble que los estadounidenses. [10] En la mayoría de los casos, las tomografías computarizadas, las resonancias magnéticas y muchas otras pruebas no requieren períodos de espera. Japón tiene aproximadamente tres veces más hospitales per cápita que los EE. UU. [35] y, en promedio, los japoneses visitan el hospital con más de cuatro veces la frecuencia que el estadounidense promedio. [35]
En ocasiones se abusa del acceso a los servicios médicos. Algunos pacientes con enfermedades leves tienden a acudir directamente a los servicios de urgencias de los hospitales en lugar de acceder a servicios de atención primaria más adecuados. Esto provoca un retraso en la asistencia a las personas con afecciones más urgentes y graves que necesitan tratamiento en el entorno hospitalario. También existe un problema con el uso indebido de los servicios de ambulancia, ya que muchas personas utilizan ambulancias para acudir a los hospitales con problemas menores que no requieren una ambulancia. A su vez, esto provoca retrasos en la llegada de ambulancias para emergencias graves. Casi el 50% de los viajes en ambulancia en 2014 fueron por afecciones menores en las que los ciudadanos podrían haber tomado un taxi en lugar de una ambulancia para recibir tratamiento. [36]
Debido a la gran cantidad de personas que visitan los hospitales por problemas relativamente menores, la escasez de recursos médicos puede ser un problema en algunas regiones. El problema se ha convertido en una preocupación generalizada en Japón, particularmente en Tokio. Un informe ha demostrado que más de 14.000 pacientes de urgencias fueron rechazados al menos tres veces por los hospitales de Japón antes de recibir tratamiento. Una encuesta del gobierno de 2007, que recibió mucha atención cuando se publicó en 2009, citó varios incidentes de este tipo en el área de Tokio, incluido el caso de un anciano que fue rechazado en 14 hospitales antes de morir 90 minutos después de ser finalmente admitido, [37] y el de una mujer embarazada que se quejaba de un fuerte dolor de cabeza a la que se le negó el ingreso en siete hospitales de Tokio y luego murió de una hemorragia cerebral no diagnosticada después de dar a luz. [38] El llamado "tarai mawashi" (ambulancias rechazadas por múltiples hospitales antes de que un paciente de emergencia sea admitido) se ha atribuido a varios factores, como los reembolsos médicos establecidos tan bajos que los hospitales necesitan mantener tasas de ocupación muy altas para seguir siendo solventes, las estadías en el hospital son más baratas para el paciente que en hoteles de bajo costo, la escasez de médicos especialistas y pacientes de bajo riesgo con una necesidad mínima de tratamiento que inundan el sistema.
El seguro médico es, en principio, obligatorio para los residentes de Japón, pero no hay ninguna penalización para el 10% de las personas que optan por no cumplir, por lo que es opcional en la práctica. [39] [40] Además de la medicina y la atención sanitaria occidentales convencionales, el seguro japonés también cubre terapias de salud tradicionales como la acupuntura y los masajes de salud, etc., de terapeutas autorizados. [41] Hay un total de ocho sistemas de seguro médico en Japón, [42] con alrededor de 3.500 aseguradoras de salud. Según Mark Britnell , se reconoce ampliamente que hay demasiadas aseguradoras pequeñas. [43] Se pueden dividir en dos categorías, el seguro médico de los empleados (健康保険, Kenkō-Hoken ) y el seguro médico nacional (国民健康保険, Kokumin-Kenkō-Hoken ) . El seguro médico de los empleados se divide en los siguientes sistemas: [42]
El Seguro Nacional de Salud está generalmente reservado para los trabajadores autónomos y los estudiantes, y el seguro social normalmente está reservado para los empleados de empresas. El Seguro Nacional de Salud tiene dos categorías: [42]
El seguro de salud público cubre a la mayoría de los ciudadanos/residentes y el sistema paga el 70% o más de los costos médicos y de medicamentos recetados, y el resto lo cubre el paciente (se aplican límites máximos). [44] La prima mensual del seguro se paga por hogar y se escala en función de los ingresos anuales. El seguro de salud privado complementario está disponible solo para cubrir los copagos o los costos no cubiertos y tiene un pago fijo por día de hospitalización o por cirugía realizada, en lugar de por gasto real. [45] [46]
Existe un sistema de seguro independiente (Kaigo Hoken) para cuidados de larga duración, administrado por los gobiernos municipales. Las personas mayores de 40 años deben realizar contribuciones de alrededor del 2% de sus ingresos. [43]
El seguro para personas físicas lo pagan tanto los empleados como los empleadores. Esto acaba representando el 95% de la cobertura para personas físicas. [47] Los pacientes en Japón deben pagar el 30% de los costes médicos. Si hay necesidad de pagar un coste mucho mayor, se les reembolsa hasta el 80-90%. Las personas mayores que están cubiertas por el SHSS (seguro para personas mayores) solo pagan el 10% de su bolsillo. [48] A partir de 2016, los proveedores de atención sanitaria gastan miles de millones en atención hospitalaria y ambulatoria. 152 000 millones se gastan en atención hospitalaria, mientras que 147 000 millones se gastan en atención ambulatoria. En lo que respecta al largo plazo, se gastan 41 000 millones. [49]
En la actualidad, Japón tiene el grave problema de tener que pagar unos costes médicos cada vez mayores, prestaciones que no son iguales para todas las personas e incluso cargas para cada uno de los programas de seguro de salud del país. [50] Una de las formas en que Japón ha mejorado su atención sanitaria más recientemente es mediante la aprobación del Plan de Acción para la Mejora de la Competitividad Industrial. El objetivo es ayudar a prevenir enfermedades para que la gente viva más tiempo. Si se previenen las enfermedades prevenibles, Japón no tendrá que gastar tanto en otros gastos. El plan de acción también proporciona una mayor calidad de la atención médica y sanitaria. [51]
{{cite web}}: CS1 maint: copia archivada como título ( enlace )