El metabolismo de fármacos es la descomposición metabólica de los fármacos por parte de los organismos vivos , generalmente a través de sistemas enzimáticos especializados . De manera más general, el metabolismo xenobiótico (del griego xenos "extraño" y biótico "relativo a los seres vivos") es el conjunto de vías metabólicas que modifican la estructura química de los xenobióticos , que son compuestos ajenos a la bioquímica normal de un organismo, como cualquier fármaco o veneno . Estas vías son una forma de biotransformación presente en todos los grupos principales de organismos y se considera que tienen un origen antiguo. Estas reacciones a menudo actúan para desintoxicar compuestos venenosos (aunque en algunos casos los intermediarios en el metabolismo xenobiótico pueden causar por sí mismos efectos tóxicos). El estudio del metabolismo de fármacos es el objeto de la farmacocinética . El metabolismo es una de las etapas (ver ADME ) del tránsito del fármaco a través del cuerpo que implica la descomposición del fármaco para que pueda ser excretado por el cuerpo.
El metabolismo de los fármacos es un aspecto importante de la farmacología y la medicina . Por ejemplo, la tasa de metabolismo determina la duración e intensidad de la acción farmacológica de un fármaco. El metabolismo de los fármacos también afecta la resistencia a múltiples fármacos en enfermedades infecciosas y en la quimioterapia para el cáncer , y las acciones de algunos fármacos como sustratos o inhibidores de enzimas involucradas en el metabolismo xenobiótico son una razón común para las interacciones farmacológicas peligrosas . Estas vías también son importantes en la ciencia ambiental , donde el metabolismo xenobiótico de los microorganismos determina si un contaminante se descompondrá durante la biorremediación o persistirá en el medio ambiente. Las enzimas del metabolismo xenobiótico, en particular las glutatión S-transferasas, también son importantes en la agricultura, ya que pueden producir resistencia a pesticidas y herbicidas .
El metabolismo de los fármacos se divide en tres fases. En la fase I, las enzimas como las oxidasas del citocromo P450 introducen grupos reactivos o polares en los xenobióticos. Estos compuestos modificados se conjugan a continuación con compuestos polares en las reacciones de la fase II. Estas reacciones son catalizadas por enzimas transferasas como las glutatión S-transferasas. Por último, en la fase III, los xenobióticos conjugados pueden seguir procesándose, antes de que los transportadores de eflujo los reconozcan y los bombeen fuera de las células. El metabolismo de los fármacos a menudo convierte los compuestos lipofílicos en productos hidrofílicos que se excretan más fácilmente . [ cita requerida ]
Los compuestos exactos a los que se expone un organismo son en gran medida impredecibles y pueden variar ampliamente con el tiempo; estas son características importantes del estrés tóxico xenobiótico. [1] El principal desafío que enfrentan los sistemas de desintoxicación xenobiótica es que deben poder eliminar la cantidad casi ilimitada de compuestos xenobióticos de la compleja mezcla de sustancias químicas involucradas en el metabolismo normal. La solución que ha evolucionado para abordar este problema es una elegante combinación de barreras físicas y sistemas enzimáticos de baja especificidad .
Todos los organismos utilizan las membranas celulares como barreras de permeabilidad hidrofóbica para controlar el acceso a su entorno interno. Los compuestos polares no pueden difundirse a través de estas membranas celulares, y la captación de moléculas útiles está mediada por proteínas de transporte que seleccionan específicamente sustratos de la mezcla extracelular. Esta captación selectiva significa que la mayoría de las moléculas hidrófilas no pueden entrar en las células, ya que no son reconocidas por ningún transportador específico. [2] Por el contrario, la difusión de compuestos hidrófobos a través de estas barreras no se puede controlar y, por lo tanto, los organismos no pueden excluir a los xenobióticos liposolubles utilizando barreras de membrana.
Sin embargo, la existencia de una barrera de permeabilidad significa que los organismos pudieron desarrollar sistemas de desintoxicación que explotan la hidrofobicidad común a los xenobióticos permeables a la membrana. Por lo tanto, estos sistemas resuelven el problema de la especificidad al poseer especificidades de sustrato tan amplias que metabolizan casi cualquier compuesto no polar. [1] Los metabolitos útiles quedan excluidos ya que son polares y, en general, contienen uno o más grupos cargados.
La desintoxicación de los subproductos reactivos del metabolismo normal no puede lograrse mediante los sistemas descritos anteriormente, porque estas especies se derivan de constituyentes celulares normales y generalmente comparten sus características polares. Sin embargo, dado que estos compuestos son pocos en número, enzimas específicas pueden reconocerlos y eliminarlos. Ejemplos de estos sistemas de desintoxicación específicos son el sistema de glioxalasa , que elimina el aldehído reactivo metilglioxal, [3] y los diversos sistemas antioxidantes que eliminan las especies reactivas de oxígeno . [4]
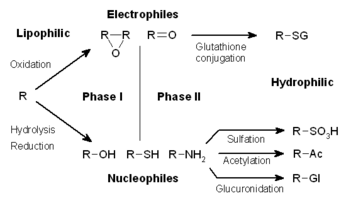
El metabolismo de los xenobióticos suele dividirse en tres fases: modificación, conjugación y excreción. Estas reacciones actúan en conjunto para desintoxicar los xenobióticos y eliminarlos de las células.
En la fase I, una variedad de enzimas actúan para introducir grupos reactivos y polares en sus sustratos. Una de las modificaciones más comunes es la hidroxilación catalizada por el sistema de oxidasa de función mixta dependiente del citocromo P-450 . Estos complejos enzimáticos actúan para incorporar un átomo de oxígeno en hidrocarburos no activados, lo que puede dar como resultado la introducción de grupos hidroxilo o la N-, O- y S-desalquilación de sustratos. [5] El mecanismo de reacción de las oxidasas P-450 se produce a través de la reducción del oxígeno unido al citocromo y la generación de una especie de oxiferrilo altamente reactiva, de acuerdo con el siguiente esquema: [6]
Las reacciones de fase I (también denominadas reacciones no sintéticas) pueden ocurrir por oxidación , reducción , hidrólisis , ciclización , deciclación y adición de oxígeno o eliminación de hidrógeno, llevadas a cabo por oxidasas de función mixta, a menudo en el hígado. Estas reacciones oxidativas involucran típicamente una monooxigenasa del citocromo P450 (a menudo abreviada CYP), NADPH y oxígeno. Las clases de fármacos que utilizan este método para su metabolismo incluyen fenotiazinas , paracetamol y esteroides. Si los metabolitos de las reacciones de fase I son suficientemente polares, pueden excretarse fácilmente en este punto. Sin embargo, muchos productos de fase I no se eliminan rápidamente y experimentan una reacción posterior en la que un sustrato endógeno se combina con el grupo funcional recién incorporado para formar un conjugado altamente polar.
Una oxidación de fase I común implica la conversión de un enlace CH en un C-OH. Esta reacción a veces convierte un compuesto farmacológicamente inactivo (un profármaco ) en uno farmacológicamente activo. De la misma manera, la fase I puede convertir una molécula no tóxica en una venenosa ( intoxicación ). La hidrólisis simple en el estómago normalmente es una reacción inocua, sin embargo hay excepciones. Por ejemplo, el metabolismo de fase I convierte el acetonitrilo en HOCH 2 CN, que se disocia rápidamente en formaldehído y cianuro de hidrógeno . [7]
El metabolismo de fase I de los candidatos a fármacos se puede simular en el laboratorio utilizando catalizadores no enzimáticos. [8] Este ejemplo de una reacción biomimética tiende a dar productos que a menudo contienen los metabolitos de la fase I. Como ejemplo, el principal metabolito de la trimebutina farmacéutica , la desmetiltrimebutina (nor-trimebutina), se puede producir de manera eficiente mediante la oxidación in vitro del fármaco disponible comercialmente. La hidroxilación de un grupo N-metilo conduce a la expulsión de una molécula de formaldehído , mientras que la oxidación de los grupos O-metilo tiene lugar en menor medida.
La citocromo P450 reductasa, también conocida como NADPH:ferrihemoproteína oxidorreductasa, NADPH:hemoproteína oxidorreductasa, NADPH:P450 oxidorreductasa, P450 reductasa, POR, CPR, CYPOR, es una enzima unida a la membrana necesaria para la transferencia de electrones al citocromo P450 en el microsoma de la célula eucariota desde una enzima que contiene FAD y FMN NADPH:citocromo P450 reductasa El esquema general del flujo de electrones en el sistema POR/P450 es: NADPH → FAD → FMN → P450 → O 2
Durante las reacciones de reducción, una sustancia química puede entrar en un ciclo inútil , en el que gana un electrón de radical libre y luego lo pierde rápidamente a causa del oxígeno (para formar un anión superóxido ).
En las reacciones de fase II posteriores, estos metabolitos xenobióticos activados se conjugan con especies cargadas como glutatión (GSH), sulfato , glicina o ácido glucurónico . Los sitios en los fármacos donde ocurren las reacciones de conjugación incluyen grupos carboxi (-COOH), hidroxi (-OH), amino (NH 2 ) y tiol (-SH). Los productos de las reacciones de conjugación tienen un mayor peso molecular y tienden a ser menos activos que sus sustratos, a diferencia de las reacciones de fase I que a menudo producen metabolitos activos . La adición de grandes grupos aniónicos (como GSH) desintoxica los electrófilos reactivos y produce metabolitos más polares que no pueden difundirse a través de las membranas y, por lo tanto, pueden transportarse activamente.
Estas reacciones son catalizadas por un gran grupo de transferasas de amplia especificidad, que en combinación pueden metabolizar casi cualquier compuesto hidrofóbico que contenga grupos nucleofílicos o electrófilos. [1] Una de las clases más importantes de este grupo es la de las glutatión S-transferasas (GST).
Después de las reacciones de fase II, los conjugados xenobióticos pueden metabolizarse aún más. Un ejemplo común es el procesamiento de conjugados de glutatión a conjugados de acetilcisteína (ácido mercaptúrico). [11] Aquí, los residuos de γ-glutamato y glicina en la molécula de glutatión son eliminados por la gamma-glutamil transpeptidasa y las dipeptidasas . En el paso final, el residuo de cisteína en el conjugado se acetila .
Los conjugados y sus metabolitos pueden excretarse de las células en la fase III de su metabolismo, y los grupos aniónicos actúan como etiquetas de afinidad para una variedad de transportadores de membrana de la familia de proteínas de resistencia a múltiples fármacos (MRP). [12] Estas proteínas son miembros de la familia de transportadores de casete de unión a ATP y pueden catalizar el transporte dependiente de ATP de una gran variedad de aniones hidrófobos, [13] y, por lo tanto, actúan para eliminar los productos de la fase II al medio extracelular, donde pueden metabolizarse o excretarse aún más. [14]
La desintoxicación de metabolitos reactivos endógenos, como peróxidos y aldehídos reactivos , a menudo no se puede lograr mediante el sistema descrito anteriormente. Esto se debe a que estas especies se derivan de constituyentes celulares normales y, por lo general, comparten sus características polares. Sin embargo, dado que estos compuestos son pocos en número, es posible que los sistemas enzimáticos utilicen un reconocimiento molecular específico para reconocerlos y eliminarlos. Por lo tanto, la similitud de estas moléculas con metabolitos útiles significa que, por lo general, se requieren diferentes enzimas de desintoxicación para el metabolismo de cada grupo de toxinas endógenas. Algunos ejemplos de estos sistemas de desintoxicación específicos son el sistema de glioxalasa , que actúa para eliminar el aldehído reactivo metilglioxal , y los diversos sistemas antioxidantes que eliminan las especies reactivas de oxígeno .
Cuantitativamente, el retículo endoplasmático liso de la célula hepática es el principal órgano del metabolismo de los fármacos, aunque todos los tejidos biológicos tienen cierta capacidad para metabolizarlos. Los factores responsables de la contribución del hígado al metabolismo de los fármacos incluyen que es un órgano grande, que es el primer órgano perfundido por las sustancias químicas absorbidas en el intestino y que existen concentraciones muy altas de la mayoría de los sistemas enzimáticos metabolizadores de fármacos en relación con otros órganos. Si un fármaco se introduce en el tracto gastrointestinal, donde entra en la circulación hepática a través de la vena porta , se metaboliza bien y se dice que muestra el efecto de primer paso .
Otros sitios de metabolismo de fármacos incluyen las células epiteliales del tracto gastrointestinal , los pulmones , los riñones y la piel . Estos sitios suelen ser responsables de reacciones de toxicidad localizadas.
La duración e intensidad de la acción farmacológica de la mayoría de los fármacos lipofílicos están determinadas por la velocidad a la que se metabolizan en productos inactivos. El sistema de la monooxigenasa del citocromo P450 es una vía crucial a este respecto. En general, cualquier cosa que aumente la velocidad del metabolismo (p. ej., la inducción enzimática ) de un metabolito farmacológicamente activo disminuirá la duración e intensidad de la acción del fármaco. Lo contrario también es cierto, como en el caso de la inhibición enzimática . Sin embargo, en los casos en los que una enzima es responsable de metabolizar un profármaco en un fármaco, la inducción enzimática puede acelerar esta conversión y aumentar los niveles del fármaco, lo que puede causar toxicidad. [ cita médica necesaria ]
Diversos factores fisiológicos y patológicos también pueden afectar al metabolismo de los fármacos. Los factores fisiológicos que pueden influir en el metabolismo de los fármacos incluyen la edad, la variación individual (p. ej., farmacogenética ), la circulación enterohepática , la nutrición , las diferencias de sexo o la microbiota intestinal . [ cita médica necesaria ] Este último factor tiene importancia porque los microorganismos intestinales son capaces de modificar químicamente la estructura de los fármacos a través de procesos de degradación y biotransformación, alterando así la actividad y toxicidad de los fármacos. Estos procesos pueden disminuir la eficacia de los fármacos, como es el caso de la digoxina en presencia de Eggerthella lenta en la microbiota. [15] La variación genética ( polimorfismo ) explica parte de la variabilidad en el efecto de los fármacos. [15]
En general, los fármacos se metabolizan más lentamente en humanos y animales fetales , neonatales y ancianos que en adultos . Las variaciones genéticas heredadas en las enzimas metabolizadoras de fármacos dan lugar a sus diferentes niveles de actividad catalítica. Por ejemplo, las N-acetiltransferasas (implicadas en las reacciones de fase II ), la variación individual crea un grupo de personas que acetilan lentamente ( acetiladores lentos ) y las que acetilan rápidamente ( acetiladores rápidos ), divididos aproximadamente 50:50 en la población de Canadá. Sin embargo, la variabilidad en la distribución de alelos NAT2 en diferentes poblaciones es alta y algunas etnias tienen una mayor proporción de acetiladores lentos. [16] Esta variación en la capacidad de metabolización puede tener consecuencias dramáticas, ya que los acetiladores lentos son más propensos a la toxicidad dependiente de la dosis. La enzima NAT2 es un metabolizador primario de antituberculosos ( isoniazida ), algunos antihipertensivos ( hidralazina ), fármacos antiarrítmicos ( procainamida ), antidepresivos ( fenelzina ) y muchos más [17] y se ha informado ampliamente de un aumento de la toxicidad, así como de reacciones adversas a los fármacos en acetiladores lentos. Se han descrito fenómenos similares de metabolismo alterado debido a variaciones hereditarias para otras enzimas metabolizadoras de fármacos, como CYP2D6 , CYP3A4 , DPYD , UGT1A1 . Ahora se requiere la genotipificación de DPYD y UGT1A1 antes de la administración de los compuestos de sustrato correspondientes ( 5-FU y capecitabina para DPYD e irinotecán para UGT1A1) para determinar la actividad de las enzimas DPYD y UGT1A1 y reducir la dosis del fármaco para evitar reacciones adversas graves. [18]
La dosis, la frecuencia, la vía de administración, la distribución tisular y la unión a proteínas del fármaco afectan su metabolismo. [ cita médica necesaria ] Los factores patológicos también pueden influir en el metabolismo del fármaco, incluidas las enfermedades hepáticas , renales o cardíacas . [ cita médica necesaria ]
Los métodos de modelado y simulación in silico permiten predecir el metabolismo de los fármacos en poblaciones de pacientes virtuales antes de realizar estudios clínicos en sujetos humanos. [19] Esto se puede utilizar para identificar a las personas con mayor riesgo de sufrir reacciones adversas.
Los estudios sobre cómo las personas transforman las sustancias que ingieren comenzaron a mediados del siglo XIX, cuando los químicos descubrieron que los productos químicos orgánicos como el benzaldehído podían oxidarse y conjugarse con aminoácidos en el cuerpo humano. [20] Durante el resto del siglo XIX, se descubrieron varias otras reacciones básicas de desintoxicación, como la metilación , la acetilación y la sulfonación .
A principios del siglo XX, se pasó a investigar las enzimas y las vías responsables de la producción de estos metabolitos. Este campo se definió como un área de estudio independiente con la publicación por Richard Williams del libro Detoxication mechanisms en 1947. [21] Esta investigación bioquímica moderna dio como resultado la identificación de las glutatión S -transferasas en 1961, [22] seguida por el descubrimiento de los citocromos P450 en 1962, [23] y la comprensión de su papel central en el metabolismo xenobiótico en 1963. [24] [25]
La conjugación de glicina de acil-CoA mitocondriales, catalizada por la glicina N-aciltransferasa (GLYAT, EC 2.3.1.13), es una vía metabólica importante responsable de mantener niveles adecuados de coenzima A libre (CoASH). Sin embargo, debido al pequeño número de fármacos farmacéuticos que se conjugan con glicina, la vía aún no se ha caracterizado en detalle. Aquí, revisamos las causas y las posibles consecuencias de la variación interindividual en la vía de conjugación de la glicina. ...
Figura 1. Conjugación de glicina del ácido benzoico. La vía de conjugación de la glicina consta de dos pasos. Primero, el benzoato se liga a CoASH para formar el tioéster de benzoil-CoA de alta energía. Esta reacción es catalizada por las ligasas de ácido:CoA de cadena media HXM-A y HXM-B y requiere energía en forma de ATP. ... Luego, el benzoil-CoA se conjuga con glicina por GLYAT para formar ácido hipúrico, liberando CoASH. Además de los factores enumerados en los recuadros, los niveles de ATP, CoASH y glicina pueden influir en la velocidad general de la vía de conjugación de la glicina.