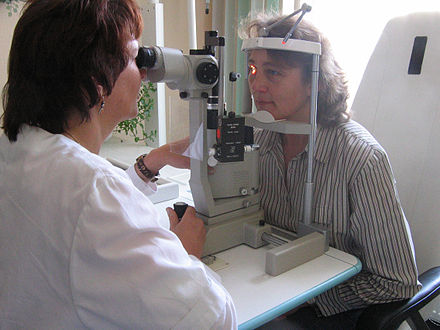
.jpg/440px-Retina_Group_slit_lamp_(side_view).jpg)
En oftalmología y optometría , una lámpara de hendidura es un instrumento que consiste en una fuente de luz de alta intensidad que se puede enfocar para hacer brillar una fina lámina de luz en el ojo. Se utiliza junto con un biomicroscopio. La lámpara facilita un examen del segmento anterior y el segmento posterior del ojo humano , que incluye el párpado , la esclerótica , la conjuntiva , el iris , el cristalino natural y la córnea . El examen binocular con lámpara de hendidura proporciona una vista estereoscópica ampliada de las estructuras oculares en detalle, lo que permite realizar diagnósticos anatómicos para una variedad de afecciones oculares. Se utiliza una segunda lente de mano para examinar la retina .
En el desarrollo de la lámpara de hendidura surgieron dos tendencias contradictorias. Una de ellas se originó en la investigación clínica y tenía como objetivo aplicar la tecnología cada vez más compleja y avanzada de la época. [1] La segunda tendencia se originó en la práctica oftalmológica y tenía como objetivo la perfección técnica y la restricción de los métodos útiles. El primer hombre al que se atribuyen los avances en este campo fue Hermann von Helmholtz (1850), cuando inventó el oftalmoscopio . [2]
En oftalmología y optometría , el instrumento se denomina "lámpara de hendidura", aunque se denomina más correctamente "instrumento de lámpara de hendidura". [3] El instrumento actual es una combinación de dos desarrollos separados, el microscopio corneal y la propia lámpara de hendidura. El primer concepto de lámpara de hendidura se remonta a 1911, atribuido a Allvar Gullstrand y su "oftalmoscopio grande sin reflejos". [3] El instrumento fue fabricado por Zeiss y consistía en un iluminador especial conectado a una pequeña base de soporte a través de una columna vertical ajustable. La base podía moverse libremente sobre una placa de vidrio. El iluminador empleaba un iluminador Nernst que luego se convirtió en una rendija a través de un sistema óptico simple. [4] Sin embargo, el instrumento nunca recibió mucha atención y el término "lámpara de hendidura" no apareció nuevamente en ninguna literatura hasta 1914.
No fue hasta 1919 cuando se realizaron varias mejoras en la lámpara de hendidura Gullstrand fabricada por Vogt Henker. Primero, se realizó una conexión mecánica entre la lámpara y la lente oftalmoscópica . Esta unidad de iluminación se montó en la columna de la mesa con un brazo articulado doble. El microscopio binocular se apoyaba en un pequeño soporte y podía moverse libremente por el tablero de la mesa. Más tarde, se utilizó una platina de diapositivas transversales para este propósito. Vogt introdujo la iluminación de Köhler y la luz rojiza de Nernst se reemplazó por la lámpara incandescente más brillante y blanca . [4] Cabe mencionar especialmente los experimentos que siguieron a las mejoras de Henker en 1919. En sus mejoras, la lámpara Nitra se reemplazó por una lámpara de arco de carbono con un filtro líquido. En esta época se reconoció la gran importancia de la temperatura de color y la luminancia de la fuente de luz para los exámenes con lámpara de hendidura y se creó la base para los exámenes con luz sin rojo. [4]
En el año 1926 se rediseñó el instrumento de lámpara de hendidura. La disposición vertical del proyector facilitaba su manejo. Por primera vez, el eje que atravesaba el ojo del paciente se fijaba a lo largo de un eje giratorio común, aunque el instrumento aún carecía de una plataforma de desplazamiento transversal coordinada para el ajuste del instrumento. La importancia de la iluminación focal aún no se había reconocido plenamente. [5]
En 1927, se desarrollaron cámaras estereoscópicas y se agregaron a la lámpara de hendidura para promover su uso y aplicación. En 1930, Rudolf Theil desarrolló aún más la lámpara de hendidura, alentado por Hans Goldmann . [6] Los ajustes de coordenadas horizontales y verticales se realizaron con tres elementos de control en la platina de portaobjetos transversal. El eje giratorio común para el microscopio y el sistema de iluminación estaba conectado a la platina de portaobjetos transversal, lo que permitía llevarlo a cualquier parte del ojo para ser examinado. [7] Una mejora adicional se realizó en 1938. Se utilizó por primera vez una palanca de control o joystick para permitir el movimiento horizontal.
Después de la Segunda Guerra Mundial, la lámpara de hendidura fue mejorada nuevamente. En esta mejora en particular, el proyector de hendidura podía girarse continuamente a lo largo del frente del microscopio . Esto fue mejorado nuevamente en 1950, cuando una compañía llamada Littmann rediseñó la lámpara de hendidura. Adoptaron el control de joystick del instrumento Goldmann y la trayectoria de iluminación presente en el instrumento Comberg. Además, Littmann agregó el sistema de telescopio estéreo con un cambiador de aumento de objetivo común. [8]
En 1965 se fabricó la lámpara de hendidura modelo 100/16 basada en la lámpara de hendidura de Littmann. Poco después, en 1972, se fabricó la lámpara de hendidura modelo 125/16. La única diferencia entre ambos modelos era su distancia de funcionamiento, de 100 mm a 125 mm. Con la introducción de la lámpara de hendidura fotográfica, se hicieron posibles más avances. En 1976, el desarrollo de la lámpara de hendidura modelo 110 y las lámparas de hendidura fotográficas 210/211 supusieron una innovación, ya que ambas se construían a partir de módulos estándar que permitían una amplia gama de configuraciones diferentes. [9] Al mismo tiempo, las lámparas halógenas sustituyeron a los antiguos sistemas de iluminación para hacerlos más brillantes y con una calidad esencialmente similar a la de la luz del día. A partir de 1994, se introdujeron nuevas lámparas de hendidura que aprovechaban las nuevas tecnologías. El último gran desarrollo se produjo en 1996, en el que se incluyeron nuevas ópticas para lámparas de hendidura. [9] Véase también "De la iluminación lateral a la lámpara de hendidura: un bosquejo de la historia médica". [10]
Mientras el paciente está sentado en la silla de exploración, apoya el mentón y la frente sobre una superficie de apoyo para estabilizar la cabeza. A continuación, el oftalmólogo u optometrista examina el ojo del paciente con el biomicroscopio. Se puede tocar el costado del ojo con una fina tira de papel teñida con fluoresceína , un tinte fluorescente; esto tiñe la película lagrimal de la superficie del ojo para facilitar el examen. El tinte se elimina naturalmente del ojo a través de las lágrimas .
Una prueba posterior puede consistir en colocar gotas en el ojo para dilatar las pupilas . Las gotas tardan unos 15 a 20 minutos en hacer efecto, después de lo cual se repite el examen, lo que permite examinar la parte posterior del ojo. Los pacientes experimentarán cierta sensibilidad a la luz durante algunas horas después de este examen, y las gotas dilatadoras también pueden provocar un aumento de la presión en el ojo, lo que provoca náuseas y dolor. Se recomienda a los pacientes que experimenten síntomas graves que busquen atención médica de inmediato.
Los adultos no necesitan una preparación especial para la prueba; sin embargo, los niños pueden necesitar cierta preparación, dependiendo de la edad, las experiencias previas y el nivel de confianza.
Se requieren varios métodos de iluminación con lámpara de hendidura para aprovechar al máximo el biomicroscopio de lámpara de hendidura. Existen principalmente seis tipos de opciones de iluminación: [ cita requerida ]
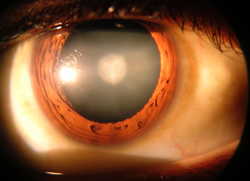
La iluminación oscilatoria se considera a veces una técnica de iluminación. [11] La observación con una sección óptica o iluminación focal directa es el método de examen aplicado con más frecuencia con la lámpara de hendidura. Con este método, los ejes de la trayectoria de iluminación y de observación se cruzan en el área del medio ocular anterior que se va a examinar, por ejemplo, las capas individuales de la córnea. [12]

Si los medios, especialmente los de la córnea, son opacos, las imágenes de cortes ópticos a menudo son imposibles dependiendo de la gravedad. En estos casos, se puede utilizar con ventaja la iluminación difusa. Para ello, se abre la rendija muy ampliamente y se produce una iluminación difusa y atenuada insertando una pantalla de vidrio esmerilado o un difusor en el camino de iluminación. [13] La iluminación de "haz ancho" es el único tipo que tiene la fuente de luz completamente abierta. Su objetivo principal es iluminar la mayor parte posible del ojo y sus anexos a la vez para una observación general. [14]

La observación con una sección óptica o con iluminación focal directa es el método que se aplica con más frecuencia. Se logra dirigiendo un haz de luz de ancho medio, de altura completa y brillo medio de manera oblicua hacia el ojo y enfocándolo sobre la córnea de modo que un bloque de luz cuadrilátero ilumine la capa media transparente del ojo. El brazo de observación y el brazo de iluminación se mantienen parfocales. Este tipo de iluminación es útil para la localización en profundidad. La iluminación focal directa se utiliza para clasificar las células y los destellos en la cámara anterior acortando la altura del haz a 2-1 mm. [15]
La reflexión especular, o iluminación reflejada, es como los parches de reflexión que se ven en la superficie del agua del lago iluminada por el sol. Para lograr la reflexión especular, el examinador dirige un haz de luz de mediano a estrecho (debe ser más grueso que una sección óptica) hacia el ojo desde el lado temporal. El ángulo de iluminación debe ser amplio (50°-60°) en relación con el eje de observación del examinador (que debe ser ligeramente nasal con respecto al eje visual del paciente). Una zona brillante de reflexión especular será evidente en el epitelio corneal temporal, medio-periférico. Se utiliza para ver el contorno endotelial de la córnea. [16]

En algunos casos, la iluminación mediante la sección óptica no proporciona información suficiente o es imposible. Este es el caso, por ejemplo, cuando zonas o espacios más grandes y extensos del medio ocular son opacos. En ese caso, la luz dispersa, que normalmente no es muy brillante, es absorbida. Una situación similar se presenta cuando se deben observar áreas detrás del cristalino. En este caso, el haz de observación debe pasar por una serie de interfases que pueden reflejar y atenuar la luz. [17]

En este método, la luz entra en el ojo a través de una ranura estrecha o mediana (2 a 4 mm) hacia un lado de la zona a examinar. Los ejes de la trayectoria de iluminación y de la trayectoria de visión no se cruzan en el punto de enfoque de la imagen; para lograrlo, el prisma de iluminación se descentra girándolo sobre su eje vertical fuera de la posición normal. De esta manera, la luz reflejada e indirecta ilumina la zona de la cámara anterior o de la córnea a examinar. El área corneal observada se encuentra entonces entre la sección de luz incidente a través de la córnea y el área irradiada del iris. De este modo, la observación se realiza contra un fondo comparativamente oscuro. [17]

Con este tipo de iluminación, se dirige un haz de luz amplio hacia la región limbar de la córnea con un ángulo de incidencia extremadamente bajo y con un prisma de iluminación descentrado lateralmente. El ajuste debe permitir que el haz de luz se transmita a través de las capas del parénquima corneal según el principio de reflexión total, permitiendo que la interfaz con la córnea quede iluminada de forma brillante. El aumento debe seleccionarse de modo que se pueda ver toda la córnea de un vistazo. [18]

La observación del fondo de ojo se realiza generalmente mediante oftalmoscopia , donde el observador ( cámara de fondo de ojo u ojo observador) se enfoca al infinito, lo que enfoca el fondo de ojo del sujeto debido al poder refractivo de los medios ópticos del sujeto. Por el contrario, el microscopio en la biomicroscopía con lámpara de hendidura se enfoca a los segmentos anteriores del ojo, de modo que la observación directa del fondo de ojo es imposible debido al poder refractivo del sujeto. Sin embargo, con el uso de ópticas auxiliares, el fondo de ojo se puede llevar dentro del rango de enfoque del microscopio. Estas ópticas generalmente toman la forma de una lente colocada sobre o cerca de la córnea del sujeto, que varían en propiedades ópticas y aplicación práctica. [19]
La prueba de Watzke-Allen es una prueba utilizada para diagnosticar un agujero macular de espesor total y también para evaluar la función de la retina después del cierre quirúrgico del agujero, con la ayuda de una lámpara de hendidura. [20] [21]
La mayoría de las lámparas de hendidura tienen cinco opciones de filtros de luz:
Las lámparas de hendidura producen una luz con una longitud de onda de 450 a 500 nm, conocida como "azul cobalto". Esta luz es especialmente útil para detectar problemas en el ojo una vez que se ha teñido con fluoresceína . [22]


Existen dos tipos distintos de lámparas de hendidura según la ubicación de su sistema de iluminación:
En la lámpara de hendidura tipo Zeiss, la iluminación se encuentra debajo del microscopio. Este tipo de lámpara de hendidura recibe el nombre de la empresa fabricante Carl Zeiss .
En la lámpara de hendidura tipo Haag Streit, la iluminación se encuentra encima del microscopio. Este tipo de lámpara de hendidura recibe su nombre de la empresa fabricante Haag Streit. [23] [24]
El examen con lámpara de hendidura puede detectar muchas enfermedades del ojo, entre ellas:
Un signo que puede observarse en el examen con lámpara de hendidura es un "destello", que es cuando el haz de luz de la lámpara de hendidura es visible en la cámara anterior. Esto ocurre cuando hay una ruptura de la barrera hematoacuosa con la consiguiente exudación de proteínas. [25]