El sistema de salud francés es un sistema de atención médica universal financiado en gran medida por el seguro nacional de salud del gobierno . En su evaluación de 2000 de los sistemas mundiales de atención médica, la Organización Mundial de la Salud encontró que Francia proporcionaba la "mejor atención médica general" del mundo. [1] En 2017, Francia gastó el 11,3% del PIB en atención médica, o US$5370 per cápita, [2] una cifra superior al promedio gastado por los países ricos (el promedio de la OCDE es del 8,8%, 2017), aunque similar a Alemania (10,6%) y Canadá (10%), pero mucho menor que en los EE. UU. (17,1%, 2018) . Aproximadamente el 77% de los gastos de salud están cubiertos por agencias financiadas por el gobierno.
La mayoría de los médicos generales ejercen en el sector privado, pero obtienen sus ingresos de los fondos de seguros públicos. Estos fondos, a diferencia de sus homólogos alemanes, nunca han adquirido la responsabilidad de la autogestión. En cambio, el gobierno ha asumido la responsabilidad de la gestión financiera y operativa del seguro de salud (al establecer los niveles de las primas en función de los ingresos y determinar los precios de los bienes y servicios reembolsados). [1] El gobierno francés generalmente reembolsa a los pacientes el 70% de la mayoría de los costos de atención médica , y el 100% en caso de enfermedades costosas o de largo plazo. Se puede comprar cobertura complementaria a aseguradoras privadas, la mayoría de ellas mutuas sin fines de lucro . Hasta el año 2000, la cobertura estaba restringida a quienes contribuían a la seguridad social (generalmente, trabajadores o jubilados), excluyendo a algunos segmentos pobres de la población. El gobierno de Lionel Jospin puso en marcha la cobertura sanitaria universal y la extendió a todos los residentes legales en Francia. Sólo un 3,7% de los gastos de hospitalización se reembolsan a través de seguros privados, pero una proporción mucho mayor de los gastos de gafas y prótesis (21,9%), medicamentos (18,6%) y atención dental (35,9%) (datos del año 2000). Existen hospitales públicos, hospitales independientes sin ánimo de lucro (vinculados al sistema público) y hospitales privados con ánimo de lucro.
La Tercera República Francesa siguió muy de cerca a la Alemania de Bismarck y a Gran Bretaña en el desarrollo del Estado de bienestar, incluida la salud pública. La tuberculosis era la enfermedad más temida de la época, y afectaba especialmente a los jóvenes de entre 20 y 30 años. Alemania estableció enérgicas medidas de higiene pública y sanatorios públicos, pero Francia dejó que los médicos privados se ocuparan del problema, lo que dejó al país con una tasa de mortalidad mucho más alta. [3] La profesión médica francesa protegía celosamente sus prerrogativas, y los activistas de la salud pública no estaban tan bien organizados ni eran tan influyentes como en Alemania, Gran Bretaña o los Estados Unidos. [4] [5] Por ejemplo, hubo una larga batalla por una ley de salud pública que comenzó en la década de 1880 como una campaña para reorganizar los servicios de salud de la nación, exigir el registro de enfermedades infecciosas, ordenar cuarentenas y mejorar la deficiente legislación de salud y vivienda de 1850. Sin embargo, los reformadores se encontraron con la oposición de burócratas, políticos y médicos. Como era una amenaza tan grande para tantos intereses, la propuesta fue debatida y pospuesta durante 20 años antes de convertirse en ley en 1902. El éxito finalmente llegó cuando el gobierno se dio cuenta de que las enfermedades contagiosas tenían un impacto en la seguridad nacional al debilitar a los reclutas militares y mantener la tasa de crecimiento de la población muy por debajo de la de Alemania. [6]

El sistema actual ha sufrido varios cambios desde su fundación en 1945, aunque la base del sistema sigue siendo planificada y operada por el Estado. [7]
Jean de Kervasdoué , economista de la salud, considera que la medicina francesa es de gran calidad y es "la única alternativa creíble a la americanización de la medicina mundial". Según Kervasdoué, los cirujanos, clínicos, psiquiatras y su sistema de atención de urgencias (SAMU) de Francia son un ejemplo para el mundo. Sin embargo, a pesar de ello, Kervasdoué critica el hecho de que los hospitales deban cumplir con 43 organismos de regulación y la burocracia puntillosa que se puede encontrar en el sistema. Kervasdoué cree que el Estado interviene demasiado en la regulación de las funciones cotidianas de los hospitales franceses.
Además, Japón, Suecia y los Países Bajos tienen sistemas de atención sanitaria con un rendimiento comparable al de Francia, pero no gastan más del 8% de su PIB (frente a un gasto de Francia de más del 10% del suyo).
Según varios expertos, el mal estado de las finanzas del sistema de seguridad social francés está provocando el aumento de los gastos de salud en Francia. Para controlar los gastos, estos expertos recomiendan una reorganización del acceso a los proveedores de atención médica, la revisión de las leyes pertinentes, la recuperación por parte de la CNAMTS (Caja Nacional de Seguros de Enfermedad de los Trabajadores Salarios) de la continuación del desarrollo de medicamentos y la democratización del arbitraje presupuestario para contrarrestar la presión de la industria farmacéutica .

Toda la población debe pagar un seguro médico obligatorio. Las aseguradoras son organismos sin ánimo de lucro que participan anualmente en las negociaciones con el Estado sobre la financiación global de la asistencia sanitaria en Francia. Existen tres cajas principales, la más importante de las cuales cubre al 84% de la población y las otras dos a otro 12%. Se deduce automáticamente una prima del salario de todos los empleados. La ley de financiación de la seguridad social de 2001 fijó las tasas del seguro médico que cubre el plan de asistencia sanitaria obligatorio en un 5,25% sobre los ingresos laborales, el capital y las ganancias del juego y en un 3,95% sobre las prestaciones (pensiones y subsidios). [8]
Después de pagar los honorarios del médico o del dentista, se reembolsa una parte, que suele ser del 70%, pero puede llegar al 100% (en el caso de determinados problemas médicos de larga duración, como el cáncer, la diabetes o las enfermedades cardiovasculares). El resto es un copago que paga el paciente, pero también se puede recuperar si el paciente suscribe una póliza de seguro médico complementario (más del 99% de la población, ya que todos los trabajadores tienen derecho, por ley, a acceder a un plan subsidiado por la empresa). La mayoría de ellas están gestionadas por grupos sin fines de lucro llamados mutuas.
En virtud de las normas recientes (el procedimiento de consulta coordinada, en francés: " parcours de soins coordonné "), se espera que los médicos generales (" médecin généraliste " o " docteur ") actúen como "guardianes" que remiten a los pacientes a un especialista o a un hospital cuando es necesario. Existe una libre elección del médico de referencia, que no se limita únicamente al médico generalista y puede ser un especialista o un médico de un hospital público o privado. El objetivo es limitar el número de consultas por la misma enfermedad. [9] El incentivo es financiero, ya que los gastos se reembolsan a tasas mucho más bajas para los pacientes que van directamente a otro médico (excepto dentistas, oftalmólogos, ginecólogos y psiquiatras); las emergencias vitales están exentas de requerir el consejo del médico de referencia, a quien se informará más tarde. La mayoría de los proveedores de salud aceptan la " Carte Vitale ", una tarjeta inteligente con información sobre el paciente. Cuando un paciente paga directamente a un médico o laboratorio, el médico o laboratorio pasa la tarjeta vital para enviar la información del tratamiento y el pago al sistema de la Seguridad Social y el reembolso suele llegar a la cuenta bancaria del paciente en cinco días. La información también puede ser enviada por el proveedor a la compañía de seguros complementarios, que también reembolsa su parte. En las farmacias, el paciente normalmente no adelanta el pago; es la farmacia la que recibe el reembolso del seguro nacional y complementario. La mayoría de los pagos hospitalarios tampoco son vistos por los pacientes. Existe un problema en que la mayoría de los especialistas y algunos médicos hospitalizados no respetan la estructura oficial de honorarios. Los pacientes pagan el costo adicional de su bolsillo, aunque algunas pólizas complementarias cubren un recargo limitado.
Alrededor del 62% de las camas de hospital en Francia son proporcionadas por hospitales públicos, alrededor del 14% por organizaciones privadas sin fines de lucro y el 24% por empresas con fines de lucro. [10]
El Ministro de Salud y Solidaridad es un cargo ministerial en el gobierno de Francia . La cartera de salud supervisa los servicios públicos y la parte de seguro de salud de la Seguridad Social. Como los departamentos ministeriales no son fijos y dependen de la elección del Primer Ministro, el Ministro a veces tiene otras carteras como Trabajo, Pensiones, Familia, Tercera Edad, Personas Discapacitadas y Derechos de la Mujer. En ese caso, son asistidos por ministros subalternos que se centran en partes específicas de la cartera.
El sistema está gestionado por la Caisse Nationale de l'Assurance Maladie .
El sistema global (sistema de seguridad social) cubrirá el 70% del costo global, a menos que la persona tenga una enfermedad de larga duración (ALD, por sus siglas en inglés), como cáncer o diabetes, en cuyo caso todos los gastos están cubiertos (100%). En la región de Alsacia-Mosela, debido a su historia especial por haber pertenecido a Francia y Alemania en un momento u otro, el sistema de seguridad social cubre el 90% del costo global. Las personas deben suscribirse a una "mutuelle" (seguro sin fines de lucro) o a un seguro privado con fines de lucro para obtener una cobertura adicional. Todos los trabajadores tienen acceso a un plan específico en el que su empresa debe pagar al menos el 50% del costo.
Los precios varían desde 10 €/mes (cobertura básica completa; es decir, el saldo de las tasas oficiales y los medicamentos) hasta 100 €/mes (cobertura de lujo que incluye habitación individual durante la estancia en el hospital, niñeras para los niños si tienen que quedarse en casa, empleadas domésticas a domicilio si es necesario...).
En las grandes ciudades, como París, los médicos (sobre todo los especialistas) cobran considerablemente más por consulta (es decir, 70-80 EUR frente a 25 EUR) porque no respetan las tarifas impuestas por el Seguro Médico: los pacientes reciben un reembolso del 70 % de la tarifa oficial, y la mutua cubre el resto hasta el 100 % de la tarifa oficial. Por ejemplo, si un oftalmólogo en París paga 80 EUR, la mutua le reembolsa 15,9 EUR y parte del resto, hasta un límite, la mutua.
En la actualidad, los pacientes pagan una tarifa por cada envase de medicamento, que varía en función del número de pastillas que contiene la caja (duración del tratamiento) y no es reembolsable por ningún seguro, pero tiene un máximo de 50 euros al año. También existe una tarifa por los gastos de dispensación, que se ha visto compensada por una reducción del precio de los medicamentos, que es reembolsable por los seguros complementarios, al igual que los nuevos cargos de entre 0,50 y 1 euro cuando las recetas son para niños pequeños o personas mayores, ya que el farmacéutico debe tomarse el tiempo de dar explicaciones a estos pacientes.
En 2024, el gobierno francés propuso multar con 5 euros a los pacientes que no acudieran a sus citas médicas sin una excusa válida, con el objetivo de abordar el problema de las 27 millones de inasistencias anuales. A pesar de las intenciones de mejorar la atención médica, el plan enfrentó críticas por la posibilidad de tensar las relaciones entre médicos y pacientes. También se anunciaron iniciativas para abordar el acceso a la atención médica en las zonas rurales, incluida la duplicación de las plazas en las escuelas de medicina para 2027. Sin embargo, persistieron las preocupaciones sobre el déficit proyectado en el presupuesto de la seguridad social, que se espera que alcance los 11.200 millones de euros. [11]
El médico generalista es el médico responsable de la atención a largo plazo de un paciente. Esto implica la prevención, la educación, el tratamiento de enfermedades y traumatismos que no requieren un especialista. También sigue día a día las enfermedades graves (entre las crisis agudas que pueden requerir un especialista). Desde 2006, cada paciente debe declarar un médico generalista como "médico tratante" en la caja de salud, al que debe consultar antes de derivarlo a un especialista (excepto ginecólogos, psiquiatras, oftalmólogos y dentistas). Esta política se ha aplicado para evitar el exceso de consultas a especialistas por motivos no graves.
Se encargan de supervisar las epidemias , cumplen una función legal (consulta de traumatismos que puede dar lugar a indemnizaciones, certificados de práctica deportiva, certificados de defunción, certificados de hospitalización sin consentimiento en caso de incapacidad mental) y una función de atención de urgencia (pueden ser llamados por el SAMU , el servicio médico de urgencias ). A menudo se desplazan al domicilio del paciente si éste no puede acudir a la consulta (sobre todo en el caso de niños o ancianos) y también deben realizar guardias nocturnas y de fin de semana.
Como el modelo de financiación del sistema de salud francés se basa en un modelo de seguro social , las contribuciones al programa se basan en los ingresos. Antes de la reforma del sistema en 1998, las contribuciones eran del 12,8% de los ingresos brutos que se cobraban al empleador y del 6,8% que se cobraba directamente al empleado. Las reformas de 1998 ampliaron el sistema de modo que los más ricos con ingresos de capital (y no sólo los que tenían ingresos del trabajo) también tenían que contribuir; desde entonces, la cifra del 6,8% se ha reducido al 0,75% de los ingresos ganados. En su lugar se ha introducido un gravamen más amplio basado en los ingresos totales, los impuestos al juego se han redirigido ahora a la atención de la salud y los beneficiarios de los beneficios sociales también deben contribuir. [12] Como el seguro es obligatorio, el sistema se financia de hecho mediante impuestos generales en lugar de seguros tradicionales (como los seguros de automóvil o de vivienda, donde los niveles de riesgo determinan las primas).
Los fundadores del sistema de seguridad social francés se inspiraron en gran medida en el Informe Beveridge del Reino Unido y pretendían crear un sistema único que garantizara derechos uniformes para todos. Sin embargo, hubo mucha oposición por parte de ciertos grupos socioprofesionales que ya se beneficiaban de la cobertura de seguro anterior, que tenía condiciones más favorables. A estas personas se les permitió mantener sus propios sistemas. Hoy en día, el 95% de la población está cubierta por tres regímenes principales: uno para los trabajadores del comercio y la industria y sus familias, otro para los trabajadores agrícolas y, por último, el fondo nacional de seguro para los trabajadores autónomos no agrícolas. [12]
Todos los trabajadores deben pagar una parte de sus ingresos a un fondo de seguro médico, que mutualiza el riesgo de enfermedad y reembolsa los gastos médicos a tasas variables. Los hijos y los cónyuges de los asegurados también tienen derecho a prestaciones. Cada fondo es libre de gestionar su propio presupuesto y reembolsar los gastos médicos a la tasa que considere adecuada.
El gobierno tiene dos responsabilidades en este sistema:
En la actualidad, este sistema se mantiene más o menos intacto. Todos los ciudadanos y residentes legales extranjeros en Francia están cubiertos por uno de estos regímenes obligatorios, que siguen financiándose con la participación de los trabajadores. Sin embargo, desde 1945 se han introducido una serie de cambios importantes. En primer lugar, las diferentes cajas de asistencia sanitaria (hay cinco: general, independiente, agrícola, estudiantil y de funcionarios) ahora reembolsan todas a la misma tasa. En segundo lugar, desde el año 2000, el gobierno ahora proporciona asistencia sanitaria a quienes no están cubiertos por un régimen obligatorio (aquellos que nunca han trabajado y que no son estudiantes, es decir, los muy ricos o los muy pobres). Este régimen, a diferencia de los financiados por los trabajadores, se financia a través de los impuestos generales y reembolsa a una tasa más alta que el sistema basado en la profesión para aquellos que no pueden permitirse compensar la diferencia.
Por último, para contrarrestar el aumento de los costos de la atención médica, el gobierno ha instalado dos planes (en 2004 y 2006) que requieren que la mayoría de las personas declaren un médico referente para recibir el reembolso completo de las visitas a especialistas, y que instalaron un copago obligatorio de 1 euro (alrededor de 1,35 dólares estadounidenses) por visita al médico (limitado a 50 euros anuales), 0,50 euros (alrededor de 0,77 dólares estadounidenses) por cada medicamento recetado (también limitado a 50 euros anuales) y una tarifa de 16-18 euros (20-25 dólares estadounidenses) por día para las estadías en el hospital (consideradas como la parte "hotelera" de la estadía en el hospital; es decir, una cantidad que la gente pagaría de todos modos por comida, etc.) y por procedimientos costosos. Esta declaración no se requiere para los niños menores de 16 años (porque ya se benefician de otro régimen de protección), para los extranjeros sin residencia en Francia (que obtendrán prestaciones en función de los acuerdos internacionales existentes entre su propio sistema nacional de asistencia sanitaria y la Seguridad Social francesa), o aquellos que se benefician de un sistema de asistencia sanitaria de los territorios franceses de ultramar, y para aquellas personas que se benefician de la asistencia médica mínima.
Un elemento importante del sistema de seguros francés es la solidaridad: cuanto más enferma está una persona, menos paga. Esto significa que, en el caso de las personas con enfermedades graves o crónicas (con riesgos vitales, como el cáncer, el sida o las enfermedades mentales graves, en las que la persona se vuelve muy dependiente de su asistencia y protección médica), el sistema de seguros les reembolsa el 100% de los gastos y les exime de pagar los copagos.
Por último, para los gastos que no cubre el sistema obligatorio, existe una amplia gama de seguros complementarios privados. El mercado de estos seguros es muy competitivo. Estos seguros suelen estar subvencionados por el empleador, lo que significa que las primas suelen ser modestas. El 85% de los franceses se benefician de un seguro médico complementario privado. [13] [14]
Un organismo gubernamental, la Agencia Nacional de Acreditación y Evaluación de la Atención Sanitaria (ANAES) se encarga de emitir recomendaciones y directrices de práctica. Existen recomendaciones sobre la práctica clínica (RPC), relacionadas con el diagnóstico, el tratamiento y la supervisión de ciertas enfermedades y, en algunos casos, con la evaluación de los acuerdos de reembolso. La ANAES también publicó directrices de práctica que son recomendaciones sobre buenas prácticas que los médicos deben seguir de acuerdo con los términos de los acuerdos firmados entre sus representantes profesionales y las cajas de seguro de enfermedad. También existen recomendaciones sobre la prescripción de medicamentos y, en menor medida, sobre la prescripción o prestación de exámenes médicos. Por ley, los médicos deben mantener sus conocimientos profesionales mediante una formación profesional continua. La ANAES se fusionó con otras comisiones en la Alta Autoridad de Salud el 13 de agosto de 2004.

La atención ambulatoria incluye la atención por parte de médicos generales, que en su mayoría son autónomos y trabajan en solitario, aunque aproximadamente un tercio de todos los médicos de cabecera trabajan en un consultorio colectivo. Los médicos de cabecera no ejercen funciones de control en el sistema médico francés y las personas pueden acudir a cualquier médico colegiado de su elección, incluidos los especialistas. Por tanto, la atención ambulatoria puede tener lugar en muchos entornos.
.JPG/440px-Total_health_expenditure_as_a_Percentage_of_GDP_(2005-2008).JPG)
El sistema de salud francés fue nombrado por la Organización Mundial de la Salud en 2008 como el sistema con mejor desempeño en el mundo en términos de disponibilidad y organización de proveedores de atención médica. [15] Es un sistema de atención médica universal . Presenta una mezcla de servicios públicos y privados, gastos relativamente altos, altas tasas de éxito del paciente y bajas tasas de mortalidad, [16] y alta satisfacción del consumidor. [17] Sus objetivos son combinar el bajo costo con la flexibilidad de elección del paciente, así como la autonomía de los médicos. [18] Si bien el 99,9% de la población francesa está cubierta, el aumento del costo del sistema ha sido una fuente de preocupación, [19] [20] al igual que la falta de servicio de emergencia en algunas áreas. [21] En 2004, el sistema experimentó una serie de reformas, incluida la introducción del sistema de tarjeta inteligente Carte Vitale , un mejor tratamiento de los pacientes con enfermedades raras y esfuerzos dirigidos a reducir el fraude médico . Si bien la atención médica privada existe en Francia, el 75% de los médicos que están en el programa nacional brindan atención gratuita al paciente, y los costos se reembolsan con fondos gubernamentales. [22] [23] Como la mayoría de los países, Francia enfrenta problemas de aumento de los costos de los medicamentos recetados, aumento del desempleo y una gran población envejecida. [24]
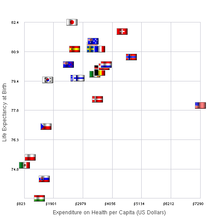
Los gastos relacionados con el sistema de salud en Francia representaron el 10,5% del PIB del país y el 15,4% de sus gastos públicos. En 2004, el 78,4% de estos gastos fueron pagados por el Estado. [25] En 2015, el costo había aumentado al 11,5% del PIB, el tercero más alto de Europa. [26]
En una muestra de 13 países desarrollados, Francia ocupó el primer lugar en el uso de medicamentos ponderado por población en 14 clases tanto en 2009 como en 2013. Los medicamentos estudiados se seleccionaron sobre la base de que las afecciones tratadas tenían una alta incidencia, prevalencia y/o mortalidad, causaban una morbilidad significativa a largo plazo y generaban altos niveles de gasto y se habían realizado avances significativos en la prevención o el tratamiento en los últimos 10 años. El estudio señaló dificultades considerables en la comparación transfronteriza del uso de medicamentos. [27]
En 2004 [actualizar], aproximadamente el 62% de la capacidad hospitalaria francesa estaba ocupada por hospitales de propiedad y gestión pública. La capacidad restante se repartía equitativamente (18% cada uno) entre hospitales del sector sin fines de lucro (que están vinculados al sector público y que suelen ser propiedad de fundaciones, organizaciones religiosas o asociaciones de seguros mutuos) y por instituciones con fines de lucro. [12]
Aunque los médicos franceses sólo ganan alrededor del 60% de lo que ganan los médicos estadounidenses, sus gastos se reducen porque no pagan matrícula para la escuela de medicina (el costo por año varía de 200 a 500 euros, pero los estudiantes reciben el pago durante sus pasantías en los hospitales) y el seguro de mala praxis es menos costoso en comparación con los Estados Unidos (ya que todos los médicos se suscriben al mismo fondo). [28] El bajo seguro de mala praxis médica también puede ser el subproducto de litigios pasados que a menudo favorecían a los médicos. Esto comenzó a cambiar debido a la implementación de la Ley de Derechos de los Pacientes de 2002. [29] El sistema de Seguro Nacional Francés también paga una parte de los impuestos de seguridad social adeudados por los médicos que aceptan cobrar los honorarios aprobados por el gobierno. [30] El número de médicos franceses ha disminuido recientemente [ ¿cuándo? ] . Las razones de esto pueden ser que prefieren especializarse y conseguir trabajo en hospitales en lugar de establecer consultorios generales. La carga de trabajo de los médicos de práctica general requiere más horas y responsabilidad que los médicos en el lugar de trabajo y los médicos suplentes. [31]
Siciliani y Hurst realizaron una importante comparación entre los países que informaban de largas listas de espera para recibir atención sanitaria y los países que no lo hacían. En una comparación de la financiación de la atención sanitaria, las instituciones y el nivel de recursos entre países, la prevención de las largas listas de espera en Francia se atribuyó a un elevado número de médicos y camas de hospital, combinado con la financiación de los médicos y los hospitales privados mediante honorarios por servicio.
En Francia, muchos especialistas tratan a pacientes fuera de los hospitales; estos especialistas ambulatorios reciben un pago por servicio. En 2003, los hospitales privados también recibían pagos por día y por servicio, y se encargaban de gran parte de las cirugías totales. El pago por servicio en lugar de presupuestos limitados, con acceso para pacientes con seguro médico público, ayudó a evitar largas esperas para una cirugía (Siciliani y Hurst, 2003, pp. 69-70). [32] Ahora, los hospitales públicos, privados sin fines de lucro y con fines de lucro son pagados por un sistema de DRG. [ cita requerida ]
Sin embargo, las afirmaciones de que Francia no tiene listas de espera no son ciertas. Parece que las esperas largas siguen siendo poco habituales. Sin embargo, se han producido algunas esperas moderadas. Es relativamente improbable que los pacientes franceses declaren que renuncian a recibir atención médica debido a las esperas (Eurostat, 2012). [33] Sin embargo, existen tiempos de espera para algunos procedimientos, como las resonancias magnéticas , tal vez relacionados con la baja cantidad de escáneres, y en ciertas áreas para ciertas especialidades, como la oftalmología, en parte relacionados con la distribución desigual de los médicos (Chevreul et al., 2015, p. 182). [34]
La Encuesta sobre políticas sanitarias de 2010 del Commonwealth Fund en 11 países reveló que un porcentaje relativamente alto de pacientes franceses informaron haber esperado más de cuatro semanas para ver su cita más reciente con un especialista en Francia (más alto que Nueva Zelanda, el Reino Unido y Australia). Este porcentaje se mantuvo relativamente constante a lo largo del tiempo, lo que demuestra que las listas de espera en Francia para citas y cirugías electivas no son un fenómeno nuevo. El 53% de las citas con especialistas duraron menos de un mes (relativamente bajo) y el 28% más de dos meses. Sin embargo, mientras que las esperas moderadas para cirugías electivas fueron comunes (solo el 46% dijo que había esperado menos de un mes), el porcentaje que informó esperas de más de cuatro meses fue solo del 7%, bajo y similar al de los EE. UU., Suiza y los Países Bajos. [35] Por lo tanto, parece que las esperas extremadamente largas (como las del NHS del Reino Unido en la década de 1990) todavía son poco frecuentes.
Este estudio tiene limitaciones. El número de personas encuestadas puede no haber sido perfectamente representativo, aunque las cifras se mantuvieron similares a lo largo del tiempo. El estudio tampoco indicó el porcentaje de citas totales que duraron tanto tiempo (si las citas de un paciente después de la cita inicial fueron más puntuales o no), aunque la cita más reciente presumiblemente reflejaría tanto las citas iniciales como las posteriores), o el número total de citas disponibles. Las esperas fueron autoinformadas, en lugar de recopiladas a partir de estadísticas; esto también puede hacer que los datos no sean completamente representativos. [35]
En términos de oferta de atención médica, Francia tiene muchos más médicos per cápita que el Reino Unido, Australia, Nueva Zelanda y los EE. UU. [32]. Esto sugiere que, si bien los pacientes franceses en algunos casos tienen tiempos de espera similares a los actuales de los 3 primeros países, el número de pacientes que reciben citas y tratamiento es significativamente mayor que en el Reino Unido, Australia y Nueva Zelanda (cuyos presupuestos globales para hospitales probablemente también limitaron la oferta en niveles más bajos). También es relevante que, si bien los pacientes estadounidenses, suizos y alemanes generalmente informaron esperas cortas, una minoría significativa de pacientes estadounidenses informó esperar más de 4 semanas para una cita con un especialista (alrededor del 20 %) y más de 1 mes para una cirugía electiva (30 %). [35]