
La industria de la salud (también llamada industria médica o economía de la salud ) es una agregación e integración de sectores dentro del sistema económico que proporciona bienes y servicios para tratar a los pacientes con cuidados curativos , preventivos , rehabilitadores y paliativos . Abarca la creación y comercialización de productos y servicios que conducen a la preservación y restauración del bienestar. El sector de la salud contemporáneo comprende tres facetas fundamentales, a saber, servicios, productos y finanzas. Puede subdividirse en numerosos sectores y categorías y se basa en equipos interdisciplinarios de profesionales y paraprofesionales altamente capacitados para abordar las necesidades de atención médica tanto de las personas como de las comunidades. [1] [2]
La industria de la salud es una de las más grandes y de más rápido crecimiento del mundo . [3] Consumiendo más del 10 por ciento del producto interno bruto (PIB) de la mayoría de las naciones desarrolladas , la atención médica puede formar una parte enorme de la economía de un país. El gasto en salud en Estados Unidos creció un 2,7 por ciento en 2021, alcanzando los 4,3 billones de dólares o 12.914 dólares por persona. Como porcentaje del Producto Interno Bruto del país, el gasto en salud representó el 18,3 por ciento. [4] El gasto per cápita en salud y productos farmacéuticos en los países de la OCDE ha crecido de manera constante desde un par de cientos en la década de 1970 a un promedio de 4.000 dólares estadounidenses por año en paridades de poder adquisitivo actuales. [5]
En términos financieros y de gestión, el sector sanitario suele dividirse en varias áreas. Como marco básico para definir el sector, la Clasificación Industrial Internacional Uniforme (CIIU) de las Naciones Unidas clasifica el sector sanitario de la siguiente manera:
Esta tercera clase incluye actividades de o bajo la supervisión de enfermeras, parteras, fisioterapeutas, laboratorios científicos o de diagnóstico, clínicas de patología, centros de salud residenciales u otras profesiones relacionadas con la salud , por ejemplo, en el campo de la optometría, hidroterapia, masajes médicos, terapia de yoga, musicoterapia, terapia ocupacional, terapia del habla, podología. A los efectos financieros y de gestión, la industria de la atención sanitaria se divide normalmente en varias áreas. Como marco básico para definir el sector, la Clasificación Industrial Internacional Uniforme (CIIU) de las Naciones Unidas clasifica la industria de la atención sanitaria como, en general, compuesta por:
Esta tercera clase incluye actividades de, o bajo la supervisión de, enfermeras, parteras, fisioterapeutas, laboratorios científicos o de diagnóstico, clínicas de patología, centros de salud residenciales u otras profesiones de salud afines , por ejemplo, en el campo de la optometría, hidroterapia, masajes médicos, terapia de yoga, musicoterapia, terapia ocupacional, terapia del habla, podología, homeopatía, quiropráctica, acupuntura, etc.
La Clasificación Industrial Global Estándar y el Marco de Referencia de Clasificación Industrial distinguen además la industria en dos grupos principales:
El grupo de equipos y servicios sanitarios está formado por empresas y entidades que proporcionan equipos médicos, suministros médicos y servicios sanitarios, como hospitales, proveedores de atención médica a domicilio y residencias de ancianos . Este último grupo industrial que figura en la lista incluye empresas que producen biotecnología, productos farmacéuticos y servicios científicos diversos.
Otros enfoques para definir el alcance de la industria de la salud tienden a adoptar una definición más amplia, incluyendo también otras acciones clave relacionadas con la salud, como la educación y la formación de los profesionales de la salud, la regulación y la gestión de la prestación de servicios de salud, la provisión de medicinas tradicionales y complementarias y la administración de seguros de salud ., quiropráctica, acupuntura, etc. [6]
Un proveedor de atención médica es una institución (como un hospital o una clínica) o una persona (como un médico, una enfermera, un profesional de la salud aliado o un trabajador de salud comunitario ) que brinda servicios de atención preventiva, curativa, promocional , de rehabilitación o paliativa de manera sistemática a individuos, familias o comunidades.
La Organización Mundial de la Salud estima que hay 9,2 millones de médicos, 19,4 millones de enfermeras y parteras, 1,9 millones de dentistas y otro personal odontológico, 2,6 millones de farmacéuticos y otro personal farmacéutico y más de 1,3 millones de trabajadores sanitarios comunitarios en todo el mundo [7] , lo que convierte a la industria de la atención sanitaria en uno de los segmentos más grandes de la fuerza laboral.
La industria médica también cuenta con el apoyo de muchas profesiones que no brindan directamente atención médica, pero que son parte de la gestión y el apoyo del sistema de atención médica . Los ingresos de gerentes y administradores , aseguradores y abogados especializados en mala praxis médica , comerciantes, inversores y accionistas de servicios con fines de lucro son todos atribuibles a los costos de la atención médica . [8]
En 2017, los costos de atención médica pagados a hospitales, médicos, hogares de ancianos , laboratorios de diagnóstico , farmacias , fabricantes de dispositivos médicos y otros componentes del sistema de atención médica consumieron el 17,9 por ciento del producto interno bruto (PIB) de los Estados Unidos, el más grande de cualquier país del mundo. Se espera que la participación de la salud en el producto interno bruto (PIB) continúe su tendencia ascendente, alcanzando el 19,9 por ciento del PIB para 2025. [9] En 2001, para los países de la OCDE , el promedio fue del 8,4 por ciento [10] con Estados Unidos (13,9%), Suiza (10,9%) y Alemania (10,7%) siendo los tres primeros. Los gastos de atención médica de Estados Unidos totalizaron US$2,2 billones en 2006. [3] Según Health Affairs, US$7.498 se gastaron en cada mujer, hombre y niño en los Estados Unidos en 2007, el 20 por ciento de todo el gasto. Se proyecta que los costos aumentarán a $12,782 para 2016. [11]
El gobierno no garantiza una atención sanitaria integral para todos sus ciudadanos. Sin embargo, ciertos programas de asistencia sanitaria financiados gratuitamente ayudan a atender a una parte de las personas mayores, discapacitadas o pobres. La ley electa garantiza a la comunidad prestaciones de emergencia sin importar la capacidad de pago. Se confía en que quienes no tienen cobertura de protección sanitaria paguen en secreto los servicios terapéuticos. La protección sanitaria es costosa y los gastos hospitalarios son, con gran frecuencia, la causa más conocida de la muerte de personas en los Estados Unidos.
Amplíe los gráficos de la OCDE a continuación para ver el desglose:

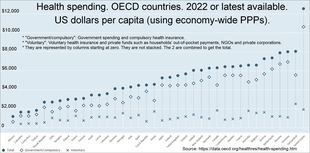

La prestación de servicios de atención sanitaria, desde la atención primaria hasta los niveles de atención secundaria y terciaria , es la parte más visible de cualquier sistema de atención sanitaria, tanto para los usuarios como para el público en general. [14] Hay muchas formas de proporcionar atención sanitaria en el mundo moderno. El lugar de prestación puede ser el hogar, la comunidad, el lugar de trabajo o en centros de salud. La forma más común es la prestación cara a cara, donde el proveedor de atención y el paciente se ven en persona. Esto es lo que ocurre en la medicina general en la mayoría de los países. Sin embargo, con la tecnología de telecomunicaciones moderna, la atención sanitaria en ausencia o Tele-Salud se está volviendo más común. Esto podría ser cuando el médico y el paciente se comunican por teléfono , videoconferencia , Internet, correo electrónico, mensajes de texto o cualquier otra forma de comunicación no cara a cara. Prácticas como estas son especialmente aplicables a las regiones rurales de las naciones desarrolladas. Estos servicios se implementan típicamente clínica por clínica. [15]
La mejora del acceso, la cobertura y la calidad de los servicios de salud depende de la forma en que se organizan y gestionan los servicios, y de los incentivos que influyen en los proveedores y los usuarios. En los sistemas de atención de salud basados en el mercado , por ejemplo en los Estados Unidos, dichos servicios suelen ser pagados por el paciente o a través de la compañía de seguros de salud del paciente . Otros mecanismos incluyen sistemas financiados por el gobierno (como el Servicio Nacional de Salud en el Reino Unido). En muchos países más pobres, la ayuda al desarrollo , así como la financiación a través de organizaciones benéficas o voluntarios, ayudan a apoyar la prestación y financiación de servicios de atención de salud entre grandes segmentos de la población. [16]
La estructura de los gastos de atención médica también puede variar drásticamente entre países. Por ejemplo, los gastos hospitalarios chinos tienden a ser del 50% para los medicamentos, otro porcentaje importante para el equipo y un pequeño porcentaje para los honorarios de los profesionales de la salud. [17] China ha implementado una transformación a largo plazo de su industria de atención médica, que comenzó en la década de 1980. Durante los primeros veinticinco años de esta transformación, las contribuciones gubernamentales a los gastos de atención médica han caído del 36% al 15%, y la carga de gestionar esta disminución recae en gran medida sobre los pacientes. También durante este período, una pequeña proporción de los hospitales de propiedad estatal han sido privatizados. Como incentivo para la privatización, se ha alentado la inversión extranjera en hospitales, hasta un 70% de propiedad. [17]
Los sistemas de atención sanitaria determinan los medios por los que las personas y las instituciones pagan y reciben los servicios de salud. Los modelos varían según el país y la responsabilidad del pago va desde las aseguradoras públicas ( seguro social ) y privadas hasta las impulsadas por los propios pacientes. Estos sistemas financian y organizan los servicios prestados por los proveedores. Es común un sistema de dos niveles , público y privado.
La Academia Estadounidense de Médicos de Familia define cuatro sistemas de pago comúnmente utilizados:
El modelo Beveridge , que debe su nombre al economista y reformador social británico William Beveridge , considera que la atención sanitaria es financiada y proporcionada por un gobierno central. [18] El sistema fue propuesto inicialmente en su informe de 1942, Seguro social y servicios afines, conocido como el Informe Beveridge . El sistema es la base rectora del modelo de atención sanitaria británico moderno promulgado después de la Segunda Guerra Mundial . Se ha utilizado en numerosos países, incluidos el Reino Unido, Cuba y Nueva Zelanda. [19]
El sistema contempla todos los servicios de salud, que son proporcionados y financiados únicamente por el gobierno. Este sistema de pagador único se financia a través de impuestos nacionales. [20] Por lo general, el gobierno posee y administra las clínicas y los hospitales, lo que significa que los médicos son empleados del gobierno. Sin embargo, dependiendo del sistema específico, los proveedores públicos pueden estar acompañados por médicos privados que cobran honorarios al gobierno. [19] El principio subyacente de este sistema es que la atención médica es un derecho humano fundamental. Por lo tanto, el gobierno proporciona cobertura universal a todos los ciudadanos. [21] En general, el modelo de Beveridge arroja un bajo costo per cápita en comparación con otros sistemas. [22]
El sistema Bismarck fue empleado por primera vez en 1883 por el canciller prusiano Otto von Bismarck . [23] En este sistema, el seguro es obligatorio por el gobierno y normalmente se vende sin fines de lucro. En muchos casos, los empleadores y los empleados financian a las aseguradoras mediante deducciones de nómina. En un sistema Bismarck puro, el acceso al seguro se considera un derecho basado únicamente en el estatus laboral. El sistema intenta cubrir a todos los ciudadanos trabajadores, lo que significa que los pacientes no pueden ser excluidos del seguro debido a condiciones preexistentes. Si bien la atención está privatizada, está estrechamente regulada por el estado a través de precios fijos por procedimiento. Esto significa que la mayoría de las reclamaciones de seguros se reembolsan sin problemas, lo que crea una baja carga administrativa. [23] La implementación arquetípica del sistema Bismarck se puede ver en la atención médica nacionalizada de Alemania. Se pueden encontrar sistemas similares en Francia, Bélgica y Japón. [24]
El modelo de seguro nacional comparte y combina elementos de los modelos Bismarck y Beveridge. El surgimiento del modelo de Seguro Nacional de Salud se cita como una respuesta a los desafíos que planteaban los sistemas tradicionales Bismarck y Beveridge. [25] Por ejemplo, es difícil para los sistemas Bismarck lidiar con poblaciones que envejecen, ya que estos grupos demográficos son menos activos económicamente. [26] En última instancia, este modelo tiene más flexibilidad que un modelo Bismarck o Beveridge tradicional, ya que puede extraer prácticas efectivas de ambos sistemas según sea necesario.
Este modelo mantiene a los proveedores privados, pero el pago proviene directamente del gobierno. [ cita requerida ] Los planes de seguro controlan los costos al pagar por servicios limitados. En algunos casos, los ciudadanos pueden optar por planes de seguro privados en lugar de seguros públicos. Sin embargo, los grandes programas de seguros públicos brindan al gobierno poder de negociación, lo que le permite reducir los precios de ciertos servicios y medicamentos. En Canadá, por ejemplo, la Junta de Revisión de Precios de Medicamentos Patentados ha reducido considerablemente los precios de los medicamentos . [27] Se pueden encontrar ejemplos de este modelo en Canadá, Taiwán y Corea del Sur. [28]
En las zonas con bajos niveles de estabilidad gubernamental o pobreza, a menudo no existe ningún mecanismo para garantizar que los costos de salud sean cubiertos por una parte distinta del individuo. En este caso, los pacientes deben pagar los servicios por su cuenta. [19] Los métodos de pago pueden variar: desde dinero físico hasta intercambios por bienes y servicios. [19] Aquellos que no pueden pagar el tratamiento generalmente siguen enfermos o mueren. [19]
En los países donde no es obligatorio tener un seguro, puede haber brechas en la cobertura, especialmente entre las comunidades desfavorecidas y empobrecidas que no pueden permitirse planes privados. [29] El Sistema Nacional de Salud del Reino Unido genera excelentes resultados para los pacientes y exige una cobertura universal, pero también tiene grandes retrasos en los tratamientos. Los críticos sostienen que las reformas introducidas por la Ley de Salud y Asistencia Social de 2012 solo lograron fragmentar el sistema, lo que generó una gran carga regulatoria y largas demoras en los tratamientos. [30] En su revisión de la dirección del NHS en 2015, Sir Stuart Rose concluyó que "el NHS se está ahogando en burocracia". [31]
(subtítulo) Los riesgos y las oportunidades en una sociedad que atraviesa un cambio explosivo
Gran Bretaña.
{{cite journal}}: Requiere citar revista |journal=( ayuda )industria con costos muy altos y una baja calidad de servicio. El libro analiza los últimos 30 años y explica cómo esta industria ha robado 21 billones de dólares mediante facturas falsas, fraude contable, sobornos y restricción del comercio mediante el uso de la presión económica. A medida que esta industria se expandió, dañó a otras industrias, especialmente a la industria manufacturera, que cerró 75.000 empresas y provocó la pérdida de 7 millones de empleos en el sector manufacturero. El libro muestra que el gobierno ha sabido esto durante algún tiempo y ha encubierto las prácticas ilegales, especialmente el IRS.