

La economía de la salud es una rama de la economía que se ocupa de cuestiones relacionadas con la eficiencia , la eficacia, el valor y el comportamiento en la producción y el consumo de salud y atención sanitaria . La economía de la salud es importante para determinar cómo mejorar los resultados de salud y los patrones de estilo de vida a través de interacciones entre individuos, proveedores de atención sanitaria y entornos clínicos. [2] En términos generales, los economistas de la salud estudian el funcionamiento de los sistemas de atención sanitaria y los comportamientos que afectan a la salud, como el tabaquismo, la diabetes y la obesidad. [ cita requerida ]
Una de las mayores dificultades de la economía de la atención sanitaria es que no sigue las reglas normales de la economía. El precio y la calidad suelen quedar ocultos por el sistema de pago por terceros de las compañías de seguros y los empleadores. Además, los AVAC (años de vida ajustados por calidad), una de las medidas más utilizadas para los tratamientos, son muy difíciles de medir y se basan en suposiciones que a menudo son poco razonables. [3]
A un artículo seminal de 1963 de Kenneth Arrow se le atribuye a menudo el surgimiento de la economía de la salud como disciplina. Su teoría trazó distinciones conceptuales entre la salud y otros bienes. [4] Los factores que distinguen a la economía de la salud de otras áreas incluyen la amplia intervención gubernamental , la incertidumbre intratable en varias dimensiones, la información asimétrica , las barreras de entrada , la externalidad y la presencia de un agente externo. [5] En la atención médica, el agente externo es la aseguradora de salud del paciente, que es financieramente responsable de los bienes y servicios de atención médica consumidos por el paciente asegurado. [ cita requerida ]
Los economistas de la salud evalúan múltiples tipos de información financiera: costos, cargos y gastos. [ cita requerida ]
La incertidumbre es intrínseca a la salud, tanto en los resultados de los pacientes como en las cuestiones financieras. La brecha de conocimiento que existe entre un médico y un paciente crea una situación de clara ventaja para el médico, que se denomina información asimétrica . [ cita requerida ]
Las externalidades surgen con frecuencia cuando se considera la salud y la atención sanitaria, en particular en el contexto de los impactos en la salud, como en el caso de las enfermedades infecciosas o el abuso de opioides. Por ejemplo, hacer un esfuerzo para evitar contraer un resfriado común afecta a otras personas además del que toma las decisiones [6] [7] [8] : vii–xi [9] o encontrar soluciones sostenibles, humanas y eficaces a la epidemia de opioides.
El alcance de la economía de la salud está claramente resumido en el " diagrama de plomería " de Alan Williams [10], que divide la disciplina en ocho temas distintos:
En el siglo III a. C., Aristóteles , un antiguo pensador griego, habló una vez sobre la relación entre los agricultores y los médicos en la producción y el intercambio. [11] En el siglo XVII, William Petty , un economista clásico británico, señaló que los gastos médicos y de salud gastados en los trabajadores traerían beneficios económicos. [ cita requerida ]
En la actualidad, la economía de la salud contemporánea se destaca como un campo interdisciplinario destacado que conecta la teoría económica con la práctica de la atención médica; sus diversas subdisciplinas y dominios de investigación son evidentes. Las raíces académicas de este conocimiento se remontan comúnmente a la tradición estadounidense. [12]
La Asociación Médica Estadounidense (AMA) fue creada en 1848, con el objetivo principal de promover el avance científico, crear estándares para la educación médica, lanzar un programa de ética médica y lograr una mejor salud pública. Sin embargo, recién en 1931 las preocupaciones económicas pasaron a ocupar un lugar destacado en la agenda, con la creación de la Oficina de Economía Médica de la AMA, establecida para estudiar todos los asuntos económicos que afectan a la profesión médica. [13]
Después de la Segunda Guerra Mundial , en medio de la rápida mejora del nivel de la tecnología de investigación médica , la modernización de los medios de diagnóstico y tratamiento y las instalaciones y equipos de salud, el envejecimiento de la población, el marcado aumento de las enfermedades crónicas y la mejora de la demanda de atención sanitaria de las personas y otras razones, los gastos médicos y de salud aumentaron significativamente. Por ejemplo, los gastos totales de salud de los EE. UU. aumentaron constantemente como proporción del producto interno bruto (PIB), lo que demuestra la mayor importancia que la sociedad otorga a la atención sanitaria en relación con otros bienes y servicios no sanitarios. Entre 1960 y 2013, el gasto en salud como proporción del PIB aumentó del 5,0 al 17,4 por ciento. Durante el mismo período, el crecimiento anual promedio de los gastos nacionales nominales de salud fue del 9,2 por ciento en comparación con el crecimiento nominal del PIB del 6,7 por ciento. [14]
Al mismo tiempo, el gasto en atención sanitaria en muchos países europeos también aumentó, representando alrededor del 4% del PIB en la década de 1950 y el 8% a fines de la década de 1970. En términos de tasa de crecimiento, la proporción del gasto en atención sanitaria en el PNB ( producto nacional bruto ) en muchos países aumentó un 1% en la década de 1950, un 1,5% en la década de 1960 y un 2% en la década de 1970. Este alto gasto médico y de salud fue una pesada carga económica para el gobierno, los dueños de empresas, los trabajadores y las familias, lo que requería una forma de restringir su crecimiento. [15]
Además, la escala de los servicios de salud aumentó, el equipamiento técnico se hizo más avanzado y la división del trabajo y la especialización también aumentaron. Los servicios médicos y de salud se convirtieron en una " industria de la salud " que ocupa una cantidad considerable de capital y trabajo y ocupa una posición importante en la vida social y económica. La investigación sobre los problemas económicos del sector de la salud se convirtió en un tema importante de la investigación económica. [16]
Selma Muskin publicó en 1958 "Hacia la definición de la economía de la salud" y, cuatro años después, el artículo "La salud como inversión". En aquel momento, la salud se consideraba en general una rama de la economía más bien de consumo. El análisis de Muhkin fue el primero en comprender que la inversión en salud tenía consecuencias beneficiosas a largo plazo para la comunidad. Probablemente, la contribución más famosa y citada a la disciplina fue "La incertidumbre y la economía del bienestar de la atención médica" de Kenneth Arrow, publicado en 1963. [12] [17]
Después de los años 1960, la investigación en economía de la salud se desarrolló aún más y en 1962 se celebró un segundo seminario académico sobre economía de la salud en los Estados Unidos, seguido de un tercero en 1968. En 1968, la Organización Mundial de la Salud celebró su primer seminario internacional sobre economía de la salud en Moscú . La convocatoria de las tres reuniones demostró que la economía de la salud había ingresado a un foro académico como disciplina independiente, lo que también marcó la formación oficial de la economía de la salud. [18]
Después de la década de 1970, la economía de la salud entró en un período de rápido desarrollo y la economía de la enfermería surgió gradualmente. En 1979, Paul Feldstein, un economista de la salud estadounidense, utilizó por primera vez los principios de la economía para analizar el mercado de atención a largo plazo, el mercado registrado y otras cuestiones de la economía de la enfermería, sentando las bases para el surgimiento de la economía de la enfermería. [19]
En 1983, se fundó en Estados Unidos la revista Nursing Economic Magazine, cuyo principal contenido de investigación incluía el desarrollo del mercado de enfermería, la contabilidad de costes de enfermería, las políticas relacionadas con los servicios de enfermería, la gestión económica de enfermería, etc. La publicación de la revista fue una marca de la formación formal de la economía de enfermería. En 1993, el Centro de Investigación de Costos de la Universidad de Iowa realizó un estudio sistemático de los costes de enfermería, simplemente el Sistema NIC. La práctica específica consistió en establecer una institución de investigación especial equipada con investigadores a tiempo completo, clasificar el contenido de contabilidad de costes de enfermería y, finalmente, identificar 433 elementos en 6 categorías. Al mismo tiempo, el Centro adoptó tecnología informática para llevar a cabo la gestión de costes de enfermería, incluida la evaluación de costes, el presupuesto razonable, la toma de decisiones, etc., lo que desempeñó un papel crucial en la mejora de la eficiencia de la gestión de enfermería y el alivio de la crisis de la gestión de enfermería. [20]
La demanda de atención sanitaria es una demanda derivada de la demanda de salud. La atención sanitaria se demanda como un medio para que los consumidores logren un mayor stock de "capital sanitario". La demanda de salud es diferente a la de la mayoría de los demás bienes porque los individuos asignan recursos tanto para consumir como para producir salud. [ cita requerida ]
La descripción anterior ofrece tres funciones de las personas en la economía de la salud. El Informe sobre la salud en el mundo (pág. 52) afirma que las personas desempeñan cuatro funciones en la atención sanitaria:
El modelo de producción de salud de Michael Grossman de 1972 [21] ha sido extremadamente influyente en este campo de estudio y tiene varios elementos únicos que lo hacen notable. El modelo de Grossman considera a cada individuo como productor y consumidor de salud. La salud se trata como un stock que se degrada con el tiempo en ausencia de "inversiones" en salud, de modo que la salud se considera una especie de capital . El modelo reconoce que la salud es a la vez un bien de consumo que produce satisfacción y utilidad directas , y un bien de inversión , que produce satisfacción a los consumidores indirectamente a través de menos días de baja por enfermedad. La inversión en salud es costosa ya que los consumidores deben sacrificar tiempo y recursos dedicados a la salud, como hacer ejercicio en un gimnasio local, por otros objetivos. Estos factores se utilizan para determinar el nivel óptimo de salud que demandará un individuo. El modelo realiza predicciones sobre los efectos de los cambios en los precios de la atención médica y otros bienes, los resultados del mercado laboral, como el empleo y los salarios, y los cambios tecnológicos. Estas predicciones y otras predicciones de modelos que amplían el trabajo de Grossman de 1972 forman la base de gran parte de la investigación econométrica realizada por economistas de la salud. [ cita requerida ]
En el modelo de Grossman, el nivel óptimo de inversión en salud se da cuando el costo marginal del capital de salud es igual al beneficio marginal . Con el paso del tiempo, la salud se deprecia a una tasa determinada . La tasa de interés que enfrenta el consumidor se denota por . El costo marginal del capital de salud se puede encontrar sumando estas variables: . El beneficio marginal del capital de salud es la tasa de retorno de este capital tanto en los sectores de mercado como en los no de mercado. En este modelo, el stock de salud óptimo puede verse afectado por factores como la edad, los salarios y la educación. Por ejemplo, aumenta con la edad, por lo que se vuelve cada vez más costoso alcanzar el mismo nivel de capital de salud o stock de salud a medida que uno envejece. La edad también disminuye el beneficio marginal del stock de salud. Por lo tanto, el stock de salud óptimo disminuirá a medida que uno envejece. [ cita requerida ]
Más allá de las cuestiones de la demanda fundamental, "real", de atención médica derivada del deseo de tener una buena salud (y, por lo tanto, influida por la función de producción de la salud), está la importante distinción entre el "beneficio marginal" de la atención médica (que siempre está asociado con esta curva de "demanda real" basada en la demanda derivada) y una curva de "demanda efectiva" separada, que resume la cantidad de atención médica demandada a precios de mercado particulares. Debido a que la mayor parte de la atención médica no se compra directamente a los proveedores, sino que se obtiene a precios subsidiados debido a los seguros, los precios de bolsillo que enfrentan los consumidores suelen ser mucho más bajos que el precio de mercado. El consumidor paga de su bolsillo, por lo que la "demanda efectiva" tendrá una relación separada entre precio y cantidad que no tendrá la "curva de beneficio marginal" o la relación de demanda real. Esta distinción a menudo se describe bajo la rúbrica de "riesgo moral ex post" (que a su vez es distinto del riesgo moral ex ante, que se encuentra en cualquier tipo de mercado con seguros).
La evaluación económica , y en particular el análisis coste-efectividad , se ha convertido en una parte fundamental de los procesos de evaluación de tecnologías para las agencias en varios países. El Instituto para la Calidad y la Economía de los Servicios de Salud ( Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen – IQWiG) en Alemania y el Instituto Nacional para la Excelencia en la Salud y la Atención (NICE) en el Reino Unido, por ejemplo, ambos consideran la relación coste-efectividad de los nuevos productos farmacéuticos que ingresan al mercado.
Algunas agencias, entre ellas NICE, recomiendan el uso del análisis costo-utilidad (CUA). Este enfoque mide los resultados en una métrica compuesta de duración y calidad de vida, los años de vida ajustados por calidad (QALY).
Los cinco mercados de salud que se suelen analizar son: [ cita requerida ]
Aunque los supuestos de los modelos de libros de texto sobre los mercados económicos se aplican razonablemente bien a los mercados de atención sanitaria, existen desviaciones importantes. Muchos estados han creado fondos de riesgo en los que los afiliados relativamente sanos subsidian la atención del resto. Las aseguradoras deben hacer frente a la selección adversa que se produce cuando no pueden predecir completamente los gastos médicos de los afiliados; la selección adversa puede destruir el fondo de riesgo. Las características de los fondos de riesgo del mercado de seguros, como las compras grupales, la selección preferencial ("cherry-picking") y las exclusiones por condiciones preexistentes tienen por objeto hacer frente a la selección adversa.
Naturalmente, los pacientes asegurados se preocupan menos por los costos de la atención médica que si pagaran el precio completo de la atención. El riesgo moral resultante aumenta los costos, como lo demuestra el Experimento de Seguros de Salud de RAND . Las aseguradoras utilizan varias técnicas para limitar los costos del riesgo moral, incluida la imposición de copagos a los pacientes y la limitación de los incentivos de los médicos para brindar una atención costosa. Las aseguradoras a menudo compiten por su elección de ofertas de servicios, requisitos de participación en los costos y limitaciones a los médicos.
Los consumidores de los mercados de atención sanitaria a menudo carecen de información adecuada sobre los servicios que necesitan comprar y qué proveedores ofrecen la mejor propuesta de valor. Los economistas de la salud han documentado un problema con la demanda inducida por los proveedores , según la cual los proveedores basan sus recomendaciones de tratamiento en criterios económicos, en lugar de médicos. Los investigadores también han documentado "variaciones sustanciales en la práctica", según las cuales el tratamiento también depende de la disponibilidad del servicio para controlar la inducción y las variaciones en la práctica.
Algunos economistas sostienen que exigir a los médicos que tengan una licencia médica restringe los insumos, inhibe la innovación y aumenta los costos para los consumidores, mientras que en gran medida sólo beneficia a los propios médicos. [22]

Folland, Godman y Stino, autores del libro The Economics of Health and Health Care [24], enumeran varias razones separadas e independientes por las que los gobiernos intervienen en los sistemas de atención de salud en lugar de dejarlo en manos de las fuerzas del mercado privado.
1. Lo primero es garantizar que se disponga del nivel óptimo de producción y consumo de bienes públicos (hospitales, vacunas) y de bienes con carácter parcialmente público.
2. En segundo lugar, la lógica es aumentar la calidad y la equidad de los seguros para aquellos servicios que pueden producirse en el sector privado pero que requieren compartir los riesgos debido al gasto y a las incertidumbres sobre las necesidades. Por ejemplo, invertir en investigación y desarrollo de nuevos tratamientos y equipos de atención sanitaria. Los gobiernos suelen subvencionar a quienes no pueden permitirse el seguro o, en determinadas situaciones, a aquellas actividades e instalaciones de bajo coste que los ciudadanos que no son pobres pueden permitirse por sí mismos. Por ejemplo, el mayor plan de seguros de salud del mundo se puso en marcha en la India con el nombre de Ayushman Bharat en 2018. [25]
3. La tercera razón por la que el gobierno podría querer intervenir es para prevenir fallas del mercado . [26] Un ejemplo clásico de falla del mercado es el poder monopolístico. Varios mercados de atención médica tienden a tener el potencial de ejercer un control monopólico. La atención médica en mercados con pocos hospitales, productos de prescripción protegidos por patentes y algunos mercados de seguros de salud es la principal razón de los costos más altos, especialmente en los casos en que los proveedores son empresas privadas. [27]
4. El conocimiento puede ser considerado un bien público con un fuerte valor económico. La información proporcionada por un usuario no limita la información disponible para otro. Mientras que a quienes no pagan se les suele negar el acceso a la información y el costo marginal de proporcionar información a otra persona es frecuentemente bajo. Como resultado, se podría argumentar que los mercados privados producirían menos conocimiento, lo que haría necesaria la intervención del gobierno para aumentar su disponibilidad. La intervención del gobierno, en este caso, puede considerarse como una ayuda a la distribución pública de información establecida, ya sea directamente o subsidiando las operaciones del sector privado.
5. El último punto de esta sección está relacionado con los mercados incompletos. Los mercados incompletos pueden surgir cuando los mercados privados tienen dificultades para satisfacer la demanda existente. Esta situación puede surgir cuando la cura de una enfermedad es muy costosa, como el cáncer o una amplia propagación de nuevas enfermedades como el VIH / SIDA o la COVID-19 . En esos casos, o bien las aseguradoras privadas exigen una prima alta porque el factor de riesgo y los costes son altos o bien pueden no asegurar a las personas para un caso concreto. Esto conduce a un vacío en el mercado donde un determinado sector de la población no podrá permitirse la atención sanitaria. Ciertos mercados de seguros, como los de los pacientes con VIH/SIDA, cáncer u otras enfermedades preexistentes que buscan una nueva cobertura, pueden ser incompletos en el sentido de que esos pacientes pueden no poder permitirse la cobertura a ningún precio. En esos casos, el gobierno suele intervenir y proporcionar atención sanitaria para esos casos. Por ejemplo, durante la pandemia de COVID-19 , ninguna compañía de seguros privada predijo (o podría haber predicho) que se produciría un brote de ese tipo; como resultado, la intervención del Estado se hizo necesaria para tratar a las personas.
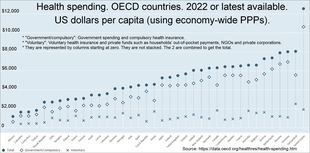
Amplíe los gráficos de la OCDE a continuación para ver el desglose:

Según Culyer [29] , la economía médica , que a menudo se utiliza como sinónimo de economía de la salud , es la rama de la economía que se ocupa de la aplicación de la teoría económica a los fenómenos y problemas asociados típicamente con el segundo y tercer mercado de la salud descritos anteriormente: los proveedores de servicios médicos e institucionales. Sin embargo, por lo general se refiere al análisis de costo-beneficio de los productos farmacéuticos y la relación costo-efectividad de varios tratamientos médicos. La economía médica a menudo utiliza modelos matemáticos para sintetizar datos de bioestadística y epidemiología para respaldar la toma de decisiones médicas , tanto para individuos como para políticas de salud más amplias. [ cita requerida ]
La economía de la salud mental incorpora una amplia gama de temas, que van desde la farmacoeconomía hasta la economía laboral y la economía del bienestar . La salud mental puede estar directamente relacionada con la economía por el potencial de los individuos afectados para contribuir como capital humano . En 2009, Currie y Stabile publicaron "Salud mental en la infancia y capital humano", en el que evaluaron cómo los problemas comunes de salud mental infantil pueden alterar la acumulación de capital humano de los niños afectados. [30] Las externalidades pueden incluir la influencia que los individuos afectados tienen en el capital humano circundante, como en el lugar de trabajo o en el hogar. [31] A su vez, la economía también afecta al individuo, particularmente a la luz de la globalización. Por ejemplo, los estudios en la India, donde hay una incidencia cada vez mayor de la subcontratación occidental, han demostrado una identidad híbrida creciente en los jóvenes profesionales que enfrentan expectativas socioculturales muy diferentes en el lugar de trabajo y en el hogar. [32]
La economía de la salud mental presenta un conjunto único de desafíos para los investigadores. Las personas con discapacidades cognitivas pueden no ser capaces de comunicar sus preferencias. Estos factores representan desafíos en términos de valorar el estado de salud mental de un individuo, especialmente en relación con el potencial del individuo como capital humano. Además, las estadísticas de empleo se utilizan a menudo en los estudios económicos de la salud mental como un medio para evaluar la productividad individual; sin embargo, estas estadísticas no capturan el " presentismo ", cuando un individuo está en el trabajo con un nivel de productividad reducido, cuantifican la pérdida de tiempo de trabajo no remunerado o capturan externalidades como tener un familiar afectado. Además, considerando la variación en las tasas salariales globales o en los valores sociales, las estadísticas utilizadas pueden estar contextualizadas y geográficamente limitadas, y los resultados del estudio pueden no ser aplicables internacionalmente. [31]
Aunque los estudios han demostrado que la atención de salud mental reduce los costos generales de atención médica, demuestra eficacia y reduce el ausentismo laboral al tiempo que mejora el funcionamiento de los empleados, la disponibilidad de servicios integrales de salud mental está en declive. Petrasek y Rapin (2002) citan las tres razones principales de este declive como (1) el estigma y las preocupaciones por la privacidad, (2) la dificultad de cuantificar los ahorros médicos y (3) el incentivo de los médicos para medicar sin derivación a un especialista. [33] Evers et al. (2009) han sugerido que se podrían lograr mejoras promoviendo una difusión más activa del análisis económico de la salud mental, creando alianzas a través de los responsables de las políticas y los investigadores, y empleando un mayor uso de intermediarios del conocimiento . [31]
En general, los economistas suponen que los individuos actúan racionalmente con el objetivo de maximizar su utilidad a lo largo de su vida, mientras que todos están sujetos al hecho de que no pueden comprar más de lo que sus recursos les permiten. Sin embargo, este modelo se vuelve complejo ya que existe la incertidumbre sobre la vida de los individuos. Por lo tanto, la cuestión se divide en dos partes: 1. ¿Cómo produce utilidad la salud? y 2. ¿Qué afecta a la salud (por ejemplo, la atención médica y las opciones de estilo de vida)? [34]
Probablemente, lo más fundamental de la teoría de la demanda del consumidor es que el bien aumenta la utilidad del individuo. La salud no es realmente un bien en el sentido tradicional, pero la salud en sí misma produce felicidad. Podemos pensar en la salud como un bien duradero, como por ejemplo un coche, una casa o la educación. Cada persona llega al mundo con un cierto "stock" inherente de salud, y un bebé sano tiene un stock de salud bastante alto. Básicamente, cada decisión que un individuo toma durante su vida afectará a su stock de salud. [34]
Sea X un conjunto de otros bienes y H un stock de salud. Con estas variables, la fórmula para la utilidad de un individuo es: Utilidad = U(X, H). Para simplificar, el stock de salud produce utilidad, pero técnicamente, es el flujo de servicios creado por el stock de salud el que produce utilidad. Como la moda tradicional para los bienes, "cuanto más, mejor", en otras palabras, un aumento en la salud conduce a un aumento en la utilidad. A partir de este supuesto, X crece con la salud; por ejemplo, es más agradable visitar el zoológico cuando no se tiene dolor de cabeza. [34]
Al igual que otros bienes duraderos, el stock de salud se desgasta con el tiempo, al igual que otros bienes duraderos. Este proceso puede llamarse envejecimiento. Cuando el stock de salud ha disminuido lo suficiente, una persona perderá su capacidad de funcionar. En terminología económica, se puede decir que el stock de salud se deprecia. Dado que la esperanza de vida ha aumentado mucho durante este siglo, implica que, por ejemplo, la tasa de depreciación ha disminuido durante este tiempo. Se están realizando esfuerzos de atención médica pública y atención médica individual para restaurar el stock de salud o para disminuir la tasa de depreciación del stock de salud. Un gráfico del stock de salud de un individuo a lo largo de su vida aumentaría de manera constante al principio durante su infancia, y luego disminuiría gradualmente debido al envejecimiento, mientras que tendría caídas repentinas creadas por eventos aleatorios, como lesiones o enfermedades. [34]
Existen muchas otras cosas, además de los eventos de atención médica "aleatorios", que las personas consumen o hacen durante sus vidas y que afectan la velocidad del envejecimiento y la gravedad y frecuencia de las caídas. Las opciones de estilo de vida pueden mejorar o empeorar profundamente la salud de un individuo. La variable X, el conjunto de bienes y servicios, puede asumir numerosas características, algunas de las cuales agregan valor mientras que otras disminuyen notablemente el estado de salud. Entre estas opciones de estilo de vida, se destacan la decisión de consumir alcohol, fumar tabaco, usar drogas, la composición de la dieta, la cantidad de ejercicio, etc. No solo X y H pueden funcionar como sustitutos entre sí en la producción de utilidad, sino que X también puede afectar a H en un sentido de producción. X puede entonces dividirse en diferentes categorías según el efecto que tenga sobre H, por ejemplo, tipos "buenos" (por ejemplo, ejercicio moderado), tipos "malos" (por ejemplo, alimentos con alto colesterol) y tipos "neutrales" (por ejemplo, conciertos y libros). Los bienes neutrales no tienen un efecto aparente sobre la salud de los individuos. [34]