El cáncer de cuello uterino es un cáncer que surge del cuello uterino o en cualquier capa de la pared del cuello uterino. [2] Se debe al crecimiento anormal de células que tienen la capacidad de invadir o propagarse a otras partes del cuerpo. [12] Al principio, por lo general no se observan síntomas. [2] Los síntomas posteriores pueden incluir sangrado vaginal anormal , dolor pélvico o dolor durante las relaciones sexuales . [2] Si bien el sangrado después del sexo puede no ser grave, también puede indicar la presencia de cáncer de cuello uterino. [13]
La infección por el virus del papiloma humano (VPH) causa más del 90% de los casos; [5] [6] la mayoría de las personas que han tenido infecciones por VPH, sin embargo, no desarrollan cáncer de cuello uterino. [3] [14] Las cepas de VPH 16 y 18 son responsables de casi el 50% de los precánceres de cuello uterino de alto grado. [15] Otros factores de riesgo incluyen fumar , un sistema inmunológico débil , píldoras anticonceptivas , comenzar a tener relaciones sexuales a una edad temprana y tener muchas parejas sexuales, pero estos son menos importantes. [2] [4] Los factores genéticos también contribuyen al riesgo de cáncer de cuello uterino. [16] El cáncer de cuello uterino generalmente se desarrolla a partir de cambios precancerosos llamados neoplasia intraepitelial cervical durante 10 a 20 años. [3] Aproximadamente el 90% de los casos de cáncer de cuello uterino son carcinomas de células escamosas , el 10% son adenocarcinomas y un pequeño número son de otros tipos. [4] El diagnóstico generalmente se realiza mediante detección de cáncer de cuello uterino seguida de una biopsia . [2] Luego se realizan imágenes médicas para determinar si el cáncer se ha propagado o no. [2]
Las vacunas contra el VPH protegen contra dos a siete cepas de alto riesgo de esta familia de virus y pueden prevenir hasta el 90% de los cánceres de cuello uterino. [9] [17] [18] Como todavía existe riesgo de cáncer, las pautas recomiendan continuar con las pruebas de Papanicolaou regulares . [9] Otros métodos de prevención incluyen tener pocas o ninguna pareja sexual y el uso de condones . [8] La detección del cáncer de cuello uterino mediante la prueba de Papanicolaou o ácido acético puede identificar cambios precancerosos, que cuando se tratan, pueden prevenir el desarrollo del cáncer. [19] El tratamiento puede consistir en alguna combinación de cirugía , quimioterapia y radioterapia . [2] Las tasas de supervivencia a cinco años en los Estados Unidos son del 68%. [20] Los resultados, sin embargo, dependen en gran medida de qué tan temprano se detecte el cáncer. [4]
A nivel mundial, el cáncer de cuello uterino es el cuarto tipo de cáncer más común y la cuarta causa más común de muerte por cáncer en mujeres, con más de 660.000 casos nuevos y alrededor de 350.000 muertes en 2022. [3] [21] Esto es aproximadamente el 8% del total de casos y muertes totales por cáncer. [22] Aproximadamente el 70% de los cánceres de cuello uterino y el 90% de las muertes ocurren en países en desarrollo . [3] [23] En los países de bajos ingresos, es una de las causas más comunes de muerte por cáncer con una tasa de incidencia de 47,3 por 100.000 mujeres. [24] [19] En los países desarrollados , el uso generalizado de programas de detección de cáncer de cuello uterino ha reducido drásticamente las tasas de cáncer de cuello uterino. [25] Se han revisado los escenarios esperados para la reducción de la mortalidad por cáncer de cuello uterino en todo el mundo (y especialmente en los países de bajos ingresos), dadas las suposiciones con respecto al logro de los objetivos de prevención recomendados utilizando estrategias de triple intervención definidas por la OMS. [26] En la investigación médica, la línea celular inmortalizada más famosa , conocida como HeLa , se desarrolló a partir de células de cáncer de cuello uterino de una mujer llamada Henrietta Lacks . [27]
Las primeras etapas del cáncer de cuello uterino pueden estar completamente libres de síntomas . [5] [25] El sangrado vaginal , el sangrado por contacto (una de las formas más comunes es el sangrado después de las relaciones sexuales) o (raramente) una masa vaginal pueden indicar la presencia de malignidad. Además, el dolor moderado durante las relaciones sexuales y el flujo vaginal son síntomas de cáncer de cuello uterino. [28] En la enfermedad avanzada, pueden estar presentes metástasis en el abdomen , los pulmones o en otras partes. [29]
Los síntomas del cáncer de cuello uterino avanzado pueden incluir pérdida de apetito , pérdida de peso, fatiga, dolor pélvico, dolor de espalda, dolor de piernas, piernas hinchadas, sangrado vaginal abundante, fracturas óseas y (raramente) pérdida de orina o heces de la vagina. [30] El sangrado después de una ducha vaginal o después de un examen pélvico es un síntoma común del cáncer de cuello uterino. [31]


La infección con algunos tipos de VPH es el mayor factor de riesgo para el cáncer de cuello uterino, seguido del tabaquismo. [32] La infección por VIH también es un factor de riesgo. [32] Sin embargo, no se conocen todas las causas del cáncer de cuello uterino y se han implicado varios otros factores contribuyentes. [33] [34]
Los tipos 16 y 18 del VPH son la causa del 75% de los casos de cáncer de cuello uterino a nivel mundial, mientras que los tipos 31 y 45 son la causa de otro 10%. [35]
Las mujeres que tienen múltiples parejas sexuales, o que tienen parejas que tienen múltiples parejas sexuales, independientemente del sexo, tienen mayor riesgo de cáncer de cuello uterino. [36] [37]
Se conocen más de 200 tipos de VPH, [38] 12 se clasifican como tipos de alto riesgo (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58 y 59), [38] tres como de alto riesgo probable (26, 53 y 66) y 12 como de bajo riesgo (6, 11, 40, 42, 43, 44, 54, 61, 70, 72, 81 y CP6108). [39]
Las verrugas genitales , que son una forma de tumor benigno de las células epiteliales , también son causadas por varias cepas del VPH. Sin embargo, estos serotipos no suelen estar relacionados con el cáncer de cuello uterino. Es común tener múltiples cepas al mismo tiempo, incluidas las que pueden causar cáncer de cuello uterino junto con las que causan verrugas. En general, se cree que la infección por VPH es necesaria para que se produzca el cáncer de cuello uterino. [40]
El tabaquismo, tanto activo como pasivo, aumenta el riesgo de cáncer de cuello uterino. Entre las mujeres infectadas por el VPH, las fumadoras actuales y ex fumadoras tienen aproximadamente dos o tres veces más incidencia de cáncer invasivo. El tabaquismo pasivo también se asocia con un mayor riesgo, pero en menor medida. [41]
Fumar también se ha relacionado con el desarrollo de cáncer de cuello uterino. [42] [43] [32] Fumar puede aumentar el riesgo en las mujeres de diferentes maneras, que pueden ser por métodos directos e indirectos de inducción de cáncer de cuello uterino. [42] [32] [44] Una forma directa de contraer este cáncer es que un fumador tiene una mayor probabilidad de que se produzca neoplasia intraepitelial cervical (CIN3), que tiene el potencial de formar cáncer de cuello uterino. [42] Cuando las lesiones CIN3 conducen al cáncer, la mayoría de ellas tienen la ayuda del virus VPH, pero ese no siempre es el caso, por lo que puede considerarse un vínculo directo con el cáncer de cuello uterino. [44] Fumar mucho y fumar a largo plazo parece tener un mayor riesgo de contraer lesiones CIN3 que fumar menos o no fumar en absoluto. [45] Aunque fumar se ha relacionado con el cáncer de cuello uterino, ayuda al desarrollo del VPH, que es la principal causa de este tipo de cáncer. [32] Además, no sólo ayuda al desarrollo del VPH, sino que además, si la mujer ya es VPH positiva, tiene una probabilidad aún mayor de contraer cáncer de cuello uterino. [45]
El uso prolongado de anticonceptivos orales se asocia con un mayor riesgo de cáncer de cuello uterino en mujeres que han tenido VPH . Las mujeres que han usado anticonceptivos orales durante 5 a 9 años tienen aproximadamente tres veces más incidencia de cáncer invasivo, y aquellas que los usaron durante 10 años o más tienen aproximadamente cuatro veces más riesgo. [41] [46]
Tener muchos embarazos se asocia con un mayor riesgo de cáncer de cuello uterino. Entre las mujeres infectadas por el VPH, aquellas que han tenido siete o más embarazos a término tienen alrededor de cuatro veces más riesgo de cáncer en comparación con las mujeres que no han tenido embarazos, y dos o tres veces más riesgo que las mujeres que han tenido uno o dos embarazos a término. [41]

La prueba de Papanicolaou puede utilizarse como prueba de detección , pero produce un falso negativo en hasta el 50% de los casos de cáncer de cuello uterino. [47] [48] Otra preocupación es el costo de realizar las pruebas de Papanicolaou, que las hacen inasequibles en muchas áreas del mundo. [49]
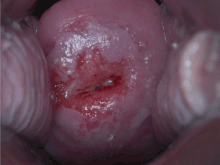
La confirmación del diagnóstico de cáncer o precáncer de cuello uterino requiere una biopsia del cuello uterino. Esto se hace a menudo mediante colposcopia , una inspección visual magnificada del cuello uterino con la ayuda de una solución de ácido acético diluido (por ejemplo, vinagre ) para resaltar las células anormales en la superficie del cuello uterino, [5] con contraste visual proporcionado al teñir los tejidos normales de un marrón caoba con yodo de Lugol. [50] Los dispositivos médicos utilizados para la biopsia del cuello uterino incluyen pinzas de punción . La impresión colposcópica, la estimación de la gravedad de la enfermedad basada en la inspección visual, forma parte del diagnóstico. Otros procedimientos de diagnóstico y tratamiento son el procedimiento de escisión eléctrica en asa y la conización cervical , en la que se elimina el revestimiento interno del cuello uterino para examinarlo patológicamente. Estos se llevan a cabo si la biopsia confirma una neoplasia intraepitelial cervical grave . [51] [52]

A menudo, antes de la biopsia, el médico solicita estudios de imagen para descartar otras causas de los síntomas de la mujer. Se han utilizado modalidades de diagnóstico por imagen como la ecografía , la tomografía computarizada y la resonancia magnética para buscar enfermedad alternante, propagación del tumor y efectos sobre las estructuras adyacentes. Por lo general, aparecen como una masa heterogénea en el cuello uterino. [53]
Intervenciones como reproducir música durante el procedimiento y visualizarlo en un monitor pueden reducir la ansiedad asociada con el examen. [54]

La neoplasia intraepitelial cervical (NIC) es el desarrollo de células anormales en la superficie del cuello uterino. Es causada por una infección por VPH, pero en la mayoría de los casos se resuelve mediante el sistema inmunológico. Sin embargo, un pequeño porcentaje de personas puede desarrollar una NIC más grave que, si no se trata, puede convertirse en cáncer de cuello uterino. [55] [56] La NIC se diagnostica a menudo durante un examen de Papanicolaou de rutina o una colposcopia. [56]
La denominación y la clasificación histológica de las lesiones precursoras del carcinoma cervical ha cambiado muchas veces durante el siglo XX. El sistema de clasificación de la Organización Mundial de la Salud era descriptivo de las lesiones, nombrándolas displasia leve, moderada o grave o carcinoma in situ (CIS). [57] [58] El término neoplasia intraepitelial cervical (CIN) se desarrolló para poner énfasis en el espectro de anormalidades en estas lesiones y para ayudar a estandarizar el tratamiento. [58] Para los cambios displásicos premalignos, se utiliza la clasificación de neoplasia intraepitelial cervical (CIN 1-3). Clasifica la displasia leve como CIN1, la displasia moderada como CIN2 y la displasia grave y el CIS como CIN3. [59] Más recientemente, CIN2 y CIN3 se han combinado en CIN2/3. Estos resultados son los que un patólogo podría informar a partir de una biopsia. [ cita requerida ]
Estos no deben confundirse con los términos del sistema Bethesda para los resultados de la prueba de Papanicolaou ( citopatología ). Entre los resultados de Bethesda: lesión intraepitelial escamosa de bajo grado (LSIL) y lesión intraepitelial escamosa de alto grado (HSIL). Una lesión intraepitelial escamosa de bajo grado puede corresponder a CIN1, y una HSIL puede corresponder a CIN2 y CIN3, [58] pero son resultados de diferentes pruebas, y los resultados de la prueba de Papanicolaou no necesariamente coinciden con los hallazgos histológicos. [ cita médica requerida ]
Los subtipos histológicos del carcinoma cervical invasivo incluyen: [60] [61]
Aunque el carcinoma de células escamosas es el cáncer de cuello uterino con mayor incidencia, la incidencia del adenocarcinoma de cuello uterino ha aumentado en las últimas décadas. [5] El adenocarcinoma endocervical representa el 20-25% de los tipos histológicos de carcinoma de cuello uterino. El adenocarcinoma mucinoso de tipo gástrico de cuello uterino es un tipo raro de cáncer con comportamiento agresivo. Este tipo de malignidad no está relacionada con el virus del papiloma humano (VPH) de alto riesgo. [67] Las neoplasias malignas no carcinomatosas que rara vez pueden ocurrir en el cuello uterino incluyen el melanoma y el linfoma . El estadio de la Federación Internacional de Ginecología y Obstetricia (FIGO) no incorpora la afectación de los ganglios linfáticos a diferencia de la estadificación TNM para la mayoría de los demás cánceres. Para los casos tratados quirúrgicamente, la información obtenida del patólogo se puede utilizar para asignar un estadio patológico separado, pero no debe reemplazar el estadio clínico original. [ cita requerida ]
El cáncer de cuello uterino se estadifica según el sistema FIGO, que se basa en el examen clínico en lugar de los hallazgos quirúrgicos. Antes de las revisiones de 2018 de la estadificación FIGO, el sistema solo permitía utilizar estas pruebas diagnósticas para determinar el estadio: palpación, inspección, colposcopia , legrado endocervical , histeroscopia , cistoscopia , proctoscopia , urografía intravenosa y examen radiográfico de los pulmones y el esqueleto, y conización cervical . Sin embargo, el sistema actual permite el uso de cualquier método de diagnóstico por imágenes o patológico para la estadificación. [68]


La detección de células cervicales mediante la prueba de Papanicolaou (prueba de Papanicolaou) para detectar precáncer cervical ha reducido drásticamente el número de casos y la mortalidad por cáncer cervical. [25] La citología en base líquida puede reducir el número de muestras inadecuadas. [69] [70] [71] La prueba de Papanicolaou cada tres a cinco años con un seguimiento adecuado puede reducir la incidencia de cáncer cervical hasta en un 80%. [72]
La prueba de Papanicolaou puede revelar células anormales en la superficie del cuello uterino, llamadas neoplasia intraepitelial cervical (NIC), que en un pequeño porcentaje pueden convertirse en cáncer de cuello uterino. Estos cambios precancerosos se pueden confirmar con un examen más detallado conocido como colposcopia .
Las invitaciones personales para alentar a las mujeres a hacerse la prueba son eficaces para aumentar la probabilidad de que lo hagan. Los materiales educativos también ayudan a aumentar la probabilidad de que las mujeres se hagan la prueba, pero no son tan eficaces como las invitaciones. [73]
Según las directrices europeas de 2010, la edad a la que se debe iniciar el cribado oscila entre los 20 y los 30 años, pero preferentemente no antes de los 25 o 30 años, y depende de la carga de la enfermedad en la población y de los recursos disponibles. [72]
En los Estados Unidos, se recomienda comenzar con las pruebas de detección a los 21 años, independientemente de la edad a la que la mujer comenzó a tener relaciones sexuales u otros factores de riesgo. [74] Las pruebas de Papanicolaou deben realizarse cada tres años entre los 21 y los 65 años. [74] En las mujeres mayores de 65 años, se puede suspender la prueba de detección si no se observaron resultados anormales en los 10 años anteriores y no existen antecedentes de CIN2 o superior. [74] [75] [76] El estado de vacunación contra el VPH no cambia las tasas de detección. [75]
Existen varias opciones recomendadas para la detección de cáncer de cuello uterino en mujeres de entre 30 y 65 años. [77] Estas incluyen citología cervical cada 3 años, prueba de VPH cada 5 años o prueba de VPH junto con citología cada 5 años. [77] [75] La detección no es beneficiosa antes de los 25 años, ya que la tasa de enfermedad es baja. La detección no es beneficiosa en mujeres mayores de 60 años si tienen antecedentes de resultados negativos. [41] La guía de la Sociedad Estadounidense de Oncología Clínica ha recomendado diferentes niveles de disponibilidad de recursos. [78]
Las pruebas de Papanicolaou no han sido tan eficaces en los países en desarrollo. [79] Esto se debe en parte a que muchos de estos países tienen una infraestructura sanitaria empobrecida, muy pocos profesionales capacitados y calificados para obtener e interpretar las pruebas de Papanicolaou, mujeres desinformadas que se pierden durante el seguimiento y un largo tiempo de obtención de los resultados. [79] Se han probado la inspección visual con ácido acético y la prueba de ADN del VPH, aunque con un éxito mixto. [79]
El uso de gel espermicida o de protección durante las relaciones sexuales disminuye, pero no elimina, el riesgo de transmisión de la infección, [41] aunque los condones pueden proteger contra las verrugas genitales. [80] También brindan protección contra otras infecciones de transmisión sexual, como el VIH y la clamidia , que se asocian con mayores riesgos de desarrollar cáncer de cuello uterino. [ cita médica necesaria ]
Tres vacunas contra el VPH ( Gardasil , Gardasil 9 y Cervarix ) reducen el riesgo de cambios cancerosos o precancerosos del cuello uterino y el perineo en aproximadamente un 93% y un 62%, respectivamente. [81] Las vacunas tienen entre un 92% y un 100% de efectividad contra el VPH 16 y 18 hasta al menos 8 años. [41]
Las vacunas contra el VPH se administran generalmente entre los 9 y los 26 años de edad, ya que la vacuna es más eficaz si se administra antes de que se produzca la infección. Se desconoce la duración de su eficacia y si será necesaria una dosis de refuerzo. El alto coste de esta vacuna ha sido motivo de preocupación. Varios países han considerado (o están considerando) programas para financiar la vacunación contra el VPH. La guía de la Sociedad Estadounidense de Oncología Clínica tiene recomendaciones para diferentes niveles de disponibilidad de recursos. [78]
Desde 2010, las mujeres jóvenes en Japón pueden recibir la vacuna contra el cáncer de cuello uterino de forma gratuita. [82] En junio de 2013, el Ministerio de Salud, Trabajo y Bienestar del Japón ordenó que, antes de administrar la vacuna, las instituciones médicas deben informar a las mujeres que el Ministerio no la recomienda. [82] Sin embargo, la vacuna todavía está disponible sin costo para las mujeres japonesas que eligen aceptar la vacunación. [82]
La vitamina A se asocia con un menor riesgo [83] al igual que la vitamina B12 , la vitamina C , la vitamina E y el betacaroteno . [84]
El tratamiento del cáncer de cuello uterino varía en todo el mundo, en gran medida debido al acceso a cirujanos expertos en cirugía pélvica radical y al surgimiento de terapias que preservan la fertilidad en los países desarrollados. Los estadios menos avanzados del cáncer de cuello uterino suelen tener opciones de tratamiento que permiten mantener la fertilidad si la paciente lo desea. [85]
Debido a que los cánceres de cuello uterino son radiosensibles, la radiación puede utilizarse en todas las etapas en las que no existen opciones quirúrgicas. La intervención quirúrgica puede tener mejores resultados que los métodos radiológicos. [86] Además, la quimioterapia puede utilizarse para tratar el cáncer de cuello uterino y es más eficaz que la radiación sola. [87] La quimiorradioterapia puede aumentar la supervivencia general y reducir el riesgo de recurrencia de la enfermedad en comparación con la radioterapia sola. [88]
Las células precancerosas ( neoplasia intraepitelial cervical ) que pueden derivar en cáncer y cáncer cervical en etapa temprana (IA1) pueden ser tratadas eficazmente mediante diversas técnicas quirúrgicas. Los métodos de tratamiento quirúrgico incluyen la escisión, donde se elimina una porción cónica del cuello uterino, y la ablación, que elimina solo las partes con tejidos anormales. Si bien estos métodos reducen eficazmente el riesgo de que el cáncer se desarrolle o se propague, causan un mayor riesgo de parto prematuro en futuros embarazos. Las técnicas quirúrgicas que eliminan más tejido cervical conllevan un menor riesgo de recurrencia del cáncer, pero una mayor probabilidad de dar a luz prematuramente. Debido a este riesgo, tener en cuenta la edad, los planes de maternidad de la mujer, el tamaño y la ubicación de las células cancerosas son cruciales para elegir el procedimiento correcto. [51] [52] Hay evidencia de baja certeza de que los enfoques de atención perioperatoria, como la "cirugía de vía rápida" o los "programas de recuperación mejorada" pueden reducir el estrés quirúrgico y mejorar la recuperación después de la cirugía de cáncer ginecológico. [89]
El cáncer microinvasivo (estadio IA) también puede tratarse mediante histerectomía (extirpación de todo el útero, incluida parte de la vagina ). [90] En el estadio IA2, también se extirpan los ganglios linfáticos . Las alternativas incluyen procedimientos quirúrgicos locales, como un procedimiento de escisión eléctrica en asa o una biopsia en cono . [91] [92] Una revisión sistemática concluyó que se necesita más evidencia para fundamentar las decisiones sobre las diferentes técnicas quirúrgicas para las mujeres con cáncer de cuello uterino en estadio IA2. [93]
Si una biopsia en cono no produce márgenes claros [94] (hallazgos en la biopsia que muestran que el tumor está rodeado de tejido libre de cáncer, lo que sugiere que se eliminó todo el tumor), otra opción de tratamiento posible para las mujeres que desean preservar su fertilidad es una traquelectomía . [95] Esto intenta extirpar quirúrgicamente el cáncer mientras se preservan los ovarios y el útero, lo que proporciona una operación más conservadora que una histerectomía. Es una opción viable para aquellas con cáncer de cuello uterino en etapa I que no se ha propagado; sin embargo, aún no se considera un estándar de atención, [96] ya que pocos médicos están capacitados en este procedimiento. Incluso el cirujano más experimentado no puede prometer que se pueda realizar una traquelectomía hasta después del examen microscópico quirúrgico, ya que se desconoce el grado de propagación del cáncer. Si el cirujano no puede confirmar microscópicamente márgenes claros de tejido cervical una vez que la mujer está bajo anestesia general en la sala de operaciones, aún puede ser necesaria una histerectomía. Esto solo se puede hacer durante la misma operación si la mujer dio su consentimiento. Debido al posible riesgo de que el cáncer se propague a los ganglios linfáticos en los cánceres de etapa 1B y algunos cánceres de etapa 1A, el cirujano también puede necesitar extirpar algunos ganglios linfáticos alrededor del útero para una evaluación patológica. [ cita requerida ]
La traquelectomía radical se puede realizar por vía abdominal [97] o vaginal [98] y hay opiniones contradictorias sobre cuál es mejor. [99] Una traquelectomía abdominal radical con linfadenectomía generalmente solo requiere una estadía en el hospital de dos a tres días, y la mayoría de las mujeres se recuperan muy rápidamente (alrededor de seis semanas). Las complicaciones son poco comunes, aunque las mujeres que pueden concebir después de la cirugía son susceptibles de tener un parto prematuro y un posible aborto espontáneo tardío. [100] Generalmente se recomienda esperar al menos un año antes de intentar quedar embarazada después de la cirugía. [101] La recurrencia en el cuello uterino residual es rara si la traquelectomía ha eliminado el cáncer. [96] Sin embargo, se recomienda a las mujeres que practiquen una prevención vigilante y un seguimiento cuidadoso, incluyendo exámenes de Papanicolaou/ colposcopia , con biopsias del segmento uterino inferior restante según sea necesario (cada 3 a 4 meses durante al menos 5 años) para controlar cualquier recurrencia además de minimizar cualquier nueva exposición al VPH mediante prácticas sexuales seguras hasta que la mujer esté intentando activamente concebir. [ cita requerida ]
Los estadios tempranos (IB1 y IIA menores de 4 cm) pueden tratarse con histerectomía radical con extirpación de los ganglios linfáticos o radioterapia . La radioterapia se administra como radioterapia de haz externo a la pelvis y braquiterapia (radiación interna). Las mujeres tratadas con cirugía que presentan características de alto riesgo encontradas en el examen patológico reciben radioterapia con o sin quimioterapia para reducir el riesgo de recaída. [ cita requerida ] Una revisión Cochrane ha encontrado evidencia de certeza moderada de que la radiación disminuye el riesgo de progresión de la enfermedad en personas con cáncer de cuello uterino en estadio IB, en comparación con ningún tratamiento adicional. [102] Sin embargo, se encontró poca evidencia sobre sus efectos en la supervivencia general. [102]

Los tumores de mayor tamaño en etapa temprana (IB2 y IIA de más de 4 cm) pueden tratarse con radioterapia y quimioterapia basada en cisplatino , histerectomía (que generalmente requiere radioterapia adyuvante ) o quimioterapia con cisplatino seguida de histerectomía. Cuando el cisplatino está presente, se cree que es el agente único más activo en las enfermedades periódicas. [103] Tal adición de quimioterapia basada en platino a la quimiorradioterapia parece no solo mejorar la supervivencia sino también reducir el riesgo de recurrencia en mujeres con cáncer de cuello uterino en etapa temprana (IA2-IIA). [104] Una revisión Cochrane encontró una falta de evidencia sobre los beneficios y daños de la histerectomía primaria en comparación con la quimiorradioterapia primaria para el cáncer de cuello uterino en etapa IB2. [105]
Los tumores en estadio avanzado (IIB-IVA) se tratan con radioterapia y quimioterapia basada en cisplatino. El 15 de junio de 2006, la Administración de Alimentos y Medicamentos de los Estados Unidos aprobó el uso de una combinación de dos fármacos de quimioterapia, hycamtin y cisplatino, para el tratamiento del cáncer de cuello uterino en estadio avanzado (IVB). [106] El tratamiento combinado tiene un riesgo significativo de neutropenia , anemia y trombocitopenia como efectos secundarios. [107]
No hay evidencia suficiente de que los medicamentos contra el cáncer después de la atención estándar ayuden a las mujeres con cáncer de cuello uterino localmente avanzado a vivir más tiempo. [108]
Para que la cirugía sea curativa, se debe extirpar todo el cáncer sin que se encuentre cáncer en los márgenes del tejido extirpado al examinarlo con un microscopio. [109] Este procedimiento se conoce como exenteración. [109]
No existe evidencia que sugiera que alguna forma de abordaje de seguimiento sea mejor o peor en términos de prolongar la supervivencia, mejorar la calidad de vida o guiar el manejo de problemas que pueden surgir debido al tratamiento y que en el caso del tratamiento con radioterapia empeoran con el tiempo. [110] Una revisión de 2019 no encontró ensayos controlados sobre la eficacia y seguridad de las intervenciones para el sangrado vaginal en mujeres con cáncer de cuello uterino avanzado. [111]
Tisotumab vedotin (Tivdak) fue aprobado para uso médico en los Estados Unidos en septiembre de 2021. [112] [113]
El pronóstico depende del estadio del cáncer. En el caso de las neoplasias cervicales intraepiteliales, el pronóstico es bueno. [114] Con tratamiento, la tasa de supervivencia relativa a cinco años para el estadio más temprano del cáncer cervical invasivo es del 92%, y la tasa de supervivencia general a cinco años (todos los estadios combinados) es de alrededor del 66%. Estas estadísticas pueden mejorarse cuando se aplican a mujeres recién diagnosticadas, teniendo en cuenta que estos resultados pueden basarse en parte en el estado del tratamiento hace cinco años, cuando las mujeres estudiadas fueron diagnosticadas por primera vez. [115]
Con tratamiento, entre el 80% y el 90% de las mujeres con cáncer en estadio I y entre el 60% y el 75% de las mujeres con cáncer en estadio II siguen vivas 5 años después del diagnóstico. Las tasas de supervivencia se reducen al 58% en el caso de las mujeres con cáncer en estadio III y al 17% o menos en el caso de las mujeres con cáncer en estadio IV cinco años después del diagnóstico . [115] El cáncer de cuello uterino recurrente detectado en sus primeras etapas se puede tratar con éxito con cirugía, radiación, quimioterapia o una combinación de las tres. Alrededor del 35% de las mujeres con cáncer de cuello uterino invasivo tienen enfermedad persistente o recurrente después del tratamiento. [116]
La supervivencia a cinco años en los Estados Unidos para las mujeres blancas es del 69% y para las mujeres negras es del 57%. [ necesita actualización ] [117]
Las pruebas de detección periódicas han permitido detectar y tratar de forma temprana los cambios precancerosos y los cánceres de cuello uterino en fase inicial. Las cifras indican que las pruebas de detección del cáncer de cuello uterino están salvando 5.000 vidas cada año en el Reino Unido al prevenir el cáncer de cuello uterino. [118] Alrededor de 1.000 mujeres mueren cada año de cáncer de cuello uterino en el Reino Unido. Todos los países nórdicos cuentan con programas de detección del cáncer de cuello uterino. [119] La prueba de Papanicolaou se integró en la práctica clínica en los países nórdicos en la década de 1960. [119]
En África, los resultados suelen ser peores porque el diagnóstico suele realizarse en una etapa más avanzada de la enfermedad. [120] En una revisión exploratoria de los planes de prevención y control del cáncer de cuello uterino disponibles públicamente en países africanos, los planes tendían a enfatizar la supervivencia en lugar del diagnóstico y la prevención tempranos del VPH. [121]
A nivel mundial, el cáncer de cuello uterino es la cuarta causa más común de cáncer y muerte por cáncer en mujeres. [3] En 2018, se estimó que ocurrieron 570.000 casos de cáncer de cuello uterino, con más de 300.000 muertes. [123] Es la segunda causa más común de cáncer específico femenino después del cáncer de mama , y representa alrededor del 8% tanto del total de casos de cáncer como del total de muertes por cáncer en mujeres. [22] Alrededor del 80% de los cánceres de cuello uterino ocurren en países en desarrollo. [124] Es el cáncer detectado con mayor frecuencia durante el embarazo, con una incidencia de 1,5 a 12 por cada 100.000 embarazos. [125]
Se estima que en 2022 se diagnosticarán 942 nuevos casos de cáncer de cuello uterino en Australia. En 2022, se estima que una mujer tiene un riesgo de 1 en 180 (o 0,56 %) de ser diagnosticada con cáncer de cuello uterino antes de los 85 años. [126]
En 2020, 165 mujeres de entre 25 y 74 años murieron de cáncer de cuello uterino, lo que supone una tasa de mortalidad de 2 muertes por cada 100.000 mujeres de la población. Durante el quinquenio 2016-2020, 62 mujeres aborígenes e isleñas del Estrecho de Torres de entre 25 y 74 años murieron de cáncer de cuello uterino, lo que supone una tasa de mortalidad de 7 muertes por cada 100.000 mujeres indígenas de la población. Durante el quinquenio 2016-2020, la tasa de mortalidad estandarizada por edad entre las mujeres aborígenes e isleñas del Estrecho de Torres fue 3,8 veces superior a la de las australianas no indígenas. [127]
El número de mujeres a las que se les diagnostica cáncer de cuello uterino ha disminuido en promedio un 4,5% cada año desde que comenzaron las pruebas de detección organizadas en 1991 (1991-2005). [128] Las pruebas de Papanicolaou periódicas dos veces al año pueden reducir la incidencia del cáncer de cuello uterino hasta en un 90% en Australia y evitar que 1.200 mujeres australianas mueran por esta enfermedad cada año. [129] Se prevé que, debido al éxito del programa de pruebas primarias de VPH, habrá menos de cuatro casos nuevos por cada 100.000 mujeres al año para 2028. [130]
Se estima que en 2022 se diagnosticará cáncer de cuello uterino a 1.450 canadienses y que 380 morirán a causa de esta enfermedad. [131]
En la India, el número de personas con cáncer de cuello uterino está aumentando, pero en general las tasas ajustadas por edad están disminuyendo. [132] [133] El uso de condones en la población femenina ha mejorado la supervivencia de las mujeres con cáncer de cuello uterino. [134]
En 2022, la Organización Mundial de la Salud anunció que “cada año, en la Región Europea de la OMS, más de 66 000 mujeres reciben un diagnóstico de cáncer de cuello uterino y más de 30 000 mueren a causa de esta enfermedad prevenible”. [135]
El cáncer de cuello uterino es el duodécimo cáncer más común en mujeres en el Reino Unido (alrededor de 3.100 mujeres fueron diagnosticadas con la enfermedad en 2011), y representa el 1% de las muertes por cáncer (alrededor de 920 murieron en 2012). [136] Con una reducción del 42% entre 1988 y 1997, el programa de detección implementado por el NHS ha sido altamente exitoso, examinando al grupo de edad de mayor riesgo (25 a 49 años) cada 3 años, y a las edades de 50 a 64 años cada 5 años. [ cita requerida ]
Se estima que en 2019 se producirán en Estados Unidos 13 170 nuevos casos de cáncer de cuello uterino y 4250 muertes por esta enfermedad. [137] La edad media en el momento del diagnóstico es de 50 años. Las tasas de casos nuevos en Estados Unidos fueron de 7,3 por cada 100 000 mujeres, según las tasas de 2012 a 2016. Las muertes por cáncer de cuello uterino disminuyeron aproximadamente un 74 % en los últimos 50 años, en gran medida debido a la detección generalizada mediante pruebas de Papanicolaou. [138] El costo médico directo anual de la prevención y el tratamiento del cáncer de cuello uterino antes de la introducción de la vacuna contra el VPH se estimó en 6000 millones de dólares. [138]
El Instituto Nigeriano de Investigación Médica (NIMR) informa que 28 mujeres nigerianas pierden la vida diariamente debido a esta enfermedad. Esta alarmante estadística subraya la necesidad apremiante de mejorar la concienciación, la prevención y los esfuerzos de tratamiento en todo el país. Numerosas mujeres nigerianas carecen de acceso a estas medidas preventivas. En muchas regiones del país, las pruebas de detección, como las pruebas de Papanicolaou y las pruebas de VPH, no son fácilmente accesibles o asequibles [139] [140]
Los epidemiólogos que trabajaban a principios del siglo XX observaron que el cáncer de cuello uterino se comportaba como una enfermedad de transmisión sexual. En resumen:
Estas observaciones históricas sugirieron que el cáncer de cuello uterino podría ser causado por un agente de transmisión sexual. Las investigaciones iniciales en los años 1940 y 1950 atribuyeron el cáncer de cuello uterino al esmegma . [147] Durante los años 1960 y 1970 se sospechó que la infección con el virus del herpes simple era la causa de la enfermedad. En resumen, el HSV fue visto como una causa probable porque se sabe que sobrevive en el tracto reproductivo femenino, para ser transmitido sexualmente de una manera compatible con factores de riesgo conocidos, como la promiscuidad y el bajo nivel socioeconómico. [148] Los virus del herpes también estuvieron implicados en otras enfermedades malignas, incluido el linfoma de Burkitt , el carcinoma nasofaríngeo , la enfermedad de Marek y el adenocarcinoma renal de Lucké. El HSV se recuperó de las células tumorales del cuello uterino. [ cita requerida ]
En 1949 se realizó una descripción del virus del papiloma humano (VPH) mediante microscopía electrónica , y en 1963 se identificó el ADN del VPH. [149] No fue hasta la década de 1980 que se identificó el VPH en el tejido del cáncer de cuello uterino. [150] Desde entonces se ha demostrado que el VPH está implicado en prácticamente todos los cánceres de cuello uterino. [151] Los subtipos virales específicos implicados son el VPH 16, 18, 31, 45 y otros.
En un trabajo que se inició a mediados de la década de 1980, la vacuna contra el VPH fue desarrollada, en paralelo, por investigadores del Centro Médico de la Universidad de Georgetown , la Universidad de Rochester , la Universidad de Queensland en Australia y el Instituto Nacional del Cáncer de EE. UU . [152] En 2006, la Administración de Alimentos y Medicamentos de EE. UU. (FDA) aprobó la primera vacuna preventiva contra el VPH, comercializada por Merck & Co. bajo el nombre comercial Gardasil. [ cita requerida ]
En noviembre de 2020, la Organización Mundial de la Salud , con el respaldo de la Asamblea Mundial de la Salud , estableció una estrategia para eliminar el cáncer de cuello uterino para 2050. La estrategia implica vacunar al 90% de las niñas antes de los 15 años, realizar pruebas de detección al 70% de las mujeres antes de los 35 años y nuevamente antes de los 45 años, y tratar al 90% de las mujeres identificadas con enfermedad cervical. [153]
En Australia, las mujeres aborígenes tienen cinco veces más probabilidades de morir de cáncer de cuello uterino que las mujeres no aborígenes, lo que sugiere que las mujeres aborígenes tienen menos probabilidades de hacerse pruebas de Papanicolaou con regularidad. [154] Hay varios factores que pueden limitar a las mujeres indígenas a la hora de realizar prácticas regulares de detección del cáncer de cuello uterino, entre ellos la sensibilidad a la hora de hablar del tema en las comunidades aborígenes, la vergüenza, la ansiedad y el miedo al procedimiento. [155] La dificultad para acceder a los servicios de detección (por ejemplo, dificultades de transporte) y la falta de médicas de cabecera, de proveedores de pruebas de Papanicolaou capacitados y de trabajadoras sanitarias aborígenes capacitadas también son problemas. [155]
La Fundación Australiana contra el Cáncer de Cuello Uterino (ACCF), fundada en 2008, promueve "la salud de las mujeres eliminando el cáncer de cuello uterino y permitiendo el tratamiento de las mujeres con cáncer de cuello uterino y problemas de salud relacionados, en Australia y en los países en desarrollo". [156] Ian Frazer , uno de los desarrolladores de la vacuna Gardasil contra el cáncer de cuello uterino, es el asesor científico de la ACCF. [157] A Janette Howard , la esposa del entonces Primer Ministro de Australia, John Howard , le diagnosticaron cáncer de cuello uterino en 1996 y habló por primera vez públicamente sobre la enfermedad en 2006. [158]

Una encuesta realizada en 2007 a mujeres estadounidenses reveló que el 40% había oído hablar de la infección por VPH y menos de la mitad sabía que causa cáncer de cuello uterino. [159] En un estudio longitudinal realizado entre 1975 y 2000, se descubrió que las personas de los estratos socioeconómicos más bajos del censo tenían tasas más altas de diagnóstico de cáncer en etapa avanzada y tasas de morbilidad más altas. Después de controlar la etapa, todavía existían diferencias en las tasas de supervivencia. [160] Las mujeres en los EE. UU. experimentan estigma en torno a la infección por VPH, la vacunación y el cáncer de cuello uterino. Esto se debe principalmente al miedo al juicio social y al rechazo, la autoculpa y la vergüenza, con notables influencias negativas del género y las normas sociales, ya que tanto la infección por el virus del papiloma humano como el cáncer de cuello uterino fueron estigmatizados debido a la percepción de que surgen de un comportamiento imprudente, como tener múltiples parejas sexuales o descuidar las pruebas de detección. [161]
Los hombres transgénero y las personas de género diverso que tienen un cuello uterino (incluso si está parcialmente intacto) o tienen antecedentes de cáncer de cuello uterino o condiciones precancerosas, y tienen 21 años o más y alguna vez han tenido relaciones sexuales con alguien, necesitan hacerse una prueba de detección de cáncer de cuello uterino. [162] [163] Las personas transmasculinas tienen la misma probabilidad que las mujeres cisgénero de tener cáncer de cuello uterino, pero es menos probable que se sometan a una prueba de detección de cáncer de cuello uterino, debido a la disforia, la desafini- cación de género o el desempoderamiento del individuo por parte de los proveedores de atención médica, [164] o estar mal informados sobre el VPH y los riesgos de cáncer de cuello uterino [165] así como muchos proveedores de atención médica perciben que las personas transmasculinas tienen un bajo riesgo de cáncer de cuello uterino. [166]
Las mujeres transgénero que no se han sometido a una cirugía de nalgas no tienen riesgo de cáncer de cuello uterino, ya que no tienen cuello uterino. Las mujeres transgénero que se han sometido a una cirugía de nalgas para crear una vagina (vaginoplastia) y posiblemente un cuello uterino, tienen un riesgo muy pequeño de desarrollar cáncer en los tejidos de su neovagina o neocérvix, ya que estos tejidos están formados por células diferentes a las del cuello uterino en una mujer cisgénero [167] [168] La detección del cáncer de cuello uterino no es necesaria en las mujeres transgénero que se han sometido a una vaginoplastia porque no tienen cuello uterino. [169]
Las personas intersexuales con cuello uterino también pueden tener cáncer de cuello uterino. [170]
{{cite web}}: CS1 maint: url-status (link){{cite book}}: CS1 maint: location missing publisher (link)